Determinar la prevalencia de pacientes de origen no caucásico en los ingresos hospitalarios por inicio de diabetes mellitus durante el periodo 2003-2010 y analizar las características diferenciales respecto a la población caucásica en el momento del inicio y a los 2 años.
Material y métodosEstudio observacional retrospectivo. Criterios de inclusión: pacientes ingresados por inicio sintomático de diabetes entre enero de 2003 y octubre de 2010, con edad entre 18 y 40 años. Se analizó la prevalencia de pacientes de origen no caucásico, se compararon ambas poblaciones respecto a datos clínicos, bioquímicos, de reserva pancreática e inmunológicos en el momento del inicio y se analizó la evolución a los 2 años.
ResultadosDe los ingresos por inicio sintomático de diabetes, el 19% fueron pacientes no caucásicos, con un aumento progresivo en los últimos años. Estos presentaban un grado de descompensación más leve (3,0% de cetoacidosis respecto al 15,2% en el grupo caucásico, p<0,05), menor autoinmunidad (27,2 vs. 73,1%, p<0,01) y un péptido C estimulado mayor (0,70±0,56 vs. 0,42±0,39 nmol/l; p <0,05), básicamente a expensas del grupo con autoinmunidad negativa (0,82 vs. 0,25). A los 2 años del inicio, los pacientes no caucásicos tenían un menor porcentaje de tratamiento intensivo (39,1 vs. 93,8%).
ConclusionesEl grupo de pacientes no caucásicos presenta menor prevalencia de autoinmunidad, mejor funcionalismo celular beta al diagnóstico, sobre todo a expensas del subgrupo de pacientes con autoinmunidad negativa, y menor necesidad de tratamiento intensivo a los 2 años del diagnóstico, comportamiento más característico de la diabetes mellitus tipo 2.
To assess the prevalence of non-Caucasian patients in hospital admissions for onset of symptomatic diabetes mellitus during the 2003-2010 period, and to analyze the characteristics differentiating them from the Caucasian population at diagnosis and 2 years later.
Material and methodsA retrospective, observational study. Inclusion criteria: Patients aged 18-40 years admitted for de novo symptomatic diabetes from January 2003 to October 2010. Prevalence of patients of non-Caucasian origin was analyzed, and clinical, biochemical, immunological, and beta-cell function of both populations were compared at diagnosis and 2 years later.
ResultsNineteen percent of patients admitted to hospital for de novo symptomatic diabetes were non-Caucasian, with a progressive increase in recent years. Non-Caucasian patients had milder decompensation (3.0% had ketoacidosis, as compared to 15.2% in the Caucasian group, P<.05), lower presence of autoimmunity (27.2 vs. 73.1%, P<.01) and higher stimulated C-peptide levels (0.70±0.56 vs. 0.42±0.39 nmol/l, P<.05), mainly because of the subgroup with negative autoimmunity (0.82 vs. 0.25). Two years after diagnosis, less non-Caucasian patients were on intensified treatment (39.1 vs. 93.8%).
ConclusionsNon-Caucasian patients had a lower prevalence of autoimmunity, better beta-cell function at diagnosis, particularly due to the subgroup with negative autoimmunity, and less need for intensive treatment 2 years after diagnosis, features which are more characteristic of type 2 diabetes mellitus.
Recientes estudios sitúan la prevalencia de diabetes diagnosticada en la población catalana en un 7,6%1 y en un 13,8% (diagnosticada y no diagnosticada) en la población española2, por lo que actualmente se lo considera un problema de salud de primer orden. Por otra parte, el porcentaje de población no caucásica ha ido en aumento en Cataluña y, en concreto, en el área metropolitana de Barcelona, debido al aumento de la inmigración en los años previos a la crisis económica. Concretamente, en L’Hospitalet de Llobregat, ciudad con aproximadamente 250.000 habitantes en 2010, el porcentaje de población inmigrante suponía casi el 25% del total3.
En países desarrollados con predominio de población caucásica, se ha descrito un tipo de diabetes mellitus de inicio sintomático en adultos no caucásicos con características diferenciales respecto a la población autóctona. Estos pacientes generalmente presentan un cuadro sintomático con descompensación aguda cetósica (cetosis o cetoacidosis) a pesar de tratarse de sujetos con sobrepeso u obesidad y de presentar con frecuencia una reserva pancreática relativamente preservada, así como autoinmunidad pancreática negativa4–6 y un curso evolutivo que permite controlar la enfermedad sin necesidad de insulina en un porcentaje considerable de casos, e incluso alcanzar la remisión normoglucémica7. Este tipo de diabetes con rasgos intermedios entre la diabetes mellitus tipo 1 y la tipo 2 ha recibido diferentes calificativos, como diabetes mellitus atípica8, ketosis prone diabetes9,10, Flatbush diabetes4 o diabetes tipo uno y medio, y no es del todo bien conocida su fisiopatología11.
En nuestro país, a pesar del porcentaje creciente de población no caucásica, las características de la diabetes mellitus de inicio en este colectivo han sido poco estudiadas. Nuestro objetivo ha sido determinar la proporción de pacientes de origen no caucásico en los ingresos hospitalarios por inicio de diabetes mellitus durante el periodo 2003-2010 en el área de referencia del Hospital Universitari de Bellvitge y analizar las características diferenciales clínicas, bioquímicas, inmunológicas y de reserva pancreática respecto a la población caucásica en el momento del ingreso y a los 2 años del inicio.
Material y métodosSe llevó a cabo un estudio observacional retrospectivo en el Hospital de Bellvitge, centro docente no pediátrico adscrito a la Universitat de Barcelona referente en su zona para los pacientes con inicio sintomático de diabetes, con una población de referencia para ingresos por diabetes de 300.561 habitantes. En todos los pacientes que ingresan por esta enfermedad se sigue un protocolo clínico establecido en cuanto a pruebas complementarias y tratamiento, así como un seguimiento posterior de forma monográfica.
Pacientes del estudioSe incluyó a todos los pacientes que ingresaron en el Servicio de Endocrinología y Nutrición en el periodo comprendido entre enero de 2003 y octubre de 2010 con el diagnóstico de diabetes mellitus de inicio y edad entre 18 y 40 años en los que se dispusiese de datos relativos a marcadores de autoinmunidad y reserva pancreática. Se excluyó a los sujetos con diabetes conocida o con cuadros intercurrentes relevantes conocidos, tales como infecciones graves o tratamiento con corticoides.
Procedimientos del estudioAnálisis basal: Se determinó la prevalencia anual de población no caucásica y se llevó a cabo un análisis comparativo entre sujetos caucásicos y no caucásicos respecto a datos clínicos (género, edad, duración de los síntomas, pérdida de peso, grado de descompensación, índice de masa corporal [IMC], dosis de insulina al alta), bioquímicos (glucemia, HbA1c, pH, bicarbonato), inmunológicos (anticuerpos anti-GAD y anti-IA-2) y de reserva pancreática. Para esto último se evaluó el nivel de péptido C basal (normalidad en nuestro centro: entre 0,26 y 1,44 nmol/l) y tras estimulación con 1mg de glucagón administrado por vía intravenosa de 4 a 5 días tras la resolución de la descompensación aguda, en ayunas y con glucemia entre 70 y 180mg/dL.
Análisis evolutivo: Para el análisis evolutivo a los 2 años del inicio, se evaluaron los sujetos de los que se disponía de datos de seguimiento. Se compararon los grupos caucásico y no caucásico en cuanto a datos clínicos (IMC, dosis de insulina, tratamiento recibido y porcentaje de pacientes con tratamiento intensivo) y control metabólico (HbA1c). Se definió el tratamiento intensivo como la pauta bolo-basal, ya fuera con análogos de insulina o con insulinas humanas. La dosis de insulina a los 2 años fue calculada teniendo en cuenta únicamente a los pacientes tratados con insulina. Todos los datos evolutivos se analizaron en subgrupos según el origen (caucásico y no caucásico) y la presencia o ausencia de marcadores de autoinmunidad.
Análisis estadístico: Los resultados se expresan mediante un análisis descriptivo de las variables del estudio: para las variables categóricas, frecuencias y porcentajes, y para las cuantitativas, media y desviación estándar. El análisis comparativo se realizó en el caso de las variables cuantitativas mediante pruebas paramétricas (t-test) o no paramétricas (test de Mann-Whitney) en función de su distribución. La comparación de las variables categóricas se realizó mediante el test de Chi cuadrado, que se consideró adecuado siempre que el porcentaje de celdas con frecuencia esperada inferior a 5 fuese menor del 20%. Para todas las variables se utilizaron pruebas bilaterales con un nivel de significación del 5%.
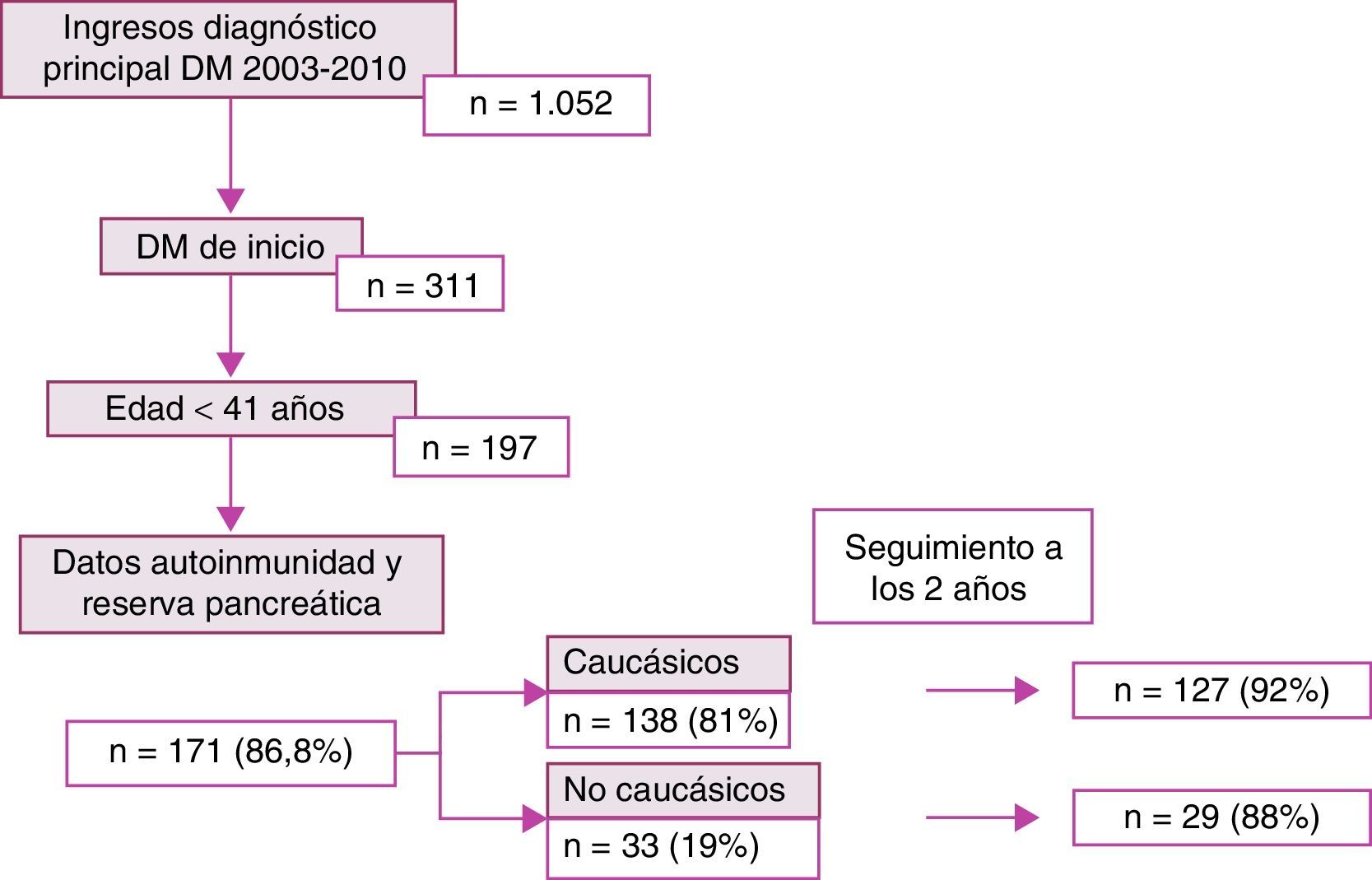
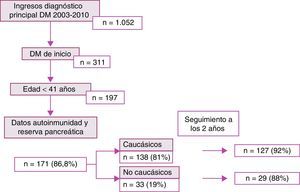
ResultadosDurante el periodo de estudio ingresaron en el hospital 1.052 pacientes con diagnóstico principal de diabetes mellitus. De ellos, 311 eran de nuevo diagnóstico, entre los cuales 197 resultaron menores de 41 años. Se disponía de datos de autoinmunidad y reserva pancreática de 171, el 86,8% de los sujetos, que fueron la muestra estudiada. De ellos, 138 (81%) eran de origen caucásico y 33 (19%) no caucásicos. A los 2 años se disponía de seguimiento del 92% de los pacientes caucásicos y del 88% de los no caucásicos (fig. 1).
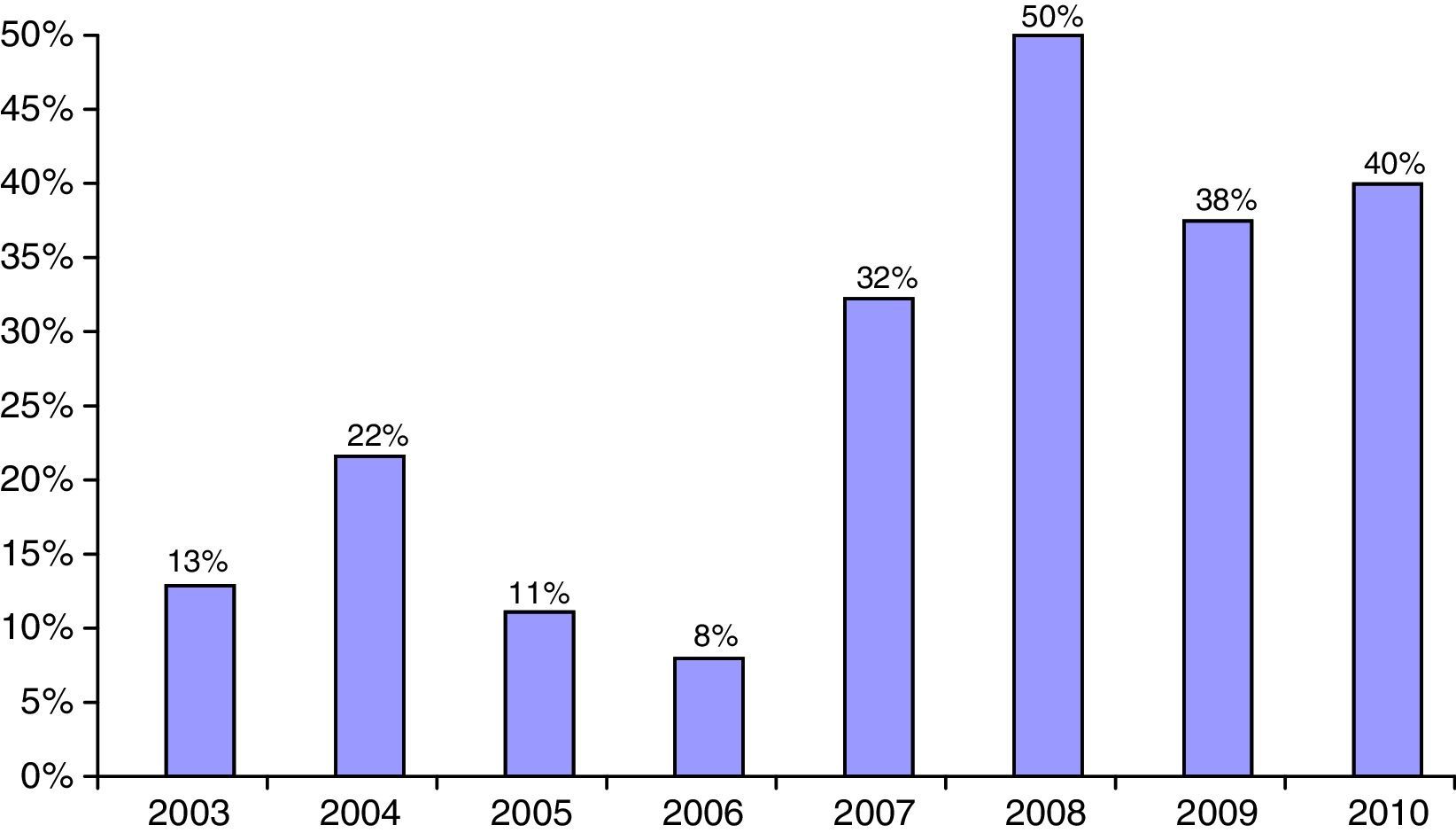
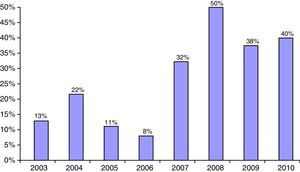
El porcentaje de pacientes no caucásicos alcanzó un máximo del 50% en 2008 (fig. 2). Respecto al origen de la población no caucásica, el 47,9% era de procedencia centrosudamericana, fundamentalmente ecuatoriana, el 33,3% tenía origen magrebí, mayoritariamente marroquí, y el 18,8% procedía de otros orígenes, indostaní y asiático en su mayoría.
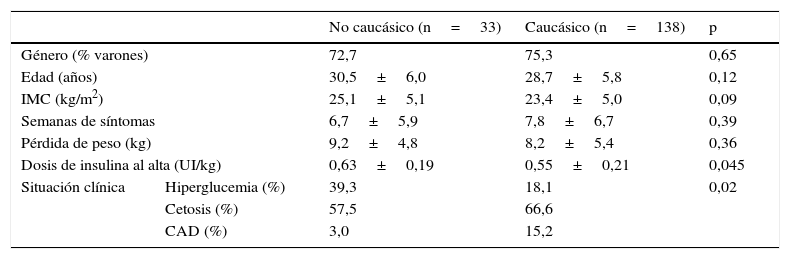
Datos basalesLos datos epidemiológicos y clínicos están representados en la tabla 1. Aunque los pacientes no caucásicos y caucásicos no diferían en cuanto a género, edad, IMC, semanas de síntomas ni pérdida de peso, la situación clínica al ingreso fue más grave en los pacientes caucásicos, con un 15,2% de cetoacidosis frente al 3,0%. Como se muestra en la tabla 2, en el momento del inicio no había diferencias en cuanto a glucemia inicial ni a HbA1c, pero los pacientes de origen caucásico presentaban un deterioro mayor del equilibrio ácido-base. La dosis de insulina al alta, sin embargo, fue levemente superior en el grupo no caucásico.
Variables epidemiológicas y clínicas al inicio de la diabetes
| No caucásico (n=33) | Caucásico (n=138) | p | ||
|---|---|---|---|---|
| Género (% varones) | 72,7 | 75,3 | 0,65 | |
| Edad (años) | 30,5±6,0 | 28,7±5,8 | 0,12 | |
| IMC (kg/m2) | 25,1±5,1 | 23,4±5,0 | 0,09 | |
| Semanas de síntomas | 6,7±5,9 | 7,8±6,7 | 0,39 | |
| Pérdida de peso (kg) | 9,2±4,8 | 8,2±5,4 | 0,36 | |
| Dosis de insulina al alta (UI/kg) | 0,63±0,19 | 0,55±0,21 | 0,045 | |
| Situación clínica | Hiperglucemia (%) | 39,3 | 18,1 | 0,02 |
| Cetosis (%) | 57,5 | 66,6 | ||
| CAD (%) | 3,0 | 15,2 | ||
Datos expresados en media±desviación estándar.
Datos bioquímicos e inmunológicos al inicio de la diabetes
| No caucásico (n=33) | Caucásico (n=138) | p | |
|---|---|---|---|
| Glucemia inicial (mmol/l) | 22,3±9,2 | 19,5±5,8 | 0,12 |
| HbA1c (%) | 12,4±2,1 | 12,1±2,2 | 0,47 |
| pH | 7,38±0,05 | 7,34±0,11 | 0,01 |
| Bicarbonato (mmol/l) | 26,1±3,9 | 23,7±6,9 | 0,01 |
| Péptido C basal (nmol/l) | 0,32±0,29 | 0,27±0,27 | 0,225 |
| Péptido C estimulado (nmol/l) | 0,70±0,56 | 0,42±0,39 | 0,01 |
| Anticuerpos (% positividad) | 27,2 | 73,1 | <0,01 |
| Ac anti GAD (% positividad) | 27,2 | 65,9 | <0,01 |
| Ac anti IA2 (% positividad) | 18,2 | 42,0 | 0,02 |
Las diferencias en la función de la célula beta-pancreática entre los 2 grupos en el momento del ingreso se muestran en la tabla 2. Los individuos no caucásicos presentaban unos valores de péptido C basal más elevados, aunque de forma no estadísticamente significativa, y de péptido C estimulado significativamente superiores respecto al grupo caucásico.
En la tabla 2 se muestra la prevalencia de autoanticuerpos en sujetos caucásicos y no caucásicos. De los primeros, el 73,1% mostraban anticuerpos contra la célula beta pancreática frente al 27,2% de los últimos. Los pacientes con autoinmunidad positiva presentaban un péptido C estimulado inferior al de los pacientes con autoinmunidad negativa y no había diferencias entre sujetos caucásicos y no caucásicos. Sin embargo, en los pacientes con autoinmunidad negativa, ambos grupos de pacientes son diferentes, con una reserva pancreática claramente superior en el grupo no caucásico (0,93 vs. 0,57 nmol/l) (tabla 3).
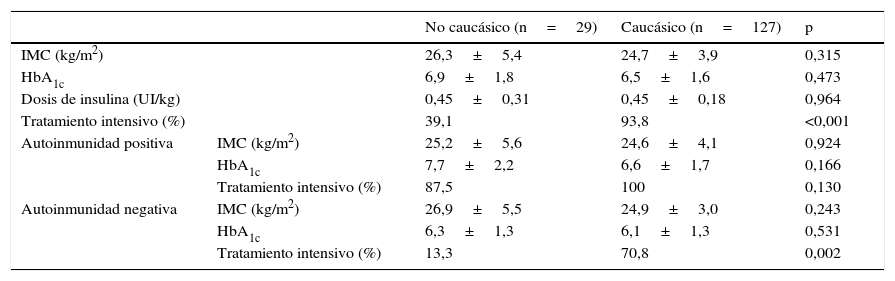
Datos evolutivosA los 2 años de seguimiento los pacientes de ambos grupos no mostraban diferencias en cuanto a IMC ni a HbA1c, pero el porcentaje de pacientes con tratamiento intensificado fue significativamente mayor en los pacientes caucásicos (93,8 vs. 39,1%) (tabla 4). Asimismo, el tratamiento con metformina fue más frecuente en el grupo de pacientes no caucásicos: 17,4 vs. 1,8% como tratamiento único y 21,7 vs. 3,6% en combinación con insulina.
Variables clínicas y control metabólico a los 2 años de inicio
| No caucásico (n=29) | Caucásico (n=127) | p | ||
|---|---|---|---|---|
| IMC (kg/m2) | 26,3±5,4 | 24,7±3,9 | 0,315 | |
| HbA1c | 6,9±1,8 | 6,5±1,6 | 0,473 | |
| Dosis de insulina (UI/kg) | 0,45±0,31 | 0,45±0,18 | 0,964 | |
| Tratamiento intensivo (%) | 39,1 | 93,8 | <0,001 | |
| Autoinmunidad positiva | IMC (kg/m2) | 25,2±5,6 | 24,6±4,1 | 0,924 |
| HbA1c | 7,7±2,2 | 6,6±1,7 | 0,166 | |
| Tratamiento intensivo (%) | 87,5 | 100 | 0,130 | |
| Autoinmunidad negativa | IMC (kg/m2) | 26,9±5,5 | 24,9±3,0 | 0,243 |
| HbA1c | 6,3±1,3 | 6,1±1,3 | 0,531 | |
| Tratamiento intensivo (%) | 13,3 | 70,8 | 0,002 | |
En el subgrupo de sujetos con autoinmunidad positiva no se observaron diferencias entre los pacientes de origen caucásico y no caucásico respecto a IMC, HbA1c ni al porcentaje de tratamiento intensificado. Sin embargo, en el subgrupo con autoinmunidad negativa, aunque no se hallaron diferencias en cuanto al IMC ni al control metabólico, sí se observaron en el porcentaje de tratamiento intensificado, que fue significativamente mayor entre el grupo de pacientes caucásicos (70,8 vs. 13,3%) (tabla 4).
ConclusionesEl número y proporción de pacientes de origen no caucásico ha aumentado significativamente en los ingresos en nuestro hospital por diabetes de inicio en población adulta, con un porcentaje máximo del 50% durante el 2008. Este aumento progresivo es paralelo al incremento de población no caucásica en los distritos que conforman el área de referencia de nuestro hospital. Según la web de estadística oficial de Cataluña (idescat), el porcentaje de inmigración ha aumentado en el periodo 2003-2010 del 10,48% hasta el 23,26% en L’Hospitalet de Llobregat y del 6,27% al 11,96% en la comarca del Baix Llobregat.
Los pacientes no caucásicos presentan características similares a las de la población caucásica en cuanto a edad al diagnóstico, IMC, semanas de síntomas y pérdida de peso, lo cual hace que por anamnesis y exploración física el cuadro sea indistinguible. También la distribución por sexos es comparable en ambos grupos y concordante con lo ya descrito en la diabetes de inicio, especialmente en la de tipo 1. A pesar de ello, los pacientes de origen no caucásico presentan una situación analítica más leve en el momento del diagnóstico, menor prevalencia de autoinmunidad y mejor funcionamientoo de la célula beta pancreática. Asimismo, a los 2 años el grupo no caucásico presenta de forma global una evolución más típica de la diabetes tipo 2, con un buen control metabólico a pesar de una baja tasa de tratamiento intensificado y amplia utilización de metformina.
Existen diferencias entre nuestro estudio y otros publicados basados en individuos de otras poblaciones no caucásicas. En ellos, los pacientes adultos de inicio sintomático con descompensación cetósica presentan un fenotipo más propio de la diabetes tipo 2, típicamente con obesidad4,5, a diferencia de nuestros pacientes, en los que desde el punto de vista fenotípico los pacientes de origen no caucásico presentan características similares a los individuos caucásicos, haciendo que la tipificación inicial de la diabetes sea más dificultosa.
Se han propuesto diversas formas de clasificar los diferentes subgrupos de diabetes mellitus atípica, siendo el sistema Aβ el que mejor predice la persistencia de funcionalismo pancreático12–14, que es, a su vez, el mejor indicador de insulinoindependencia a largo plazo15,16. Estudios previos han demostrado que mejores datos de función pancreática inicial se relacionan en la evolución con una tendencia a la insulinoindependencia8. Este esquema se basa en la presencia o ausencia de autoanticuerpos (A+ o A−) y de reserva pancreática (β+ o β−) y clasifica a los pacientes en 4 diferentes subgrupos. Se considera que la función betapancreática está «preservada» si el péptido C basal es ≥1ng/mL (0,33 nmol/l) o el estimulado ≥1,5ng/mL (0,495nmol/l) y «ausente» si las cifras son inferiores12,14. Los individuos A+ β− presentan defecto completo de la función pancreática y presencia de autoanticuerpos, y corresponderían a casos de diabetes mellitus tipo 1A. Los sujetos A− β− tienen fallo completo de la célula β, pero ausencia de marcadores inmunológicos y se corresponderían con el grupo de pacientes con diabetes mellitus tipo 1B, también con un mal pronóstico a largo plazo en cuanto a insulinoindependencia. Los individuos A+ β+ presentan función pancreática conservada y autoanticuerpos positivos; dentro de este grupo, aproximadamente la mitad tendrán una evolución similar a los sujetos con diabetes mellitus tipo 1, mientras que el resto presenta un curso clínico similar a la diabetes tipo 2, con preservación de la función pancreática a largo plazo. Finalmente los A− β+ tienen funcionamiento de la célula β preservado y ausencia de autoinmunidad, y corresponderían a casos de diabetes tipo 2 de inicio atípico.
En nuestro estudio los pacientes caucásicos con autoinmunidad positiva, que son mayoritarios, presentan una evolución propia de la diabetes tipo 1A con un 100% de tratamiento intensificado a los 2 años. Asimismo, los pacientes caucásicos con autoinmunidad negativa presentan también una considerable tasa de tratamiento intensivo a los 2 años (70,8%) y un péptido C estimulado inicial que, aunque superior al de los pacientes con autoinmunidad positiva, es claramente inferior al de los sujetos no caucásicos con autoinmunidad negativa; podríamos decir, por tanto, que una elevada proporción de estos pacientes se comportan como una diabetes tipo 1B.
Nuestros hallazgos más relevantes se producen en la población no caucásica, en la que la presencia o ausencia de autoanticuerpos es determinante. Los pacientes con autoinmunidad positiva, grupo minoritario (28%), tienen unos datos de reserva pancreática y evolución a los 2 años comparable a los pacientes caucásicos y, por tanto, un fenotipo de diabetes 1A. En cambio, la ausencia de autoinmunidad prácticamente garantiza, a diferencia de lo que ocurre en la población caucásica, una evolución propia de diabetes tipo 2, con un péptido C estimulado inicial 4 veces superior al presente en los pacientes con autoinmunidad positiva y una baja necesidad de tratamiento intensificado a los 2 años. Desde un punto de vista práctico podríamos decir que una evolución propia de diabetes tipo 1B (insulindependencia clara con datos negativos de autoinmunidad) es prácticamente inexistente en los pacientes no caucásicos.
Nuestro estudio presenta limitaciones que merecen comentario. Nuestros pacientes son adultos entre 18 y 40 años, por lo que los hallazgos no son extrapolables a población pediátrica y a sujetos mayores, en los que la epidemiología de la diabetes en población no caucásica en nuestro medio es poco conocida. Además, el grupo no caucásico tiene un origen heterogéneo, lo cual no permite extrapolar conclusiones en etnias concretas. Por otra parte, la necesidad de ingreso inicial puede inducir sesgos de selección en los casos estudiados; esto último sería especialmente relevante en centros que dispongan de unidades de hospital de día en los que estos pacientes se atienden a menudo sin ingreso convencional. En este sentido el Hospital de Día de Diabetes de nuestro hospital funciona desde finales de 2010, por lo que la forma única de tratamiento de los pacientes del estudio fue la hospitalización convencional. Además, no disponemos de datos de reserva pancreática evolutivos a los 2 años, por lo que la catalogación de los pacientes en cuanto a su evolución se ha realizado fundamentalmente según el tipo de tratamiento que precisan. Este aspecto podría inducir sesgos si en la población no caucásica, por aspectos derivados del entorno social y de la barrera idiomática, la tendencia del equipo médico fuese hacia una menor intensificación. Sin embargo, la comparabilidad del grado de control metabólico a los 2 años entre sujetos caucásicos y no caucásicos va en contra de la existencia de este sesgo. Por otro lado, para la detección de autoinmunidad únicamente se han tenido en cuenta los anticuerpos anti-GAD y anti-IA-2, sin determinarse otros autoanticuerpos utilizados para la clasificación de la diabetes mellitus autoinmune, como son los anticuerpos antiinsulina, anticuerpos contra el transportador de cinc 8 (Ac ZnT8) o los anticuerpos IA-2β, aunque estos 2 últimos no suelen expresarse aisladamente, sino cuando al menos uno de los otros 3 son positivos17, por lo que la tasa de falsos negativos no sería tan importante. Por último, la mayoría de los estudios publicados previamente son con población de origen africano o chino y existen pocos en población magrebí e hispana, que es la población mayoritaria en nuestro estudio, por lo que las poblaciones podrían no ser del todo comparables.
En resumen, el porcentaje de población no caucásica ha aumentado significativamente en los ingresos hospitalarios por diabetes de inicio. Este grupo presenta menor prevalencia de autoinmunidad pancreática y mejor funcionalismo de la célula beta en el inicio, así como una evolución más propia de la diabetes tipo 2. Esto es particularmente marcado en los pacientes no caucásicos con datos negativos de autoinmunidad, los cuales, a diferencia de lo que ocurre con los caucásicos con datos negativos de autoinmunidad, evolucionan con un patrón más cercano a la diabetes tipo 2.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.