El Trauma Cráneo Encefálico (TCE) es una enfermedad compleja, con gran repercusión social por su alta mortalidad y alta tasa de secuelas. El desenlace que tenga nuestro enfermo está relacionado con el manejo temprano que reciba, incluido el manejo anestésico. En este escrito se revisan los conceptos actuales de manejo anestésico de enfermos con TCE, desde su evaluación preanestésica hasta los diferentes aspectos del manejo quirúrgico: inducción de anestesia, control de la vía aérea, ventilación mecánica, manejo de líquidos intravenosos, mantenimiento anestésico en cirugía neurológica y no neurológica, manejo del edema cerebral, de la coagulopatía, de los electrolitos y de la temperatura. Nuestro enfoque se basa en el manejo orientado a metas de manera que ofrezcamos al paciente las mejores condiciones de recuperación y evitemos la lesión secundaria.
Traumatic Brain Injury (TBI) is a complex disease with a high social burden because of its high mortality and high rate of sequelae. Outcome after TBI is related to early management, including anesthetic management. In this article we review up to date concepts for anesthetic management of TBI patients; from pre-anesthetic evaluation to different aspects of surgical management: induction of anesthesia, airway control, mechanical ventilation, intravenous fluid management, maintenance of anesthesia during neurological and non-neurological surgery, and the treatment of brain edema, coagulopathy, electrolyte balance and temperature. We think the treatment must be directed to goals in order to offer the patient the best conditions for recovery and to avoid secondary brain injury.
El Trauma Cráneo Encefálico (TCE) es una enfermedad compleja, que no solo afecta al encéfalo, sino al funcionamiento de los otros sistemas corporales, llevando a una gran variedad de presentaciones clínicas. El 20% de los casos que llega al hospital muere como consecuencia del TCE1.
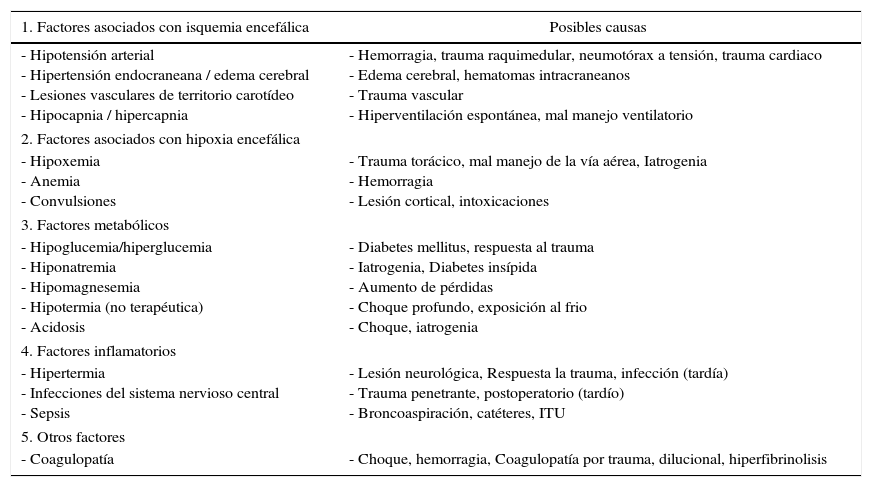
La lesión primaria del encéfalo es causada directamente por el impacto, y puede incluir contusiones intraparenquimatosas, hemorragia por lesiones vasculares y hematomas. Durante la evolución se desencadena un proceso inflamatorio, formación de edema y persistencia de la hemorragia, que generan mayor compromiso encefálico. El principal determinante del pronóstico es la gravedad de la lesión primaria. Otros factores contribuyen a empeorar el desenlace: son los insultos secundarios, que enumeramos en la tabla 1, y que pueden ser susceptibles de manipulación por parte del anestesiólogo.
Factores de agresión y lesión secundarias en TCE y sus posible causas en el paciente politraumatizado6,8,16,20 y 23
| 1. Factores asociados con isquemia encefálica | Posibles causas |
|---|---|
| - Hipotensión arterial - Hipertensión endocraneana / edema cerebral - Lesiones vasculares de territorio carotídeo - Hipocapnia / hipercapnia | - Hemorragia, trauma raquimedular, neumotórax a tensión, trauma cardiaco - Edema cerebral, hematomas intracraneanos - Trauma vascular - Hiperventilación espontánea, mal manejo ventilatorio |
| 2. Factores asociados con hipoxia encefálica | |
| - Hipoxemia - Anemia - Convulsiones | - Trauma torácico, mal manejo de la vía aérea, Iatrogenia - Hemorragia - Lesión cortical, intoxicaciones |
| 3. Factores metabólicos | |
| - Hipoglucemia/hiperglucemia - Hiponatremia - Hipomagnesemia - Hipotermia (no terapéutica) - Acidosis | - Diabetes mellitus, respuesta al trauma - Iatrogenia, Diabetes insípida - Aumento de pérdidas - Choque profundo, exposición al frio - Choque, iatrogenia |
| 4. Factores inflamatorios | |
| - Hipertermia - Infecciones del sistema nervioso central - Sepsis | - Lesión neurológica, Respuesta la trauma, infección (tardía) - Trauma penetrante, postoperatorio (tardío) - Broncoaspiración, catéteres, ITU |
| 5. Otros factores | |
| - Coagulopatía | - Choque, hemorragia, Coagulopatía por trauma, dilucional, hiperfibrinolisis |
Fuente: Autores.
Desde hace unos años se ha propuesto que el manejo quirúrgico inicial no se extienda a corregir todas las lesiones, sino que se centre en resolver las lesiones que amenazan la vida; que luego se continúe la reanimación y, cuando se logre la estabilidad del paciente, se lleve a terminar la corrección de las lesiones traumáticas menos graves2. Cuando el enfermo es llevado a cirugía se nos brinda una oportunidad única y muy valiosa para reanimarlo integralmente, corregir los factores que pueden llevar a daño secundario e instalar monitoría invasiva que sirva para el manejo subsiguiente en la unidad de cuidados intensivos.
Una encuesta nacional en Colombia mostró que la anestesia para neurocirugía es, en gran mayoría, practicada por anestesiólogos sin entrenamiento formal y específico en neuroanestesia, y que la práctica clínica frecuentemente se aleja de las recomendaciones basadas en la evidencia publicadas3. Este escrito revisa los conceptos generales necesarios para la comprensión y manejo del enfermo con TCE y pretende contribuir a elevar la calidad de la atención que se le brinda.
Evaluación preanestésicaLa evaluación inicial se debe enfocar en estimar la extensión y gravedad de las lesiones, la estabilidad respiratoria y hemodinámica del paciente, entender el mecanismo del trauma y establecer la presencia de agravantes como intoxicaciones, comorbilidades y tratamientos previos.
Se debe precisar el manejo recibido antes del traslado al quirófano (rescate, traslado, reanimación en urgencias), particularmente en el manejo de la vía aérea, el mantenimiento de la presión arterial y de la oxigenación ya que un manejo inadecuado de la vía aérea, al asegurarla sin una secuencia acertada de medicamentos y maniobras, o al no asegurarla, puede aumentar la lesión secundaria.
En quirófano se debe hacer una evaluación secundaria que incluya valoración de la vía aérea y de la ventilación, evaluación de la estabilidad hemodinámica y posibles traumas en cuello y torso, evaluación neurológica, que incluya: el estado de conciencia (puntaje de coma de Glasgow [PCG]), estado de las pupilas y motricidad de extremidades. Se debe revisar toda la piel del paciente en busca de estigmas de trauma o comorbilidades. El interrogatorio debe centrarse en el mecanismo del trauma, el estado neurológico al llegar a urgencias, las lesiones hasta el momento diagnosticadas, los tratamientos administrados, antecedente de alergias y la presencia de comorbilidades; posible presencia de anemia, coagulopatía; estado metabólico: electrolitos, glucemia. Se evalúan los accesos vasculares y necesidad de progresar en la monitoría (ver tabla 2).
Indicaciones de monitoría en pacientes con trauma cerebral grave y cirugía (neurológica o no neurológica)
| Monitoría | Indicación |
|---|---|
| Presión arterial, SpO2, EtCO2, ECG | Monitoría mínima en anestesia general |
| Temperatura central | Siempre, por riesgo de hipotermia por el trauma y por la anestesia |
| Línea arterial | En TCE grave o en TCE moderado/leve si el paciente es operado por cualquier causa |
| Catéter venoso central | En TCE grave o en TCE moderado/leve, si el paciente va a quedar intubado o tiene hemorragia importante |
| Catéter de arteria pulmonar | Casos muy selectos en los que se sospeche falla cardiaca |
| Glucometría (glucemia) | Siempre, al inicio y cada hora si está fuera de metas y se interviene |
| Presión intracraneana | TCE grave con TAC anormal |
| Saturación yugular de oxígeno | TCE grave con PIC elevada o sospecha de isquemia cerebral |
| Gases arteriales (oxígeno) | Siempre para mantener buena oxigenación |
| Gases arteriales (pH y CO2) | Siempre, para adecuar la ventilación y evaluar estado ácido-base |
| Na, Cl, K, Mg séricos | Siempre al inicio y cada 4 h si hay anormalidad y se trata |
| Hemoglobina/hematocrito | Siempre al inicio y luego de transfusiones |
| Recuento de plaquetas | Siempre al inicio y luego de transfusiones |
| Evaluación de coagulación: TP, TTP o tromboelastograma | Siempre al inicio y luego de transfusiones o recambio importante de líquidos |
Fuente: Autores.
Debe perseguir varios objetivos: Mejorar la oxigenación y la presión de perfusión cerebral, evitar la lesión secundaria, al tiempo que proporciona las mejores condiciones del campo quirúrgico, usando estrategias que eviten la hernia cerebral.
Inducción e intubaciónCuando el paciente esté en coma (PCG<9), tenga inestabilidad de la vía aérea, del tórax o requiera reanimación agresiva o cirugía con anestesia general, se debe asegurar la vía aérea. El dispositivo de elección es el tubo endotraqueal, pues los dispositivos supraglóticos no permiten un buen control de ventilación en todos los casos y protegen mal de la broncoaspiración. Todos los pacientes con trauma deben considerarse con lesión raquimedular potencial y estómago lleno, por lo que deben manejarse con estabilización cervical y con precauciones para broncoaspiración; por otro lado, es de capital importancia la inducción de inconsciencia de manera que evitemos la respuesta hipertensiva a la laringoscopia-intubación, que se acompaña de aumento de la presión intracraneana (PIC), que a su vez puede ser muy deletérea. Los agentes recomendados son los de acción rápida: tiopental, propofol, midazolam y ketamina. Los 2 primeros son rápidos, su efecto es predecible y tienen efecto importante sobre la presión arterial; por lo que deben administrarse en dosis tituladas hasta lograr la inconsciencia; el midazolam es un buen adyuvante, pero resulta insuficiente como inductor, aunque puede ser adecuado si el paciente ya está inconsciente. La quetamina recientemente se ha visto que resulta segura en este contexto, siempre y cuando se utilice con un hipnótico y en dosis moderadas (0,6 a 1mg/kg, en bolo intravenoso lento)4. Es recomendable el uso de narcóticos (fentanyl o remifentanyl) como coadyuvantes para potenciar el efecto de los hipnóticos. Una vez lograda la inconsciencia, y verificada la buena ventilación con máscara facial, se puede administrar un relajante de acción rápida: rocuronio o succinilcolina (SCh). El ligero y transitorio aumento de la PIC que genera la SCh (dosis hasta 1mg/kg) tiene poca repercusión clínica5, en cambio la SCh permite un control rápido y un efecto corto lo que contribuye a la seguridad del procedimiento. No debemos olvidar la estabilización del cuello, la ventilación con máscara durante todo el proceso para evitar la hipercapnia y la verificación de la intubación con capnógrafo y fonendoscopio.
Manejo de la ventilación mecánicaEn los últimos años se ha hecho evidente que una adecuada ventilación es un factor importante para proveer al encéfalo de las mejores condiciones para su recuperación; es ya muy claro que la hiperventilación profiláctica no tiene ningún papel en el manejo de estos pacientes6 y que mantener la PaCO2 en un valor cercano al normal confiere una mayor probabilidad de buen desenlace7. Se recomienda limitar el uso de la hipocapnia a periodos cortos como terapia puente a otras maniobras de efecto más prolongado (cirugía, drenaje de LCR, agentes osmóticos, etc.)6,8. La ventilación mecánica se continúa en el postoperatorio en todos los pacientes que hayan ingresado al quirófano intubados o con alteración de la conciencia.
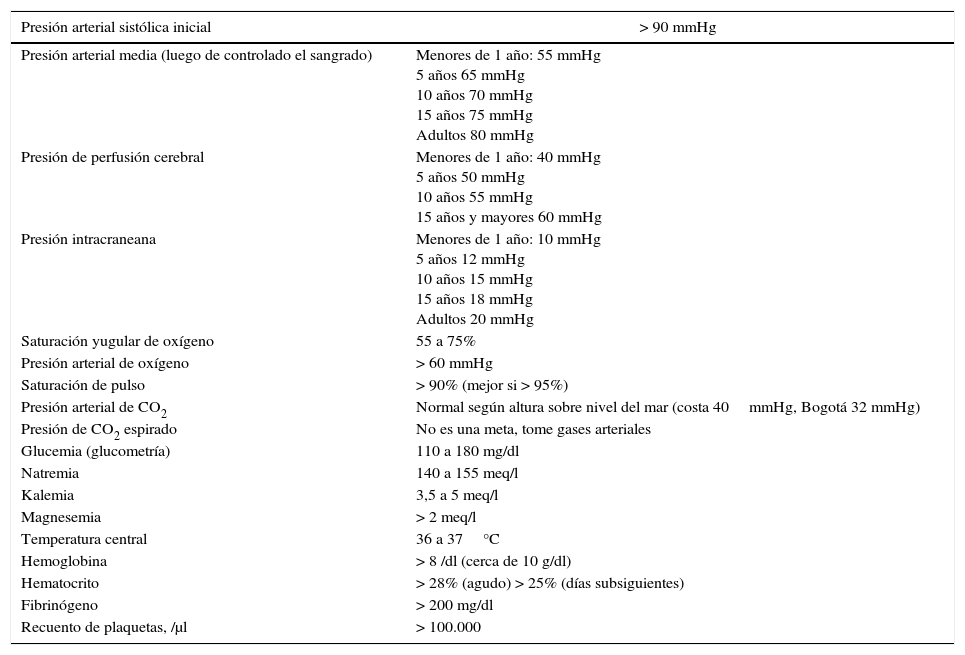
Manejo de líquidos, reanimación hemodinámicaEl paciente con TCE aislado usualmente se presenta normo- o hipertenso. La hipotensión debe hacernos sospechar alguna lesión asociada (tabla 1) e iniciar un tratamiento acorde con la causa. La herramienta inicial siempre son los líquidos cristaloides isotónicos sin glucosa. El objetivo inicial debe ser mantener una presión sistólica por encima del umbral usual de choque (90mmHg), pero una vez controlada la hemorragia y, sobre todo si se sospecha la presencia de hipertensión endocraneana, nuestro objetivo cambia a una PAM>85mmHg9. En esos casos es mejor medir la PIC para calcular la presión de perfusión cerebral (PPC) y asegurar que se mantenga >60mmHg. En la población pediátrica es muy importante mantener la PPC por encima del límite inferior de la autorregulación6. Aunque hay pocos datos de estos límites, existen unas recomendaciones de expertos (tabla 3).
Metas de manejo en TCE. Metas recomendadas durante el tratamiento del paciente grave o en cirugía extracraneana6,7,8,9,14,16,20,21 y 23. La extensión de la monitoría debe ir acorde a la gravedad y a la necesidad de medir los parámetros que sirven como meta
| Presión arterial sistólica inicial | > 90 mmHg |
|---|---|
| Presión arterial media (luego de controlado el sangrado) | Menores de 1 año: 55 mmHg 5 años 65 mmHg 10 años 70 mmHg 15 años 75 mmHg Adultos 80 mmHg |
| Presión de perfusión cerebral | Menores de 1 año: 40 mmHg 5 años 50 mmHg 10 años 55 mmHg 15 años y mayores 60 mmHg |
| Presión intracraneana | Menores de 1 año: 10 mmHg 5 años 12 mmHg 10 años 15 mmHg 15 años 18 mmHg Adultos 20 mmHg |
| Saturación yugular de oxígeno | 55 a 75% |
| Presión arterial de oxígeno | > 60 mmHg |
| Saturación de pulso | > 90% (mejor si > 95%) |
| Presión arterial de CO2 | Normal según altura sobre nivel del mar (costa 40mmHg, Bogotá 32 mmHg) |
| Presión de CO2 espirado | No es una meta, tome gases arteriales |
| Glucemia (glucometría) | 110 a 180 mg/dl |
| Natremia | 140 a 155 meq/l |
| Kalemia | 3,5 a 5 meq/l |
| Magnesemia | > 2 meq/l |
| Temperatura central | 36 a 37°C |
| Hemoglobina | > 8 /dl (cerca de 10 g/dl) |
| Hematocrito | > 28% (agudo) > 25% (días subsiguientes) |
| Fibrinógeno | > 200 mg/dl |
| Recuento de plaquetas, /μl | > 100.000 |
Fuente: Autores.
Los estudios recientes orientan a la utilización de cristaloides, pues los coloides tipo almidón o gelatina no tienen ventajas en la consecución de las metas y se asocian a una mayor incidencia de daño renal10. El uso de albúmina no está indicado pues hay evidencia fuerte que sugiere que empeora el desenlace neurológico11.
Cuando la presión no se controla rápidamente con líquidos, se recomienda usar vasopresores como fenilefrina o norepinefrina9, que permiten mantener la PPC sin afectar la PIC, al tiempo que limitan los riesgos asociados a balance hídrico excesivo: edema pulmonar, coagulopatía dilucional y síndrome de compartimento abdominal12.
Manejo anestésico para cirugía neurológicaLos medicamentos de anestesia (hipnóticos, amnésicos y analgésicos) deben ser administrados con precaución en trauma grave, evaluando la respuesta clínica y la estabilidad del paciente antes de progresar en la dosis; es primordial que el paciente reciba una dosis adecuada de estos medicamentos que le asegure inconsciencia, amnesia y adecuada analgesia. El mantenimiento de la anestesia puede hacerse con anestesia inhalada o intravenosa13, teniendo cuidado de respetar las metas de manejo (tabla 3). Con los anestésicos inhalados es recomendable mantener la concentración espiratoria por debajo de una CAM para evitar el efecto vasodilatador cerebral que tienen a dosis mayores; para esto puede ser necesario el uso adicional de narcóticos, pues potencian el efecto de los anestésicos, sin efecto sobre el volumen sanguíneo cerebral. Cuando el paciente bajo anestesia inhalada presenta edema cerebral marcado, que no se logra controlar con otras medidas, se recomienda cambiar la técnica a anestesia total intravenosa con propofol o tiopental. Cuando la TAC muestra hematomas grandes o múltiples, o compresión de las cisternas de la base, existe mayor riesgo de hipotensión arterial intraquirúrgica.
Manejo del edema cerebralEl edema cerebral postraumático tarda unas horas en desarrollarse por completo, pero frecuentemente hay hemorragias intracraneanas que producen efecto de masa y aumentan la PIC; de allí se deriva el principal problema quirúrgico temprano. Para el control del volumen encefálico contamos con varios medicamentos hipertónicos que han sido usados en este contexto: manitol al 20%, solución salina hipertónica, desde 1,8 a 23% (en Colombia la mayor concentración disponible comercialmente es Natrol que es al 11,7%) y bicarbonato hipertónico. Todos tienen un rápido efecto de aumento de volemia y de la tonicidad plasmática, lo que lleva a drenaje del agua libre intersticial e intracelular; es importante anotar que el manitol es diurético y puede inducir hipovolemia; lo que nos obliga a vigilar de cerca el balance de fluidos14. Aunque la eficacia del manitol y la solución salina hipertónica ha sido demostrada, la evidencia en la literatura pondera la superioridad de la salina hipertónica15.
La recomendación nuestra es SS 7,5% en dosis de 2ml/kg por vía central, o Manitol 20% a 0,5 a 1g/kg.
Manejo anestésico para cirugía no neurológicaCuando el paciente tiene hipotensión por una hemorragia, la prioridad es parar el sangrado y controlar las lesiones que lo produjeron. El manejo en estos casos debe orientarse al control de daños para poder reanimar adecuadamente. En estos casos, aunque la prioridad no es neurológica, nuestro manejo debe guiarse por las metas propuestas (tabla 3), y debe incluir la monitoría necesaria para cumplir esas metas. Es infrecuente que dispongamos de monitoría de PIC en anestesia, eventualmente la tenemos en cirugía no neurológica en segunda instancia; en esos casos debemos velar por mantener las metas (tabla 3); en caso de PIC elevada se usa hiperventilación transitoria, líquidos hipertónicos, drenaje de LCR, o líquidos y medicamentos vasoactivos que mejoren la PAM.
Otros aspectosEvaluación y corrección de la coagulopatíaEs frecuente que el paciente con TCE grave desarrolle coagulopatía aguda por trauma, sobre todo si presenta choque o sangrado importante. Se manifiesta por prolongación de los tiempos de coagulación (tiempo de protrombina [TP]) con fibrinólisis, hipofibrinogenemia y trombocitopenia progresiva16. La reanimación con alto volumen de cristaloides y coloides adiciona un componente dilucional que empeora la situación. La recomendación para enfrentar este problema incluye: reanimación hídrica juiciosa, evaluación de la hemorragia inicial y del estado de la coagulación con tromboelastograma o, en su defecto, con una batería de paraclínicos (TP, fibrinógeno, recuento de plaquetas, dímero D y PDF); esto nos lleva a guiar la transfusión de componentes sanguíneos para corregir el defecto que se encuentre. Se ha propuesto el uso de ácido tranexámico17, pero la evidencia disponible no es conclusiva, por lo que su uso se reserva a los pacientes con politrauma y sangrado significativo18.
Alteraciones electrolíticasSon frecuentes ya sea como consecuencia de la fisiopatología del TCE, o por iatrogenia. Las alteraciones de la hormona antidiurética, aunque infrecuentes y tardías, pueden agudizar los trastornos hidroelectrolíticos. Por esto debemos tener un ionograma reciente o solicitarlo al evaluar al paciente, e iniciar la corrección de las alteraciones apenas las identifiquemos. Lo más frecuente es hipernatremia, que podemos tolerar (tabla 3), pues hay indicios de que puede ser benéfica en estas circunstancias19, la hiponatremia que usualmente es tardía o iatrogénica y que debemos corregir agresivamente pues contribuye a la génesis de edema cerebral; hipokalemia, usualmente iatrogénica (manitol) e hipomagnesemia, usualmente tardía.
La hipotermiaEs frecuente en los pacientes con trauma grave, y se ha visto asociada a malos desenlaces20, por lo que es importante vigilar la temperatura y luchar activamente contra el enfriamiento que acompaña a la anestesia general y a la reanimación intensiva con líquidos. Después de varias horas se puede encontrar el desarrollo de hipertermia, y se ha visto que también impacta negativamente el pronóstico, por lo que debemos corregirla intensivamente. La recomendación actual se enmarca en lo que se ha llamado el manejo control de temperatura con objetivo (en inglés targeted temperature management) que consiste en regularla activamente entre 36 y 37°C21. Los estudios han mostrado que la hipotermia terapéutica profiláctica (antes de que ocurra hipertensión endocranenana) no mejora los desenlaces y en cambio aumenta la morbilidad6,9.
EsteroideEl uso de esteroides fue recomendado durante mucho tiempo como parte del manejo integral del TCE. Pero en 2004 un estudio en adultos mostró claramente que el uso de altas dosis de metilprednisolona empeoraba la mortalidad y el desenlace a 6 meses1. En niños no hay estudios conclusivos, pero la recomendación actual es evitar su uso6.
Manejo quirúrgicoAlgunas maniobras quirúrgicas pueden ayudar a controlar la situación de edema cerebral e hipertensión intracraneana y debemos discutirlas con el cirujano. Estas incluyen: drenaje de LCR (ventriculostomía), resección de hematomas o de tejido cerebral lesionado o sano y craniectomía con duroplastia para elevar la capacidad del cráneo22.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.