INTRODUCCIÓN
La primera vez que apareció la palabra vagina escrita fue en un chiste verde romano, un grafito en una pared. Vagina en latín significa vaina, la vaina de la espada1. Es la vaina del pene en el coito, el tubo que conecta los genitales externos con el útero. Tiene una gran elasticidad y una gran capacidad de distensión para el parto.
La vagina es una víscera hueca plegable, las paredes anterior y posterior están en contacto entre sí2 y, en reposo, están unidas. La vagina es un conducto musculomembranoso que comunica el cuello del útero y los órganos genitales internos con la vulva3, el órgano genital externo. En estado de reposo, aparece aplanada de delante hacia atrás, y tiene una dirección precisa: oblicua hacia lo alto y atrás, formando con la horizontal un ángulo de 30-40°, y con el útero, en posición normal, un ángulo recto. La vagina está inclinada en un ángulo de 120° por la tracción anterior de los elevadores en la unión del tercio inferior y los dos tercios superiores. La vagina se incurva hacia atrás a lo largo de más de la mitad de su trayecto.
La longitud vaginal (LV)1 promedio es de 9 cm, la pared ventral es 2,5 cm más corta que la pared dorsal. Y es más ancha en la parte más alta. La LV2 es de 7-9 cm, aunque existe gran variabilidad. La LV es de 7-10 cm, y la anchura3 de 3-5 cm. La pared anterior mide 8 cm, por el cérvix, la pared posterior4, 10 cm. En realidad, las dimensiones varían de una mujer a otra, y en el curso de la vida sexual3. Pero, por su elasticidad, aun con desproporción respecto al tamaño del pene, hay adaptación vaginal1. Con la excitación sexual hay alargamiento y ensanchamiento de los dos tercios superiores.
Hay mitos sexuales, que no tienen confirmación científica5. Como el tamaño del pene en relación al de la nariz, las manos o los pies. En los varones altos, gran pene. O en las mujeres de boca grande, vagina grande. En realidad, la vagina se ajusta al tamaño del pene que la penetra. La anatomía sexual del ser humano es similar a la del resto de los primates. El uso de la cópula frontal, a causa de la adopción de la posición erguida, explica el cambio que debió experimentar la ubicación relativa de la vagina en el conjunto de la geografía pélvica.
Cuando leí el libro de Gregersen en 1988, me llamó la atención que hablara en 2 ocasiones distintas sobre la ausencia de datos antropológicos de medidas vaginales comparativas en las distintas razas. Entonces apunté la idea para un trabajo de la medida de la longitud vaginal, sólo por curiosidad científica, y esa idea quedó aparcada años, hasta poder llevar a cabo este estudio prospectivo de un año y un análisis multivariante que ahora presentamos.
MATERIAL Y MÉTODOS
En el Servicio de Ginecología del Hospital Arnau de Vilanova de Valencia, durante el año 2003, y en 3 consultas ambulatorias dependientes de él, una de ginecología general en Liria (Valencia), otra de ginecología general en Burjassot (Valencia) y una tercera de menopausia en Burjassot (Valencia), por donde pasaba el autor 2 veces por semana la primera, y una vez por semana las otras 2; hemos recogido todos los casos que necesitaban exploración ginecológica, y durante ésta, tras la introducción del espéculo vaginal y antes de tomar las muestras de citología cervicovaginal, se medía la LV con un histerómetro metálico, envuelto en un dedo de guante. A continuación, se sacaba el histerómetro y se comparaba la señal obtenida de LV que marcaba el dedo (desde el introito al fondo del saco vaginal posterior) con una regla milimetrada, y se anotaba la medida de LV en cm.
En el caso de una mujer virgen, el sistema cambiaba. La muestra de citología vaginal se tomaba con un palillo terminado en bolita de algodón (el de muestra endocervical), se lo extendía hasta el fondo, sin enguantar, y luego se tomaba la muestra de la pared vaginal posterior. Al sacar el palillo señalizado con el dedo del operador, se comparaba con la regla milimetrada, tras hacer la extensión en el porta, y se obtenía la medida de LV.
Previamente a la exploración, y en la anamnesis, se recogieron los datos de: edad, paridad como gestaciones, partos y abortos; peso y talla (luego se calculó el índice de masa corporal [IMC] con la fórmula IMC = peso, en kg/talla2, en m); ausencia de relaciones sexuales, histerectomía y tipo.
Para peso y talla se tomaron los datos verbalmente, y se aceptaron como válidos cuando la mujer los sabía por tener medidas recientes. Cuando no lo sabía, o hacía tiempo desde la última medida, se procedió a su determinación. En la consulta de Liria, se utilizó una báscula Seca, y una báscula-tallímetro Parra, y en las consultas de Burjassot, una báscula-tallímetro Atlantida (Añosayol, Barcelona).
El histerómetro se mantenía en un recipiente de plástico relleno de soluciones desinfectantes, entre los momentos de uso, y antes de éste se cubría con un dedo de guante de látex, Palex (Medical, Barcelona). Las soluciones empleadas fueron: en Liria, CR-36 mural (José Collado, S.A., Barcelona), y en Burja ssot, Instrunet Spray (Lab Inibsa, S.A., Barcelona) e Hibimax 5% (clorhexidina) (Zeneca Farma, S.A., Madrid).
En la exploración pudieron observarse casos con prolapso uterino o cistorrectocele. También se anotaron como prolapso, pero esto lo hicimos a partir del n.o 1.483.
Al ser 2 consultas de ginecología general, donde se atiende todo tipo de enfermedades, las mujeres también son muy variadas, aunque la serie da un perfil particular como luego veremos. Los casos proce dentes de la consulta de menopausia son más homogéneos.
El objetivo del trabajo es determinar la medida de la LV en una serie amplia de mujeres, con un sistema estándar, de forma prospectiva durante un año. Se excluyó a las pacientes de la consulta que no pasaban a exploración ginecológica y/o ecografía transvaginal. La medida de la LV dependió de las variables: edad, paridad, estatura-peso, IMC, virginidad, histerectomía o prolapso.
También se han recogido otras variables de las pacientes, derivadas del diagnóstico, o por hallazgos casuales en la exploración.
El estudio estadístico incluye rangos, medias y desviación estándar para los datos cuantitativos y porcentajes para los datos cualitativos. La t de Student y la desviación reducida para la comparación de medias, con un valor significativo para una p < 0,05.
Los datos registrados se grabaron en una hoja Excel con las siguientes características:
VIRGEN: evaluado a 1/0, según que la paciente fuera virgen o no.
HIST: evaluado a 1/0, según se hubiera tratado a la paciente con una histerectomía o no.
EDAD: edad como número entero.
G: número de gestaciones.
P: número de partos.
A: número de abortos.
PESO: peso en kg, número entero.
TALLA: altura en metros.
IMC: índice de masa corporal, con un decimal.
LONG: longitud vaginal, en mm (variable dependiente).
PROLAPSO: evaluado a 1/0, según la paciente presentara o no prolapso.
A partir de estos datos se realizó un primer análisis de los 2.577 casos, buscando agrupaciones por:
GEDAD: grupos de edad, obtenido como la parte entera de la edad/10.
GIMC: tomando los valores (de 1 a 5) en función de que el IMC se encontrara en los siguientes casos: desnutrición, normalidad, obesidad de primer grado (O1), obesidad de segundo grado (O2), obesidad de tercer grado (O3) u obesidad mórbida (OM).
GTALLA: agrupación según altura medida en dm 10; esto es, número de decímetros por encima de 1 metro (con un decimal).
GTALLA5: Gtalla redondeada.
El entorno de trabajo: los datos se han tratado en un ordenador Pentium® 4 con 2,40 GHz y 248 MB de RAM. Con sistema operativo Windows XP 2002. El software utilizado ha sido MS Office 2000 para la hoja Excel y los tratamientos hechos en Access. Y para el tratamiento estadístico se ha utilizado el producto SPSS v. 12.
RESULTADOS
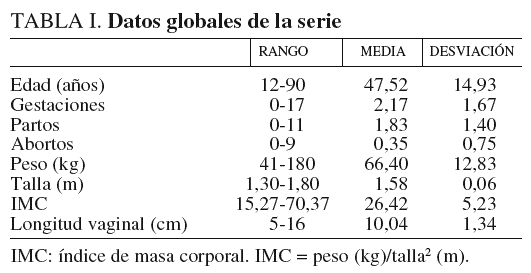
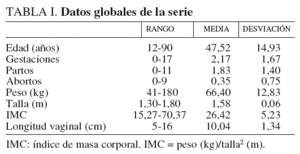
La serie consta de 2.577 casos. En la tabla I se presentan los datos globales de la serie, en cuanto a rango, media y desviación, para edad; gestaciones, partos y abortos; peso, talla, IMC y LV.
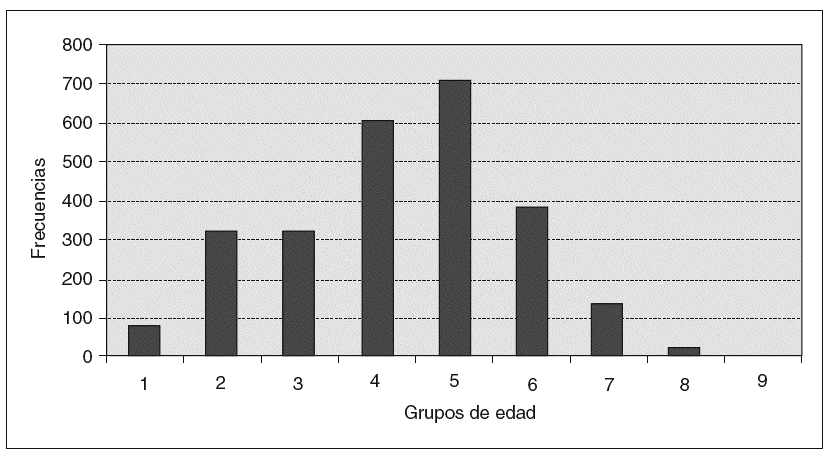
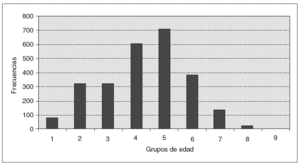
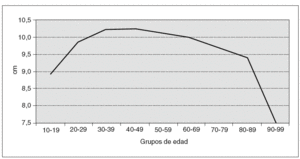
La edad osciló entre 12 y 90 años, con una media de 47,52 años. En la figura 1, se observa la distribución de frecuencias por edad. Las gestaciones fueron entre 0 y 17, con una media de 2,17. Hubo 524 mujeres nuligestas (20,33%), entre éstas se incluyen las vírgenes, las que no han gestado aún por edad y las estériles. La paridad se encuentra entre 0 y 11, con una media de 1,83. En 5 casos (0,19%) tuvieron gemelares; una de ellas, la n.o 1.641, tuvo 2 gemelares. Los abortos se encuentran entre 0 y 9, con una media de 0,35.
Fig. 1. Número de casos por grupos de edad.
El peso osciló entre 41 y 180 kg, con una media de 66,4. El peso más bajo, 41 kg en dos casos: el n.o 35, una mujer de 37 años, nuligesta, estatura de 1,60 m, y el n.o 1.702, una mujer de 58 años, virgen, nuligesta e histerectomizada, y estatura de 1,61 m. El peso más alto, la n.o 1.061, una mujer rusa de 45 años; paridad, 1; estatura, 1,60 m, y peso, 180 kg; IMC = 70,31.
La estatura osciló entre 1,30 y 1,80 m, con una media de 1,58 m.
El IMC osciló entre 15,27 y 70,31 con una media de 26,42. Según los grados de obesidad por el IMC hay un 55,49% de mujeres obesas y de ellas, además, el 1,51% tiene obesidad mórbida.
La LV osciló entre 5 y 16 cm, con una media de 10,04 cm. La mínima, 5 cm, en el caso n.o 1.023, una niña de 15 años, virgen y nuligesta, con 84 kg de peso, talla de 1,61 m e IMC = 32,43. La máxima de 16 cm, en dos casos, el n.o 8, una mujer de 75 años, G9P7A2, con 71 kg de peso, talla de 1,60 m e IMC = 27,73, y el n.o 34, una mujer de 58 años, G4P3A1, con 89 kg de peso, talla de 1,60 m e IMC = 34,76.
En la tabla II presentamos las distintas variables de las mujeres: en 131 (5,08%) casos eran vírgenes; ya comentado, había 524 (20,33%) nuligestas; 293 (11,36%) histerectomizadas, y 28 casos (1,08%) con prolapso uterino, a partir de la n.o 1.483.
Las histerectomías practicadas por vía abdominal fueron: histerectomía total + doble anexectomía, 140 casos (47,78%); histerectomía subtotal + doble anexectomía, 4 casos (1,36%); histerectomía simple, 96 casos (32,76%); histerectomía subtotal, 2 casos (0,68%), e histerectomía vaginal, 51 casos (17,40%).
Otras características fueron:
En 7 casos (0,27%), las mujeres desconocían su embarazo que se diagnosticó al practicar la ecografía transvaginal. Un caso, n.o 2.250, era una mujer virgen de 21 años, y estaba embarazada de 7 meses. Según dijo, no lo sabía, creía que tenía un tumor abdominal. Fue una sorpresa tanto para ella como para su madre que la acompañaba.
En 4 casos (0,15%) resultaron positivos para el virus de la inmunodeficiencia humana (VIH).
Se presentó un caso (0,03%) de cada una de la situaciones siguientes: una mujer parapléjica, un síndrome de Down, un síndrome de Turner, una anorexia nerviosa (que, curiosamente, no fue la de menor peso, pesaba 42 kg, la n.o 2.080, una mujer de 26 años, nuligesta, talla de 1,66 m e IMC = 15,27), un cáncer de vulva y una mujer con graves secuelas de un accidente de tráfico.
En la tabla III se presenta la comparación de medias por grupos. Todas fueron significativas, p < 0,001. Entre G = 0 y G > 0, nuligestas frente a paras, la LV es mayor en éstas. Vírgenes y no vírgenes, la LV es mayor en las últimas. Histerectomizadas y no histerectomizadas, la LV es mayor en las no histerectomizadas. Entre prolapso y sin prolapso, la LV es mayor en el último caso. Se demuestra científicamente lo que podíamos esperar empíricamente, es decir, que la LV depende de las gestaciones, paridad, no ser virgen, actividad sexual, no estar histerectomizada y no tener prolapso uterino o descenso pélvico.
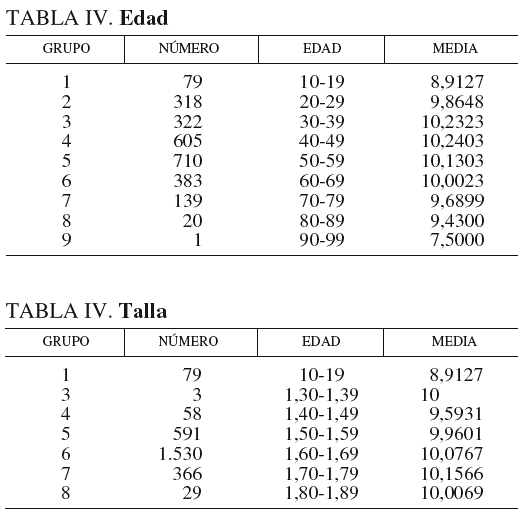
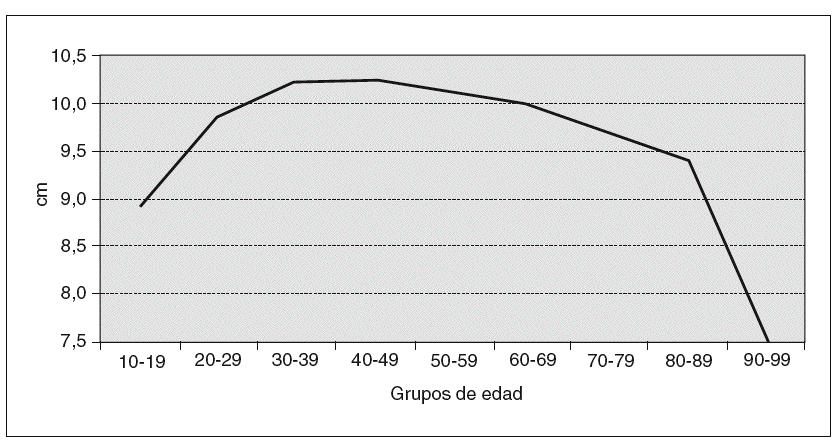
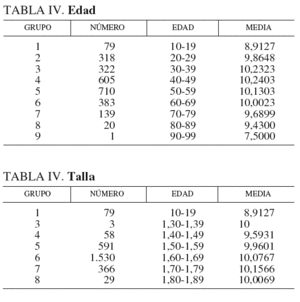
En la tabla IV y la figura 2 analizamos la edad. En grupo, se indican los intervalos de edad, de 10-19 años el primero hasta 90-99 años el último. Se indica el n.o de casos de cada intervalo y las medias de LV. En la gráfica se observa que la mayor LV se encuentra en las edades medias de la vida, de 30 a 60 años, en que se da la paridad y cuando es más amplia la actividad sexual.
Fig. 2. Medias de longitud.
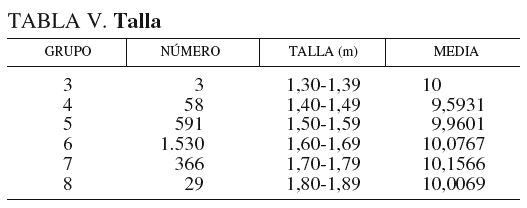
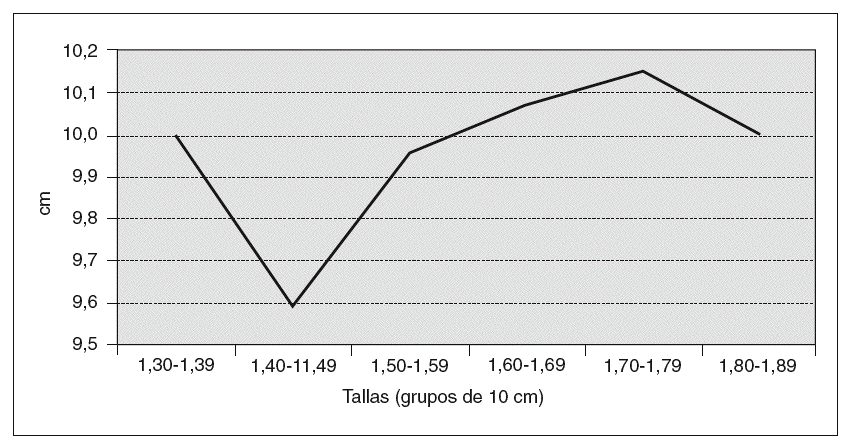
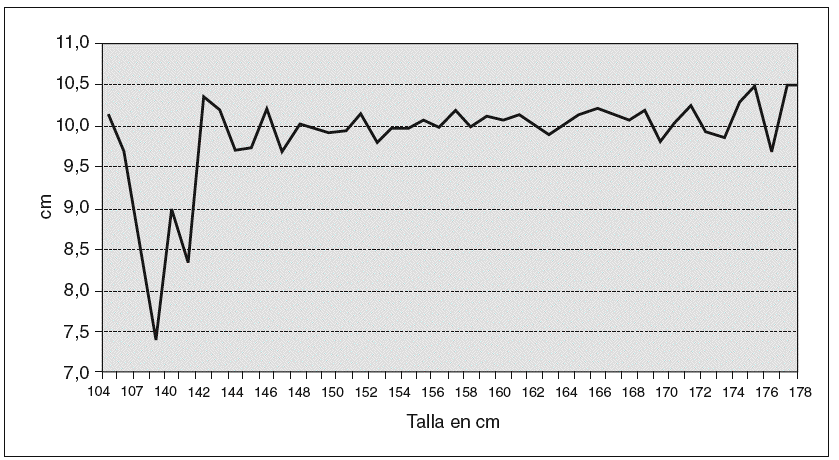
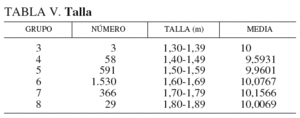
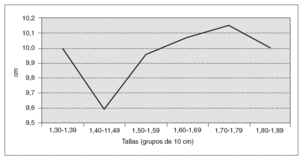
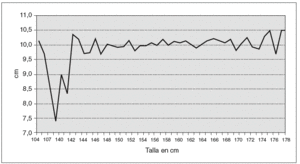
En la tabla V y la figura 3 se analiza la altura o talla. El grupo significa los intervalos de 1,30 m a 1,80 m. En la gráfica se aprecia que a mayor estatura, a partir de 1,60 m, la LV aumenta. Hemos considerado la talla independientemente del IMC, porque pensábamos que sí podía tener influencia. Pero si desglosamos la talla en fracciones del intervalo de tallas, en cm, por ejemplo, 1,70 m, 1,71 m, 1,72 m, etc., y representamos la misma gráfica, de 1,42 m a 1,78 m, se encuentra una línea quebrada oscilante (tabla VI) (fig. 4), en la que no se aprecia el aumento de LV que comentamos antes.
Fig. 3. Media de longitudes.
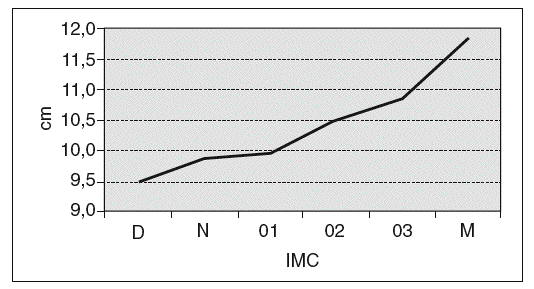
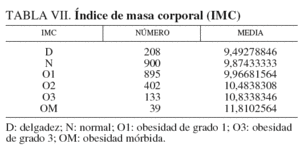
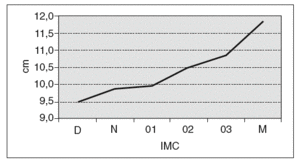
En la tabla VII y la figura 5 se analiza el IMC. Se ha clasificado en: a) < 15, anorexia nerviosa (AN); b) 15-20, delgadez (D); c) 21-25, normal (N); d) 26-30, obesidad grado 1 (O1); e) 31-35, obesidad grado 2 (O2); f) 36-40, obesidad grado 3 (O3), y g) > 40, obesidad mórbida (OM).
Fig. 4. Media de longitud.
Fig. 5. Media de longitudes.
Ya hemos visto que el 55,49% de las mujeres de la serie tiene algún grado de obesidad: O1, 34,73%; O2, 15,59%; O3, 5,16%, y OM, 1,51%. A mayor obesidad, aumenta la LV, que es mayor en OM. Y esto mismo representa la gráfica.
Exploración preliminar de modelos. Primer modelo de regresión
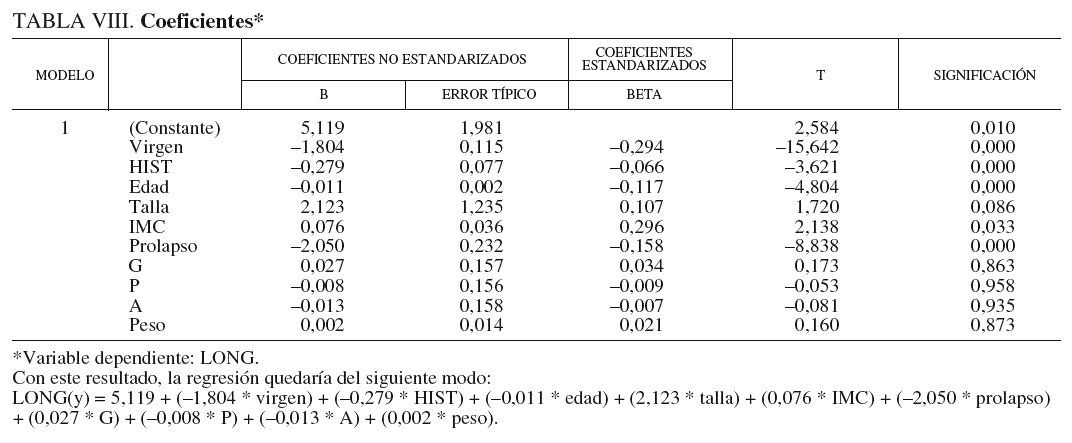
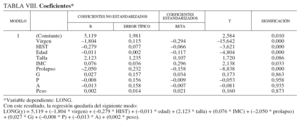
Considerando todas las variables como candidatas a formar parte del estudio de la regresión, se ha realizado un primer análisis, y se obtuvieron los resultados de la tabla VIII.
En ella encontramos los errores estándar de cada variable, el estadístico t de contraste y su valor probabilístico asociado.
Observando las significaciones, realizamos el estudio de la regresión que se obtendría eliminando aquellas que no tienen una significación próxima a cero; obsérvese que sus coeficientes están próximos a cero; por tanto, aun en el caso de considerarlas como variables integrantes del modelo, serían muy poco descriptivas.
Tras ir excluyendo del modelo la variable cuyo valor de significación estaba más lejano a cero (por orden de exclusión: A, peso y G), y siempre que la representatividad del modelo no sufriera cambios considerables.
Además de estas variables fue necesario excluir del modelo la variable talla, ya que producía un índice de condición muy superior a 30 (con lo que nos anunciaba una colinealidad con otras variables).
Con todo esto hemos obtenido el modelo que se presenta a continuación.
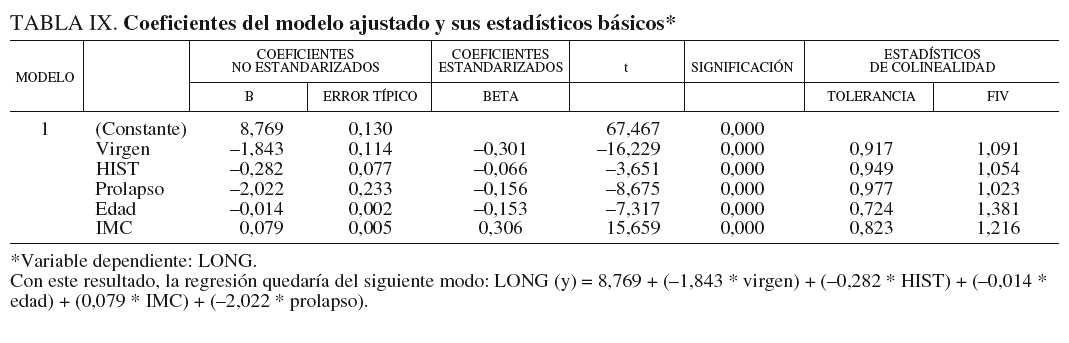
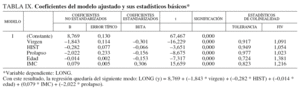
Modelo propuesto. Modelo ajustado
En la tabla IX puede observarse que el resultado de cada uno de los contrastes individuales de los coeficientes de regresión:
H0 : ßi = 0, H1 : ßi != 0, (donde i toma los valores 0, virgen, HIST, etc)
es siempre significativo (todos los valores de p son 0,000), por lo que cada una de las variables consideradas, en presencia de las demás, aporta información significativa sobre el comportamiento aleatorio de LONG que no puede explicar las restantes variables consideradas.
Es de esperar que el modelo, en su conjunto, sea también significativo. La tabla ANOVA nos lo muestra (tabla X).
El contraste general en el que valoramos la significatividad del modelo muestra un valor de p de 0,000; por lo que se concluye que el modelo ajustado es significativo.
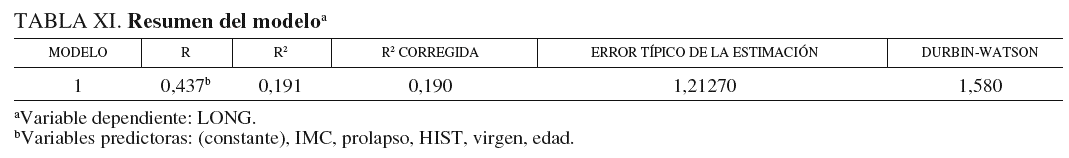
Además, se puede observar en la tabla XI (resumen del modelo) que el coeficiente de determinación R2 = 0,191 tiene un valor algo pequeño, y este valor indica que solamente en algo más del 19% de los casos la variabilidad de las observaciones de la variable respuesta se puede explicar por las variables explicativas del modelo propuesto. Del mismo modo, el excesivo valor que alcanza la estimación insesgada de la varianza del modelo *2 = 1,21 nos indica que habrá cierta discrepancia entre los valores de la variable respuesta y los ajustados.
Revisión de valores extremos
Se han analizado los valores obtenidos para la variable dependiente LONG con valores extremos.
En primer lugar, hay que resaltar que la variabilidad (entre 5 y 16 cm) de los datos no presenta problemas de interpretación de los valores extremos, y desde luego no lo presenta en cuanto a los valores máximos.
En el caso de los mínimos, los valores de LONG entre 5 y 7 cm corresponden a mujeres jóvenes cuya media es de 25 años y que la mitad de ellas son vírgenes. El modelo debería ser capaz de predecir estos casos.
Estudio de la adecuación del modelo
En primer lugar, hay que reseñar que la variable considerada dependiente es continua.
Análisis de la varianza de la regresión
Como se puede observar en la tabla tabla X, F = 121,709 dista mucho de la varianza de la variable dependiente LONG (que en nuestro caso es 1,815).
Aunque, por otro lado, el modelo sólo es capaz de explicar la variabilidad de la longitud en algo más del 19% de los casos; mediante la variabilidad de las variables prolapso, virgen, HIST, IMC y edad. La tabla XI explica esta conclusión.
Validación del modelo
Como validación del modelo se han seguido los pasos que se describen a continuación:
1. Se dividen los datos en dos grupos: caso par y caso impar.
2. Se calcula la regresión (para las variables del modelo propuestas) para cada uno de los grupos por separado.
3. Resumen del modelo (tabla XII).
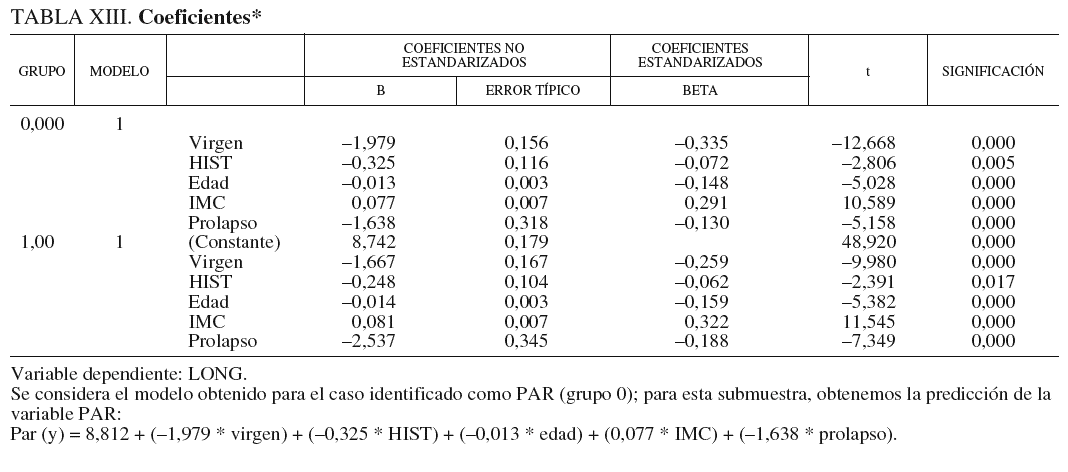
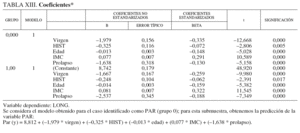
4. Coeficientes y estadísticos de contraste (tabla XIII).
5. Obtención de la predicción para todos los casos: se ha evaluado esta nueva variable PAR (y) tomando como variables independientes todas las del modelo y para todas las observaciones.
6. Validación mediante la correlación entre LONG (caso par) y PAR (caso impar): Los resultados obtenidos muestran que el índice de reducción en la variable cruzada obtenido como Ra2 Rb2 = 0,202 0,176 = 0,026. Muy inferior al valor 0,1 (que es el valor límite para validar el modelo).
Análisis de residuos
Analizando el modelo desde la obtención de los residuos, encontramos:
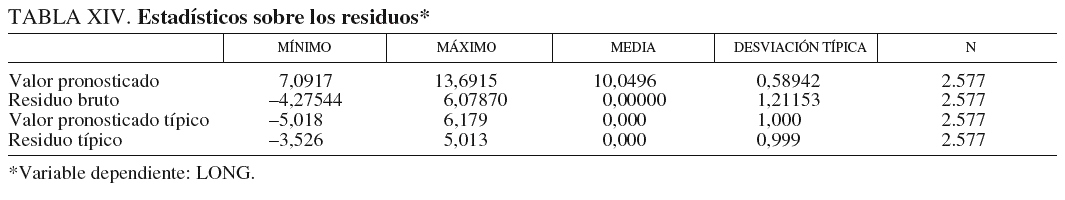
Descripciones básicas. Donde no hay excesivas diferencias entre ellos, que sus medias son cero y que sus desviaciones típicas están próximas a 1. Todo ello muestra estabilidad en el modelo, ya que nos indica que los errores cometidos en la predicción son pequeños y parecidos (tabla XIV).
Multicolinealidad
Se trata en este apartado de descartar o determinar los problemas de multicolinealidad que pueden surgir cuando una o varias de las variables explicativas en el modelo son prácticamente una combinación lineal de las demás; aportando información redundante sobre la variable respuesta LONG.
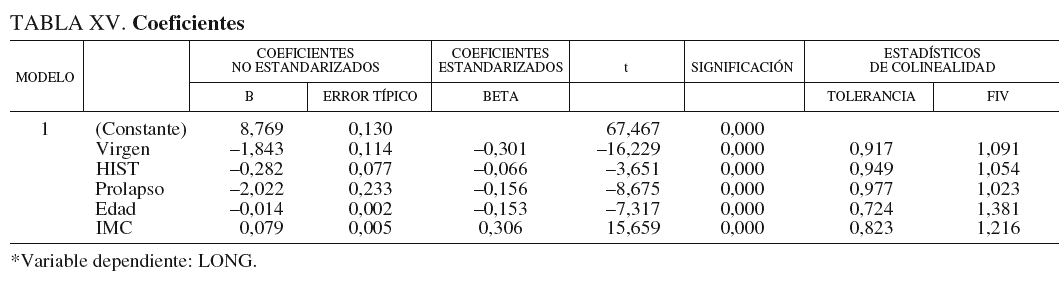
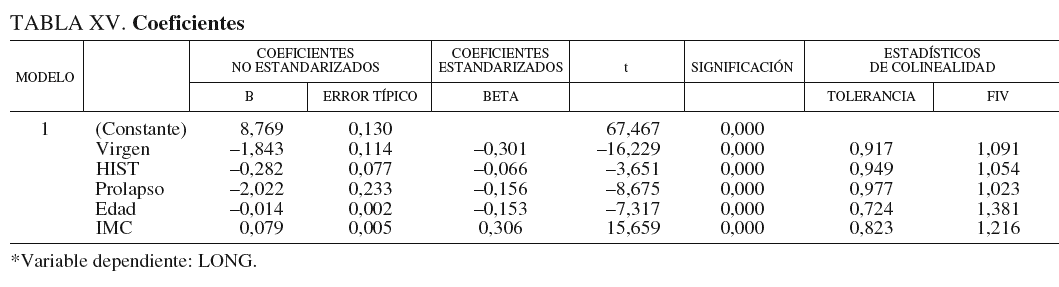
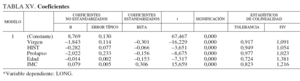
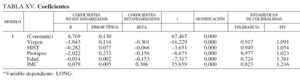
Factor de inflación de la varianza. Se aprecia en los valores que toma la columna FIV de los estadísticos de colinealidad en la tabla ampliada del modelo propuesto (tabla XV).
Se puede observar que todos se encuentran entre 1 y 1,4; mientras que un indicador de problemas de colinealidad situaría estos valores por encima de 10.
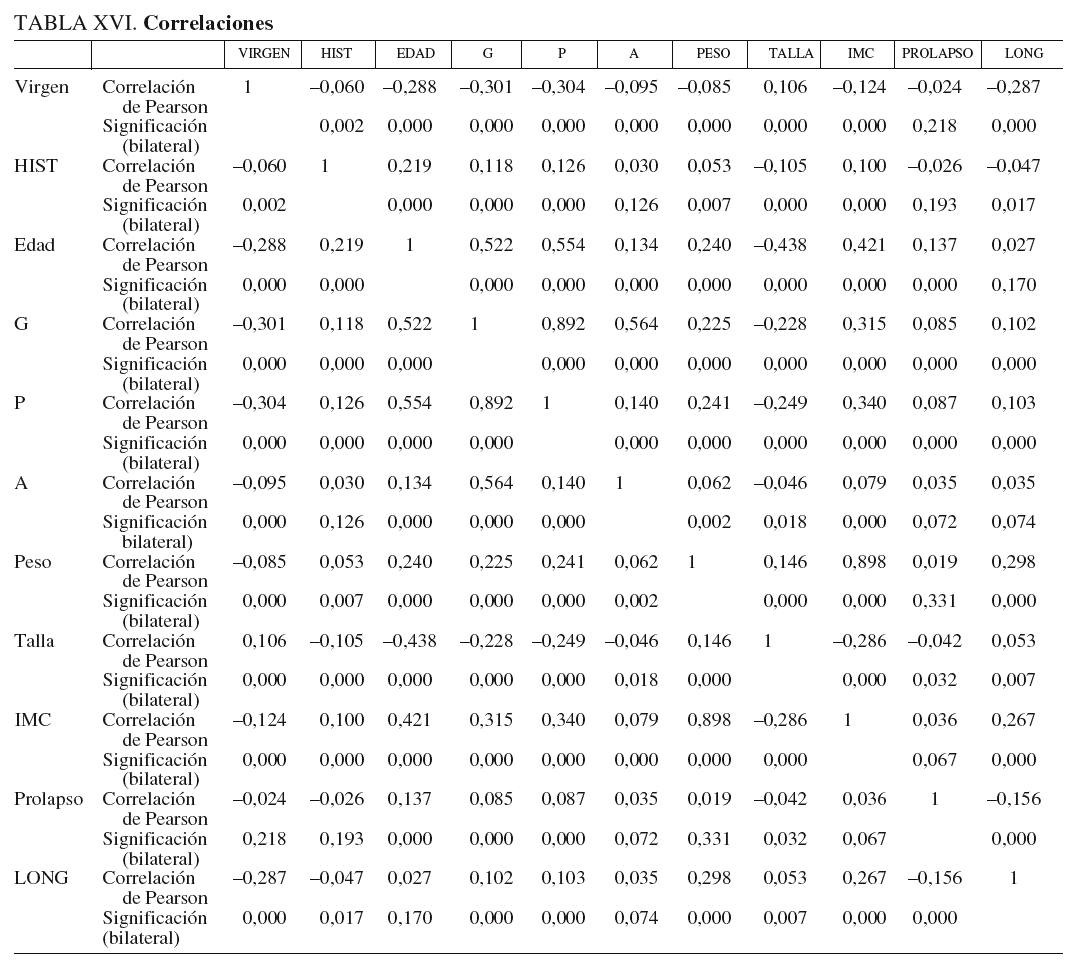
Correlaciones bilaterales. Se realizó un estudio sobre la posible presencia de interacción entre las variables dos a dos.
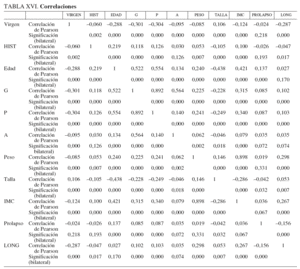
Mediante el cálculo de la matriz de las correlaciones bilaterales de todas las parejas de variables se han obtenido los datos que se presentan en la tabla XVI.
En relación con las variables explicativas incluidas en el modelo propuesto (virgen, HIST, edad, talla, IMC, prolapso), es interesante comentar lo siguiente:
No se aprecia demasiada intensidad entre la asociación lineal de la variable dependiente con cada una de las variables que integran el modelo; obsérvese, por ejemplo, que el máximo valor se alcanza para IMC con 0,267.
Existen variables en el modelo con valores de correlación con la variable dependiente muy pequeños (por ejemplo con la variable HIST, con un valor negativo de 0,047). Pero aunque estos resultados podrían hacer desestimar estas variables en el modelo propuesto, ya se ha observado que los resultados del modelo propuesto confirman lo contrario.
Se han marcado en rojo las variables con cierta interdependencia y de todas ellas sólo se ha incluido en el modelo la variable IMC, que además es la segunda en influencia en la variable dependiente LONG. Y por otro lado, como se indicó anteriormente, la variable talla también se eliminó del modelo después de analizar su colinealidad con el resto de las variables y comprobar que su índice de condición estaba próximo a 80 (muy superior al máximo recomendado de 30).
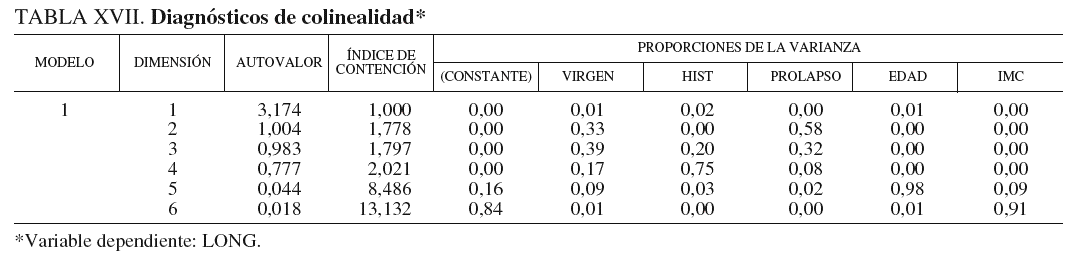
Índice de condición. Este dato se obtiene con el modelo que se presenta en la tabla XVII.
Como puede observarse, este índice alcanza un máximo en 13,132 para la sexta dimensión; esto nos indica que no existen colinealidades entre las variables del modelo.
DISCUSIÓN
Masters y Johnson6 en Respuesta sexual humana dijeron que la vagina no estimulada es un espacio virtual y no real, las paredes están en contacto, salvo con menstruación. El colapso de la vagina no es medida del potencial expansivo vaginal. Con la excitación, hay dilatación. En estudios con nulíparas, la vagina no estimulada mide 2 cm de media en el plano transcervical (por delante del cérvix en un útero en anteversión), y con la tensión sexual llega a 5,75-6,25 cm.
La LV es 7-8 cm, de la horquilla vulvar a la pared posterior del fórnix, en la vagina no estimulada. Con la excitación alcanza 9,5-10,5 cm. Con espéculo, en la nulípara la vagina no estimulada tiene un diámetro transcervical de 3-4 cm, y la LV de 8-9 cm. En la vagina estimulada el diámetro transcervical es de 6,75-7,25 cm y la LV de 11-12 cm.
La vagina es más dilatable a mayor dilatación previa. Con la estimulación sexual, los dos tercios internos de la vagina se expanden y la LV aumenta.
Las vaginas traumatizadas obstétricamente (con desgarros, cistocele o rectocele) presentan problemas de acomodación, pérdida de tono muscular, en lugar de soportar y comprimir al pene, sólo lo rodean.
Con vagina grande y pene pequeño, hay acomodación. Con vagina pequeña y pene grande, hay dolor. La abstinencia larga y la menopausia se comportan igual que en el último supuesto. De todas formas, el tamaño del pene tiene un papel mínimo en la estimulación sexual de la mujer.
Leiblum et al7 estudiaron a 52 mujeres posmenopáusicas de 50-65 años, con una media de 57 años. Las clasificaron en sexualmente activas (> 3 coitos/mes), 25 casos, y sexualmente inactivas (< 3 coitos/año), 23 casos, con 4 casos no clasificables. Les aplican el índice de atrofia vaginal (IAV), con 6 variables: elasticidad de la piel y turgencia, vello púbico, labios mayores y menores, introito, mucosa vaginal y profundidad vaginal. Cada variable se puntúa de 1 a 3, el mínimo es 6 y el máximo 15 puntos. Con menor puntuación, mayor atrofia. Practicaron también determinaciones hormonales de estrona (E1), estradiol (E2), androstendiona (A), testosterona (T), folitropina (FSH) y lutropina (LH).
Correlacionando todos los datos, llegan a las siguientes conclusiones: hay menor atrofia vaginal en la mujer sexualmente activa (p = 0,004). La mujer sexualmente activa tiene mayor nivel de andrógenos (A, T) y de LH. La mujer sexualmente inactiva tenía un sobrepeso de 8 kg, significativo, respecto a la activa. La importancia de los andrógenos radica en reducir la atrofia (junto al estrógeno) y en mantener el interés sexual. El coito mantiene la elasticidad vaginal. La abstinencia sexual produce atrofia progresiva vaginal. Es aquello de «úsalo o piérdelo». La masturbación ayuda a mantener trasudación y elasticidad vaginal. El cese de la actividad sexual en la mujer mayor puede producirse por falta de compañero funcional. La actividad sexual regular tras la menopausia tiene un efecto beneficioso en reducir la atrofia vaginal.
Given et al8 estudian la LV y la función sexual tras colpopexia por eversión uterovaginal completa. Comparan 59 casos con reparación de varios tipos y medidas de LV postoperatorias, con 61 controles normales, premenopáusicas y posmenopáusicas, con o sin útero. También indican las medidas de 21 especímenes de autopsia, desde el introito al promontorio sacro, que fueron de 8-12 cm con una media de 10,2 cm.
En la premenopausia, la LV fue de 9,2 cm con útero y de 8,5 cm sin útero. En la posmenopausia, la LV fue de 8,5 cm con útero y 8,2 cm sin útero. La LV tras culdoplastia fue de 9,2 cm, tras fijación sacroespinosa de 8,2 cm, y tras colpopexia sacra de 11,3 cm. Según esto, si interesa el máximo de LV, hay que hacer una colpopexia sacra.
La histerectomía reduce la LV 0,7 cm en la premenopausia y 0,3 cm en la posmenopausia. Para estos autores, no hay correlación de la LV con la altura, el peso, la raza y la edad, porque en grupos pequeños no es significativa. Claro que en una serie tan grande como la nuestra, sí que se ve la correlación y es muy significativa.
Weber et al9 estudian la anatomía vaginal y la función sexual con cuestionarios de 12 preguntas. A menor puntuación, mejor función sexual. Miden la LV (de himen a fórnix posterior) y el calibre del introito, en 3 medidas: pequeño, 2,1 cm; mediano, 2,8 cm, y grande, 3,5 cm. Observan el grado de atrofia vulvovaginal, en 104 mujeres, de edad media de 55,8 años, 74 de ellas con prolapso y/o incontinencia. Había 73 mujeres sexualmente activas, y 30 de ellas tenían dispareunia y/o sequedad vaginal.
La actividad sexual no se asocia a diferencias de LV o de calibre del introito. La conclusión fue que la anatomía vaginal (calibre del introito, LV y aten principio no difiere entre las mujeres con prolapso-incontinencia o sin él. Como la colporrafia y la perineorrafia producen dispareunia por estenosis vaginal, la plastia posterior debe evitarse en lo posible.
Los mismos autores10 realizaron otro trabajo, con el mismo sistema, cuestionarios de función sexual y medida de la LV antes y a los 6 meses de la cirugía del prolapso o la incontinencia, en 165 mujeres, de las que 81 (49%) eran sexualmente activas antes y después de la cirugía, con edad media de 54 años y paridad media de 3. Las conclusiones fueron que la LV disminuye tras la cirugía vaginal, pero no cambia la función sexual (en frecuencia de coito, dispareunia, sequedad vaginal o satisfacción sexual).
Antes de la cirugía, la LV era de 10,8 ± 1,5 cm con histerectomía previa, y de 10,8 ± 1,4 cm sin histerectomía previa. Después de la cirugía, la LV fue de 10,8 ± 1,4 cm y 9,8 ± 1,3 cm, respectivamente. Disminuye la LV en 1 ± 1,8 cm (p < 0,001) y en el calibre vaginal del introito disminuye 1,4 ± 1,8 cm (p < 0,001). Pero la función sexual y la satisfacción mejoran o no cambian tras la cirugía por prolapso o incontinencia. Lo que sí ocurre es que la colposuspensión de Burch + colporrafia posterior producen dispareunia. Antes de la cirugía, la prevalencia de dispareunia era del 8% (6/80) y después pasó al 19% (15/80).
Baessler y Schuessler11 miden el fondo de saco de Douglas en 22 nulíparas, 28 paras y 18 mujeres con prolapso. El fondo de saco de Douglas es 1/4-1/3 de la vagina superior. Se calcula como el porcentaje respecto a la LV total. La LV fue de 6,5-13 cm, con una media de 10 cm, igual en los tres grupos. Con prolapso, el fondo de saco de Douglas fue mayor, media del 72% (p < 0,0001). Y en este caso predispone al enterocele posterior.
Finalmente, haremos el resumen de nuestra serie. Se midió la LV en 2.577 mujeres de entre 12 y 90 años, media de 47,5 años. Hubo 524 nuligestas (20,33%) y 131 vírgenes (5,08%); 293 (11,36%) histerectomizadas, y 28 casos (1,08%) con prolapso uterino. La paridad media fue de 1,83 (0-11). El peso osciló entre 41 y 180 kg, media de 66,4 kg. La talla osciló entre 1,30 y 1,80 m, media de 1,58 m. El IMC medio fue de 26,42 (entre 15,27 y 70,31). El 55,49% de las mujeres tenía algún grado de obesidad, y el 1,51% tenía obesidad mórbida. La LV media fue de 10,04 cm (entre 5 y 16 cm).
Que sepamos, nuestra serie es la más numerosa conocida en la determinación de estos valores. Y del análisis multivariante podemos hacer el siguiente resumen. Al hacer el estudio de la regresión considerando todas las variables, se observa que existen variables sin significación dentro del modelo; éstas se han eliminado del modelo propuesto. También se ha eliminado la variable talla por tener colinealidad con el IMC y ser esta última de mayor significancia. Con esto se ha obtenido un modelo ajustado con presencia de las variables: virgen, HIST, edad, prolapso e IMC. Sobre este modelo se han realizado las pruebas siguientes de diagnosis y validación del modelo:
Contrastes individuales de la significación de cada variable.
Significación conjunta del modelo.
Revisión de valores extremos.
Análisis de la varianza de la regresión.
Validación del modelo mediante el estudio de casos, se obtuvo el índice de reducción de la variable cruzada.
Análisis de residuos.
Estudio de la multicolinealidad con el factor de inflación de la varianza, las correlaciones bilaterales y el índice de condición.
Todo ello nos proporciona la garantía de que el modelo propuesto es válido, aunque con una limitada capacidad de predicción, tan sólo en algo más del 19% de los casos.
En definitiva, las conclusiones que obtenemos son:
1. Por la comparación de medias intragrupo vemos que la LV depende de: no ser virgen (actividad sexual), gestaciones-paridad, no estar histerectomizada y no presentar prolapso; de forma muy significativa, p < 0,001.
2. Por el modelo de regresión logística hallado, vemos que la significación estadística es p < 0,000 para las variables: virginidad, histerectomía, prolapso, edad e IMC.
AGRADECIMIENTOS
A las colaboradoras de la consulta, por su ayuda durante el año del trabajo: Concepción Martínez Cánoves, ATS de la consulta de Liria. Rosalía Grosson García, ATS de la consulta de Burjassot. Amparo Ibáñez Gómez, AC de la consulta de Menopausia de Burjassot. Al matemático Juan López-Vilaplana, por su ayuda en los cálculos de ordenador y las gráficas, y también a Susana Tejadillos Perona, licenciada en Matemáticas y ciencias técnicas estadísticas, por su ayuda en el análisis multivariante.