La Sociedad Internacional de Aterosclerosis (IAS) ha actualizado sus recomendaciones para el tratamiento de la hipercolesterolemia y la dislipidemia con el propósito de contribuir a la reducción del riesgo de las enfermedades cardiovasculares (ECV) de origen arteriosclerótico. En este resumen ejecutivo se destacan las principales conclusiones extraídas del amplio informe final, donde se analizan ampliamente los antecedentes del tema, las deliberaciones y los acuerdos alcanzados por los firmantes del documento y se detallan las recomendaciones propuestas por la IAS. Una vez revisadas y criticadas las pruebas documentadas disponibles actualmente, los autores elaboraron una serie de recomendaciones dirigidas a apoyar el juicio clínico, pero no a reemplazarlo. En el informe se han separado las recomendaciones para prevención primaria y secundaria. Para la redacción de esta última se dio prioridad a los resultados de ensayos clínicos aleatorizados (ECA), basándose en las abundantes pruebas y datos que han aportado. En cambio, las recomendaciones para la prevención primaria están basadas en la experiencia acumulada durante muchos años, derivada de la investigación en epidemiología, genética, ciencias básicas y ensayos clínicos. En prevención primaria, las pruebas derivadas de los ECA son escasas, tanto por el menor número de ensayos como por la limitada participación internacional. Finalmente, se han tenido en cuenta los consistentes argumentos y pruebas que relacionan el colesterol y las ECV.
Las principales innovaciones presentadas en este documento son las siguientes:
- •
Son unas guías consensuadas internacionalmente y basadas en múltiples fuentes de datos.
- •
La identificación del colesterol no unido a las lipoproteínas de alta densidad (no HDL-c) como la fracción más aterogénica del colesterol.
- •
La definición del colesterol aterogénico indistintamente como unido a las lipoproteínas de baja densidad (LDL-c) y no HDL-colesterol.
- •
La definición de los niveles óptimos del colesterol aterogénico (ambos LDL-C y no-HDL-c) para prevención primaria y secundaria.
- •
La adjudicación de prioridad a las categorías de riesgo a largo plazo, en sustitución de las de riesgo a corto plazo.
- •
El ajuste del cálculo del riesgo según sea el riesgo basal de las diferentes naciones o regiones.
- •
La adjudicación de primacía a la intervención sobre los estilos de vida, relegando a segundo lugar la terapia farmacológica.
La IAS es consciente de que muchos países o regiones disponen de sus propias guías para el tratamiento de las dislipidemias. Con el presente documento se les brinda una oportunidad en caso de que quisieran modificarlas. Por otra parte, la IAS pone este documento a disposición de los países y regiones que carecen de sus propias guías como ayuda para que puedan desarrollarlas, ofreciéndoles, si fuese necesaria, la colaboración más estrecha de la IAS.
En muchos aspectos, el documento guarda similitudes con otras guías ya existentes. De hecho, uno de nuestros objetivos es el de armonizar las guías ya existentes, de forma que puedan ser aplicadas en todo el mundo. Además, nuestro documento añade perspectivas y matices que pueden estar ausentes en algunas de dichas guías. Como consecuencia de los avances surgidos en el tratamiento de las dislipidemias con fármacos muchas guías han priorizado la terapia farmacológica sobre la intervención para modificar estilos de vida. El criterio mantenido por la IAS es destacar que, con excepción de las dislipidemias de origen genético, la arteriosclerosis es mayoritariamente una enfermedad relacionada con estilos de vida poco saludables. Por ello, uno de los principales objetivos de las recomendaciones de la IAS es recuperar el equilibrio entre cambios de estilo de vida y tratamiento farmacológico.
Prevención primariaEl colesterol-LDL y colesterol no HDL como dianas terapéuticasUn gran número de pruebas han establecido a las LDL como principales causantes de la ECV de origen arteriosclerótico. En clínica, las LDL se identifican como el LDL-c. Durante las 2 últimas décadas numerosos ECA han demostrado que el descenso, por diferentes medios terapéuticos, del LDL-c logra disminuir significativamente el riesgo de ECV. Por lo tanto, el conjunto de las múltiples pruebas acumuladas durante esos años apoya incontrovertiblemente la tesis de que los valores elevados de LDL-c son un objetivo prioritario de la terapia hipolipemiante. Más recientemente han aparecido datos mostrando que las lipoproteínas de muy baja densidad (VLDL) son igualmente aterogénicas. Por lo tanto, el colesterol de las VLDL (VLDL-c) es otra diana potencial del tratamiento hipolipemiante. El VLDL-c se encuentra especialmente elevado en personas con hipertrigliceridemia. La suma de LDL-c y VLDL-c representa al colesterol transportado por todas las partículas aterogénicas y recibe el nombre de colesterol-no HDL (no HDL-c). Por lo tanto, el no HDL-c puede considerarse como una diana terapéutica alternativa al LDL-c. En personas con triglicéridos elevados, el no-HDL-c expresa con más precisión la aterogenicidad de las lipoproteínas circulantes. El cálculo del no HDL-c es sencillo: colesterol total (TC) – HDL-c y puede determinarse con exactitud sin requerir ayuno previo, lo que no ocurre con el LDL-c. La IAS apoya la adopción del no HDL-c como el objetivo principal de la terapia hipolipidemiante, aunque para aquellos que prefieran el uso del LDL-c ambos términos pueden ser intercambiables. A partir de ahora, en este documento, el término «colesterol aterogénico» debe interpretarse como LDL-c o como no HDL-c según la preferencia del médico. Hay que tener en cuenta, además, que la cifra del TC se emplea a menudo en los algoritmos para calcular el riesgo cardiovascular. El TC es menos fiable como diana terapéutica pero puede ser utilizado en situaciones en las que no se disponga de los valores de colesterol transportado por las distintas lipoproteínas.
Valores óptimos de LDL-c y no HDL-c en prevención primariaEl grupo de autores de este documento ha definido los valores óptimos del colesterol aterogénico en prevención primaria basándose en 3 fuentes de datos: los ECA, los estudios epidemiológicos observacionales y la epidemiología genética. El valor óptimo de LDL-c en prevención primaria deberá ser < 100mg/dl (2,6mmol/l) y el de no HDL-c < 130mg/dl (3,4mmol/l). Estos valores están indicados para las poblaciones de alto riesgo. En las poblaciones con bajo riesgo se pueden aceptar valores superiores sin que ello se acompañe de un mayor riesgo cardiovascular.
La IAS considera importante establecer una distinción entre lo que son niveles óptimos de lipoproteínas aterogénicas y los objetivos terapéuticos propiamente dichos. Con toda intención, y por diversas circunstancias, la IAS ha preferido no establecer «objetivos terapéuticos» de las lipoproteínas aterogénicas. En su lugar, se ha optado por identificar los valores de colesterol aterogénico considerados óptimos, dejando establecido que la intensidad del tratamiento hipolipidemiante para lograr esos valores deberá ajustarse dependiendo del riesgo calculado a largo plazo. La potencia de la terapia hipolipidemiante en relación con los valores considerados óptimos debe depender en última instancia del juicio clínico.
Identificación de las personas con riesgo a largo plazo de enfermedad cardiovascularLas lipoproteínas aterogénicas son las principales responsables del desarrollo de la aterosclerosis. Sin embargo, esta puede acelerarse por la acción de otros factores de riesgo una vez que dichas lipoproteínas estén suficientemente elevadas para iniciar la aterosclerosis. Estos los factores de riesgo se encuentran el tabaquismo, la hipertensión arterial, la diabetes, los valores bajos de HDL-c y los antecedentes familiares de ECV. La suma de estos factores de riesgo, ajustada por la edad, explica o representa el riesgo total. Una estrategia terapéutica ampliamente aceptada sostiene que la intensidad del tratamiento de las personas con riesgo de ECV debe venir determinada por el riesgo absoluto. Este precepto se aplica al tratamiento de las lipoproteínas aterogénicas, es decir, cuanto mayor sea el riesgo absoluto, más intenso deberá ser el tratamiento hipolipidemiante. La mayoría de las guías publicadas hasta ahora han utilizado algoritmos calculando el riesgo a 10 años, basándose en los principales factores de riesgo para definir el riesgo absoluto. Algunas guías más recientes han incorporado factores de riesgo emergentes y pruebas de imagen pero no han sido totalmente aceptadas. En los últimos años se ha abierto paso el concepto de riesgo a largo plazo o riesgo de por vida. Esto nos parece una actitud coherente ya que el tratamiento de los factores de riesgo es un proceso que dura toda la vida. Existen 2 formas de calcular el riesgo de por vida o a largo plazo para morbilidad por ECV: la ecuación de Framingham y el QRISK. La primera se basa en 4 factores de riesgo: hipercolesterolemia, hipertensión, tabaquismo y diabetes. El QRISK es una calculadora disponible en la web que incorpora factores de riesgo habituales, antecedentes familiares e índice de masa corporal. Tiene la ventaja de que permite calcular el riesgo para distintos grupos étnicos, al menos en Reino Unido y Europa occidental, estando por probar su utilidad en otras naciones o regiones. La principal utilidad de la ecuación de Framingham es que sus cálculos de riesgo se han validado en muchos países y regiones diferentes, lo que permite calcular las estimaciones de riesgo basándose en la puntuación de Framingham. Por ello, la IAS recomienda que para diferentes países se calcule el riesgo mediante la ecuación de Framingham y se adapte individualmente para cada país (los coeficientes de cada país o región se exponen en el documento completo).
La IAS considera que existen 4 niveles de riesgo de ECV hasta los 80 años de edad: elevado (≥ 45%), moderadamente elevado (30-44%), moderado (15-29%) y bajo (< 15%).
Muchas guías consideran la hipercolesterolemia familiar, la diabetes acompañada por otros factores de riesgo y la insuficiencia renal crónica como situaciones de alto riesgo. Dependiendo de la población y del género serán situaciones de riesgo alto o moderado. En cualquier caso, cada una de ellas exige una intervención activa y, a menudo, con fármacos hipolipidemiantes.
Cómo ajustar la intensidad de la terapia hipolipidemiante al riesgo a largo plazoDada la gran variedad de circunstancias que influyen sobre el uso de la terapia hipolipidemiante, en estas guías se ha delegado la decisión sobre la intensidad del tratamiento (o sus objetivos específicos) al juicio del clínico y a las recomendaciones nacionales. Al tomar la decisión sobre cuánto conviene disminuir los valores de lipoproteínas aterogénicas hay una serie de factores a tener en cuenta. El primer escalón de toda intervención son las modificaciones del estilo de vida, pero dependiendo del grado de riesgo la terapia farmacológica puede ser necesaria. En la tabla 1 se muestran los pasos a seguir para ajustar la intensidad de la terapia según el riesgo a largo plazo.
Recomendaciones de la Sociedad Internacional de Aterosclerosis para la terapia hipolipidemiante según los diferentes grados de riesgo
| Riesgo a la edad de 80 años | Bajo (< 15%) | Moderado (15-29%) | Moderado-alto (30-44%) | Alto (>45%) |
| Intensidad terapéutica | Moderada | Moderadamente alta | Alta | |
| Tratamiento | Recomendaciones de salud públicaa | MEVb+HIPOc opcionald | MEVb+HIPOc considerare | MEVb+HIPOc indicadaf |
Las personas a bajo riesgo de ECV deben tratarse siguiendo las recomendaciones nacionales para la población general. Para los cambios de estilo de vida, dichas recomendaciones deberan ajustarse a las de la IAS.
Fármacos hipolipidemiantes generalmente reservados para pacientes con niveles elevados de colesterol aterogénico.
Muchos sujetos de alto riesgo necesitarán fármacos hipolipidemiantes (estatinas) además de los cambios de estilo de vida y deberán ser tratados hasta alcanzar niveles de LDL-c < 100mg/dl (2,6mmol/L) (o de no HDL-c < 130mg/dl [3,4mmol/l]). En muchos países, aunque no en todos, las personas con riesgo moderado-alto serán igualmente candidatas a recibir terapia farmacológica. En este grupo, las guías nacionales suelen recomendar valores de LDL-c cercanos a 100mg/dl (2,6mmol/l). Las mujeres y las personas de edad avanzada no deben quedar excluidas de la terapia farmacológica hipolipidemiante si su riesgo cardiovascular es elevado o moderadamente alto.
En personas jóvenes con riesgo elevado a largo plazo debido a factores de riesgo no lipídicos (por ejemplo, tabaquismo o hipertensión arterial), ello no significa necesariamente que haya que utilizar fármacos hipolipidemiantes en prevención primaria. En estas personas hay que prestar más atención a sus factores de riesgo que al riesgo calculado. En aquellos de riesgo moderado, los cambios de estilo de vida son generalmente suficientes para alcanzar una reducción del riesgo aceptable. No obstante, si a este nivel de riesgo existe un LDL-c elevado, y especialmente si es muy elevado, se debe considerar el empleo de fármacos hipolipidemiantes.
Cambios de estilo de vidaEl primer objetivo de la intervención sobre los estilos de vida es disminuir el LDL-c y el no HDL-c. Secundariamente, se busca también reducir otros factores de riesgo. Los pilares para la prevención y tratamiento de la ECV consisten en un estilo de vida sano, que incluya modificaciones adecuadas en la dieta. Generalmente, la mayoría de las pautas dietéticas consideradas como saludables son también cardiosaludables: ayudan a bajar el LDL-c y mejoran otros factores de riesgo clásicos o recientemente incorporados.
Los autores de este documento proponen que, para la prevención primaria, se sigan las siguientes recomendaciones sobre cambios de estilo de vida:
Grasas que elevan el LDL-c. Disminuir la ingesta de grasas saturadas a < 7% de las calorías totales, o, al menos, a < 10%. Limitar la ingesta de ácidos grasos trans a < 1% de las calorías totales y la del colesterol dietético a < 200mg/día.
Otros componentes de la dieta. Asegurar una ingesta relativamente alta de frutas, verduras y fibra. Reemplazar el exceso de ácidos grasos saturados por hidratos de carbono complejos, ricos en fibra (cereales integrales) y ácidos grasos mono y poliinsaturados, recomendando el consumo de pescado rico en ácidos grasos n-3. Otros alimentos cardiosaludables son los frutos secos, las semillas y algunos aceites vegetales. Consumir preferentemente alimentos con bajo contenido en sodio y ricos en potasio. La dieta debe aportar menos de 2g de sodio al día y menos de 1,5g en los individuos de alto riesgo. Para los individuos que consumen bebidas alcohólicas se recomienda no exceder 2 consumiciones al día o una diaria en el caso de las mujeres. Como suplemento dietético para contribuir al descenso del LDL-c se puede considerar el consumo de 2g por día de esteroles/estanoles de plantas y de fibra soluble 10-25g por día.
Grasa total. La IAS recomienda flexibilidad en la ingesta de grasa total, dependiendo de las preferencias culturales: las alternativas son una ingesta baja (20-25% del total de calorías diarias) o incluso menor, como es típico en algunas islas del Pacífico, o una ingesta más elevada, del 30-35% o incluso más, de las calorías totales, como es típico en los países mediterráneos. Cualquier ingesta grasa que supere los límites recomendados para grasas saturadas y ácidos grasos trans deberá ser como ácidos grasos mono y poliinsaturados. Además, con independencia del contenido total en grasa, la dieta deberá cubrir las necesidades de nutrientes y aportar las calorías suficientes para mantener un peso corporal adecuado.
Calorías totales. El índice de masa corporal (IMC) debe calcularse en todos los pacientes, utilizándolo como guía para ajustar la ingesta diaria de calorías totales con el fin de alcanzar y mantener un peso deseable. Para ello se aconseja emplear los estándares nacionales de IMC.
Ejercicio físico. Practicar aproximadamente 30 min al día de ejercicio de intensidad moderada. El ejercicio deberá ser aeróbico, con 40-75% de capacidad aeróbica, 5-7 días a la semana durante 30-60 min al día. Para los que intentan perder peso se recomienda progresar a niveles más altos de actividad física (por ejemplo, 250-300 min/semana o > 2.000kcal/semana de ejercicio en momentos de ocio).
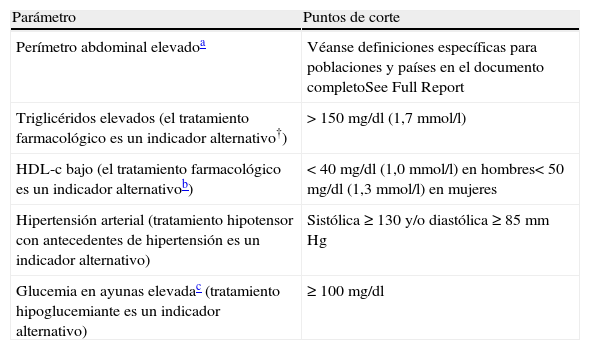
Síndrome metabólico. El síndrome metabólico es un factor de riesgo multiplicativo para ECV siendo sus causas más importantes la obesidad y el sedentarismo. En estos pacientes, la pérdida de peso y el ejercicio físico pueden reducir los factores de riesgo englobados en el síndrome. Los criterios para definir el síndrome metabólico se exponen en la tabla 2.
Criterios para el diagnóstico del síndrome metabólico en clínica
| Parámetro | Puntos de corte |
| Perímetro abdominal elevadoa | Véanse definiciones específicas para poblaciones y países en el documento completoSee Full Report |
| Triglicéridos elevados (el tratamiento farmacológico es un indicador alternativo†) | > 150mg/dl (1,7mmol/l) |
| HDL-c bajo (el tratamiento farmacológico es un indicador alternativob) | < 40mg/dl (1,0mmol/l) en hombres< 50mg/dl (1,3mmol/l) en mujeres |
| Hipertensión arterial (tratamiento hipotensor con antecedentes de hipertensión es un indicador alternativo) | Sistólica ≥ 130 y/o diastólica ≥ 85mmHg |
| Glucemia en ayunas elevadac (tratamiento hipoglucemiante es un indicador alternativo) | ≥ 100mg/dl |
HDL-c: colesterol unido a las lipoproteínas de alta densidad.
Hasta disponer de más datos se recomienda utilizar lo puntos de corte propuestos por la IDF para sujetos no europeos y los de IDF o los de AHA/NHLBI para los de origen europeo.
Los fármacos más utilizados para la hipertrigliceridemia y valores bajos de HDL-c son los fibratos y el ácido nicotínico. Puede inferirse que un paciente tratado con uno de esos fármacos presenta hipertrigliceridemia o HDL-c bajo. La toma de dosis altas de ácidos grasos n-3 hará sospechar hipertrigliceridemia.
Las estatinas ocupan la primera línea terapéutica para alcanzar valores óptimos de colesterol aterogénico en sujetos de alto riesgo. La combinación de estatinas y ezetimiba o resinas puede ser necesaria para lograr un valor óptimo de colesterol aterogénico en este grupo de alto riesgo. En los sujetos intolerantes a las estatinas se pueden adoptar las siguientes estrategias: cambiar a otra estatina, reducir la dosis, administrarla a días alternos o sustituirla por otros fármacos (ezetimiba, resinas o ácido nicotínico) en monoterapia o combinándolos, intensificando la intervención sobre los cambios de estilo de vida. En pacientes con hipertrigliceridemia grave, con riesgo de pancreatitis, se deben usar fibratos o ácido nicotínico.
Prevención secundariaEl LDL-c óptimo en pacientes con ECV establecida es < 70mg/dl (1,8mmol/l) (o no HDL-c < 100mg/dl [2,6mmol/l]). La mayoría de pacientes con ECV requieren dosis máximas de estatinas siempre y cuando puedan tolerarlas. Para alcanzar valores de LDL-c < 70mg/dl (1,8mmol/l) algunos pacientes necesitarán combinar las estatinas con otros fármacos (por ejemplo, ezetimiba y/o resinas). En los pacientes que no puedan tolerar las dosis altas de estatinas la alternativa es combinar una dosis intermedia de estatina con ezetimiba o resinas. En aquellos con triglicéridos elevados, la alternativa es añadir ácido nicotínico o un fibrato (fenofibrato). Sin embargo, ningún ECA ha podido documentar que la reducción del riesgo con las terapias combinadas sea comparable a la obtenida con dosis altas de estatinas. Por otra parte, los análisis de subgrupos llevados a cabo en algunos ECA y los estudios incorporando pruebas de imagen de placas de ateroma han mostrado que las terapias combinadas pueden aportar algunos beneficios. Los cambios de estilo de vida deben mantenerse y recalcarse incluso en los pacientes tratados con dosis máximas de fármacos hipolipidemiantes ya que ofrecen la posibilidad de aportar una reducción adicional del riesgo. Finalmente, todos los otros factores de riesgo de ECV deberán tratarse de forma apropiada.
Scott M. Grundy – Professor of Internal Medicine, University of Texas Southwestern Medical Center, Dallas, Texas, Estados Unidos, Chair
Hidenori Arai – Professor, Department of Human Health Sciences, Kyoto University Graduate School of Medicine, Kyoto, Japón
Philip Barter − President, International Atherosclerosis Society
Thomas P. Bersot – Associate Investigator and Professor of Medicine, J. David Gladstone Institutes, University of California San Francisco, San Francisco, California, Estados Unidos
D. John Betteridge – Consultant Physician, University College Hospital London and Emeritus Professor of Endocrinology and Metabolism, University College London, Londres, Reino Unido
Rafael Carmena – Professor Emeritus of Internal Medicine and Endocrinology, University of Valencia, Spain, General Director of the Clinical Research Institute (INCLIVA), University Hospital,Valencia, Spain
Ada Cuevas - Department of Nutrition, Clínica Las Condes, Santiago, Chile
Michael H. Davidson – Professor, Director of the Lipid Clinic, The University of Chicago, Pritzker School of Medicine, Chicago, IL, Estados Unidos
Jacques Genest – Cardiologist, Professor, Faculty of Medicine, McGill University, Novartis Chair in Medicine at McGill, Scientific Director, Center for Innovative Medicine, McGill University Health Center/Royal Victoria Hospital, 687 Pine avenue West, Montreal, QC, Canadá
Y. Antero Kesäniemi – Professor of Internal Medicine, Emeritus, Institute of Clinical Medicine, Department of Medicine, University of Oulu and Clinical Research Center, Oulu University Hospital, Oulu, Finlandia
Shaukat Sadikot – DiabetesIndia, Mumbai, India
Raul D. Santos – Director Lipid Clinic Heart Institute (InCor), University of Sao Paulo Medical School Hospital, Associate Professor of Cardiology, University of Sao Paulo, Brasil
Andrey Susekov – Associate Professor, Laboratory of Clinical Lipidology, Department of Atherosclerosis, Cardiology Research Complex, Moscow, Rusia
Rody Sy – Professor and Chair, Department of Medicine, University of the Philippines-Manila, College of Medicine, Manila, Philippines
Lale Tokgozoglu – Professor of Cardiology, Hacettepe University, Ankara, Turquía
Gerald F. Watts – Winthrop Professor, Cardiometabolic Medicine, Cardiometabolic Clinic, Royal Perth Hospital, School of Medicine and Pharmacology, The University of Western Australia, Australia
Dong Zhao – Deputy Director & Professor, Beijing Institute of Heart, Lung & Blood Vessel Diseases, Capital Medical University Beijing Anzhen Hospital, Beijing, China
Los componentes del IAS Panel for Global Recommendations for the Management of Dyslipidemia están relacionados en el anexo al final del artículo.
Traducido por Rafael Carmena*Rafael.Carmena@uv.es, Departamento de Medicina, Universidad de Valencia, España.