La obesidad es un problema de salud pública cuya prevalencia se ha incrementado a nivel mundial de forma alarmante, afectando a 1.7 billones de personas en el mundo.
ObjetivoDescribir la técnica empleada en penetración incompleta de banda gástrica cuyo manejo endoscópico o cierre primario no es viable.
Material y métodosSe realizó retiro laparoscópico de banda gástrica en 5 pacientes con penetración incompleta y colocación de sonda Foley en el sitio de perforación, favoreciendo el desarrollo de una fístula gastrocutánea.
Casos clínicosSe presentó una fuga que requirió lavado quirúrgico con evolución satisfactoria; un paciente desarrolló estenosis 3 años después del manejo quirúrgico, que se resolvió con dilatación endoscópica. En todos los casos se logró el cierre espontáneo del sitio de penetración.
DiscusiónLa erosión por banda gástrica se ha reportado en un 3.4%. El razonamiento de poner una sonda consiste en crear una fístula gastrocutánea controlada que permita el cierre espontáneo.
ConclusionesSe han descrito diversas técnicas: las totalmente endoscópicas, técnicas híbridas (endoscópicas/laparoscópicas) y totalmente laparoscópicas. Se describe una técnica que resulta útil y exitosa en casos en los que los tratamientos antes descritos no son viables.
Obesity is a public health problem, for which the prevalence has increased worldwide at an alarming rate, affecting 1.7billion people in the world.
ObjectiveTo describe the technique employed in incomplete penetration of gastric band where endoscopic management and/or primary closure is not feasible.
Material and methodsLaparoscopic removal of gastric band was performed in five patients with incomplete penetrance using Foley catheterization in the perforation site that could lead to the development of a gastro-cutaneous fistula.
Clinical casesThe cases presented include a leak that required surgical lavage with satisfactory outcome, and one patient developed stenosis 3years after surgical management, which was resolved endoscopically. In all cases, the penetration site closed spontaneously.
DiscussionGastric band erosion has been reported in 3.4% of cases. The reason for inserting a catheter is to create a controlled gastro-cutaneous fistula, allowing spontaneous closure.
ConclusionsVarious techniques have been described: the totally endoscopic, hybrid techniques (endoscopic/laparoscopic) and completely laparoscopic. A technique is described here that is useful and successful in cases where the above-described treatments are not viable.
La obesidad es un problema de salud pública cuya prevalencia se ha incrementado a nivel mundial de forma alarmante, afectando a 1.7 billones de personas en el mundo, y se asocia a mortalidad prematura, morbilidad crónica, incremento en los servicios de salud, disminución en la calidad de vida y estigmatización social. De acuerdo con datos de la Organización Económica para la Cooperación y Desarrollo (OECD), México es el segundo país, después de EE. UU., con mayor frecuencia de obesidad: el 24.2% de la población1. En el tratamiento de la obesidad, la cirugía bariátrica ha demostrado ser segura y eficaz, además de tener beneficios en la mejoría o resolución de las comorbilidades asociadas. Entre las técnicas quirúrgicas que existen, la banda gástrica es un procedimiento con baja mortalidad (0.02%) y morbilidad, ya que es poco invasiva, reversible, permite controlar el tamaño del estoma y es técnicamente fácil de realizar2. De acuerdo con Needleman y Happel, fue descrita por Belachew en 1993. Ganó popularidad en el mundo y llegó a ser la cirugía bariátrica más realizada en Europa, Australia y América Latina. La FDA la aprobó en el año 20013. Los resultados reportados son variables en cuanto a eficacia. Una de las complicaciones tardías reportadas de la banda gástrica es la erosión o migración intragástrica, cuya incidencia reportada varía de 0 a 5.8%, con el promedio entre 0.6 y 3%4, pero hay series como la de Suter et al. que reportan hasta un 9.5%5. Ocurre en promedio a los 12 meses de colocada la banda y tiene relación con la técnica con la que se coloca. Actualmente se recomienda la técnica de la pars fláccida, por tener menor índice de erosión6–8. Las causas de la erosión no se conocen con exactitud pero se han considerado: lesión de la serosa durante la cirugía por cauterio o al colocar el dispositivo, puntos de sutura a la pared gástrica, sobrellenado de la banda que genera isquemia, úlcera péptica, alcoholismo y tabaquismo del paciente9,10.
Los síntomas reportados son dolor vago, obstrucción, pérdida insuficiente de peso, infección recurrente del puerto11, mientras que otra revisión menciona que el síntoma más frecuente es la pérdida de saciedad12. El diagnóstico en todos los casos se realiza por endoscopia13. Aunque se reportan casos diagnosticados con una serie esofagogástrica contrastada, en la que el material se ve dentro del estoma y circundando parte de la banda14.
El tratamiento consiste en remover la banda, en la que las formas de hacerlo y el manejo posterior son variables, pero no hay evidencia de que una erosión, aun pequeña, sane por sí sola. Se ha propuesto la remoción por endoscopia15, siempre y cuando la hebilla de la banda se encuentre en la luz del estómago; en caso contrario, se realiza por laparoscopia con parche omental16. Aunque hay grupos que reportan colocación de stents para forzar a la banda gástrica con penetración incompleta para que migre hacia la luz gástrica para posteriormente ser removida por endoscopia, con un éxito del 66%17. También hay un grupo que reporta manejo endoscópico con apertura del estómago para liberar adherencias intraabdominales o con penetración incompleta. Otros autores, incluido quien proponía originalmente retiro de banda y cierre primario18, proponen el rebandeo inmediato en casos de erosión de la banda gástrica, si la pared gástrica está poco dañada por la respuesta inflamatoria19. Otros proponen un período de 4 meses posterior al retiro de la banda como un tiempo razonable para intentar rebandeo20. Y también hay quienes indican conversión a otro procedimiento, postulando que el solo retiro de la banda lleva a menor pérdida del exceso de peso, incluso a ganancia21,22.
La mortalidad de la banda gástrica es baja (0.05-0.4%), e incluso es menor de 0.05 a 0.4%, menor que en otros procedimientos de cirugía bariátrica23. Las causas más frecuentes de mortalidad reportadas en una revisión de Gagner et al.24 con 9,682 pacientes son embolia pulmonar, infarto al miocardio y perforación gástrica; la mayoría se presentan en los primeros 30 días del postoperatorio.
Al momento no hay acuerdo en cómo manejar las erosiones, que depende siempre de los hallazgos en el transoperatorio, y no se menciona en la literatura médica el grado de inflamación localizado en la pared gástrica ni los diámetros promedios de las erosiones. Creemos que una importante reacción inflamatoria en la pared gástrica implica dificultad para el adecuado cierre de dicha pared y riesgo de fugas hacia la cavidad abdominal. Por ello, encontramos interesante mencionar el uso de gastrostomías en erosiones de la banda gástrica en pacientes con reacción inflamatoria importante en la pared gástrica, incluso con infección agregada, erosiones de tamaño considerable o complicaciones como fístulas.
ObjetivoDescribir en forma detallada la técnica empleada por nuestro grupo de cirugía bariátrica en 5 pacientes que ameritaron retiro de la banda gástrica por penetración incompleta con sintomatología asociada y en quienes la opción endoscópica no fue exitosa.
HipótesisLa colocación de una sonda de gastrostomía en el sitio de penetración de la banda permite la formación de una fístula controlada gastrocutánea que cierra en forma espontánea.
Material y métodosEn todos los casos se le explicó al paciente en forma detallada el procedimiento a realizar así como sus posibles complicaciones. Se registró en el expediente clínico mediante la firma del consentimiento bajo información.
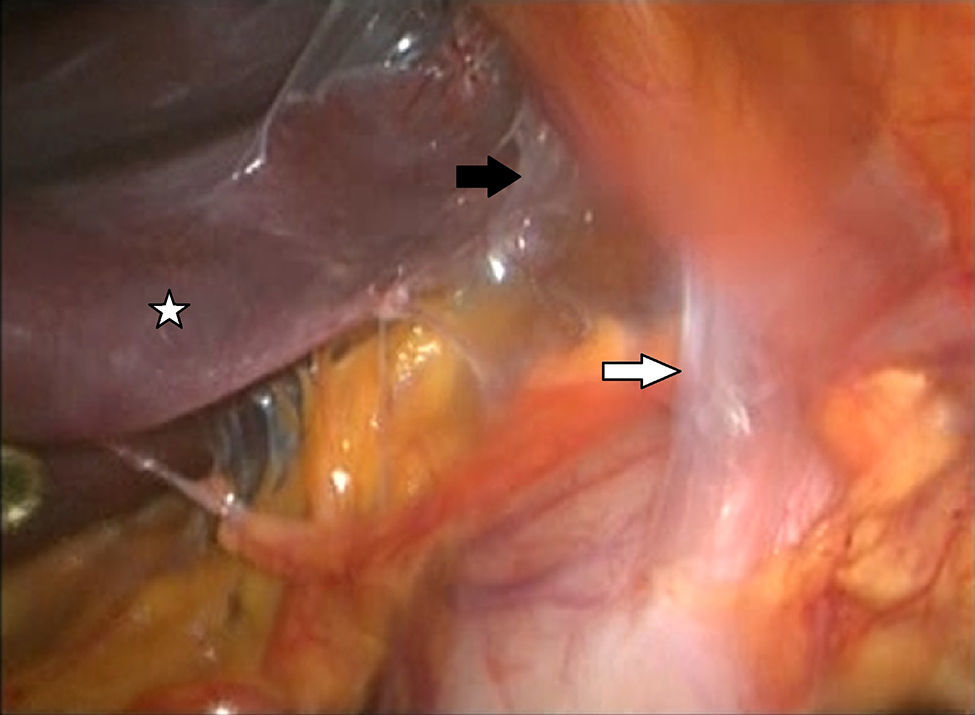
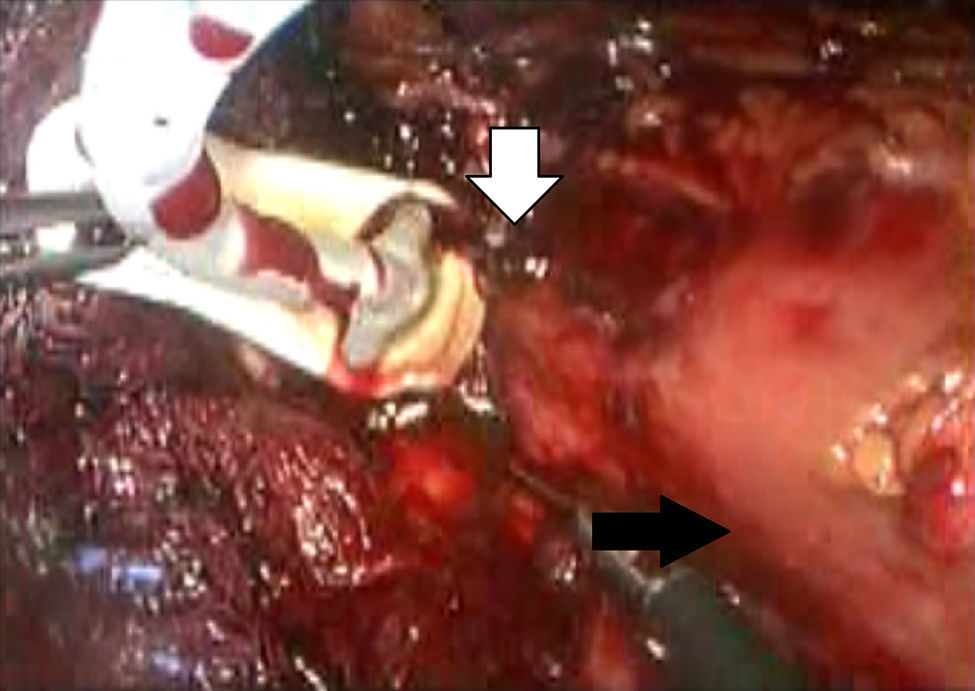
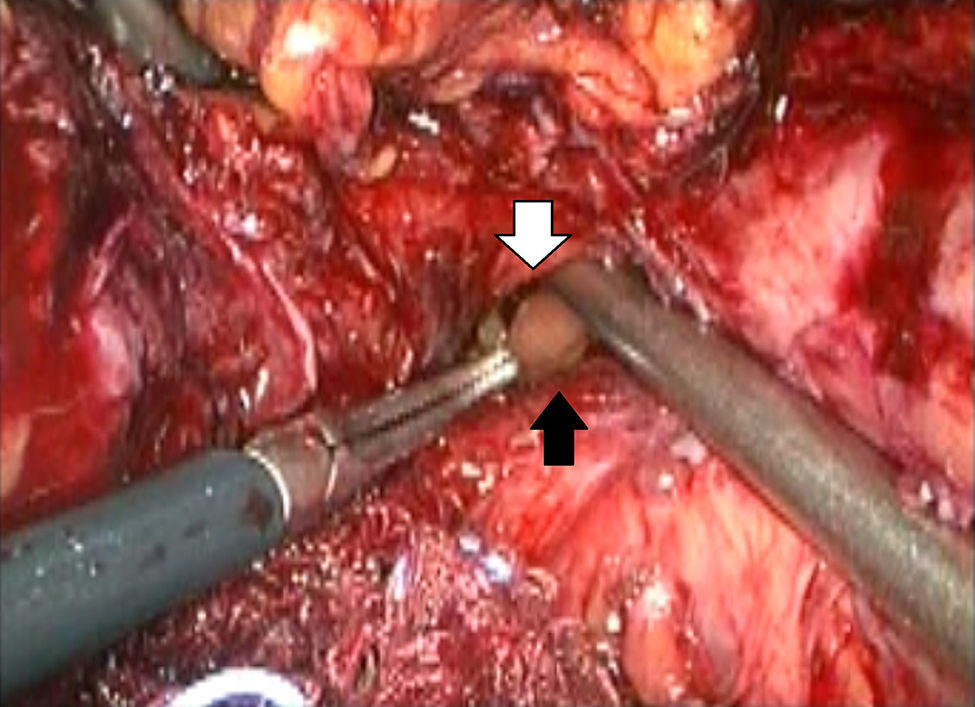
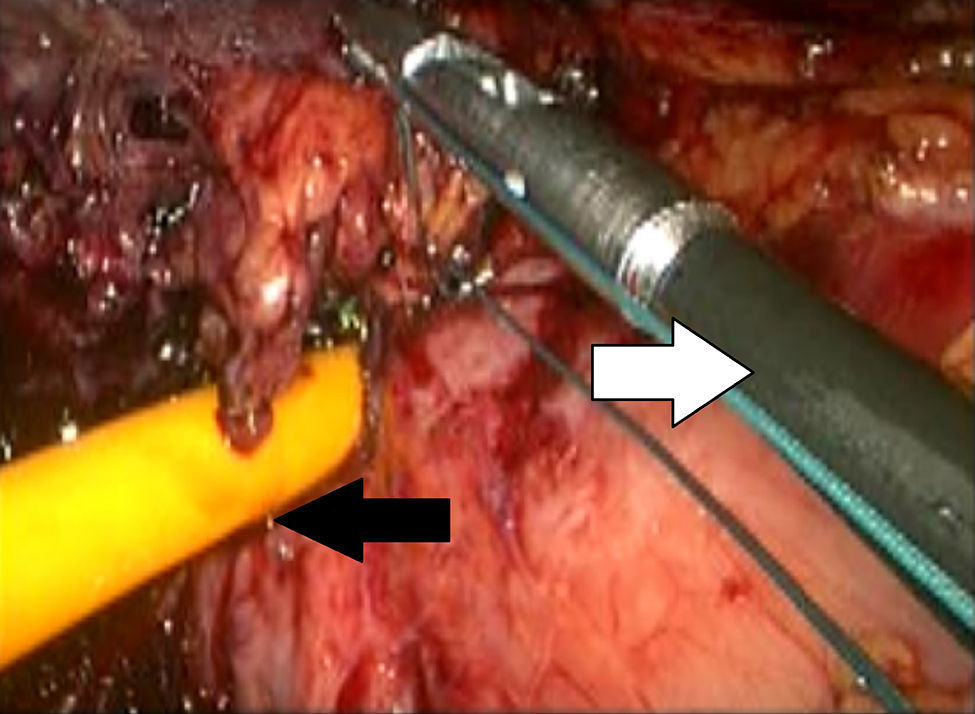
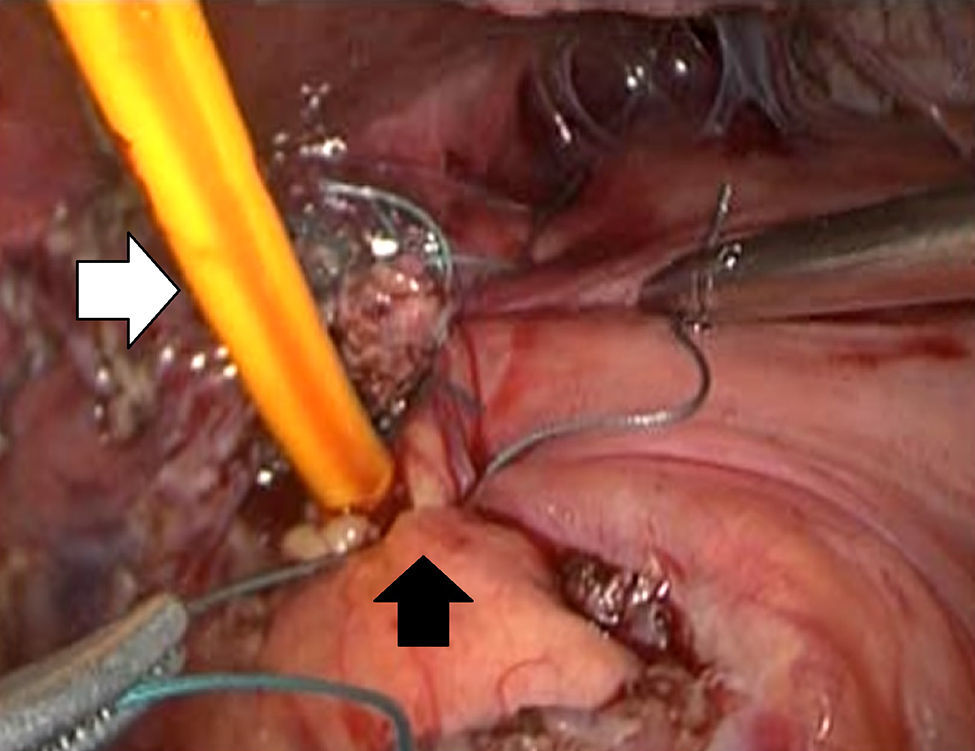
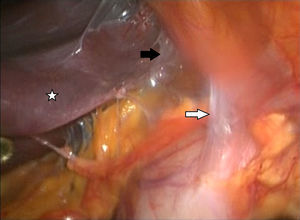
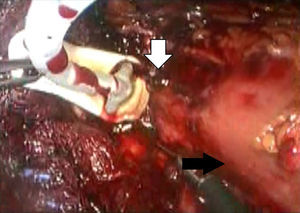
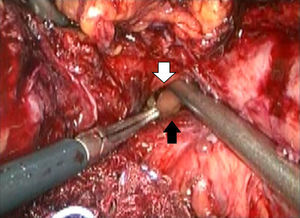
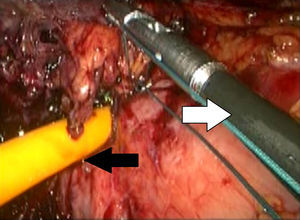
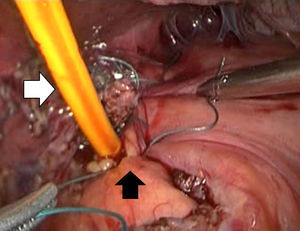
Descripción de la técnicaPosterior al diagnóstico endoscópico de penetración incompleta de la banda en cámara gástrica, se retira por laparoscopia. Se utilizan 4 puertos de trabajo, uno para el separador hepático (subxifoideo de 5 mm), un trocar de 10 mm en el lateral izquierdo, un trocar de 10 mm supraumbilical (visión, lente de 10 mm 30°), un trocar de 5 mm en el lado derecho. Se realiza laparoscopia diagnóstica, se identifican y liberan adherencias (fig. 1) del evento quirúrgico previo con instrumento armónico, y se retiran los puntos de fijación de la banda. Una vez localizada, se libera la hebilla para retirar la banda (fig. 2), en ocasiones cortándola con la tijera, y se extrae de manera que la hebilla sea la primera parte en ser extraída. Se secciona el conector que va al reservorio y se extrae por uno de los puertos. Se realiza posteriormente la ubicación de la zona de erosión gástrica (fig. 3), en ocasiones mediante la administración de azul de metileno. Una vez ubicada la erosión, que suele ser mayor de un centímetro, se introduce una sonda de Foley 21 Fr y se realiza jareta (fig. 4) para ajustar la sonda con la técnica descrita para gastrostostomía (fig. 5). Se insufla el balón con 5 mm de agua y se tracciona hasta lograr firmeza, sin tensión y sin fugas visibles, exteriorizando la gastrostomía por el puerto subxifoideo de 5 mm. Se fija a la piel y se deja un drenaje cerrado en la cavidad, el cual se extrae por el orificio del puerto izquierdo. El paciente es egresado a las 72 h y se mantiene con dieta líquida la primera semana, incrementándose de acuerdo con tolerancia. Se retira el drenaje a los 7 días si no existe evidencia de fuga, y se retira la sonda de gastrostomía a las 3-5 semanas previa realización de fistulografía con medio de contraste hidrosoluble.
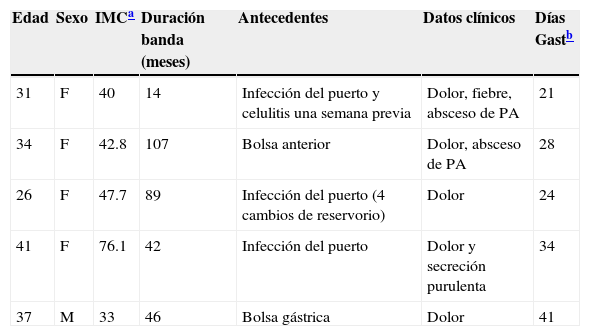
De los casos, 4 (80%) eran mujeres y uno era hombre (20%); el 80% tenían obesidad mórbida con un IMC promedio de 47.92 (máximo 76.1, mínimo 33). Uno de los pacientes tenía un año con la banda, el resto tenían más de 3 años. El sitio de las penetraciones de la banda fue en la curvatura menor a nivel de la unión esofagogástrica con un diámetro promedio de 12 mm. La edad promedio fue de 33.8 años (31 a 41). Todos los pacientes tenían como síntoma dolor vago abdominal, en ocasiones localizado en el epigastrio; así mismo, todos tenían antecedentes de problemas tempranos con la banda: 3 (60%) habían cursado con infecciones del puerto, 2 (40%) con bolsa gástrica y un paciente desarrolló fístula gastrocutánea (tabla 1).
Datos clínicos y antecedentes de los casos manejados con la técnica descrita
| Edad | Sexo | IMCa | Duración banda (meses) | Antecedentes | Datos clínicos | Días Gastb |
|---|---|---|---|---|---|---|
| 31 | F | 40 | 14 | Infección del puerto y celulitis una semana previa | Dolor, fiebre, absceso de PA | 21 |
| 34 | F | 42.8 | 107 | Bolsa anterior | Dolor, absceso de PA | 28 |
| 26 | F | 47.7 | 89 | Infección del puerto (4 cambios de reservorio) | Dolor | 24 |
| 41 | F | 76.1 | 42 | Infección del puerto | Dolor y secreción purulenta | 34 |
| 37 | M | 33 | 46 | Bolsa gástrica | Dolor | 41 |
Fuente: Expediente clínico, Hospital Ángeles del Pedregal.
F: femenino; Gast: gastrostomía; IMC: índice de masa corporal; M: masculino; PA: pared abdominal.
En el postoperatorio los pacientes se egresaron estables y asintomáticos, en el 100% se logró el retiro de la banda por vía laparoscópica. Un paciente (20%) presentó complicaciones posteriores a la gastrostomía (fuga), que tuvo que ser resuelta con lavado quirúrgico y colocación de drenaje cerrado sin realizar otro procedimiento quirúrgico. Presentó evolución favorable.
El promedio de días con gastrostomía fue de 29.6 (21-41). Hubo una complicación posterior al retiro de la gastrostomía, que requirió drenaje quirúrgico de un absceso a los 20 días del postoperatorio con posterior evolución favorable. Un paciente requirió dilataciones por desarrollar estenosis en la luz gástrica a los 3 años del postoperatorio, con resultados satisfactorios.
Durante el seguimiento de los casos, con la técnica descrita, la morbilidad fue baja a pesar de que los pacientes se encontraban con procesos inflamatorios severos al momento del retiro de la banda, por lo que no era viable el cierre primario y parche omental. Todos los pacientes presentaron cierre de la perforación en un promedio de 29.6 días (máximo 41 días, mínimo 21 días). Un paciente requirió laparotomía y retiro de la sonda con colocación de drenaje sin realizar otro manejo quirúrgico. Previo al retiro de la sonda de gastrostomía, se realizó en todos los pacientes gastrografía con medio de contraste hidrosoluble para tener la certeza y justificación médico-legal de ausencia de fugas. Los 5 casos presentados tenían «banda gástrica americana» marca Inamed/Allergan.
DiscusiónLas causas de erosión de la banda gástrica se desconocen. De los numerosos factores involucrados, se ha reportado que la presión continua sobre la zona genera isquemia y fibrosis25. La técnica empleada por nuestro grupo es la de la pars fláccida, la cual se asocia a menores complicaciones26,27. Las bandas más empleadas son la SAGB y Lap Band. No se ha demostrado diferencia significativa en la reacción inflamatoria que producen ambas28 ni en las complicaciones que se presentan29,30, pese a que una es de alta presión bajo volumen (Lap Band) y la otra de alto volumen baja presión (SAGB). En cuanto al índice de erosión en los pacientes con banda, en nuestro grupo es de 2.6%, ya reportada en un artículo previo2, aunque en lo reportado en la literatura médica hay tasas desde 0.2%31 hasta 32.65%7. Cabe mencionar, en las series como la reportada por O’Brien32, que a los 17 años de seguimiento la tasa de erosión es de 3.4%, muy parecida a la presentada por los autores a casi 10 años. En otra serie de seguimiento a 9 años solo el 53% de los pacientes conservan su banda original, el 17.8% tiene una nueva banda, el 28.6% no la tienen y su índice de erosión es de 20.5%, que ocurre en promedio a los 5 años33.
De los casos reportados en este artículo, solo 2 fueron operados por este grupo para la colocación de la banda.
En cuanto a la remoción de la banda erosionada, la tasa de éxito al momento es del 100% con la técnica empleada. Si bien es cierto que no hay consenso sobre la forma ideal de manejar las erosiones, hay grupos que se pronuncian por manejo totalmente endoscópico13,17. Sin embargo, el éxito no alcanza el 100% de los casos debido a las adherencias que puede tener el dispositivo en la cavidad abdominal, en especial hacia el hígado. Otros se inclinan por el manejo mixto, endoscópico y laparoscópico, y hay quien reporta gastrostomía endoscópica para liberar las adherencias que se generan alrededor del dispositivo. El manejo por cirugía laparoscópica tiene la ventaja de que permite la liberación de la banda y valorar la extensión de la fibrosis que se genera en la zona de erosión. El material que empleamos es barato y accesible, ya que se emplea una sonda Foley, la cual se encuentra disponible en prácticamente cualquier hospital en nuestro país, sin que genere gastos adicionales. El razonamiento de poner una sonda es el mismo que el utilizado para la colocación de cualquier gastrostomía: favorecer el desarrollo de una fístula gastrocutánea controlada que permita posteriormente el retiro de la sonda y el cierre espontáneo de la fístula gástrica.
ConclusionesPara el manejo de una penetración gástrica incompleta por banda gástrica, en la cual no es factible el manejo endoscópico, y que, además, presenta fibrosis extensa o procesos infecciosos en la pared gástrica que dificulten el cierre primario o parche omental, es factible realizar el retiro de la banda gástrica por laparoscopia y la colocación de una sonda en la zona de la penetración, desarrollando un trayecto fistuloso con una buena tasa de éxito, para cierre espontáneo y resolución de esta importante complicación que presentan las bandas gástricas.