Revisaremos las últimas novedades sobre aptitud cardiológica para la práctica deportiva en pacientes jóvenes diagnosticados de enfermedad cardiovascular con riesgo de muerte súbita (MS). Nos centraremos en las dolencias más prevalentes y excluiremos la cardiopatía isquémica, primera causa de MS en el deportista mayor de 35 años y una de las etiologías con mayor incidencia de MS en el deportista joven, que merecería un capítulo aparte.
Recogeremos las distintas recomendaciones en función de las características de las enfermedades (tabla 1) y la intensidad del esfuerzo físico (tabla 2).
Enfermedades cardiovasculares con riesgo de muerte súbita
| Miocardiopatía hipertrófica |
| Miocardiopatía arritmogénica |
| Miocardiopatía dilatada |
| Miocardiopatía no compactada |
| Anomalías coronarias |
| Disección de la aorta y enfermedades que predisponen a la misma (válvula aórtica bicúspide y síndrome de Marfan) |
| Síndrome de Brugada |
| Síndrome de Wolff-Parkinson-White |
| Síndrome de QT largo |
| Taquicardia ventricular catecolaminérgica |
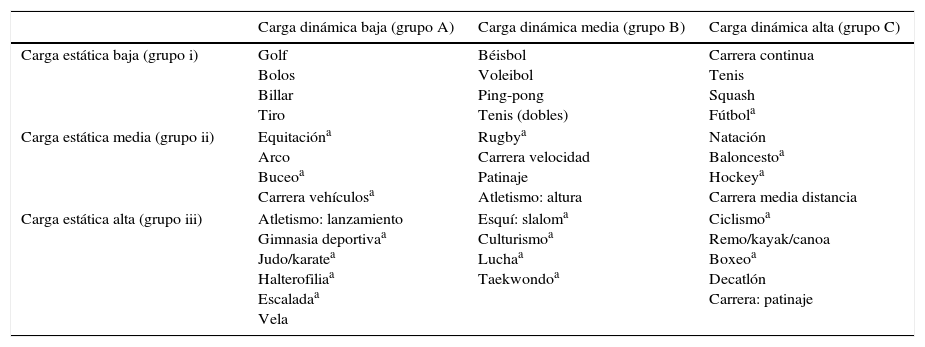
Clasificación de Mitchell de los deportes
| Carga dinámica baja (grupo A) | Carga dinámica media (grupo B) | Carga dinámica alta (grupo C) | |
|---|---|---|---|
| Carga estática baja (grupo i) | Golf Bolos Billar Tiro | Béisbol Voleibol Ping-pong Tenis (dobles) | Carrera continua Tenis Squash Fútbola |
| Carga estática media (grupo ii) | Equitacióna Arco Buceoa Carrera vehículosa | Rugbya Carrera velocidad Patinaje Atletismo: altura | Natación Baloncestoa Hockeya Carrera media distancia |
| Carga estática alta (grupo iii) | Atletismo: lanzamiento Gimnasia deportivaa Judo/karatea Halterofiliaa Escaladaa Vela | Esquí: slaloma Culturismoa Luchaa Taekwondoa | Ciclismoa Remo/kayak/canoa Boxeoa Decatlón Carrera: patinaje |
La miocardiopatía hipertrófica (MCH) se define como la presencia de un aumento del grosor de la pared del ventrículo izquierdo (VI) que no se puede explicar únicamente por condiciones de carga anómalas1. Se asocia a una incidencia de un 1-2% de muerte cardiovascular. Es la primera causa de MS en registro de atletas jóvenes en los Estados Unidos y la segunda causa de los deportistas jóvenes europeos2.
A la hora de tomar decisiones acerca de la realización de actividad física debemos tener en cuenta 3 aspectos: diagnóstico de certeza, estratificación del riesgo de MS y fenotipo-genotipo del paciente.
Diagnóstico de certezaAunque el electrocardiograma (ECG) es sospechoso en el 90% de los casos, es la ecocardiografía la que confirma el diagnóstico en estos pacientes.
Los deportistas presentan frecuentemente un remodelado fisiológico del corazón que en ocasiones es difícil de diferenciar de la MCH. Se ha publicado mucho sobre el diagnóstico diferencial de ambas entidades, incluyendo datos de la historia clínica, del ECG y de las pruebas de imagen. Un dato a favor de la MCH es la existencia de un grosor parietal mayor de 16mm en varones o de 13mm en mujeres; sin embargo, existe una zona gris de grosores intermedios donde la cardio-RMN con gadolinio y los estudios genéticos tienen un papel importante para aclarar el diagnóstico.
Estratificar el riesgo de muerte súbitaTradicionalmente se han utilizado variables clínicas como el grosor máximo de la pared del VI≥30mm, la historia familiar de MS, la existencia de síncopes de causa desconocida o la hipotensión con el ejercicio intenso para calcular el riesgo y valorar la necesidad de colocación de un desfibrilador automático implantable. Este enfoque tiene, sin embargo, importantes limitaciones, especialmente por los escasos ensayos clínicos al respecto1.
Los avances técnicos y teóricos en la cardio-RMN y la genómica han permitido desarrollar nuevos parámetros para la valoración del riesgo de MS en estos pacientes. Estos valores son especialmente útiles en las personas con riesgo intermedio e incluyen la fibrosis miocárdica, la presencia de aneurismas apicales del VI y la existencia de determinadas mutaciones de los genes de las proteínas sarcoméricas.
La gran novedad en las últimas guías sobre esta enfermedad ha sido la presentación de una escala de riesgo que pronostica la probabilidad de sufrir una MS a los 5 años.
Fenotipo y genotipoLos pacientes con fenotipo positivo no deben realizar deporte de competición ni actividad física intensa, especialmente cuando presentan factores de riesgo para MS (Clasificación IA de Mitchell; tabla 1).
Los pacientes con fenotipo positivo pero con perfil de bajo riesgo se podrían beneficiar de la realización de ejercicio de baja-mediana intensidad.
A los pacientes con genotipo positivo y fenotipo negativo se les recomienda solo seguimiento estrecho y se pueden beneficiar de la actividad deportiva, teniendo siempre en cuenta la mutación subyacente y el tipo de actividad deportiva; por ejemplo, en los pacientes con la mutación MYBPC3 con alta incidencia de MS, el deporte de alta intensidad estaría contraindicado.
Los deportistas con ECG anómalo pero sin otra evidencia de MCH pueden realizar deporte con normalidad, pero con un seguimiento anual para excluir la aparición de la enfermedad en fases más tardías.
Miocardiopatía arritmogénicaLa miocardiopatía arritmogénica (MCA) es una enfermedad hereditaria que afecta a los desmosomas, produciendo una sustitución progresiva del músculo cardiaco por tejido fibroso y adiposo, que afecta en ocasiones a ambos ventrículos. La prevalencia de la enfermedad se estima en 1:5.000 individuos de la población general. Si bien es 10 veces menos frecuente que la MCH, tiene un peor pronóstico, igualando o incluso superando en número los casos de MS.
El diagnóstico es complicado y se basa en un score que combina el estudio morfológico por imagen, el ECG, la existencia de arritmias ventriculares, la histología y los antecedentes familiares. Dado que el ventrículo derecho presenta dificultades técnicas para el estudio ecocardiográfico, muchas veces tendremos que recurrir a la cardio-RMN con gadolinio, que presenta una mayor resolución, para lograr el diagnóstico definitivo.
En ocasiones, los deportistas de competición presentan alteraciones de la repolarización ventricular en precordiales derechas, que son fisiológicas (10% de los deportistas afroamericanos y 4% de los deportistas caucasianos); para realizar el diagnóstico diferencial se ha planteado que la elevación del punto J (>1mm) y la morfología cóncava del segmento ST son típicos del síndrome de corazón de atleta, mientras que las ondas T negativas sin elevación del ST indicarían la presencia de miocardiopatía.
Por otra parte, los deportistas tienen un mayor volumen del ventrículo derecho. Para diferenciarlo de la MCA se ha establecido que una relación VTDVD/VTDVI>1,2 es indicativa de la enfermedad, y una razón<1,2 es un dato a favor del corazón del deportista.
El efecto modulador del deporte en la MCA favorece la presentación de fenotipos más agresivos; por ello, la restricción del deporte en los pacientes con MCA, salvo deportes de baja intensidad, es fundamental para disminuir el riesgo de MS.
Miocardiopatía dilatadaLa miocardiopatía dilatada se define como dilatación y disfunción sistólica del VI en ausencia de condiciones anormales de carga o de cardiopatía isquémica, suficientes para causar una alteración sistólica global. Algunos defectos genéticos que causan miocardiopatía dilatada también pueden causar disfunción sistólica sin dilatación del VI o dar lugar a cicatrización miocárdica solo detectable por RMC.
Como indicábamos, hay que hacer un diagnóstico diferencial con el remodelado normal de los pacientes deportistas, donde en algunas ocasiones se puede observar un VI dilatado con una función sistólica global en los límites inferiores de la normalidad en reposo que, sin embargo, se normaliza de forma espectacular con el ejercicio.
El ejercicio físico que pueden realizar estos pacientes dependerá de la estratificación de riesgo (fracción de eyección, capacidad funcional, presencia de taquicardia ventricular, etc.), siendo las recomendaciones, por tanto, individualizadas.
Miocardiopatía no compactadaLa miocardiopatía no compactada (MCNC) se define por un aumento anómalo de los recesos trabeculares en el endocardio. La American Heart Association considera la MCNC como una miocardiopatía primaria de origen genético causada por la interrupción del proceso de compactación del miocardio. La Sociedad Europea de Cardiología la define como una miocardiopatía no clasificable, asociada como rasgo morfológico a otras miocardiopatías o a cardiopatías congénitas. Un 8% de los atletas pueden presentar una hipertrabeculación similar a la MCNC. El diagnóstico diferencial en la mayoría de los casos no da problemas, pues la MCNC presenta capacidad funcional disminuida, alteraciones en el ECG y disfunción sistodiastólica.
La restricción para realizar deporte se determinará de manera individualizada, dependiendo del grado de afectación de cada paciente.
Cardiopatía isquémica precozLa cardiopatía isquémica tiene cada vez una prevalencia mayor entre los jóvenes. Es conocido el papel protector cardiovascular del deporte; sin embargo, el riesgo de MS se incrementa cuando personas sedentarias realizan deportes vigorosos. La indicación de ejercicio físico tras un evento coronario se establece a través de los programas de rehabilitación cardiaca.
Anomalías coronariasUn 14% de la MS del deportista está relacionada con las anomalías de las arterias coronarias. La anomalía más frecuente es el origen de la arteria coronaria derecha del seno de Valsalva izquierdo; sin embargo, es más peligrosa la salida del tronco coronario izquierdo o la arteria descendente anterior del seno derecho, sobre todo cuando discurre entre la aorta y la arteria pulmonar. En la mayoría de los casos el ECG es normal y es la prueba de esfuerzo la que, en ocasiones, nos pone en guardia al detectar isquemia. La TAC multicorte de arterias coronarias es muy útil para su diagnóstico.
En general, en relación con la práctica deportiva de estos pacientes, solo deben realizar deportes de baja intensidad clase IA de Mitchell hasta la reparación de la anomalía; 3 meses después de la cirugía podrían competir, siempre y cuando no existan signos de isquemia en la ergometría.
Los casos en los que la arteria coronaria derecha nace del seno izquierdo y que están asintomáticos, presentan pruebas de detección de isquemia con imagen negativa, Holter ECG durante el entrenamiento sin alteraciones y TAC coronaria con recorrido no de riesgo podrían realizar cualquier tipo de deporte previa información al paciente del desconocimiento de la fiabilidad de una prueba normal y los posibles riesgos asociados.
Síndromes aórticos: disección de aortaLa disección de aorta es una causa importante de MS en deportistas. Las 2 principales situaciones que la favorecen son la válvula aórtica bicúspide y el síndrome de Marfan.
El riesgo potencial de rotura se relaciona con muchos factores; los más importantes son el grado de dilatación y el tipo de ejercicio (predominio del estático sobre el dinámico). Las recomendaciones actuales son las siguientes:
- -
Pacientes con síndrome de Marfan sin dilatación de la raíz aórtica (raíz menor de 40mm en adultos y z score menor de 2 en niños y adolescentes), sin insuficiencia aórtica moderada-severa ni historia familiar de MS o disección: se permite realizar ejercicio de bajo componente estático y bajo o mediano componente dinámico (I-II/A).
- -
Pacientes con síndrome de Marfan con dilatación de la raíz aórtica (raíz mayor de 40mm en adultos y z score mayor de 2 en niños y adolescentes): se permite realizar ejercicio solo de bajo componente estático y dinámico (IA).
- -
Pacientes con válvula aórtica bicúspide sin dilatación de aorta ascendente ni estenosis o insuficiencia aórtica significativa pueden realizar cualquier tipo de deporte, incluidos los de competición.
- -
Pacientes con síndrome de válvula aórtica bicúspide y raíz aórtica entre 40-45mm: se permite realizar ejercicio de bajo-moderado componente estático y dinámico (I-II/A-B).
- -
Pacientes con síndrome de válvula aórtica bicúspide y raíz aórtica mayor de 45mm: se permite realizar ejercicio de bajo componente estático y dinámico (IA).
- -
En todos los casos, tanto de síndrome de Marfan como de válvula aórtica bicúspide, no está recomendada la realización de deportes de contacto físico3.
Es una canalopatía hereditaria que se caracteriza por alteraciones electrocardiográficas típicas, en individuos jóvenes sin cardiopatía estructural, y que los predispone a arritmias ventriculares o MS. Existen 2 patrones electrocardiográficos típicos: el tipo 1, que es diagnóstico, y el tipo 2, que es indicativo. A los pacientes con tipo 2 se les debe realizar test de provocación para llegar al diagnóstico.
Se han descrito numerosos factores que precipitan los síntomas, como la fiebre o situaciones en las que predomine el estímulo vagal. Por lo tanto, los pacientes con entrenamiento crónico, al presentar un tono vagal aumentado, es probable que experimenten más eventos.
Aunque no hay datos concluyentes, la mayoría de los autores son partidarios de la restricción del ejercicio vigoroso.
Síndrome de Wolff-Parkinson-WhiteEl síndrome de Wolff-Parkinson-White es una causa bastante infrecuente de MS cardiaca (incidencia anual estimada de un 0,05-0,2%). La MS se asocia a eventos arrítmicos por la aparición de FA con respuesta ventricular rápida que degenera en fibrilación ventricular. Existen varios factores de riesgo predictores, siendo el más importante la presencia de una vía accesoria con refractariedad anterógrada corta.
A los pacientes de alto riesgo, sintomáticos o con un periodo refractario de la vía accesoria≤240ms se les recomienda realizar estudio electrofisiológico y ablación. Si la ablación fuera exitosa, los pacientes podrán realizar cualquier tipo de deporte, incluso los de competición.
Sin embargo, no existe un claro consenso para los pacientes asintomáticos. En estos, hay autores que abogan por la realización de un estudio electrofisiológico y valorar, según la técnica a realizar y las características de la vía, la ablación o no de la misma.
Síndrome de QT largoEl síndrome de QT largo (SQTL) se caracteriza por un intervalo QT prolongado y arritmias ventriculares desencadenadas principalmente por activación adrenérgica. La mayoría de los casos se atribuye a 3 genes que causan los 3 tipo principales de SQTL.
SQTL tipo 1: mutación a nivel de KCNQ1 (30-35%). Los eventos arrítmicos se producen principalmente con el tono adrenérgico aumentado.
SQTL tipo 2: mutación a nivel de KCNH2 (5-10%). Los eventos arrítmicos ocurren principalmente tras emociones fuertes, particularmente estímulos sonoros.
SQTL tipo 3: mutación a nivel de SCN5A (5-10%). Los eventos arrítmicos ocurren frecuentemente en situaciones de reposo o sueño.
En cuanto a las recomendaciones de ejercicio en estos pacientes, una vez más no existen evidencias claras. Tradicionalmente se ha recomendado la restricción absoluta con excepción de deportes de muy baja intensidad. Sin embargo, recientes estudios han demostrado la reducción de eventos en los pacientes con SQTL tipo 1 y 2 con tratamiento médico óptimo, por lo cual, las últimas recomendaciones han aumentado el nivel de tolerancia al ejercicio, permitiendo el deporte, incluso competitivo, en pacientes seleccionados.
Taquicardia ventricular polimorfa catecolaminérgicaLa taquicardia ventricular polimorfa catecolaminérgica es una enfermedad primaria del corazón muy poco frecuente pero que presenta una alta letalidad; se caracteriza por la aparición de taquicardia ventricular bidireccional y/o polimórfica inducida por el ejercicio físico o por el estrés emocional, en pacientes sin cardiopatía estructural aparente.
El diagnóstico se realiza con la ergometría, apareciendo las arritmias a unas frecuencias medias de alrededor de 110-130lpm. El 65% presentan causa genética. Las mutaciones patogénicas de los genes RyR2 o CASQ2 se consideran también afectadas por la enfermedad.
Estos pacientes deben restringir al máximo su actividad deportiva.
ConclusiónEn relación con las recomendaciones sobre el ejercicio físico en las cardiopatías con riesgo de MS, la evidencia es limitada y, en la mayoría de los casos, insuficiente, existiendo muy pocos estudios aleatorizados que nos puedan orientar sobre las pautas a seguir, por lo que salvo en algunas excepciones, la mayoría de las recomendaciones provienen de opiniones de expertos.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.