La indicación del aporte por fórmula al recién nacido puede ser a libre demanda (LD) o por capacidad gástrica calculada (CGC). El objetivo de este trabajo fue determinar si la técnica de alimentación (LD vs. CGC) influye en el volumen ingerido, la tolerancia a la fórmula y el riesgo de hipoglucemia.
MétodosSe diseñó un ensayo clínico abierto no aleatorizado en neonatos a término, sanos, vigilados durante 24h. Se determinó el volumen total ingerido (ml/kg), la tolerancia oral (vómitos-regurgitaciones, perímetro abdominal), la repercusión en el peso y datos de hipoglucemia.
ResultadosSe analizaron en total 154 neonatos (CGC=90 y LD=64). Los neonatos en LD consumieron una mayor cantidad de fórmula (8ml/kg; IC 95% 5-11) con mayor variación entre toma. No hubo diferencias en el porcentaje de pérdida ponderal (2.1% vs. 2%, p=0.80). Los neonatos en LD mostraron más vómito (17.2% vs. 6.7%, p=0.02) y mayor distención abdominal (43.8% vs. 22.2%, p=0.007). Solo un neonato del grupo CGC mostró hipoglucemia (p=1).
ConclusionesLa alimentación por CGC permite una ingesta constante con menor riesgo de intolerancia, sin aumentar la posibilidad de hipoglucemia o pérdida de peso.
Newborn formula feeding can be given ad libitum (AL) or as calculated gastric capacity (CGC). The objective of the study was to determine if the technique used to offer the newborn formula (AL vs. CGC) modifies volume intake, tolerance and risk for hypoglycemia.
MethodsThe study design was an open, nonrandomized clinical trial. Patients were healthy term newborns. All newborns were followed for 24h. We determined the total volume ingested (ml/kg), oral tolerance (vomiting, regurgitation, abdominal circumference), impact on weight and hypoglycemic events.
ResultsOne hundred fifty four infants were included (CGC=90 and AL=64). The AL group consumed slightly more formula (8ml/kg, 95% CI 5-11) with greater variation between intakes. There was no difference in the percentage of weight loss (2.1% vs. 2%, P=0.78). AL group also showed more vomiting (17.2% vs. 6.7%, P=0.02) and increased abdominal distension (43.8% vs. 22.2%, P=0.007). Only one newborn in the CGC group had hypoglycemia (P=1.00).
ConclusionsCGC feedings allows constant intake with less risk for intolerance without increasing the possibility of hypoglycemia or weight loss.
La recomendación con mayor sustento científico para la alimentación del recién nacido sano es al seno materno, exclusiva, de inicio temprano y a libre demanda1,2. Sin embargo, hasta el 45% de los recién nacidos llegan a necesitar alimentación suplementaria, aun en los mejores centros con apoyo a la lactancia; esto asociado, entre otros motivos, con la fatiga de la madre y el horario del nacimiento3. Ello sin considerar las contraindicaciones absolutas por enfermedad materna, que obliguen a una separación, o impedimento, por ingesta de algunos fármacos o material radiactivo1.
Cuando la alimentación suplementaria es necesaria, esta debe proporcionar los nutrientes necesarios para los requerimientos metabólicos del neonato4,5. Además, el aporte debe ajustarse a los cambios fisiológicos acontecidos durante la etapa de transición. Por esto, diferentes autores recomiendan una alimentación con volúmenes controlados6,7. Ello porque, a diferencia de la alimentación al seno materno, en la alimentación con fórmula con botella parece no darse el fenómeno de autorregulación del consumo8. Las normas nacionales estipulan que el volumen debe tener como base un aporte de 70 a 80ml/kg de peso al nacimiento y proseguir con un incremento de 10ml/d hasta el séptimo día de vida, siempre revisando las condiciones adaptativas del recién nacido9. Sin embargo, en la práctica clínica existen 2 posturas: una recomienda proporcionar al neonato la alimentación suplementaria (fórmula maternizada) a libre demanda (LD), emulando la conducta al seno materno. La otra recomienda proporcionar volúmenes de la alimentación basados en el cálculo de la capacidad gástrica (CGC) esperada para el peso corporal del neonato ([peso en gramos−3]/10)10.
Aunque ambas conductas parecen adecuadas, existe inquietud sobre sus consecuencias. Para la alimentación a LD, aunque se esperaría que el neonato autorregulara su ingesta, los volúmenes ingeridos podrían superar su capacidad gástrica, y con ello presentar regurgitaciones o vómitos11, así como distensión abdominal preprandial.
Por el contrario, una ingesta inadecuada puede asociarse con el riesgo de hipoglucemia, fenómeno ya observado en neonatos amamantados exclusivamente al seno materno en las primeras horas de alimentación12. Por otro lado, una alimentación restringida en volumen podría no aportar suficientes nutrientes, y con ello incrementar la pérdida ponderal temprana13.
Al día de hoy no se conoce la existencia de un estudio que determine si hay diferencias con repercusión clínica entre ambas recomendaciones, y cuál de ellas es la mejor opción. La hipótesis de este trabajo fue que la alimentación a CGC guarda una mejor relación con las condiciones fisiológicas y de adaptación del aparato digestivo, ya que permite una mayor tolerancia a la vía oral, aporta los requerimientos nutricionales necesarios y no favorece eventos de hipoglucemia transitoria o una pérdida mayor de peso.
2MétodosSe realizó un estudio de cohorte prospectivo en el Nuevo Sanatorio Durango, en la Ciudad de México, durante un periodo de 8 meses (comprendido entre noviembre de 2012 y junio de 2013). Las cohortes estudiadas fueron 2: neonatos a los que se les indicó una alimentación con fórmula maternizada al 13% a LD y neonatos con indicación de alimentación a CGC.
Se incluyeron neonatos a término (37 a 41 semanas de gestación, por Capurro), con peso adecuado (percentiles 10 a 90, gráficas nacionales)8, de cualquier sexo, con una calificación Apgar a los 5min de 9 o 10, nacidos por parto o cesárea y sin malformaciones mayores. Se excluyeron los neonatos de riesgo por antecedentes maternos gestacionales.
La decisión de la alimentación con fórmula maternizada de inicio, así como la técnica para su ofrecimiento (LD o CGC) fue tomada por el médico tratante (asignación no aleatoria). La justificación médica fue por separación del binomio o medicación materna o escasa producción láctea o en común acuerdo por fatiga de la madre. En todos los casos se informó y comentó con los padres sobre el uso de la fórmula láctea, indicación, riesgos y beneficios.
Se definió LD cuando, al momento de la toma, se le ofreció al neonato el volumen de fórmula hasta el momento en que dejó de succionar. Para la indicación por CGC, solamente se le permitió consumir el volumen calculado para su peso ([peso en gramos−3]/10).
Independientemente de la indicación de la técnica de alimentación, todos recibieron la misma fórmula comercial, que iniciaron después de las 3 primeras horas de vida. Las tomas fueron administradas cada 3h, aceptando excepciones por indicación médica; esto es, aportar más cantidad de la fórmula calculada. La alimentación fue proporcionada por personal de salud capacitado en la técnica de alimentación con biberón o botella (enfermería).
Para ningún neonato se ofreció otro tipo de líquidos. En todos los casos, cuando no hubo una contraindicación absoluta, se permitió que la madre intentara la lactancia de su hijo.
Antes de cada toma se midió el perímetro abdominal supraumbilical con cinta métrica. Cuando este se incrementó más de 2cm con respecto al perímetro previo, se consideró distensión abdominal significativa. En cada toma se registró el volumen ingerido, medido como la diferencia entre el volumen previo y el posterior a la alimentación con la botella. Durante las siguientes 3h se vigiló la presencia de regurgitaciones (salida de fórmula por vía oral sin presencia de náuseas o arqueo) o vómitos (salida con arqueo previo). También se vigilaron los niveles de glucosa para determinar hipoglucemia, con apoyo de la «norma oficial vigente para el diagnóstico y tratamiento de la hipoglucemia neonatal»14. Con base en esta, se midió la glucosa capilar. Cuando se determinó una concentración de glucosa capilar menor de 45mg/dl, se confirmó por punción venosa y se continuó con el tratamiento indicado según la norma.
La vigilancia se realizó solamente durante las primeras 24h de vida, debido a la alta tasa de egreso a partir de ese momento. Todos los neonatos fueron pesados en 2 ocasiones: la primera dentro de la primera hora después del nacimiento y la final a las 24h de nacido. El peso se determinó colocando al neonato desnudo en una báscula digital marca Seca Modelo 231 (precisión 5g), con el cálculo automático del promedio. La medición de las 24h se realizó justo al cumplir este tiempo y previo a recibir alimento. La pérdida ponderal se calculó con la fórmula:
El personal que realizó la vigilancia era ajeno y no conocía el proyecto ni sus objetivos.
Se definió como consumo adecuado cuando el neonato ingirió un volumen de fórmula en un rango del calculado para su capacidad gástrica con una diferencia de no más del 10% por arriba o por debajo del mismo (por ejemplo, para un volumen calculado de 30ml, el rango fue de 27 a 33ml). Cuando el consumo fue menor a este rango se consideró como bajo, y cuando fue mayor como alto.
Tamaño de muestra. Se calculó asumiendo un promedio de peso de 3kg, con lo cual el grupo por capacidad gástrica consumiría un promedio de 216ml/día (27ml por toma) con una desviación estándar de ±20ml. Se estimó una diferencia de mediana de consumo de al menos 10ml. Para un poder estadístico del 80% y una probabilidad de cometer un error tipo i menor del 5% se calculó una n=63 pacientes por grupo.
2.1Análisis estadísticoSe analizaron los pacientes según la indicación de alimentación (variable independiente). La variable dependiente se consideró como el consumo de fórmula por día. Como variables secundarias se consideraron la diferencia de peso a las 24h, la presencia de vómitos, regurgitaciones, eventos de distensión abdominal y de hipoglucemia.
Para las variables cualitativas se obtuvo la frecuencia simple y relativa en porcentaje. La comparación entre las curvas se realizó con la prueba χ2. Las variables continuas fueron resumidas en media y desviación estándar cuando mostraron comportamiento normal, y se contrastaron con la prueba paramétrica t de Student para datos independientes. Las variables con distribución anormal se resumieron con mediana y rango intercuartílico. Para su análisis se utilizó la prueba U de Mann-Whitney. Para las tomas ingeridas por día entre los grupos se realizaron las gráficas de la distribución en barras y bigotes (mediana y límites de cuartil 1 y 3). Dada su baja frecuencia, para los eventos buscados se utilizó la prueba exacta de Fisher. Para las variables categóricas de frecuencias de eventos se utilizó la prueba χ2 de tendencia lineal.
Para controlar factores potenciales de confusión (peso al nacimiento, vía de nacimiento y sexo) en relación con la indicación de ofrecimiento de la fórmula, se utilizó el análisis de regresión lineal múltiple.
Todos los análisis se realizaron con el paquete estadístico SPSS versión 20 y se consideró un nivel de significación estadística con una probabilidad de cometer un error alfa menor del 5% (p<0.05).
El estudio fue aprobado por el Comité de Investigación y Ética del hospital. Como fueron indicaciones médicas de acuerdo con los padres, solo se solicitó consentimiento verbal sobre las mediciones, y se informó sobre la confidencialidad de los datos recabados.
3ResultadosSe incluyeron un total de 154 recién nacidos a término. Al 61.1% (90) se le indicó la alimentación por CGC y al 38.9% (64) a LD. Se vigilaron solamente las primeras 24h, dado que los pacientes nacidos por parto se egresaron en promedio a las 24h de vida. Únicamente los nacidos vía abdominal egresaron 48h después, sin asociarse con complicaciones.
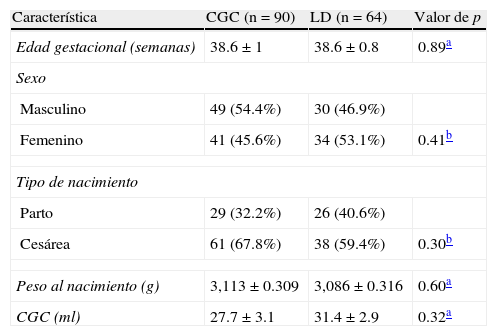
En la tabla 1 se comparan las características de los neonatos según el grupo de asignación. Se encontró que ambos grupos fueron semejantes en la edad gestacional, la proporción por sexos, la vía del nacimiento (predominaron los obtenidos por cesárea), peso al nacimiento y CGC.
Características de los neonatos alimentados por capacidad gástrica calculada y por libre demanda
| Característica | CGC (n=90) | LD (n=64) | Valor de p |
| Edad gestacional (semanas) | 38.6±1 | 38.6±0.8 | 0.89a |
| Sexo | |||
| Masculino | 49 (54.4%) | 30 (46.9%) | |
| Femenino | 41 (45.6%) | 34 (53.1%) | 0.41b |
| Tipo de nacimiento | |||
| Parto | 29 (32.2%) | 26 (40.6%) | |
| Cesárea | 61 (67.8%) | 38 (59.4%) | 0.30b |
| Peso al nacimiento (g) | 3,113±0.309 | 3,086±0.316 | 0.60a |
| CGC (ml) | 27.7±3.1 | 31.4±2.9 | 0.32a |
CGC: capacidad gástrica calculada; LD: libre demanda.
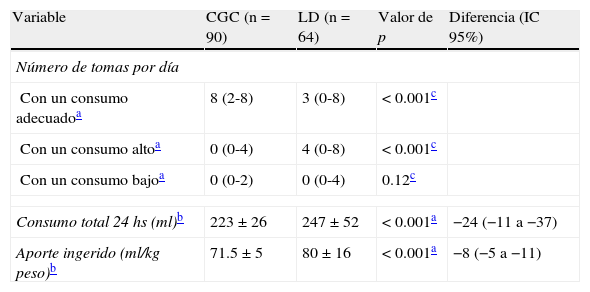
En la tabla 2 se presenta el cumplimiento de la indicación asignada a cada grupo. Como se observa para el grupo de CDC, la mayoría de ellos consumió el volumen calculado en sus 8 tomas. Menos del 10% tuvieron más de 4 tomas con un volumen superior al 10% de lo indicado, o más de 2 tomas con menos del 10% del volumen indicado9.
Consumo de fórmula infantil según el tipo de alimentación
| Variable | CGC (n=90) | LD (n=64) | Valor de p | Diferencia (IC 95%) |
| Número de tomas por día | ||||
| Con un consumo adecuadoa | 8 (2-8) | 3 (0-8) | < 0.001c | |
| Con un consumo altoa | 0 (0-4) | 4 (0-8) | < 0.001c | |
| Con un consumo bajoa | 0 (0-2) | 0 (0-4) | 0.12c | |
| Consumo total24hs (ml)b | 223±26 | 247±52 | <0.001a | −24 (−11 a −37) |
| Aporte ingerido (ml/kg peso)b | 71.5±5 | 80±16 | <0.001a | −8 (−5 a −11) |
CGC: capacidad gástrica calculada; LD: libre demanda.
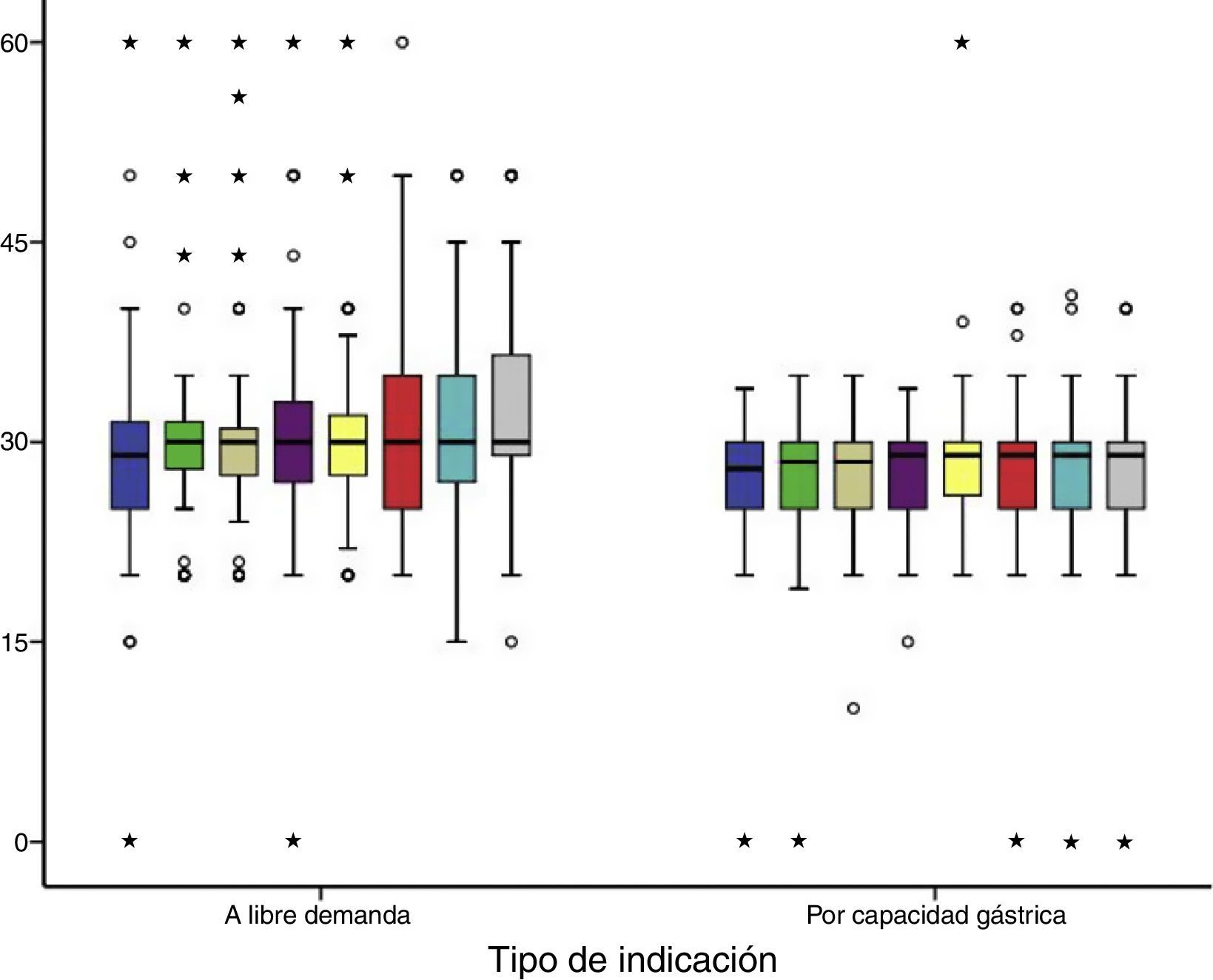
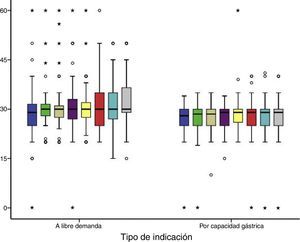
Para los neonatos indicados a LD, 3/8 tomas fueron con un volumen aproximado a su capacidad gástrica; en otras 4 tomas se reportaron con volúmenes superiores al 10% de su capacidad gástrica. Lo anterior significó que el grupo de ingesta por CGC tuvo un consumo más regular o constante con respecto al grupo de LD, en quienes las variaciones de mililitros de fórmula consumidos fue mayor (fig. 1).
Al final del primer día de vida, el consumo promedio de fórmula fue diferente según la indicación. El grupo de CGC ingirió 24ml menos que el grupo LD, diferencia que resultó estadísticamente significativa. Esto representó un aporte promedio menor de 8ml/kg de peso (tabla 2). Esta diferencia se mantuvo al ajustarse por variables de confusión (beta −26.4, IC 95% −37 a −15; p<0.0001).
3.2Efectos de la alimentación con fórmula a libre demanda contra capacidad gástrica calculadaCon respecto a las consecuencias del tipo de indicación con la diferencial de peso al nacimiento y a las 24h de vida, se encontró que el grupo con indicación por CGC tuvo una pérdida promedio del 2%±0.2 (del peso basal). La misma cifra se observó en el grupo a LD: pérdida del 2%±0.3g (p ajustada a covariables=0.71).
Se analizaron los riesgos y beneficios de cada uno de los tipos de alimentación en las primeras 24h de vida por la tolerancia a la vía oral, cuantificando el número de vómitos, regurgitaciones y eventos de distensión abdominal.
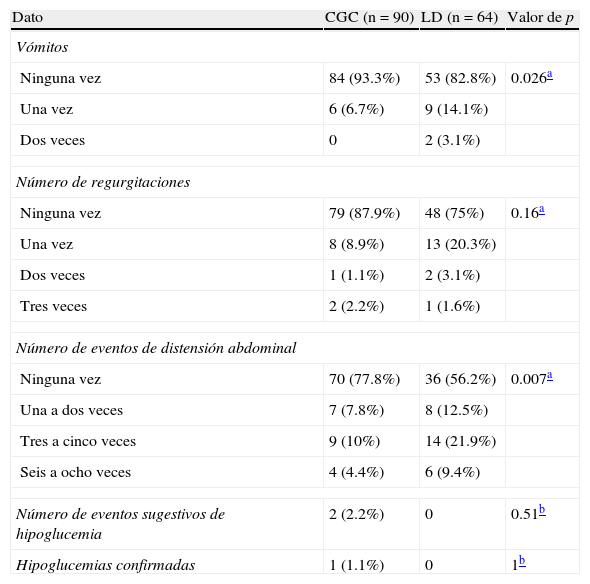
Los vómitos fueron más frecuentes en el grupo de LD, tanto en número de veces como de pacientes que lo presentaron, con una diferencia estadísticamente significativa (p ajustada a covariables=0.026) (tabla 3).
Eventos según tipo de alimentación
| Dato | CGC (n=90) | LD (n=64) | Valor de p |
| Vómitos | |||
| Ninguna vez | 84 (93.3%) | 53 (82.8%) | 0.026a |
| Una vez | 6 (6.7%) | 9 (14.1%) | |
| Dos veces | 0 | 2 (3.1%) | |
| Número de regurgitaciones | |||
| Ninguna vez | 79 (87.9%) | 48 (75%) | 0.16a |
| Una vez | 8 (8.9%) | 13 (20.3%) | |
| Dos veces | 1 (1.1%) | 2 (3.1%) | |
| Tres veces | 2 (2.2%) | 1 (1.6%) | |
| Número de eventos de distensión abdominal | |||
| Ninguna vez | 70 (77.8%) | 36 (56.2%) | 0.007a |
| Una a dos veces | 7 (7.8%) | 8 (12.5%) | |
| Tres a cinco veces | 9 (10%) | 14 (21.9%) | |
| Seis a ocho veces | 4 (4.4%) | 6 (9.4%) | |
| Número de eventos sugestivos de hipoglucemia | 2 (2.2%) | 0 | 0.51b |
| Hipoglucemias confirmadas | 1 (1.1%) | 0 | 1b |
CGC: capacidad gástrica calculada; LD: libre demanda.
Lo mismo sucedió con las regurgitaciones, en número de episodios y momentos después de una toma, diferencia que no resultó estadísticamente significativa (p ajustada a covariables=0.14). La mayor diferencia se encontró en la presencia de distensión abdominal importante después de una toma, la cual aconteció con mayor frecuencia en el grupo con indicación a LD (p ajustada a covariables=0.012). En este grupo, el 43.8% (n=28) la presentó al menos en una toma, a diferencia del grupo a CGC, en el que solo se presentó en el 22.2% (n=20).
Respecto de los episodios con síntomas sugestivos de hipoglucemia, se observaron en dos neonatos con indicación de CGC. Esta condición solamente se confirmó en uno de ellos. En este neonato, el episodio sucedió después de una toma de fórmula muy por debajo del volumen indicado (10ml o −30% de lo indicado) por rechazo. Para el otro neonato, el consumo previo fue adecuado y la glucosa sérica medida no confirmó la hipoglucemia. En ningún neonato hubo eventos de crisis convulsivas o complicaciones enterales. Todos fueron egresados entre las 24 y 48h después del nacimiento.
3.3Relación de volumen consumido con sintomatologíaPara determinar si los síntomas presentados por los neonatos estuvieron relacionados con la cantidad de fórmula ingerida en la toma anterior, se estimó la tasa de eventos por cada 100 consumos según el tipo de ingesta: baja (<10% CGC), adecuada o alta (>10% CGC). Se observó que tanto la presencia de vómitos como de regurgitaciones no se relacionaron con el volumen consumido (tabla 4). La tasa de eventos fue muy semejante, incluso si la indicación fue por CGC o a LD.
Datos clínicos asociados con la toma de fórmula según la indicación
| Síntoma | Consumo bajo | Consumo adecuado | Consumo alto | Valor de p |
| Vómito | ||||
| CGC | 2% (1/50) | 0.6% (4/580) | 1% (1/90) | |
| LD | 1% (1/69) | 2% (5/219) | 3% (7/224) | |
| Todos | 1.6% (2/119) | 1.1% (9/799) | 2.5% (8/314) | 0.22a |
| Regurgitaciones | ||||
| CGC | 4% (2/50) | 2.2% (13/580) | 1% (1/90) | |
| LD | 2% (2/69) | 5% (13/219) | 2.2% (5/224) | |
| Todos | 3.3% (4/119) | 3.2% (26/799) | 1.9% (6/314) | 0.27a |
| Distensión abdominal | ||||
| CGC | 1.4% (7/50) | 7.9% (46/580) | 15% (14/90) | |
| LD | 11% (8/69) | 12% (27/219) | 29.5% (66/224) | |
| Todos | 12.6% (15/119) | 9.1% (73/799) | 25% (80/314) | <0.001a |
CGC: capacidad gástrica calculada; LD: libre demanda.
La distensión abdominal sí se relacionó con un consumo alto. Es decir, la probabilidad de presentar esta complicación en los neonatos que consumieron un volumen de fórmula por encima del 10% de su CGC fue del 25% (38.5). Una observación adicional fue que esta distención resultó más probable en la ingesta a LD.
4DiscusiónAunque la decisión de alimentar con fórmula a un neonato es cada vez más difícil ante la evidencia del beneficio de la lactancia materna, esta opción pone al médico ante la disyuntiva de conocer la mejor forma de indicarla. En este trabajo se ha mostrado que, al parecer, una indicación basada en el cálculo de la capacidad gástrica del recién nacido sería la mejor opción. Estudios previos han mostrado que las fórmulas infantiles retrasan el vaciamiento gástrico y con ello es factible la sobrealimentación del menor15. Los datos observados en el presente trabajo apoyan el mejor control y tolerancia cuando se restringe el volumen que ingiere el neonato. Prueba de ello fue la mayor regularidad en los volúmenes durante sus alimentaciones. La alimentación a LD, aunque pareciera que se autorregula por el hambre del niño, puede causar sobrealimentación en alguna toma y rechazo en otra. Incluso fue frecuente observar más eventos de vómitos después de ingestas bajas precedidas por tomas abundantes. Este signo, aunque no es el más importante desde el punto de vista clínico, es el motivo de alarma y angustia más frecuente de los padres.
Por otro lado, la restricción de la capacidad gástrica no repercutió negativamente en la pérdida de peso, ya que esta fue igual en ambos grupos. Los porcentajes fueron acordes con lo informado en estudios internacionales, aunque en ellos se informa una pérdida esperada del 4% para las primeras 72h de vida15.
Un riesgo inherente de la ingesta baja es la aparición de eventos de hipoglucemia, lo que puede tener repercusiones posteriores14. Estudios previos de alimentación exclusiva al seno materno han informado sobre casos con hipoglucemias sintomáticas12. En este trabajo, aunque hubo 3 neonatos con sospecha de hipoglucemia, solo se confirmó en uno de ellos y se asoció con una ingesta menor a la estimada por su capacidad gástrica. Con ello, es importante asegurar en la medida de lo posible estas ingestas mínimas.
Es importante comentar que durante el estudio hubo excepciones a la indicación en el grupo con CGC. Lo anterior se toleró ante los aspectos éticos del estudio, donde el criterio del médico o de la enfermera responsable durante la vigilancia fue respetado. También nos permitió establecer el efecto de la sobre o subalimentación en los datos de tolerancia. De esta forma, se confirmó la presencia de mayor número de vómitos ante alimentaciones mayores a la capacidad gástrica calculada.
Una fortaleza de nuestro trabajo fue que se dispuso de una muestra lo suficientemente adecuada para asegurar la significación estadística de las principales complicaciones evaluadas. Por otro lado, para asegurar la confiabilidad de nuestras observaciones, el personal que registró los eventos y mediciones en los neonatos desconocía el objetivo del estudio.
La principal limitación de nuestras conclusiones es el carácter no aleatorizado de los grupos. En un intento de mantener homogeneidad en las características de los neonatos, se establecieron criterios de inclusión estrictos para asegurar la inclusión de neonatos a término sanos. El análisis basal nos mostró que los grupos fueron muy semejantes. Otra limitante fue que no se evaluó un grupo alimentado con botella con la leche de su madre, tal como ha sido propuesto en diferentes estudios, incluso con técnicas en vaso. Esta conducta podría modificar los resultados al alterar el tiempo de vaciamiento gástrico y posible tolerancia por otros mecanismos15. Por último, la comparación solo se realizó en un periodo de 24h, por lo que son necesarios más estudios para establecer si existen diferencias en tiempos más prolongados.
La alimentación con fórmula indicada con la CGC por el peso del neonato parece mantener una ingesta adecuada sin efectos adversos, como intolerancia oral, riesgo de hipoglucemia y merma en el peso.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.