Estimar el impacto sanitario y económico en España de las hipoglucemias nocturnas ligadas al tratamiento de la diabetes tipo2 (DM2) de insulina glargina (IG) o insulina NPH, administradas al acostarse.
MétodosSe calcularon el coste actual de las hipoglucemias nocturnas graves y sintomáticas y los ahorros que se producirían para el Sistema Nacional de Salud (SNS) por la reducción de estas en el caso de que el tratamiento con NPH fuese parcialmente sustituido por IG. El uso de recursos sanitarios en la práctica clínica y el coste anual de las hipoglucemias se estimó mediante un panel de expertos clínicos de atención primaria y hospitalaria. La reducción en la tasa de hipoglucemias con IG frente a NPH se obtuvo de un metaanálisis publicado.
ResultadosCoste anual de las hipoglucemias: 1.121,98€ (518,90-1.990,19€) en el caso de las graves, 473,85€ (243,22-733,82€) las sintomáticas con niveles de glucosa <36mg/dl, y 295,83€ (149,63-406,59€) con niveles <70mg/dl. Para una sustitución de NPH por IG del 4, del 7, del 10 y y del 11% en 4 años, en España se evitarían 6.772 episodios de hipoglucemia (487, 756 y 5.529, respectivamente, según su gravedad). El ahorro monetario para el SNS de este beneficio sanitario ascendería a 1,6 millones de euros (entre 829.000€ y 2,5 millones de euros).
ConclusionesEl tratamiento al acostarse de la DM2 con IG (en comparación con NPH) podría reducir la tasa de hipoglucemias nocturnas y sus costes asociados para el SNS.
To estimate the health and economic impact in Spain of nocturnal hypoglycemia linked to the treatment of type2 diabetes with insulin glargine (IG) or NPH insulin, both administered before bedtime.
MethodsThe current cost of severe and symptomatic nocturnal hypoglycemia and the savings for the National Health Service (NHS) as a result of the reduction in the rate of occurrence of nocturnal hypoglycemia was calculated in the hypothetical case that the treatment with NPH was partially replace by IG. The use of health resources in clinical practice and the annual cost of hypoglycemic events were estimated by an expert panel of primary care and hospital clinicians. The reduction in the rate of hypoglycemic events with IG versus NPH was obtained from a published meta-analysis.
ResultsThe annual cost of hypoglycemia was estimated at 1,121.98€ (518.90-1,990.19€) in the case of severe hypoglycemia, 473.85€ (243.22-733.82€) in case of symptomatic hypoglycemia with plasma glucose levels <36mg/dl, and 295.83€ (149.63-406.59€) with levels <70mg/dl. For an estimated replacement of NPH by IG of 4%, 7%, 10%, and 11% in four years, in Spain 6,772 hypoglycemic events would be avoided (487, 756, and 5,529, respectively, depending on its severity). The savings for the NHS would correspond to 1.6 million€ (ranging from €829,000 to 2.5 million€).
ConclusionsThe treatment of diabetes type2 with IG (vs. NPH), both administered at bedtime, could reduce the rate of nocturnal hypoglycemia and the associated costs for the NHS.
La diabetes mellitus tipo2 (DM2) ha sido catalogada como la epidemia del sigloxxi tanto por su creciente magnitud como por su impacto en la enfermedad cardiovascular, primera causa de mortalidad en las sociedades desarrolladas1. Actualmente se estima que entre el 10 y el 18% de la población adulta española tiene DM21,2.
La hipoglucemia es la complicación más frecuentemente asociada al tratamiento farmacológico de la diabetes3. Dependiendo del tipo de hipoglucemias consideradas (graves y/o sintomáticas no graves), la incidencia descrita de hipoglucemias en los pacientes con DM2 es muy variable: desde al menos un episodio anual en el 2,5% de los pacientes4 hasta 16,4 episodios por paciente y año5.
El impacto sanitario y el coste económico de las hipoglucemias son considerables, especialmente en el caso de las hipoglucemias graves. No obstante, los costes directos sanitarios descritos en España para un episodio de hipoglucemia grave son muy variables según el estudio: 371€ (en atención primaria) y 239, 1.370 o 3.500€ (en el ámbito hospitalario)6-8.
De acuerdo con los resultados del metaanálisis de ensayos clínicos de Home et al.9, el riesgo de hipoglucemias nocturnas en los pacientes con DM2 a los que se administra por la tarde insulina glargina (IG) es aproximadamente la mitad del observado en los pacientes tratados con la insulina NPH, con diferencias estadísticamente significativas para las hipoglucemias nocturnas, tanto graves como no graves pero sintomáticas. Las dosis de insulina, la duración de la exposición a la medicación y el cambio en la hemoglobina glucosilada (HbA1c) no difirieron significativamente con IG y NPH9. En consecuencia, se estimó el impacto sanitario y económico de las hipoglucemias nocturnas ligadas al tratamiento de la DM2 en España con IG (Lantus®) e insulina NPH (NPH).
MétodosEl estudio consistió en un modelo farmacoeconómico, entendido como un esquema teórico que permite hacer simulaciones de procesos sanitarios complejos relacionados con medicamentos y que es elaborado, siguiendo un protocolo previamente establecido, mediante estimaciones obtenidas a partir de los datos disponibles o publicados de eficacia, toxicidad y costes de las alternativas comparadas10. Para ello, se hizo un análisis de costes y consecuencias, así como un análisis de impacto presupuestario, desde la perspectiva del Sistema Nacional de Salud (SNS) (es decir, considerando únicamente los costes directos sanitarios).
El análisis de las hipoglucemias nocturnas se estimó para los 2 tipos siguientes: a)hipoglucemias graves, definidas como las que ocasionan desmayos, coma, convulsiones o alteraciones neurológicas que impiden que el paciente pueda autotratarse, precisando ayuda de otra persona, y que suelen producirse con niveles de glucosa plasmática <20mg/dl9,11; b)hipoglucemias sintomáticas, definidas como las que, no siendo graves, cursan con síntomas propios de la hipoglucemia (adrenérgicos, colinérgicos o por neuroglucopenia)11. Para estas últimas hipoglucemias se valoró el uso de recursos para 2 niveles de glucosa plasmática: <36mg/dl (sintomáticas moderadas) y <70mg/dl (sintomáticas leves)9,11.
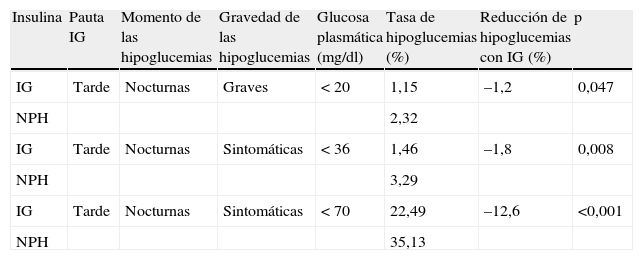
La reducción en la tasa de hipoglucemias nocturnas con IG frente a NPH se obtuvo a partir del metaanálisis de Home et al.9: el 1,2% en las graves (p=0,047), el 1,8% en las sintomáticas moderadas (p=0,008) y el 12,6% en las sintomáticas leves (p<0,001) (tabla 1).
Hipoglucemias nocturnas con insulina glargina (IG) e insulina NPH (NPH)
| Insulina | Pauta IG | Momento de las hipoglucemias | Gravedad de las hipoglucemias | Glucosa plasmática (mg/dl) | Tasa de hipoglucemias (%) | Reducción de hipoglucemias con IG (%) | p |
| IG | Tarde | Nocturnas | Graves | < 20 | 1,15 | –1,2 | 0,047 |
| NPH | 2,32 | ||||||
| IG | Tarde | Nocturnas | Sintomáticas | < 36 | 1,46 | –1,8 | 0,008 |
| NPH | 3,29 | ||||||
| IG | Tarde | Nocturnas | Sintomáticas | < 70 | 22,49 | –12,6 | <0,001 |
| NPH | 35,13 |
Modificado de Home et al.9.
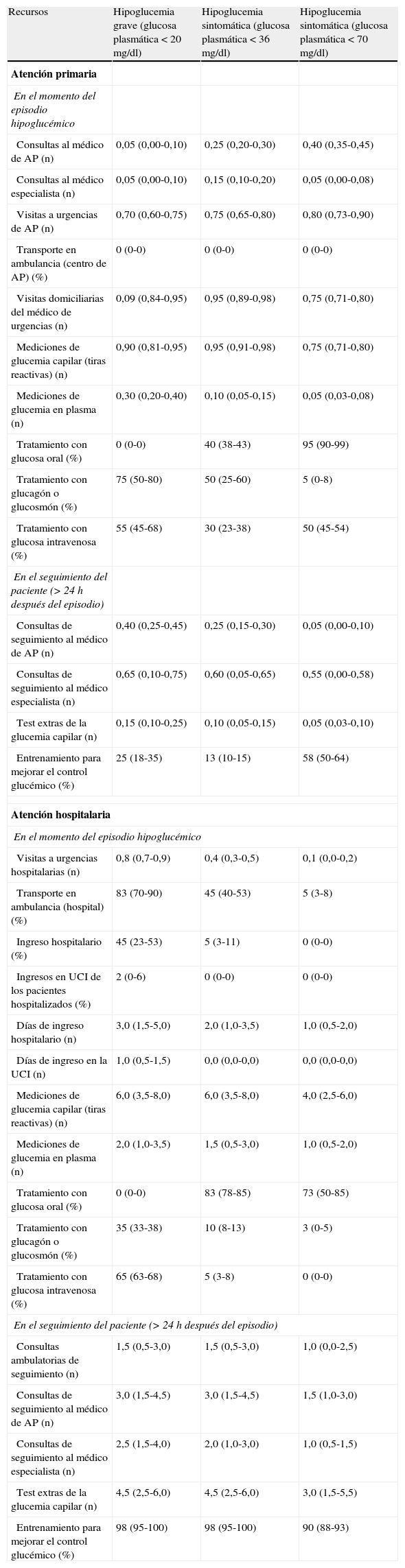
De acuerdo con estas premisas, un panel de clínicos (integrado por 4 de los firmantes del estudio: 2 médicos de atención primaria [Dres. Álvarez-Gisasola y Navarro-Pérez] y 2 médicos de hospital [Dres. Delgado Álvarez y Azriel Mira] con experiencia en el tratamiento de la DM2) estimó el uso de recursos sanitarios en la práctica clínica, en el momento de producirse el episodio de hipoglucemia nocturna y en el seguimiento del paciente (a partir de las 24h del episodio), tanto en la atención primaria como en la hospitalaria (tabla 2). El uso de recursos sanitarios por episodio de los 3 tipos de hipoglucemias nocturnas, antes descritas según su gravedad, fue valorado por cada uno de los 4 expertos clínicos mediante un cuestionario predefinido para las variables siguientes: a)tasa de atención por un familiar, primaria u hospitalaria; b)en el momento del episodio hipoglucémico: tasas de visitas a urgencias (primaria u hospital), visitas domiciliarias del médico de urgencias, transporte en ambulancia (hospital o ambulatorio), ingreso hospitalario, ingreso en la UCI, número de días de ingreso (hospital, UCI), de mediciones de glucemia en sangre capilar o en plasma, tasas de tratamiento con glucosa oral, glucagón por vía subcutánea o por vía intramuscular, glucosmón por vía intravenosa o rectal, o glucosa por vía intravenosa; y, finalmente, c)respecto al seguimiento del paciente (más de 24h después del episodio agudo): número de consultas de seguimiento ambulatorias o en atención primaria, de consultas por el médico especialista en diabetes, de pruebas extras para el control de la glucemia, y tasa de entrenamiento del paciente o de sus familiares para la mejora del control glucémico. Los resultados promedio así obtenidos fueron consensuados por los 4 expertos. De este modo, se calculó el coste anual por paciente de las hipoglucemias, según su gravedad, y los ahorros que se producirían para el SNS, como consecuencia de la reducción en la tasa de aparición de hipoglucemias nocturnas, en el caso hipotético de que el tratamiento con NPH fuese parcialmente sustituido por IG en el periodo comprendido entre los años 2011 y 2014. El análisis se efectuó para una sustitución estimada de NPH por IG del 4, del 7, del 10 y del 11% en ese cuatrienio, de acuerdo con la estimación de los autores, basada en un análisis de los datos del mercado farmacéutico.
Uso de recursos sanitarios en las hipoglucemias nocturnas en los pacientes con DM2 (panel de expertos)
| Recursos | Hipoglucemia grave (glucosa plasmática <20mg/dl) | Hipoglucemia sintomática (glucosa plasmática <36mg/dl) | Hipoglucemia sintomática (glucosa plasmática <70mg/dl) |
| Atención primaria | |||
| En el momento del episodio hipoglucémico | |||
| Consultas al médico de AP (n) | 0,05 (0,00-0,10) | 0,25 (0,20-0,30) | 0,40 (0,35-0,45) |
| Consultas al médico especialista (n) | 0,05 (0,00-0,10) | 0,15 (0,10-0,20) | 0,05 (0,00-0,08) |
| Visitas a urgencias de AP (n) | 0,70 (0,60-0,75) | 0,75 (0,65-0,80) | 0,80 (0,73-0,90) |
| Transporte en ambulancia (centro de AP) (%) | 0 (0-0) | 0 (0-0) | 0 (0-0) |
| Visitas domiciliarias del médico de urgencias (n) | 0,09 (0,84-0,95) | 0,95 (0,89-0,98) | 0,75 (0,71-0,80) |
| Mediciones de glucemia capilar (tiras reactivas) (n) | 0,90 (0,81-0,95) | 0,95 (0,91-0,98) | 0,75 (0,71-0,80) |
| Mediciones de glucemia en plasma (n) | 0,30 (0,20-0,40) | 0,10 (0,05-0,15) | 0,05 (0,03-0,08) |
| Tratamiento con glucosa oral (%) | 0 (0-0) | 40 (38-43) | 95 (90-99) |
| Tratamiento con glucagón o glucosmón (%) | 75 (50-80) | 50 (25-60) | 5 (0-8) |
| Tratamiento con glucosa intravenosa (%) | 55 (45-68) | 30 (23-38) | 50 (45-54) |
| En el seguimiento del paciente (>24h después del episodio) | |||
| Consultas de seguimiento al médico de AP (n) | 0,40 (0,25-0,45) | 0,25 (0,15-0,30) | 0,05 (0,00-0,10) |
| Consultas de seguimiento al médico especialista (n) | 0,65 (0,10-0,75) | 0,60 (0,05-0,65) | 0,55 (0,00-0,58) |
| Test extras de la glucemia capilar (n) | 0,15 (0,10-0,25) | 0,10 (0,05-0,15) | 0,05 (0,03-0,10) |
| Entrenamiento para mejorar el control glucémico (%) | 25 (18-35) | 13 (10-15) | 58 (50-64) |
| Atención hospitalaria | |||
| En el momento del episodio hipoglucémico | |||
| Visitas a urgencias hospitalarias (n) | 0,8 (0,7-0,9) | 0,4 (0,3-0,5) | 0,1 (0,0-0,2) |
| Transporte en ambulancia (hospital) (%) | 83 (70-90) | 45 (40-53) | 5 (3-8) |
| Ingreso hospitalario (%) | 45 (23-53) | 5 (3-11) | 0 (0-0) |
| Ingresos en UCI de los pacientes hospitalizados (%) | 2 (0-6) | 0 (0-0) | 0 (0-0) |
| Días de ingreso hospitalario (n) | 3,0 (1,5-5,0) | 2,0 (1,0-3,5) | 1,0 (0,5-2,0) |
| Días de ingreso en la UCI (n) | 1,0 (0,5-1,5) | 0,0 (0,0-0,0) | 0,0 (0,0-0,0) |
| Mediciones de glucemia capilar (tiras reactivas) (n) | 6,0 (3,5-8,0) | 6,0 (3,5-8,0) | 4,0 (2,5-6,0) |
| Mediciones de glucemia en plasma (n) | 2,0 (1,0-3,5) | 1,5 (0,5-3,0) | 1,0 (0,5-2,0) |
| Tratamiento con glucosa oral (%) | 0 (0-0) | 83 (78-85) | 73 (50-85) |
| Tratamiento con glucagón o glucosmón (%) | 35 (33-38) | 10 (8-13) | 3 (0-5) |
| Tratamiento con glucosa intravenosa (%) | 65 (63-68) | 5 (3-8) | 0 (0-0) |
| En el seguimiento del paciente (>24h después del episodio) | |||
| Consultas ambulatorias de seguimiento (n) | 1,5 (0,5-3,0) | 1,5 (0,5-3,0) | 1,0 (0,0-2,5) |
| Consultas de seguimiento al médico de AP (n) | 3,0 (1,5-4,5) | 3,0 (1,5-4,5) | 1,5 (1,0-3,0) |
| Consultas de seguimiento al médico especialista (n) | 2,5 (1,5-4,0) | 2,0 (1,0-3,0) | 1,0 (0,5-1,5) |
| Test extras de la glucemia capilar (n) | 4,5 (2,5-6,0) | 4,5 (2,5-6,0) | 3,0 (1,5-5,5) |
| Entrenamiento para mejorar el control glucémico (%) | 98 (95-100) | 98 (95-100) | 90 (88-93) |
AP: atención primaria; DM2: diabetes mellitus tipo2; UCI: unidad de cuidados intensivos.
Los valores se expresan como número (p.ej., se estima un promedio por paciente con hipoglucemia grave de 0,05 consultas al médico de AP) o como porcentajes (p.ej., el 55% de los pacientes con hipoglucemia grave es sometido a tratamiento con glucosa intravenosa).
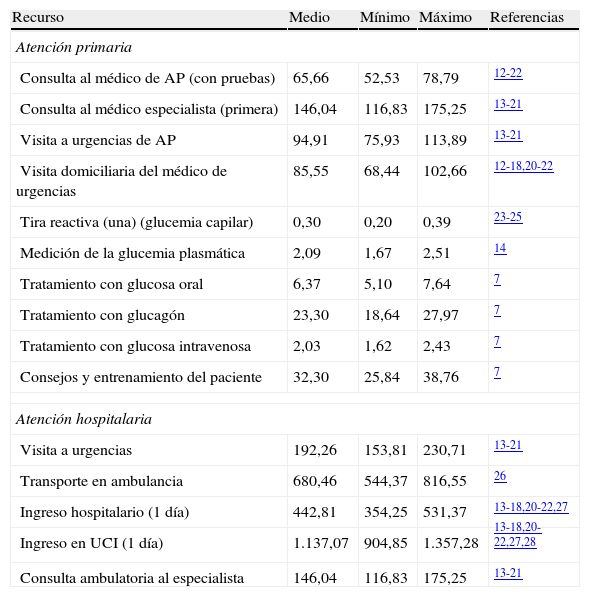
Los costes unitarios (expresados en euros [€] de 2011) se tomaron de fuentes españolas, tanto de los precios públicos de las comunidades autónomas como de estudios previamente publicados12-28 (tabla 3).
Costes unitarios sanitarios (euros de 2011)
| Recurso | Medio | Mínimo | Máximo | Referencias |
| Atención primaria | ||||
| Consulta al médico de AP (con pruebas) | 65,66 | 52,53 | 78,79 | 12-22 |
| Consulta al médico especialista (primera) | 146,04 | 116,83 | 175,25 | 13-21 |
| Visita a urgencias de AP | 94,91 | 75,93 | 113,89 | 13-21 |
| Visita domiciliaria del médico de urgencias | 85,55 | 68,44 | 102,66 | 12-18,20-22 |
| Tira reactiva (una) (glucemia capilar) | 0,30 | 0,20 | 0,39 | 23-25 |
| Medición de la glucemia plasmática | 2,09 | 1,67 | 2,51 | 14 |
| Tratamiento con glucosa oral | 6,37 | 5,10 | 7,64 | 7 |
| Tratamiento con glucagón | 23,30 | 18,64 | 27,97 | 7 |
| Tratamiento con glucosa intravenosa | 2,03 | 1,62 | 2,43 | 7 |
| Consejos y entrenamiento del paciente | 32,30 | 25,84 | 38,76 | 7 |
| Atención hospitalaria | ||||
| Visita a urgencias | 192,26 | 153,81 | 230,71 | 13-21 |
| Transporte en ambulancia | 680,46 | 544,37 | 816,55 | 26 |
| Ingreso hospitalario (1día) | 442,81 | 354,25 | 531,37 | 13-18,20-22,27 |
| Ingreso en UCI (1día) | 1.137,07 | 904,85 | 1.357,28 | 13-18,20-22,27,28 |
| Consulta ambulatoria al especialista | 146,04 | 116,83 | 175,25 | 13-21 |
AP: atención primaria; UCI: unidad de cuidados intensivos.
El análisis del impacto presupuestario se hizo a partir de las siguientes premisas: a)las ventas en unidades al mayorista de IG (3.270.741.000) y NPH (1.539.490.000) en el periodo comprendido entre agosto de 2010 y julio de 2011; b)las dosis diarias de IG (32 [20-50]U) y NPH (30 [18-45]U) descritas en el metaanálisis de Home et al.9; y, finalmente, c)que la DM2 supone aproximadamente el 87,5% del total de personas con DM, según el documentos sobre la estrategia en la DM del SNS29.
Se hicieron 2 análisis de sensibilidad determinísticos: a)para los costes mínimos y máximos estimados para las hipoglucemias nocturnas, según los expertos (tabla 3), y b)para las estimaciones media, mínima y máxima de la población en tratamiento en el año 2011 con IG (249.639 [159.769-399.422]) y NPH (118.098 [78.732-196.830]).
ResultadosAtención al paciente con hipoglucemias nocturnasDe acuerdo con el panel de expertos, en el caso de las hipoglucemias graves el 9% de los pacientes serían atendidos por un familiar, el 46% acudirían a atención primaria y el 45% irían al hospital. En el caso de las hipoglucemias no graves pero sintomáticas, la atención por un familiar, en primaria o en el hospital, se produciría en el 25, el 59 y el 16% de los pacientes, respectivamente, para niveles de glucosa <36mg/dl, y para niveles <70mg/dl, en el 55, el 43 y el 3% de los pacientes, respectivamente.
Uso de recursos sanitarios por las hipoglucemias nocturnasEn la tabla 2 se resumen las estimaciones del panel de expertos. Se aprecia claramente un uso de recursos ligado a la gravedad de la hipoglucemia.
Coste de las hipoglucemiasEl coste anual de las hipoglucemias se calculó, de acuerdo con el uso de recursos estimado por el panel de expertos, en 1.121,98€ (518,90-1.990,19€) en el caso de las graves, de 473,85€ (243,22-733,82€) las sintomáticas con niveles de glucosa <36mg/dl, y de 295,83€ (149,63-406,59€) con niveles <70mg/dl.
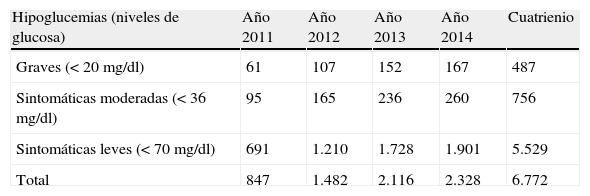
Impacto sanitario de la sustitución de NPH por insulina glarginaPara la premisa de sustitución estimada de NPH por IG, en España se evitarían 6.772 episodios de hipoglucemia (487, 756 y 5.529, respectivamente, para los 3 tipos según su gravedad) (tabla 4).
Hipoglucemias nocturnas que se evitarían por la sustitución parcial de NPH por IG (para tasas de sustitución anual del 4, del 7, del 10 y del 11%, respectivamente)
| Hipoglucemias (niveles de glucosa) | Año 2011 | Año 2012 | Año 2013 | Año 2014 | Cuatrienio |
| Graves (<20mg/dl) | 61 | 107 | 152 | 167 | 487 |
| Sintomáticas moderadas (<36mg/dl) | 95 | 165 | 236 | 260 | 756 |
| Sintomáticas leves (<70mg/dl) | 691 | 1.210 | 1.728 | 1.901 | 5.529 |
| Total | 847 | 1.482 | 2.116 | 2.328 | 6.772 |
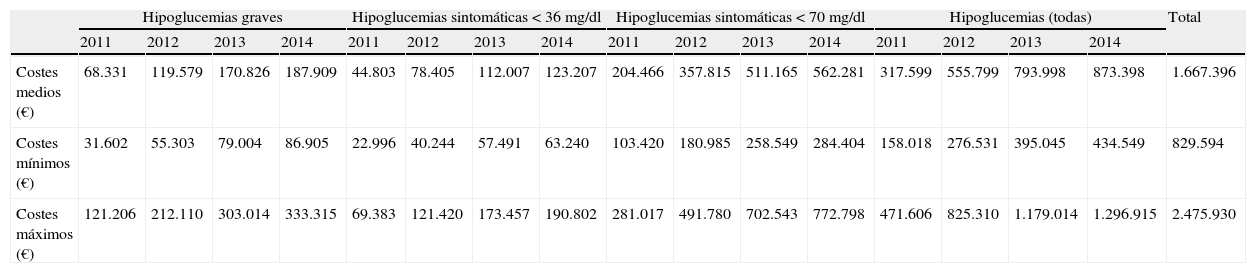
El ahorro monetario para el SNS de este beneficio sanitario ascendería aproximadamente a 1,6 millones de euros (oscilando entre 829.000€ y 2,5 millones de euros, para los costes mínimos y máximos de las hipoglucemias) (tabla 5). En el caso de estimarse una población mínima o máxima tratada con IG y NPH, el ahorro sería de 1,2 y de 2,9 millones de euros, respectivamente.
Ahorro estimado a consecuencia de la reducción en el número de episodios de hipoglucemias nocturnas debido a la sustitución parcial de NPH por IG (para unas tasas de sustitución anual del 4, del 7, del 10 y del 11%, respectivamente)*
| Hipoglucemias graves | Hipoglucemias sintomáticas <36mg/dl | Hipoglucemias sintomáticas <70mg/dl | Hipoglucemias (todas) | Total | |||||||||||||
| 2011 | 2012 | 2013 | 2014 | 2011 | 2012 | 2013 | 2014 | 2011 | 2012 | 2013 | 2014 | 2011 | 2012 | 2013 | 2014 | ||
| Costes medios (€) | 68.331 | 119.579 | 170.826 | 187.909 | 44.803 | 78.405 | 112.007 | 123.207 | 204.466 | 357.815 | 511.165 | 562.281 | 317.599 | 555.799 | 793.998 | 873.398 | 1.667.396 |
| Costes mínimos (€) | 31.602 | 55.303 | 79.004 | 86.905 | 22.996 | 40.244 | 57.491 | 63.240 | 103.420 | 180.985 | 258.549 | 284.404 | 158.018 | 276.531 | 395.045 | 434.549 | 829.594 |
| Costes máximos (€) | 121.206 | 212.110 | 303.014 | 333.315 | 69.383 | 121.420 | 173.457 | 190.802 | 281.017 | 491.780 | 702.543 | 772.798 | 471.606 | 825.310 | 1.179.014 | 1.296.915 | 2.475.930 |
Por ejemplo, considerando los costes medios unitarios indicados en la tabla 3, en el año 2011 se habrá producido un ahorro con IG frente a NPH de 68.331€, un ahorro de 119.579€ en 2012, de 170.826€ en 2013 y de 187.909€ en 2014, para unas tasas de sustitución de NPH por IG del 4% en 2011, del 7% en 2012, del 10% en 2013 y del 11% en 2014. Del mismo modo debe leerse para las hipoglucemias sintomáticas. En las columnas de «Hipoglucemias (todas)» se suman los ahorros calculados de los 3 tipos de hipoglucemias. En el ejemplo, al cabo de 4 años el ahorro total ascendería a 1.667.396€.
De acuerdo con la modelización realizada en el presente estudio, el tratamiento de la DM2 con IG (en sustitución de la insulina NPH) podría reducir la tasa de hipoglucemias nocturnas y de sus costes asociados para el SNS.
El uso de recursos sanitarios se estimó mediante un panel de expertos clínicos en el manejo de la DM2, no a partir de un estudio de práctica clínica. No obstante, debe destacarse que el panel de expertos contó con las estimaciones de médicos tanto de atención primaria como hospitalaria. Además, los resultados fueron sometidos a un análisis de sensibilidad para los valores mínimos y máximos del uso de recursos obtenidos del panel y de las poblaciones tratadas actualmente con IG y NPH, obteniéndose resultados en el mismo sentido.
En la valoración de los resultados, debemos tener en cuenta que se trata de un modelo teórico (que es, por definición, una simulación simplificada de la realidad), por lo que sus conclusiones deben considerarse como estimaciones para un paciente tipo, que no obstante pueden ser útiles como una herramienta para la toma de decisiones clínicas10. El consumo de recursos se obtuvo a partir de las estimaciones de 2 médicos de atención primaria y 2 médicos de atención hospitalaria, coautores del presente trabajo, con amplia experiencia en el tratamiento de la DM2. Aunque estas estimaciones están basadas en la práctica clínica, la validez de los datos hubiera sido mayor si se hubieran obtenido mediante un estudio observacional ad hoc que recogiera el consumo real de recursos en la práctica clínica.
Los datos sobre las tasas de hipoglucemias nocturnas con IG y NPH se basan en un metaanálisis de ensayos clínicos realizados con poblaciones no españolas que recibieron la insulina por la tarde. El patrón de comidas y en especial el horario de administración de la insulina en la cena en España son distintos de los de la mayoría de los países y podrían influir en la tasa de hipoglucemias nocturnas, por lo que esta debe considerarse una limitación del estudio.
No se ha identificado ningún estudio publicado que evalúe el impacto económico, en España o en otros países, de las hipoglucemias nocturnas en los pacientes con DM2 tratados con IG frente a NPH. No obstante, se dispone de 3 estudios que estiman el coste de las hipoglucemias en España. El primero, de Reviriego et al.6, es un estudio retrospectivo de 100 pacientes con diabetes mellitus tipo1 (DM1) que padecieron hipoglucemias graves en 3 hospitales españoles, con un coste estimado por episodio de 434€ actualizados al año 2012 (incluyendo costes indirectos). En un estudio de cohortes prospectivo, el coste del episodio de hipoglucemia grave fue mayor7: 774€ actualizados al año 2012, incluyendo igualmente los costes indirectos. Finalmente, en la revisión de Brito et al.8 se indica que el coste de un episodio de hipoglucemia grave puede alcanzar los 3.500€ en el ámbito hospitalario. De acuerdo con el uso de recursos estimado por el panel de expertos en el presente estudio, el coste anual de las hipoglucemias graves sería de 1.121,98€ (518,90-1.990,19€) considerando únicamente los costes directos sanitarios. Esta variabilidad en los datos obtenidos en los diferentes estudios disponibles aconsejaría la realización de un estudio prospectivo, con suficiente tamaño muestral, que contribuya a establecer el coste real de la hipoglucemia en España.
Las hipoglucemias graves y sintomáticas reducen de manera significativa la calidad de vida de los pacientes diabéticos30,31. Por este motivo, se considera que su frecuencia de aparición es un factor que debe ser incluido en los análisis económicos de coste-efectividad30. A este respecto, la mayoría de los análisis publicados que introducen este factor concluyen que el tratamiento con IG de los pacientes con DM1 es coste-efectivo en comparación con NPH30. Este resultado se ha visto confirmado recientemente en la DM2, gracias a un análisis de coste-efectividad que comparó el tratamiento con IG y NPH, modelizando la interacción entre la hipoglucemia y el control glucémico en pacientes de Suiza32. Según este estudio, la IG dio lugar a una mejoría de la calidad de vida de los pacientes (0,098años de vida ajustados por calidad [AVAC] por paciente), siendo la IG un tratamiento coste-efectivo en comparación con la NPH32.
Los resultados del presente modelo económico deberían ser confirmados mediante la realización de un estudio observacional prospectivo.
FinanciaciónEsta investigación ha sido financiada por Sanofi-Aventis.
Conflicto de interesesAna Magaña es Técnico de Farmacoeconomía en Sanofi. Esta investigación ha sido financiada por Sanofi-Aventis.