El dolor es el síntoma más temido e incapacitante para los enfermos con cáncer. La piedra angular del tratamiento son los opioides. El objetivo de este trabajo fue relacionar el consumo de opioides existente en la Comunidad de Madrid (CM) con los hábitos de prescripción expresados por los médicos de Atención Primaria (AP) y Cuidados Paliativos (CP).
DiseñoSe diseñó un cuestionario de hábitos de prescripción de opioides. El muestreo fue no probabilístico consecutivo.
EmplazamientoAP y recursos específicos de CP de la CM.
ParticipantesLa población a estudio abarcó a todos los médicos de familia que trabajaban en AP en el Servicio Madrileño de Salud y todos los médicos que trabajaban en algún recurso específico de CP tanto domiciliario como hospitalario en la CM de la red sanitaria pública y privada/concertada.
Mediciones principalesSe valoró el opioide mayor y menor más utilizado en dolor oncológico y no oncológico moderado-severo, la vía de administración de elección, la seguridad en el uso de opioides en el tratamiento del dolor y la guía de práctica clínica preferida de consulta.
ResultadosEl cuestionario fue contestado por 840 médicos de familia (20%) y 56 médicos paliativistas (45%). Para el tratamiento del dolor oncológico moderado-severo en ambos grupos de profesionales la elección fue la morfina; sin embargo, en dolor no oncológico para AP fueron el fentanilo y la morfina para los paliativistas. Respecto a la vía de administración, el 70% de los médicos de familia y 87% de los paliativistas manifestaban que la vía oral era de elección, frente a un 27% en AP y un 5% en CP que preferían la transdérmica. Los médicos de AP puntuaron su habilidad para la utilización de opioides como media (4-7/10), mientras los paliativistas la consideraban como alta (8-10/10). En AP declaraban conocer sobre todo las guías de la European Association for Palliative Care (EAPC) y la National Institute for Health and Care Excellence (NICE), aunque el mayor número respondió que confiaba en su experiencia. Los paliativistas utilizaban preferentemente la guía de la EAPC.
ConclusionesExiste una clara discordancia entre el consumo real de opioides y los hábitos de prescripción manifestados por los médicos de familia, así como una falsa seguridad en la prescripción de estos fármacos.
Pain is the fearest and disabling symptom for cancer patients. The cornerstone of treatment is opioid analgesics. The objective of this research was to relate the opioid consumption existing in the Community of Madrid (CM) with the prescription habits expressed by the Primary Care (PrC) and Palliative Care (PalC) physicians.
DesignAn opioid prescription habits questionnaire was designed. Sampling was consecutive non-probability.
SitePrC and specific PalC resources in the CM.
ParticipantsThe study population included all the family doctors who worked in PrC in the Madrid Public Health Service and all the physicians who worked in some specific PalC resources, both home-based teams and supportive hospital teams in the CM of the public and private/concerted health network services.
Main measurementsWe asked about the strong and weak opioids most used in moderate-severe oncological and non-oncological pain, the preferred administration route, the safety in the use of opioids in the treatment of pain and the preferred clinical practice guidelines.
ResultsThe questionnaire was answered by 840 PrC physicians (20%) and 56 PalC physicians (45%). For the treatment of moderate-severe cancer pain in both groups of professionals, the first choice was morphine; however, in non-cancer pain for PrC it was fentanyl and morphine for PalC professionals. Regarding the route of administration, 70% of family doctors and 87% of PalC physicians stated that the oral route was the first choice, compared to 27% in PrC and 5% in PalC who preferred the transdermal route. The PrC physicians rated their ability to use opioids as average (4–7/10), while the palliativists considered it as high (8–10/10). In PrC, they declared that they knew, above all, the European Association for Palliative Care (EAPC) and National Institute for Health and Care Excellence (NICE) guidelines, although the largest number answered that they trusted their experience. PalC physicians preferred to use the EAPC guide.
ConclusionsThere is a clear disagreement between the actual consumption of opioids and the prescribing habits manifested by family doctors, as well as a false certainty in prescribing these drugs.
El dolor es el síntoma más temido e incapacitante para los enfermos con cáncer1. Su abordaje requiere un tratamiento multidimensional. La piedra angular del tratamiento farmacológico son los opioides. El objetivo final del tratamiento a largo plazo con opioides es proporcionar un alivio analgésico mantenido y clínicamente relevante con efectos secundarios que sean tolerables y con una mejora de la calidad de vida2-4.
En los últimos años, se han publicado numerosas guías de práctica clínica (GPC) sobre el manejo del dolor oncológico en general y sobre la utilización de opioides en dolor oncológico en particular5-8. Si bien es cierto que las guías basan sus recomendaciones demasiado frecuentemente en estudios observacionales, todas las sociedades científicas implicadas en el tratamiento del dolor oncológico han llamado la atención sobre la necesidad del seguimiento de estas guías en la práctica clínica, especialmente en los últimos años en que, al menos en EE. UU., se ha declarado una auténtica epidemia de mala utilización de opioides9-20.
Se han descrito dificultades para la implementación de las recomendaciones de las GPC por desconocimiento del uso de los opioides, escasa variabilidad, preferencia de pacientes y familias, y coste del tratamiento prescrito. Por otra parte, las GPC no tienen en cuenta el estudio fármaco-económico de los tratamientos con opioides, ni las diferencias culturales que pueden influir en su aplicación, ni la restricción de acceso en algunos lugares, ni la variabilidad de formulaciones y de principios activos que pueden existir en cada país21,22. Sin embargo, las GPC son el mejor instrumento existente para un adecuado manejo del dolor oncológico y para evitar el abuso de opioides.
Nuestro grupo ha publicado recientemente la evolución del consumo de opioides en la Comunidad de Madrid (CM) entre 2004 y 2014, diferenciando su utilización en Atención Primaria (AP) y Especializada. La prescripción de opioides en el periodo estudiado se multiplicó por tres. Los «nuevos opioides» como fentanilo, oxicodona, buprenorfina y tapentadol han relegado a la morfina a ocupar un papel muy secundario. Otros pequeños estudios realizados en nuestro entorno geográfico con el mismo modelo sanitario describen hallazgos semejantes23-25. Sin embargo, el análisis del perfil de prescripción de los equipos específicos de Cuidados Paliativos (CP), tanto domiciliarios como hospitalarios, mostraba un patrón de prescripción más acorde con las GPC.
El objetivo de este trabajo fue relacionar el consumo de opioides existente en la CM con los hábitos de prescripción expresados por los médicos prescriptores de AP y CP.
Material y métodosSe trata de un estudio descriptivo transversal donde se diseñó un cuestionario de prescripción de opioides basándonos en cuestionarios previos realizados en otros países y en la opinión de expertos. Ante la heterogeneidad de los mismos y la ausencia de alguno similar para poder comparar consumos y hábitos de prescripción, se diseñó el cuestionario ad hoc26-30.
El estudio pasó el visto bueno de la Comisión Central de Investigación de la Gerencia de AP de la CM en el mes de febrero del 2016.
El cuestionario constaba de 4grupos de preguntas. El primer grupo tenía como fin valorar el perfil sociodemográfico de los encuestados. El segundo grupo pretendía diferenciar el ámbito de trabajo del médico y el tiempo de experiencia en ese puesto de trabajo. El tercer grupo, el más numeroso, estaba centrado específicamente en el objetivo del estudio, realizando preguntas sobre la frecuencia de prescripción, la formación recibida sobre utilización de opioides, la habilidad percibida y el uso de guías clínicas. Por último, se realizaron preguntas acerca del opioide de elección en dolor oncológico y no oncológico, en 2.° y 3.er escalón analgésico de la OMS, en el dolor irruptivo oncológico, en insuficiencia renal y hepática moderada-severa y sobre la utilización de combinaciones de opioides en el tratamiento habitual. En total, el cuestionario constaba de 21 preguntas. Se realizó una prueba piloto con 10participantes para monitorizar el cuestionario.
El cuestionario fue anónimo con respuestas cerradas, alguna de ellas con posibilidad de elección múltiple, autoadministrado y enviado por correo electrónico con una carta de presentación a los miembros, para encuadrar el estudio y definir sus objetivos. Se adjuntó el enlace para cumplimentar el cuestionario en la aplicación Google Forms®.
La participación fue voluntaria y se accedió a los correos electrónicos por la Unidad de Formación e Investigación de la Gerencia de AP de la CM. Las respuestas fueron tratadas respectando su confidencialidad. El muestreo fue no probabilístico consecutivo. El pilotaje se inició el 26 de febrero del 2016 y se cerró para la participación el 20 de mayo del 2016.
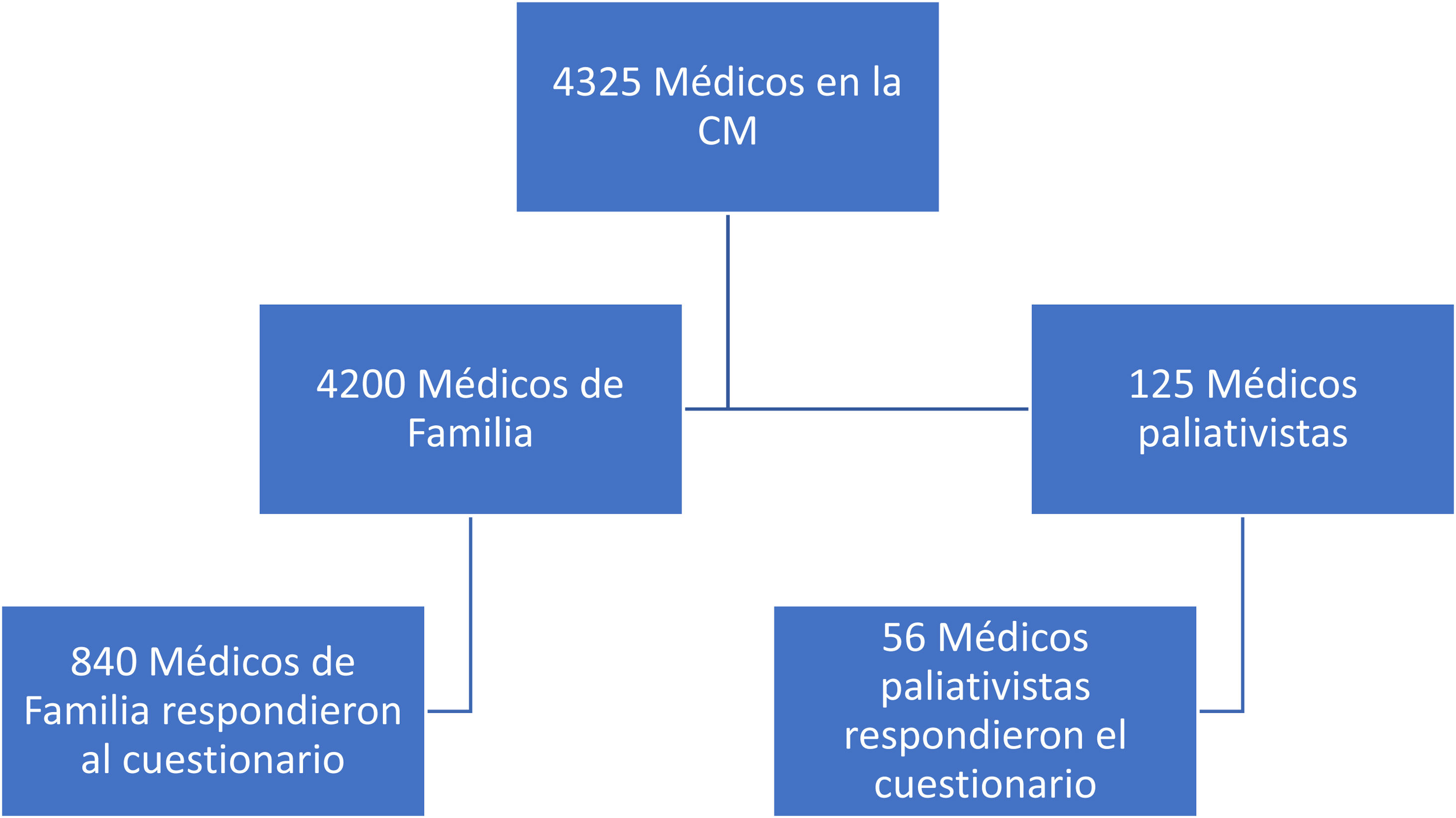
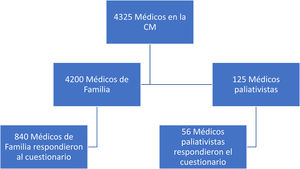
La población a estudio abarcó a todos los médicos de familia que trabajaban en AP en el Servicio Madrileño de Salud y todos los médicos que trabajaban en algún recurso específico de CP tanto domiciliario como hospitalario en la CM de la red sanitaria pública y privada/concertada. En el caso de AP, se envió a todos los médicos de familia de nuestra región mediante el correo institucional del Servicio Madrileño de Salud31. En el caso de los médicos de CP, no existía censo como tal en la Consejería de Sanidad, por lo que se utilizó el censo de la sociedad científica como fuente más aproximada. Se utilizó la iniciativa Strengthening the Reporting of Observational studies in Epidemiology (STROBE) para realizar el diagrama de flujo.
Las variables predictoras del estudio fueron: ámbito de trabajo (AP/CP), sexo, edad, años de experiencia laboral, emplazamiento centro de salud (urbano/rural), emplazamiento del recurso específico de CP (domicilio/hospital). Las variables de resultado del estudio fueron: prescribe sí/no opioides en el tratamiento del dolor oncológico/no oncológico, opioide de elección de 2.° y 3.er escalón analgésico para ambos tipos de dolor, tipo de manejo para el dolor irruptivo oncológico, opioide de elección en insuficiencia hepática/renal moderada-severa, horas de formación en el último año en dolor, autopercepción de habilidad para prescribir de forma segura los opioides y GPC conocidas acerca del tratamiento del dolor oncológico.
Análisis estadísticoPara la comparación de medias se utilizó el test de la t de Student o la prueba no paramétrica correspondiente, según procediera tras valorar la normalidad de las variables. Se señaló la diferencia de medias y su intervalo de confianza del 95%. La posible asociación de las variables cualitativas entre sí se estimó por medio del estadístico de la chi al cuadrado o el test exacto de Fisher. Se señalaron, para medir la magnitud de la posible asociación, las odds ratio y su intervalo de confianza al 95%.
ResultadosEl cuestionario fue contestado por 840 médicos de familia (20%) y 56 médicos paliativistas (45%). Con el fin de verificar la representatividad de la muestra se comparó el perfil de los médicos que respondieron al cuestionario con el de los médicos y paliativistas de la comunidad, basándonos en las fuentes de datos de la CM y de la Coordinación Regional de CP de la CM, observándose que ambos grupos eran comparables. Se muestra el diagrama de flujo según la iniciativa STROBE en la figura 1.
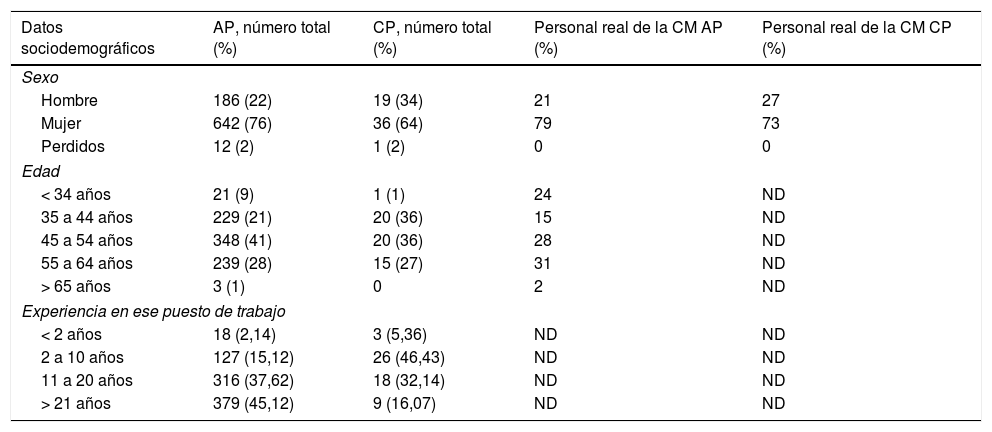
Los datos sociodemográficos de los médicos que respondieron en los distintos ámbitos de trabajo se muestran en la tabla 1. El perfil del médico que con más frecuencia respondió a la encuesta fue el de una mujer entre 45 y 54 años y con más de 20 años de experiencia laboral. El 85% de los médicos de familia trabajaban en un Centro de Salud urbano (15% en rural). El 51% de los médicos paliativistas trabajaban en atención domiciliaria (49% en hospital).
Datos sociodemográficos por ámbito de trabajo
| Datos sociodemográficos | AP, número total (%) | CP, número total (%) | Personal real de la CM AP (%) | Personal real de la CM CP (%) |
|---|---|---|---|---|
| Sexo | ||||
| Hombre | 186 (22) | 19 (34) | 21 | 27 |
| Mujer | 642 (76) | 36 (64) | 79 | 73 |
| Perdidos | 12 (2) | 1 (2) | 0 | 0 |
| Edad | ||||
| < 34 años | 21 (9) | 1 (1) | 24 | ND |
| 35 a 44 años | 229 (21) | 20 (36) | 15 | ND |
| 45 a 54 años | 348 (41) | 20 (36) | 28 | ND |
| 55 a 64 años | 239 (28) | 15 (27) | 31 | ND |
| > 65 años | 3 (1) | 0 | 2 | ND |
| Experiencia en ese puesto de trabajo | ||||
| < 2 años | 18 (2,14) | 3 (5,36) | ND | ND |
| 2 a 10 años | 127 (15,12) | 26 (46,43) | ND | ND |
| 11 a 20 años | 316 (37,62) | 18 (32,14) | ND | ND |
| > 21 años | 379 (45,12) | 9 (16,07) | ND | ND |
ND: dato no disponible.
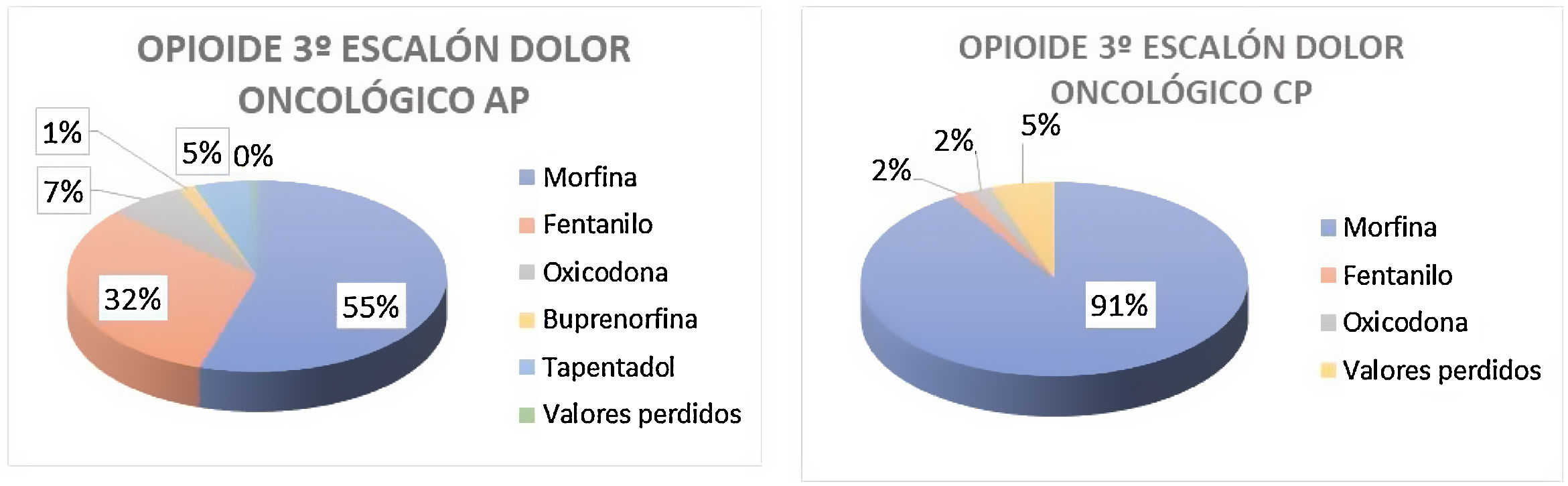
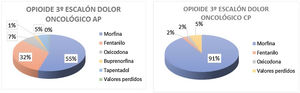
Como práctica clínica habitual, el 99% de los médicos de AP y el 93% de los paliativistas que contestaron la encuesta manifestaba utilizar opioides para el tratamiento del dolor oncológico. El tramadol constituía el opioide de elección para el segundo escalón analgésico de la OMS en el tratamiento del dolor oncológico moderado-severo tanto en AP (74%) como en CP (79%), mientras el del tercer escalón era la morfina en ambos ámbitos de trabajo (55% en AP y 92% en CP). Ninguno de los médicos que ejercían como paliativistas respondió que su opioide de elección era buprenorfina o tapentadol, mientras en el caso de los médicos trabajando en AP los porcentajes de preferencia por estos opioides eran del 1 y el 5%, respectivamente (fig. 2).
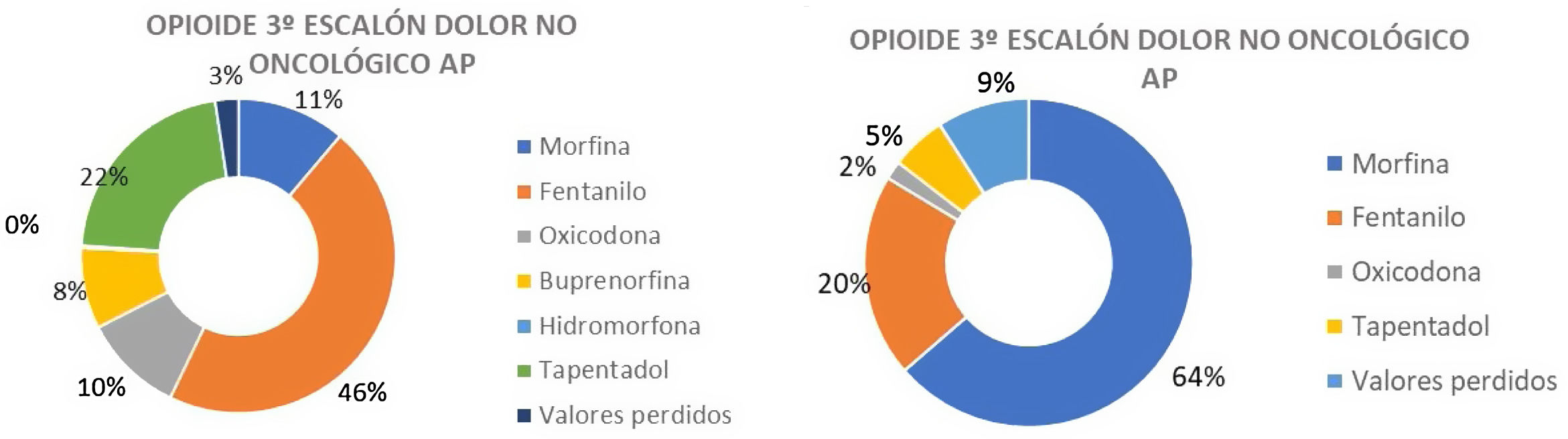
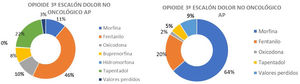
En el caso de dolor no oncológico, existían diferencias significativas ente las opiniones del colectivo de médicos de familia y los paliativistas. Mientras para la mayoría de los médicos de AP el fentanilo era el opioide de primera elección, para los paliativistas este opioide seguía siendo la morfina (fig. 3).
Por último, en el tratamiento del dolor irruptivo oncológico, los médicos que trabajaban en AP consideraban que debía utilizarse el mismo opioide de liberación renta y rápida mientras los médicos que ejercían como paliativistas consideraban más frecuentemente como mejor opción los «fentanilos rápidos». En cuanto a la vía de administración, el 70% de los médicos de familia y el 87% de los paliativistas manifestaban que la vía oral era de elección, frente a un 27% en AP y un 5% en CP que preferían la transdérmica (p = 0,047).
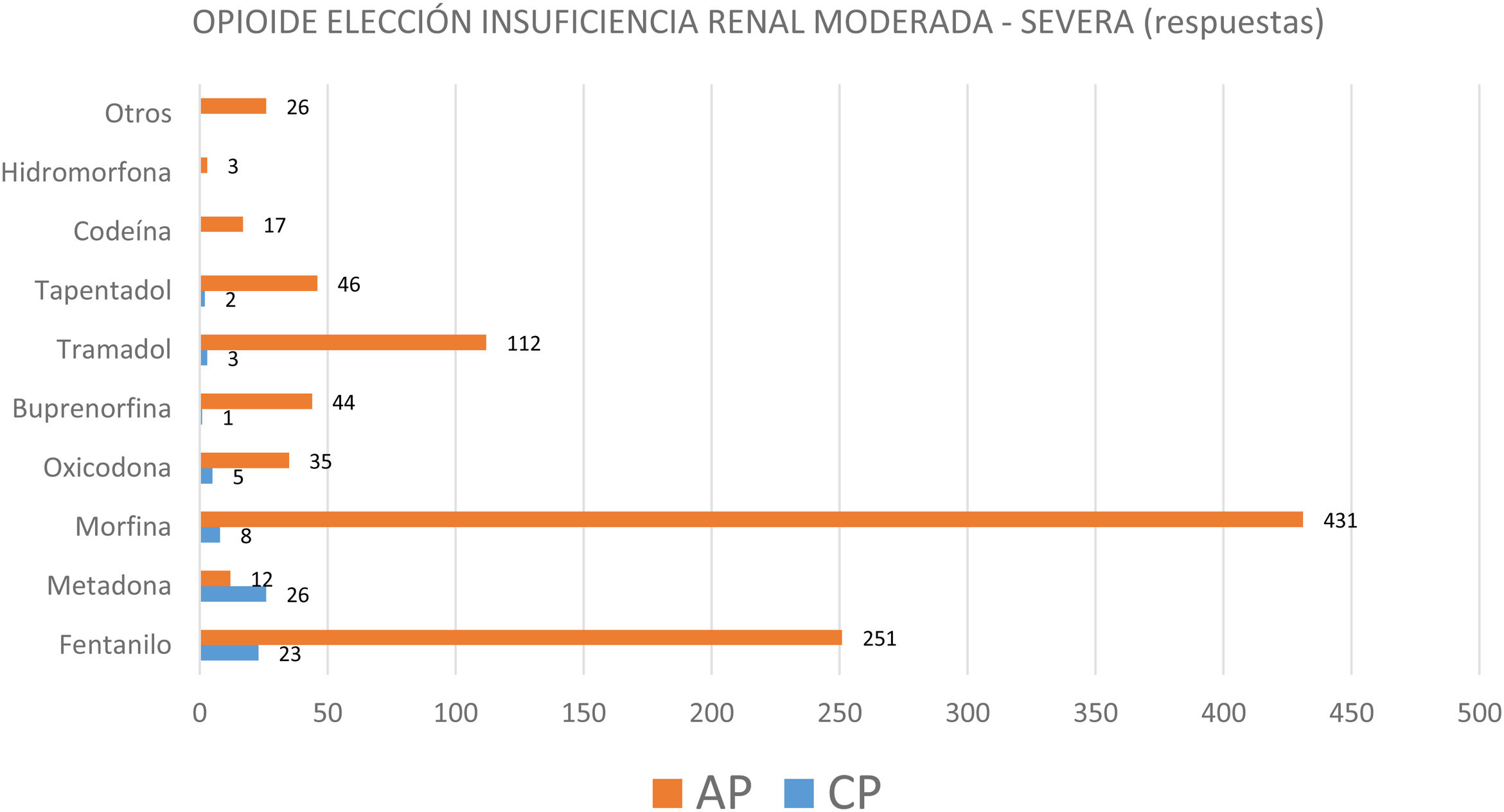
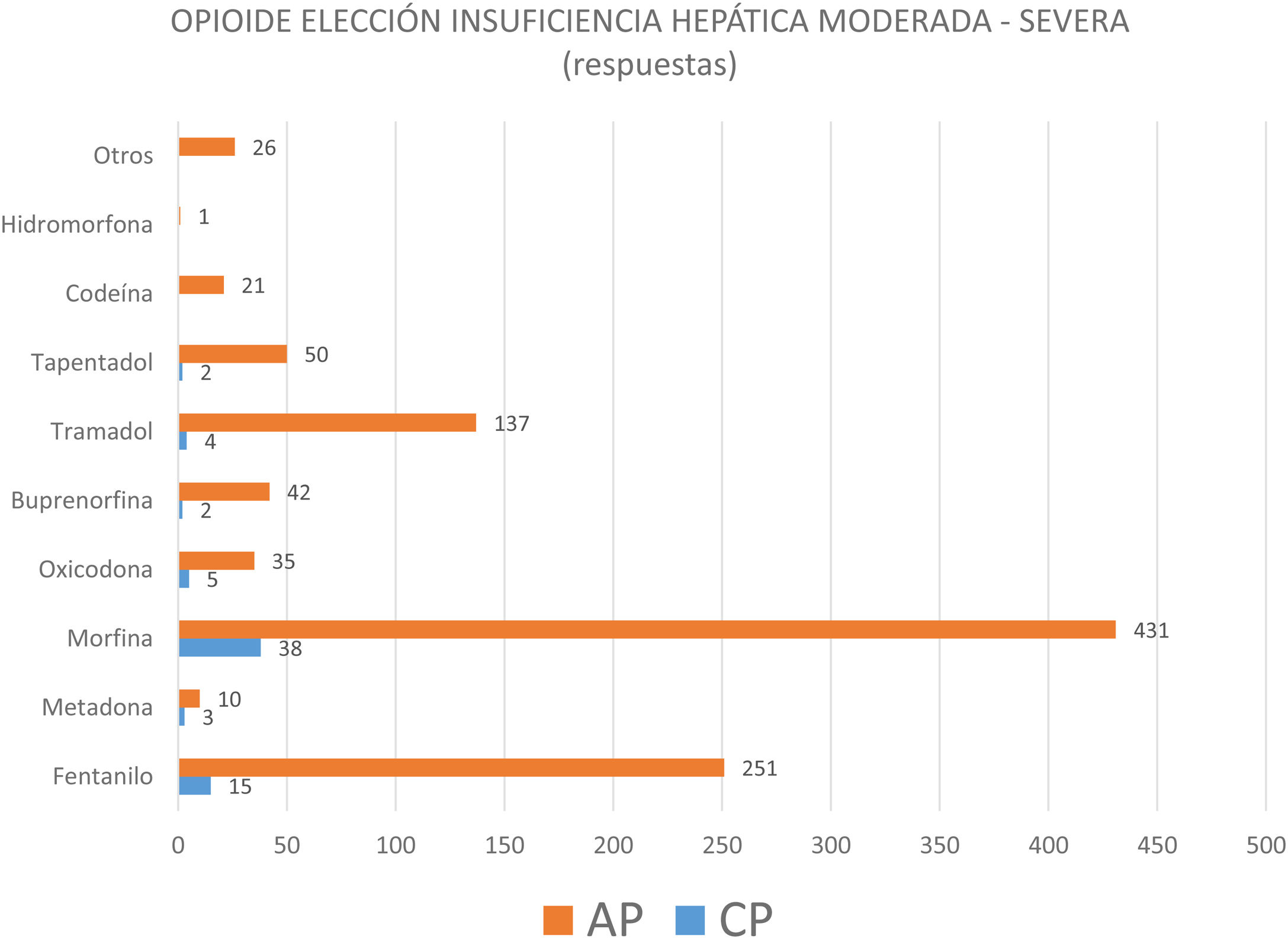
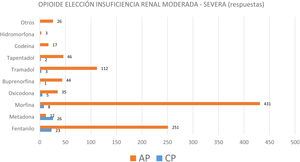
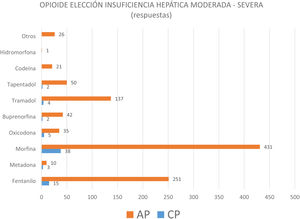
Para tratar de conocer el manejo de opioides y la seguridad de su prescripción, se preguntó acerca del opioide de elección en 2patologías concretas. En la figura 4 se observa que en la insuficiencia renal moderada-severa los médicos de AP consideraban sobre todo la morfina como primera elección y el fentanilo como alternativa, mientras para los médicos que trabajaban en CP los 2opioides de elección eran la metadona y el fentanilo. En la insuficiencia hepática moderada-severa, tanto los médicos de AP como los de CP manifestaban que el opioide de elección era la morfina (fig. 5). En ninguno de los casos estas diferencias eran estadísticamente significativas.
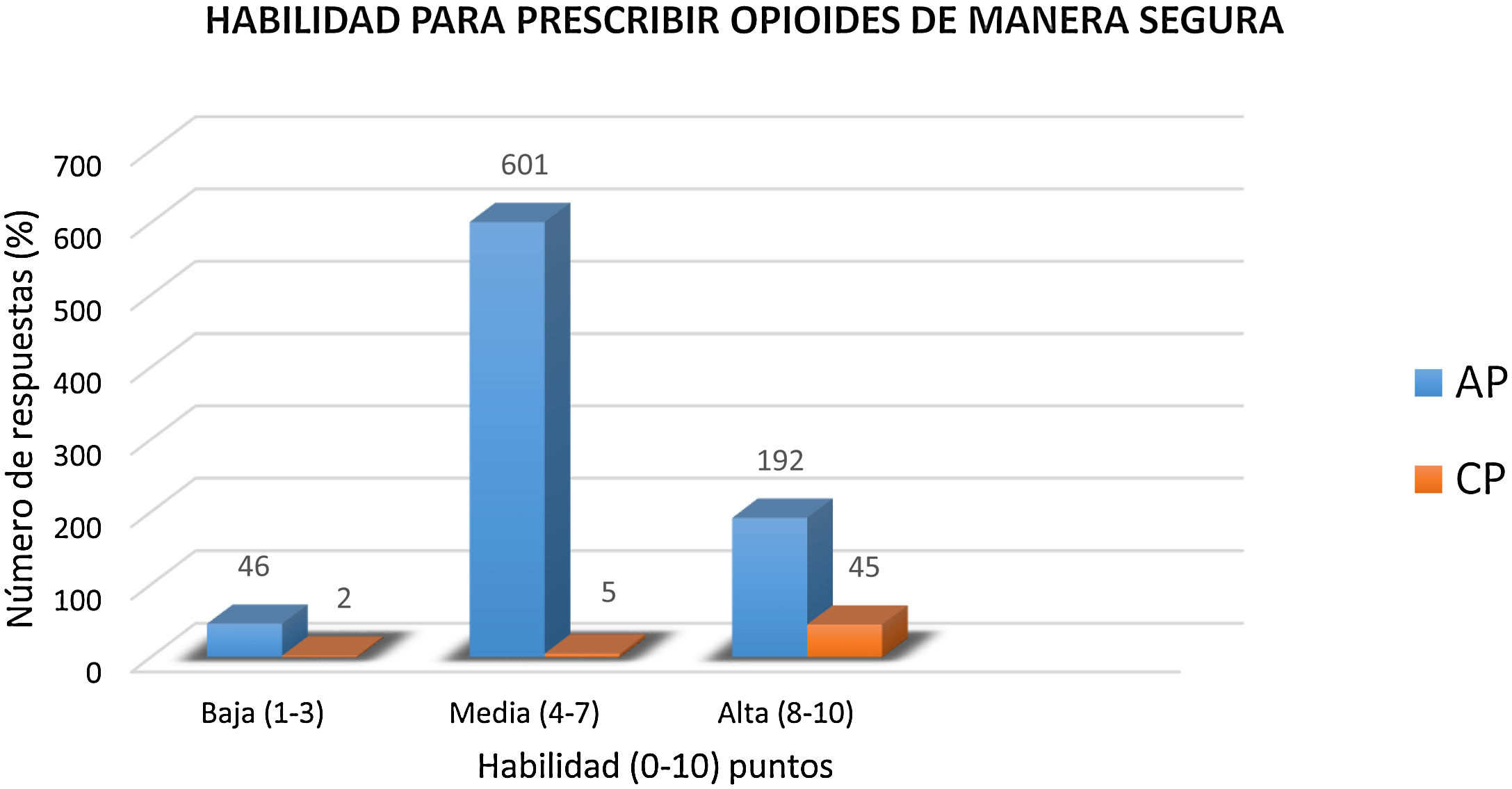
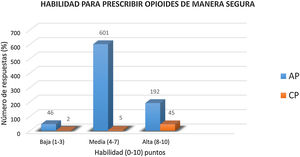
Otro parámetro, para poder comprender mejor las respuestas, fue la formación en dolor. Un 30% de los médicos que trabajaban en AP y un 79% (p = 0,002) de los que trabajaban en CP referían haber dedicado al menos 5 h en el último año a su formación en el manejo de opioides (p = 0,023). Por otra parte, mientras la mayoría de los médicos de AP (72%) puntuaron su habilidad para la utilización de opioides como media (4-7/10), el 87% de los paliativistas consideraban su habilidad de uso de estos fármacos como alta (8-10/10), no siendo estas diferencias estadísticamente significativas (fig. 6).
Por último, se preguntó acerca de las GPC de tratamiento del dolor oncológico. En AP, conocían sobre todo las guías de la European Association for Palliative Care (EAPC) y la National Institute for Health and Care Excellence (NICE), aunque el mayor número respondió que confiaba en su experiencia. Los médicos paliativistas utilizaban preferentemente la guía de la EAPC.
Análisis de relación entre variables analizadas en el cuestionario de hábitos de prescripción de opioidesSe buscaron posibles asociaciones entre las variables del cuestionario propuesto con significación clínica. Realizamos una división del análisis entre AP y CP ya que la muestra y el número de cuestionarios respondidos fueron muy dispares (AP: 840 y CP: 56).
En el análisis de las variables sociodemográficas, la edad del médico prescriptor, parecía influir en el opioide de elección. En AP se obtuvieron diferencias significativas a favor del tramadol como opioide de elección del segundo escalón entre los médicos de menos de 45 años (p = 0,013); igualmente, la mayoría significativamente utilizaba opioides en el tratamiento del dolor no oncológico y oncológico moderado-severo frente a los que no los prescribían de manera habitual (p = 0,017 y p = 0,003, respectivamente). Entre los médicos paliativistas no se observaron estas diferencias
Respecto a los «años de experiencia en el puesto de trabajo» en AP, había una relación positiva entre mayor experiencia y la elección del tramadol como elección dentro del segundo escalón analgésico (p = 0,019). Sin embargo, no existían diferencias entre los médicos paliativistas.
Por último, analizamos la variable que determinaba las «horas de formación en dolor en el último año». Los médicos de familia más formados específicamente (más de 5 h/últimos años) utilizaban opioides en el tratamiento del dolor oncológico en mayor proporción que los menos formados (p = 0,002). Por otra parte, los médicos paliativistas más formados en dolor en el último año respondieron mayoritariamente que el opioide de elección de segundo escalón fue el tramadol (p = 0,023). En ambos grupos se encontró también relación significativa respecto a que los más formados utilizaban con más frecuencia combinaciones de opioides (p = 0,044).
DiscusiónNuestro trabajo pone de relieve la discordancia entre el consumo real de opioides y los hábitos de prescripción manifestados por los médicos de familia, así como la falsa seguridad existente para la prescripción de estos fármacos. Estos resultados debieran llamar la atención para tratar de asegurar una adecuada formación con el fin de evitar una mala utilización de unos fármacos con innegable potencial de abuso19,20,32-34.
Los cuestionarios que preguntan acerca del consumo en la práctica clínica habitual son indicadores indirectos del consumo y de los hábitos de prescripción de los médicos de un fármaco o grupo terapéutico27,30,35. También pueden plantear preguntas y reflexiones para ayudar a los profesionales sanitarios a entender los criterios de uso de fármacos y la selección de principios activos en distintas enfermedades prevalentes.
En nuestro estudio, las mayores contradicciones se observaron en las respuestas referentes al opioide de elección en dolor oncológico del tercer escalón analgésico. En AP los más usados según los médicos que respondieron al cuestionario (20% del total) fueron la morfina, el fentanilo y la oxicodona. Estos datos contrastan con la realidad, donde el fentanilo y la oxicodona fueron mucho más utilizados que la morfina36. Por el contrario, en el caso de los paliativistas los hábitos referidos reflejaban mejor sus comportamientos reales de prescripción, ya que la gran mayoría utilizaba la morfina como elección36.
En dolor no oncológico las respuestas fueron más congruentes con los datos de consumo reales. La experiencia y «tradición» en la prescripción, la influencia de la industria farmacéutica y la novedad del fármaco en el mercado, como es el caso del tapentadol, pueden ser la explicación de estas elecciones de fármacos. Las respuestas en los paliativistas fueron completamente distintas y estaban más acordes con las GPC3,8,37.
En general, e infiriendo de las respuestas obtenidas por los médicos de familia que respondieron al cuestionario, se mostró una gran discrepancia entre lo supuestamente prescrito y el consumo real en AP obtenido en nuestro análisis. Aunque es habitual que las respuestas de los cuestionarios no coincidan con lo que se realiza, estos resultados podrían reflejar ciertas carencias de formación al respecto. Y ello a pesar de que la mayoría de los médicos de AP decían haber realizado formación en dolor el año previo. La percepción sobre la habilidad para prescribir los opioides entre los médicos de AP choca con la realidad existente de prescripción25 y con las propias respuestas, como se puede claramente observar en las contestaciones sobre uso de opioides en pacientes en situaciones especiales. Esta posible falsa seguridad sobre prescripción de opioides puede dar lugar a problemas de mala utilización y abuso, tal y como ha sido reiteradamente descrito en recientes trabajos9-12,32,38-42. En esas circunstancias quizás el mayor influyente sea la industria farmacéutica y el efecto que tiene un nuevo fármaco, en este caso los nuevos opioides, sobre el aumento del consumo de los mismos en los primeros años de su comercialización. Nuevamente. esto supone un aumento de riesgo sobre el mal uso y abuso de estos fármacos14,18,43.
La bibliografía relacionada con este tipo de cuestionarios de prescripción reclama en estudios semejantes la necesidad de mayor formación en el tratamiento del dolor con opioides, observando una gran diferencia del manejo y confianza entre AP y especialistas en CP20. Tradicionalmente, han existido múltiples barreras en AP para la prescripción de opioides, como el miedo a los efectos adversos, la subjetividad del dolor, la falta de formación, la estigmatización de los pacientes tratados con opioides y la dificultad para el cambio de opioides. Sin embargo, en los últimos años estas barreras parecen haber sido superadas en parte por la mayor disponibilidad de opioides y en parte por la necesidad de tratar adecuadamente el dolor de los pacientes oncológicos. Sin embargo, existe el riesgo de que oscilemos ahora hacia el lado de la mala utilización y abuso de estos fármacos19.
La utilización de opioides podría mejorarse con la estrecha colaboración entre los Equipos de Soporte de Paliativos y los médicos de AP44,45. Por otra parte, serían necesarios programas de formación independientes, centrados en la prescripción de opioides siguiendo las GPC actuales y sin influencia de la industria farmacéutica8.
Nuestro estudio tiene varias limitaciones. En primer lugar, el índice de respuestas entre los médicos que trabajaban en AP fue bajo. Sin embargo, estos porcentajes son los normales cuando se toma como referencia una muestra «universal», que incluye a todos los profesionales. Además, la muestra obtenida tenía las mismas características que la población de referencia. En segundo lugar, se trata de un cuestionario realizado ad hoc. No obstante, en su elaboración se tuvieron en cuenta otros estudios semejantes realizados en diferentes países y sus resultados fueron parecidos a los nuestros46,47. Por último, las respuestas de los médicos siempre son subjetivas. Expresan una práctica que a veces dista de ser la real.
En conclusión, existe una discordancia entre el consumo real de opioides y los hábitos de prescripción manifestados por los médicos de familia, así como una falsa seguridad en la prescripción de estos fármacos. Se necesitan nuevos estudios para valorar la influencia que programas de formación y si una asistencia más compartida entre paliativistas y médicos de AP puede tener en conseguir mejores hábitos de prescripción.Lo conocido sobre el tema/Qué aporta este estudioEl dolor es el síntoma más temido en los pacientes con cáncer y los opioides son la base de su tratamiento farmacológico.Los estudios de consumo de fármacos analizan la comercialización, distribución, prescripción y uso de medicamentos, y sus consecuencias médicas, sociales y económicas. Por tanto, es fundamental en el caso del consumo de opioides, conocer su consumo real para poder conocer cómo se tratan los pacientes oncológicos con dolor.No existen cuestionarios validados a nivel internacional o nacional que permitan determinar los hábitos de prescripción de los médicos que utilizan opioides en estos pacientes. Con este cuestionario ad-hoc podemos acercarnos a comprender los datos reales de consumo.También en este estudio disponemos de la visión de los médicos de AP y de los recursos específicos de CP que atienden de manera compartida y coordinada a estos pacientes.
AutoríaTodos los autores han hecho contribuciones sustanciales en cada uno de los siguientes aspectos: 1) la concepción y el diseño del estudio, o la adquisición de datos, o el análisis y la interpretación de los datos; 2) el borrador del artículo o la revisión crítica del contenido intelectual; 3) la aprobación definitiva de la versión que se presenta.
FinanciaciónEl proyecto de investigación recibió la Beca de Apoyo a la Investigación de la Fundación para la Investigación e Innovación Biomédica en Atención Primaria (FIIBAP) del Servicio Madrileño de Salud en la convocatoria del año 2016 (código protocolo 01/16).
Conflicto de interesesLos autores declaran no tener conflictos de intereses.
Agradecemos a la Unidad de Apoyo Técnico a la Investigación de la Gerencia Adjunta de Atención Primaria de la CM, por su soporte metodológico. También a la Subdirección General de Farmacia y Productos Sanitarios de la CM y a los Servicios de Farmacia Hospitalaria de los hospitales que formaron parte del estudio por la cesión de los datos de consumo de opioides.