Analizar la valoración de la atención a los niños con patología crónica compleja (NPCC) en atención primaria (AP), desde el punto de vista de sus médicos y de sus familias.
DiseñoEstudio observacional, descriptivo y transversal.
EmplazamientoPediatría de AP y unidad de patología crónica compleja (UPCC) del Hospital Universitario La Paz (HULP).
ParticipantesPacientes y familiares de la UPCC y sus médicos de AP de la Comunidad de Madrid (CAM).
IntervencionesRealización de encuestas validadas presenciales y online.
Mediciones principalesGrado de satisfacción en la formación, capacitación y manejo específico del NPCC según escalas tipo Likert.
ResultadosSe encuestaron 53 familias y 170 médicos de AP (96,5% pediatras). Los resultados de la encuesta a familiares revelan descoordinación entre niveles asistenciales (73,6%), escasa confianza en el primer nivel asistencial e impresión de poca capacidad de resolución de problemas por parte de pediatría de AP (50%).
Entre los médicos de AP destaca la poca formación para el seguimiento de los NPCC (96,5%), escasa experiencia en su manejo (93%) e insuficiente comunicación con el hospital (80,5%).
La falta de tiempo en las consultas es un problema común, percibido por pediatras y pacientes.
ConclusionesLa falta de coordinación entre AP y atención hospitalaria (AH) se detecta como un problema importante en la continuidad asistencial de NPCC. Son necesarias intervenciones que mejoren esta coordinación. La AP es cercana a la familia, pero precisa mejorar la formación y capacitación de los profesionales en problemas de salud y soporte tecnificado de NPCC, así como incrementar el tiempo necesario para su atención.
To analyze the assessment of the care of children with medical complexity (CMC) in Primary Care (PC), from the point of view of their doctors and their families.
DesignObservational, descriptive and transversal study.
SitePC Pediatrics and Complex Chronic Pathology Unit (UPCC) of Hospital Universitario La Paz (HULP).
ParticipantsPatients and relatives of the UPCC and their PC physicians of the Community of Madrid (CAM).
InterventionsFace-to-face and online validated surveys were conducted.
Main measurementsDegree of satisfaction in the training, education and specific management of the CMC according to Likert-type scales.
ResultsFifty-three families and 170 PC physicians (96.5% pediatricians) were surveyed. The results of the family survey reveal lack of coordination between levels of care (73.6%), little confidence in the first level of care, and an impression of poor problem-solving capacity by PC pediatricians (50%).
Among PC physicians, there is little training in the follow-up of CMC (96.5%), little experience in their management (93%) and insufficient communication with the hospital (80.5%).
Lack of time in consultations is a common problem, perceived by pediatricians and patients.
ConclusionsThe lack of coordination between PC and Hospital Care is detected as an important problem in the continuity of care at CMC. Interventions are needed to improve this coordination. The PC is close to the family but needs to improve the education and training of professionals in health problems and technical support from CMC, as well as increase the time necessary for their care.
Los avances en medicina han supuesto el aumento de la supervivencia de pacientes con enfermedades graves y, como consecuencia, el incremento del número de pacientes con morbilidad crónica, realidad a la que se enfrentan todos los sistemas de salud de los países desarrollados1,2.
Los niños con necesidades especiales de salud (NNES) son aquellos niños que padecen o están en riesgo de padecer una enfermedad crónica, que puede ser física, psíquica o conductual, y que requieren una mayor atención médica que el resto de la población3. Dentro de los NNES existe un subgrupo denominado niños con patología crónica compleja (NPCC). Aunque no existe una definición universalmente aceptada de NPCC, una de las más extendida es la publicada por Simon et al.4, quien los define como aquellos que presentan: 1) 2 o más condiciones patológicas crónicas, con afectación de 2 o más órganos o sistemas, con una duración prevista prolongada (superior a 12 meses); 2) una enfermedad progresiva, debilitante, con disminución de la esperanza de vida, o 3) una condición crónica con dependencia de tecnología por un período superior a 6 meses. Se estima que en los países desarrollados los NPCC representan solo entre el 1-5% de la población pediátrica, pero consumen hasta el 40% del gasto sanitario total, precisando una elevada atención tanto hospitalaria como extrahospitalaria, atención primaria (AP) y servicios no sanitarios (terapias rehabilitadoras y ocupacionales, adaptaciones en centros educativos, etc.)5–9. Aunque el consumo de recursos sanitarios por los NPCC sea tan elevado, son realmente las familias las que sufren el mayor impacto por la enfermedad de los niños, surgiendo problemas económicos (hasta un 40%), sociales y de salud mental, con una prevalencia superior al resto de la población10–12.
Ante la necesidad de mejorar la atención a los NPCC existe una búsqueda global de modelos sanitarios eficaces centrados en los pacientes y en sus familias. En general los modelos más aceptados se agrupan en 3 categorías en función de dónde se centre la atención: 1) centrado en AP, 2) centrado en consultas especializadas y 3) basado en el manejo de eventos/reagudizaciones. Estos dos últimos comparten el manejo principalmente en centros hospitalarios13.
Existen escasas publicaciones sobre AP de los NPCC. En otros sistemas sanitarios, como en EE. UU., se han objetivado dificultades en esta atención debido a las características de los pacientes, lo que se traduce en que la atención continuada de los NPCC es un problema no resuelto13,14. En Europa solo la mitad de los países tienen políticas enfocadas al manejo de NPCC13,15,16.
En el Hospital Universitario La Paz (HULP), se planteó la necesidad de crear una unidad especializada en la atención de NPCC (UPCC), la primera de estas características en España17. Desde su creación en 2008, la unidad ha atendido a más de 1.000 pacientes procedentes de diferentes lugares de la geografía española. A lo largo de estos 12 años de trabajo se ha intentado optimizar la atención ofrecida a sus pacientes, tanto en desde la atención al NPCC hospitalizado como al manejo ambulante. La UPCC considera fundamental una buena coordinación entre AP y atención hospitalaria (AH). El objetivo principal de este estudio es conocer la realidad del manejo en AP de los NPCC, desde el punto de vista de pacientes y/o familiares y sus médicos de AP, con sus dificultades y posibles aspectos de mejora. En nuestro conocimiento se trata del primer trabajo en Europa de estas características.
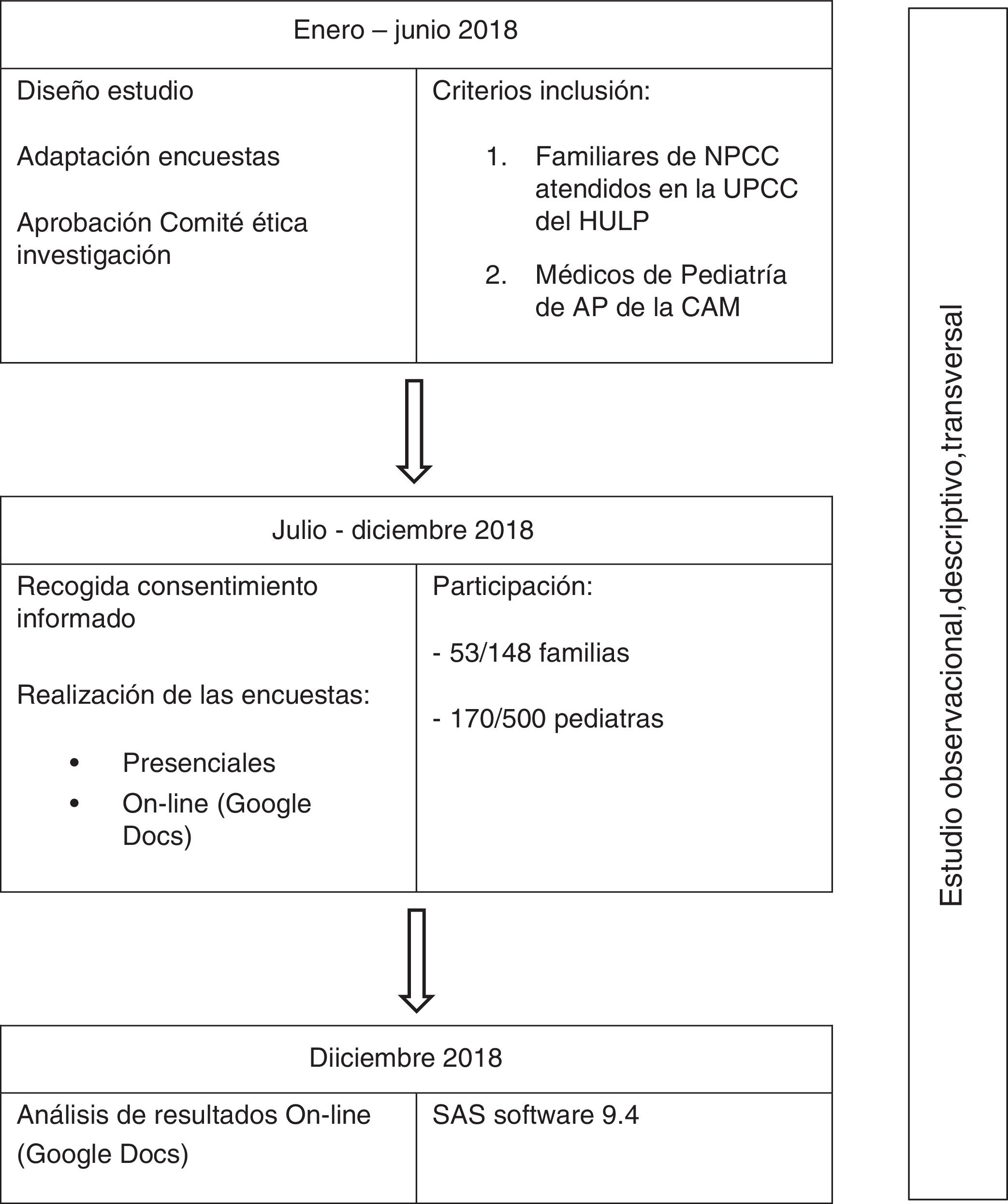
Material y métodosEstudio observacional, descriptivo, transversal realizado en el segundo semestre de 2018 desde la UPCC del HULP entre los familiares de los niños con patología crónica compleja atendidos en la unidad y sus pediatras de AP. El estudio fue aprobado por el comité de ética del hospital. Los pacientes fueron contactados en la consulta y se les solicitó consentimiento para participar en el estudio, así como un correo electrónico de contacto.
El estudio consistió en la realización de encuestas, presencialmente u online enviadas por correo electrónico, a los familiares de los pacientes para la valoración de los problemas percibidos en la atención de sus hijos en AP y la coordinación con la AH. Para ello se usaron encuestas previamente validadas por la Asociación Americana de Pediatría y empleadas en pediatras y pacientes18.
Simultáneamente se contactó por el correo electrónico institucional con los pediatras de AP de las áreas de referencia de nuestro centro y que atienden, por tanto, a nuestra población, y se les envió la correspondiente encuesta de valoración de la atención de los pacientes con patología crónica compleja y su percepción de los posibles problemas de coordinación. Las encuestas fueron realizadas mediante la tecnología de Google Docs® y su realización fue anónima y voluntaria. Las encuestas de familiares y pediatras se adjuntan en los anexos I y II. Se recogieron las variables relativas a las características de los encuestados (sexo, edad, situación socioeconómica familiar, estudios, y en el caso de los pediatras titulación y situación profesional), así como las variables relacionadas con la valoración y la atención con puntuación de grado de satisfacción según escala tipo Likert.
La UPCC tiene en seguimiento activo 148 pacientes (acudieron a consulta en el último año). Los pediatras de nuestra área son un total de 500. Se planteó que al menos el 30% respondería a la encuesta, tamaño muestral suficiente para poder estimar la valoración de los pacientes y de los pediatras, con un error menor del 10%, y un intervalo de confianza (IC) del 95%, precisándose 51 encuestas de pacientes y 81 de pediatras.
Se contactó efectivamente con 75 pacientes de los que aceptaron participar 53. Se envió la encuesta a 500 pediatras y respondieron 170.
Los datos se procesaron informáticamente mediante una base de datos en formato Microsoft Excel®, que se importó para su tratamiento estadístico en el programa SAS® (SAS software 9.4. Copyright © 2013 SAS Institute Inc, Cary, NC, EE. UU.).
Para la descripción de las variables cuantitativas continuas se utiliza la media junto con la desviación estándar. Las variables cualitativas se describen mediante frecuencias absolutas y frecuencias relativas expresadas en porcentaje.
ResultadosSe recogieron 53 encuestas a familiares, el 35,8% del total de pacientes en seguimiento en ese periodo, y 170 encuestas a médicos de AP (34% del total).
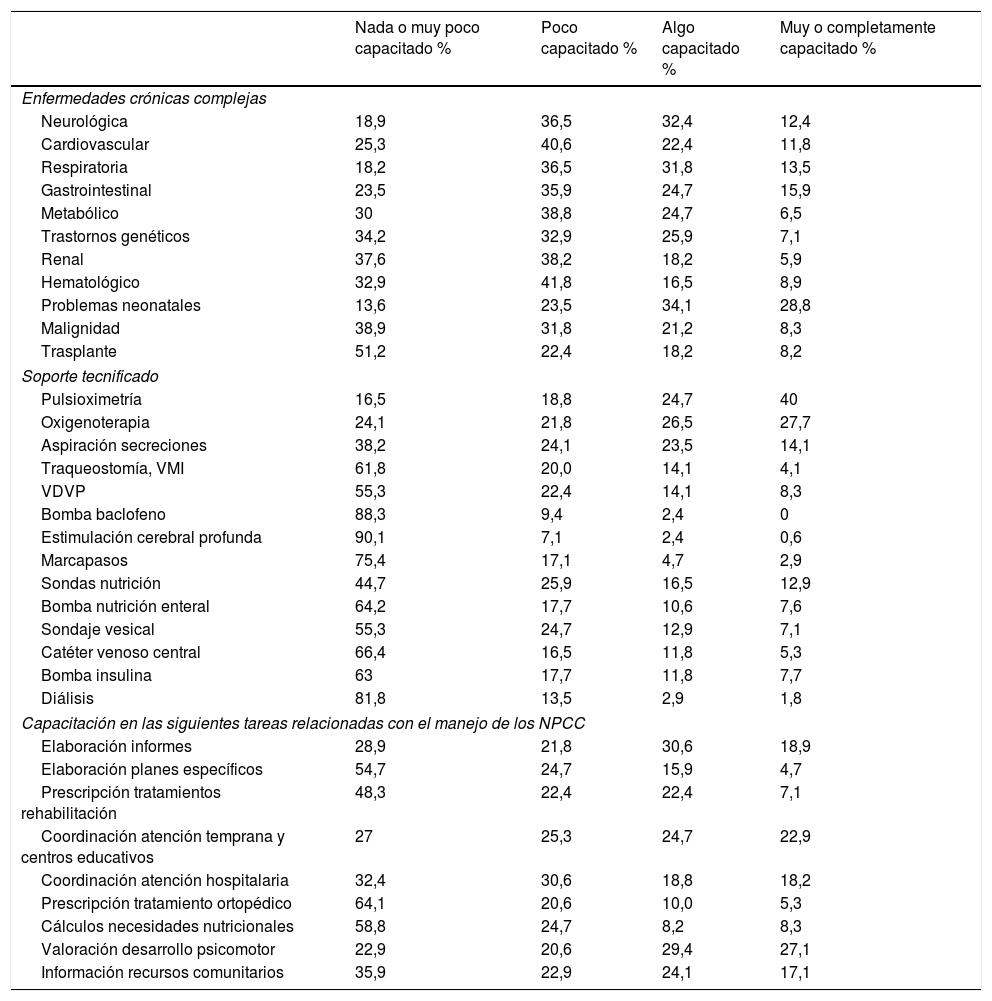
Satisfacción de los médicos de atención primariaLos datos demográficos de los médicos de AP se recogen en la tabla 1. Respecto a la formación específica en el manejo de NPCC, la elaboración de planes específicos fue la tarea en la que los pediatras se consideraron peor preparados, seguida de realización informes y/o prescripción de tratamientos complementarios como terapia ocupacional, rehabilitación y ortesis. En la tabla 2 se observa la percepción que los pediatras tuvieron sobre sus conocimientos en las diferentes patologías que más afectan a los NPCC, destacando la mayor capacitación para atender patología respiratoria y la peor preparación para manejar problemas renales y metabólicos. A pesar de los datos previos, es el soporte tecnificado respiratorio en el que se sintieron menos preparados, principalmente en el manejo del niño con traqueostomía y ventilación mecánica invasiva (VMI) y no invasiva (VMNI).
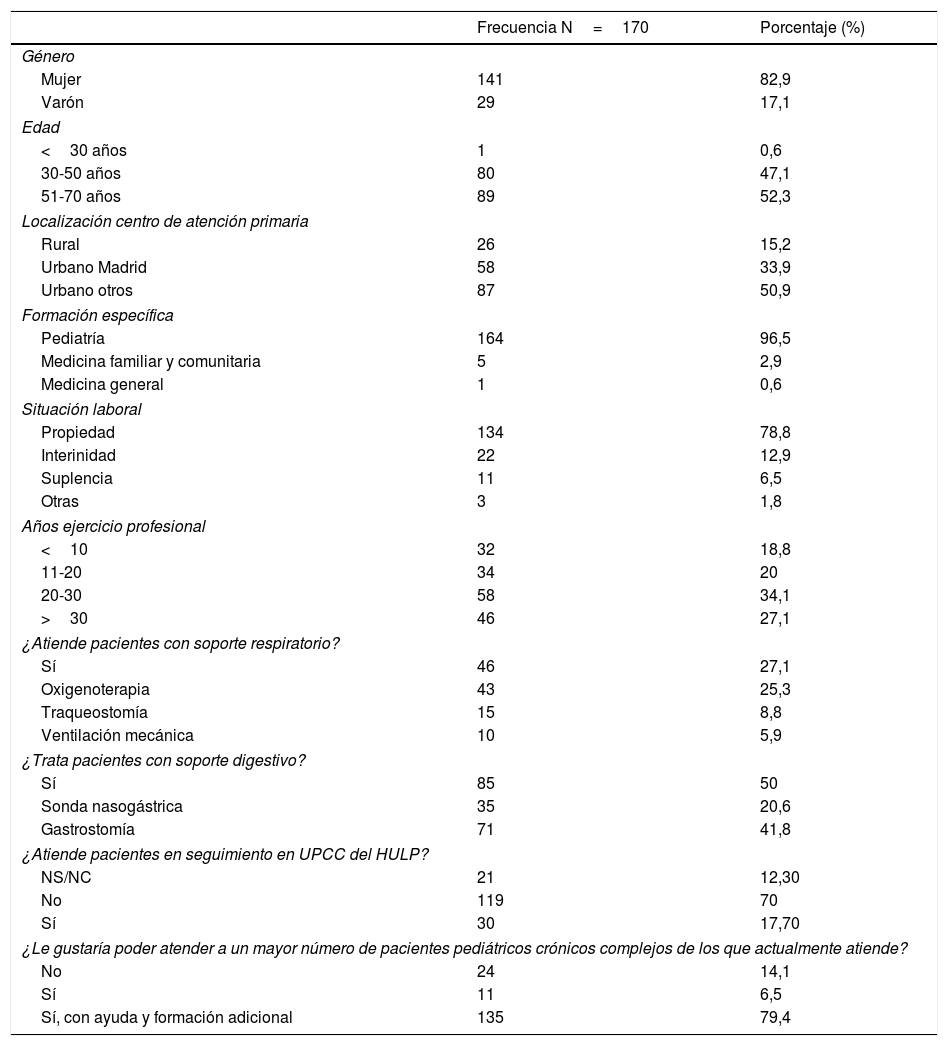
Características epidemiológicas de los profesionales de atención primaria encuestados
| Frecuencia N=170 | Porcentaje (%) | |
|---|---|---|
| Género | ||
| Mujer | 141 | 82,9 |
| Varón | 29 | 17,1 |
| Edad | ||
| <30 años | 1 | 0,6 |
| 30-50 años | 80 | 47,1 |
| 51-70 años | 89 | 52,3 |
| Localización centro de atención primaria | ||
| Rural | 26 | 15,2 |
| Urbano Madrid | 58 | 33,9 |
| Urbano otros | 87 | 50,9 |
| Formación específica | ||
| Pediatría | 164 | 96,5 |
| Medicina familiar y comunitaria | 5 | 2,9 |
| Medicina general | 1 | 0,6 |
| Situación laboral | ||
| Propiedad | 134 | 78,8 |
| Interinidad | 22 | 12,9 |
| Suplencia | 11 | 6,5 |
| Otras | 3 | 1,8 |
| Años ejercicio profesional | ||
| <10 | 32 | 18,8 |
| 11-20 | 34 | 20 |
| 20-30 | 58 | 34,1 |
| >30 | 46 | 27,1 |
| ¿Atiende pacientes con soporte respiratorio? | ||
| Sí | 46 | 27,1 |
| Oxigenoterapia | 43 | 25,3 |
| Traqueostomía | 15 | 8,8 |
| Ventilación mecánica | 10 | 5,9 |
| ¿Trata pacientes con soporte digestivo? | ||
| Sí | 85 | 50 |
| Sonda nasogástrica | 35 | 20,6 |
| Gastrostomía | 71 | 41,8 |
| ¿Atiende pacientes en seguimiento en UPCC del HULP? | ||
| NS/NC | 21 | 12,30 |
| No | 119 | 70 |
| Sí | 30 | 17,70 |
| ¿Le gustaría poder atender a un mayor número de pacientes pediátricos crónicos complejos de los que actualmente atiende? | ||
| No | 24 | 14,1 |
| Sí | 11 | 6,5 |
| Sí, con ayuda y formación adicional | 135 | 79,4 |
HULP: Hospital Universitario La Paz; NC: no contesta; NS: no sabe; UPCC: Unidad de Patología Crónica Compleja.
Autoconsideración sobre la preparación profesional respecto a las enfermedades crónicas complejas, soporte tecnificado y tareas necesarias en la atención de los NPCC
| Nada o muy poco capacitado % | Poco capacitado % | Algo capacitado % | Muy o completamente capacitado % | |
|---|---|---|---|---|
| Enfermedades crónicas complejas | ||||
| Neurológica | 18,9 | 36,5 | 32,4 | 12,4 |
| Cardiovascular | 25,3 | 40,6 | 22,4 | 11,8 |
| Respiratoria | 18,2 | 36,5 | 31,8 | 13,5 |
| Gastrointestinal | 23,5 | 35,9 | 24,7 | 15,9 |
| Metabólico | 30 | 38,8 | 24,7 | 6,5 |
| Trastornos genéticos | 34,2 | 32,9 | 25,9 | 7,1 |
| Renal | 37,6 | 38,2 | 18,2 | 5,9 |
| Hematológico | 32,9 | 41,8 | 16,5 | 8,9 |
| Problemas neonatales | 13,6 | 23,5 | 34,1 | 28,8 |
| Malignidad | 38,9 | 31,8 | 21,2 | 8,3 |
| Trasplante | 51,2 | 22,4 | 18,2 | 8,2 |
| Soporte tecnificado | ||||
| Pulsioximetría | 16,5 | 18,8 | 24,7 | 40 |
| Oxigenoterapia | 24,1 | 21,8 | 26,5 | 27,7 |
| Aspiración secreciones | 38,2 | 24,1 | 23,5 | 14,1 |
| Traqueostomía, VMI | 61,8 | 20,0 | 14,1 | 4,1 |
| VDVP | 55,3 | 22,4 | 14,1 | 8,3 |
| Bomba baclofeno | 88,3 | 9,4 | 2,4 | 0 |
| Estimulación cerebral profunda | 90,1 | 7,1 | 2,4 | 0,6 |
| Marcapasos | 75,4 | 17,1 | 4,7 | 2,9 |
| Sondas nutrición | 44,7 | 25,9 | 16,5 | 12,9 |
| Bomba nutrición enteral | 64,2 | 17,7 | 10,6 | 7,6 |
| Sondaje vesical | 55,3 | 24,7 | 12,9 | 7,1 |
| Catéter venoso central | 66,4 | 16,5 | 11,8 | 5,3 |
| Bomba insulina | 63 | 17,7 | 11,8 | 7,7 |
| Diálisis | 81,8 | 13,5 | 2,9 | 1,8 |
| Capacitación en las siguientes tareas relacionadas con el manejo de los NPCC | ||||
| Elaboración informes | 28,9 | 21,8 | 30,6 | 18,9 |
| Elaboración planes específicos | 54,7 | 24,7 | 15,9 | 4,7 |
| Prescripción tratamientos rehabilitación | 48,3 | 22,4 | 22,4 | 7,1 |
| Coordinación atención temprana y centros educativos | 27 | 25,3 | 24,7 | 22,9 |
| Coordinación atención hospitalaria | 32,4 | 30,6 | 18,8 | 18,2 |
| Prescripción tratamiento ortopédico | 64,1 | 20,6 | 10,0 | 5,3 |
| Cálculos necesidades nutricionales | 58,8 | 24,7 | 8,2 | 8,3 |
| Valoración desarrollo psicomotor | 22,9 | 20,6 | 29,4 | 27,1 |
| Información recursos comunitarios | 35,9 | 22,9 | 24,1 | 17,1 |
NPCC: niños con enfermedad crónica compleja; VDVP: válvula de derivación ventrículo peritoneal; VMI: ventilación mecánica invasiva.
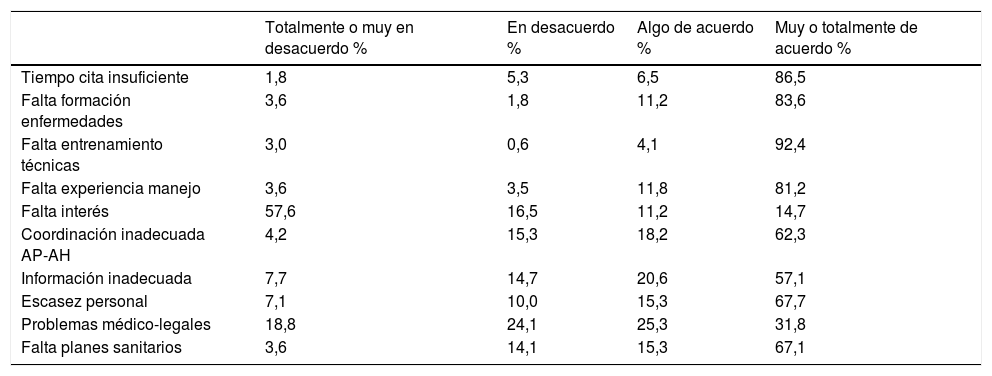
Como principales dificultades para atender adecuadamente a los NPCC en AP, más del 90% de los médicos destacaron la falta de entrenamiento, falta de formación y tiempo insuficiente de consulta, seguidos de falta de experiencia y falta de coordinación con AH (tabla 3). A pesar de las dificultades casi un 80% de los pediatras desearían atender más NPCC con ayuda y formación específica.
Valoración de los problemas observados en atención primaria
| Totalmente o muy en desacuerdo % | En desacuerdo % | Algo de acuerdo % | Muy o totalmente de acuerdo % | |
|---|---|---|---|---|
| Tiempo cita insuficiente | 1,8 | 5,3 | 6,5 | 86,5 |
| Falta formación enfermedades | 3,6 | 1,8 | 11,2 | 83,6 |
| Falta entrenamiento técnicas | 3,0 | 0,6 | 4,1 | 92,4 |
| Falta experiencia manejo | 3,6 | 3,5 | 11,8 | 81,2 |
| Falta interés | 57,6 | 16,5 | 11,2 | 14,7 |
| Coordinación inadecuada AP-AH | 4,2 | 15,3 | 18,2 | 62,3 |
| Información inadecuada | 7,7 | 14,7 | 20,6 | 57,1 |
| Escasez personal | 7,1 | 10,0 | 15,3 | 67,7 |
| Problemas médico-legales | 18,8 | 24,1 | 25,3 | 31,8 |
| Falta planes sanitarios | 3,6 | 14,1 | 15,3 | 67,1 |
AH: atención hospitalaria; AP: atención primaria.
Los datos demográficos sobre las familias encuestadas se detallan en la tabla 4. Es destacable que más del 90% de las familias tenían a una persona especialmente encargada de la atención del niño, y más del 70% de las mismas tenían un miembro con reducción de la jornada laboral para el cuidado del menor y/o recibían ayuda económica.
Características epidemiológicas de los NPCC y las familias de pacientes encuestados
| Frecuencia N=53 | Porcentaje (%) | |
|---|---|---|
| Parentesco | ||
| Padres | 51 | 96,2 |
| Otros | 2 | 3,8 |
| Género | ||
| Mujer | 47 | 88,7 |
| Edad | ||
| <18 años | 2 | 3,8 |
| 18-29 años | 5 | 9,4 |
| 30-49 años | 44 | 83,0 |
| 50-70 años | 2 | 3,8 |
| Estudios | ||
| Universitarios | 31 | 58,5 |
| Hijos <14 años | ||
| 1 | 18 | 33,9 |
| 2 | 18 | 33,9 |
| >2 | 17 | 32,2 |
| NPCC en el hogar | ||
| 1 | 51 | 96,3 |
| 2 o más | 2 | 3,7 |
| Familiares en desempleo | ||
| Ninguno | 40 | 75,5 |
| Uno | 8 | 15,1 |
| Dos | 5 | 9,4 |
| Familiar sin actividad laboral por cuidado | ||
| Sí | 39 | 73,6 |
| No | 14 | 26,4 |
| Nivel socioeconómico | ||
| >60.000€/año | 10 | 18,9 |
| 30.000-60.000€/año | 24 | 45,1 |
| <30.000€/año | 17 | 32,9 |
| ¿Un miembro principal responsable coordinación? | ||
| Sí | 49 | 92,3 |
| ¿Percibe ayuda/subvención? | ||
| Sí | 38 | 71,7 |
| ¿Precisa soporte respiratorio? | ||
| No | 24 | 45,3 |
| Oxigenoterapia | 22 | 41,5 |
| Traqueostomía | 1 | 1,9 |
| Ventilación mecánica | 6 | 11,3 |
| ¿Precisa soporte digestivo? | ||
| No | 27 | 50,9 |
| Sonda nasogástrica | 2 | 3,8 |
| Gastrostomía | 24 | 45,3 |
| ¿Dónde acude ante problema médico común? | ||
| Centro atención primaria | 25 | 47,2 |
| Hospital | 27 | 50,9 |
| Otros | 1 | 1,9 |
| ¿Atención en domicilio último año? | ||
| Sí, del centro de atención primaria | 6 | 11,3 |
| Sí, del hospital | 8 | 15,1 |
| Sí, de ambos | 1 | 1,9 |
| No | 36 | 67,9 |
| ¿Ha acudido a su centro de salud en el último año para ser atendido por su pediatra? | ||
| Sí | 51 | 96,3 |
NPCC: niños con enfermedad crónica compleja.
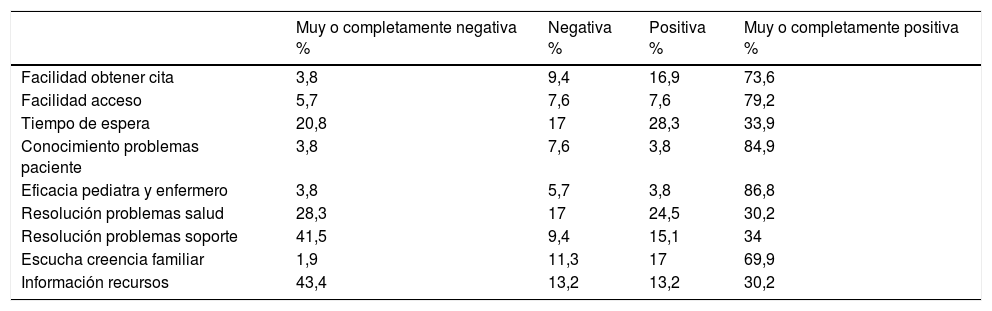
Aunque la casi totalidad de las familias afirmaron haber ido en el último año a su médico de AP (tabla 4), la mitad reconocieron que habitualmente AP no resuelve sus problemas (tabla 5), y que suelen acudir al hospital ante procesos de menor relevancia.
Valoración de la experiencia de la familia en el centro de atención primaria
| Muy o completamente negativa % | Negativa % | Positiva % | Muy o completamente positiva % | |
|---|---|---|---|---|
| Facilidad obtener cita | 3,8 | 9,4 | 16,9 | 73,6 |
| Facilidad acceso | 5,7 | 7,6 | 7,6 | 79,2 |
| Tiempo de espera | 20,8 | 17 | 28,3 | 33,9 |
| Conocimiento problemas paciente | 3,8 | 7,6 | 3,8 | 84,9 |
| Eficacia pediatra y enfermero | 3,8 | 5,7 | 3,8 | 86,8 |
| Resolución problemas salud | 28,3 | 17 | 24,5 | 30,2 |
| Resolución problemas soporte | 41,5 | 9,4 | 15,1 | 34 |
| Escucha creencia familiar | 1,9 | 11,3 | 17 | 69,9 |
| Información recursos | 43,4 | 13,2 | 13,2 | 30,2 |
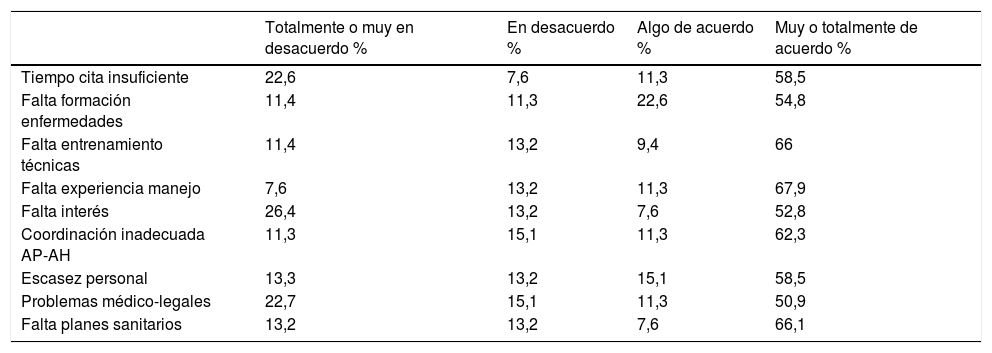
Como principales puntos positivos de la AP destacaron el conocimiento que pediatra y enfermera tienen del niño y sus enfermedades, la facilidad de citación y el acceso a las consultas (tabla 5). Sin embargo, como principales carencias destacaron la falta de experiencia en el manejo de NPCC y la falta de entrenamiento en las técnicas, seguidos de la ausencia de coordinación entre AP y AH, y el escaso desarrollo de planes específicos de atención al NPCC (tabla 6).
Valoración de las familias de los problemas observados en atención primaria
| Totalmente o muy en desacuerdo % | En desacuerdo % | Algo de acuerdo % | Muy o totalmente de acuerdo % | |
|---|---|---|---|---|
| Tiempo cita insuficiente | 22,6 | 7,6 | 11,3 | 58,5 |
| Falta formación enfermedades | 11,4 | 11,3 | 22,6 | 54,8 |
| Falta entrenamiento técnicas | 11,4 | 13,2 | 9,4 | 66 |
| Falta experiencia manejo | 7,6 | 13,2 | 11,3 | 67,9 |
| Falta interés | 26,4 | 13,2 | 7,6 | 52,8 |
| Coordinación inadecuada AP-AH | 11,3 | 15,1 | 11,3 | 62,3 |
| Escasez personal | 13,3 | 13,2 | 15,1 | 58,5 |
| Problemas médico-legales | 22,7 | 15,1 | 11,3 | 50,9 |
| Falta planes sanitarios | 13,2 | 13,2 | 7,6 | 66,1 |
AH: atención hospitalaria; AP: atención primaria.
En este trabajo se analiza por primera vez en nuestro medio la realidad actual percibida por médicos y pacientes de la atención de NPCC en AP, con el objetivo de identificar posibles puntos de mejora. Destacan la escasa coordinación entre AP y AH, la falta de preparación de los médicos de AP para el manejo específico del NPCC y, aunque los pacientes consideran la AP como cercana y accesible, demuestran una falta de confianza en la misma para la resolución de los problemas de sus hijos.
Al igual que en estudios previos de EE. UU. se confirma la dificultad existente, con las condiciones actuales, para el manejo de los NPCC por parte de los médicos de AP y la deficitaria coordinación entre los niveles asistenciales14,18,19. Aunque para muchos pediatras el modelo centrado en AP es el más eficaz18, tan solo un 6,5% de los pediatras mostró su deseo de atender más NPCC en las condiciones actuales, considerando el poco tiempo disponible por paciente, la falta de entrenamiento en técnicas y la falta de experiencia como principales limitantes, lo que coincide con los trabajos publicados14,18,19. Las familias también perciben esta situación de manera similar, acudiendo prioritariamente a los hospitales porque consideran que en más del 50% de las ocasiones no se resuelven sus problemas en el AP y encuentran a sus médicos poco conocedores del soporte tecnificado.
Como puntos positivos de AP las familias reconocen mayoritariamente la cercanía y buena relación con el pediatra (85%), y la facilidad de acceso a la AP (79%). Este punto es fundamental para las familias de los NPCC, ya que la dependencia de tecnología médica y las importantes limitaciones funcionales de los niños complican sus desplazamientos por la necesidad de vehículos adaptados, oxigenoterapia durante el transporte, sillas especiales, necesidad de ventilación mecánica, etc.20,21. La pediatría de AP proporciona una asistencia eficiente y humanizada, próxima al niño y a su familia, y tiene en cuenta las características de su entorno. Contribuye a los buenos resultados en salud de la población infantil y juvenil, y está considerada una conquista social22. A las características percibidas como positivas por las familias, se unen, para el manejo del NPCC, la posibilidad en AP de atender conjuntamente a los hermanos, realizar actividades preventivas y facilitar la transición a la atención por el médico de medicina familiar y comunitaria al llegar el momento13.
Sin embargo, la heterogeneidad de los pacientes en AP y el bajo número de NPCC atendidos por cada pediatra hace muy difícil la capacitación de los médicos de AP en todos los problemas de salud que afectan a estos niños, principalmente en el manejo de su pluripatología y del soporte tecnificado, como demuestra la encuesta19,23. La creación de unidades hospitalarias de manejo específico de estos pacientes permite una elevada capacitación en su atención, tanto en sus necesidades basales como en las descompensaciones, pero tiene el riesgo de no realizar una atención integral del niño si excluye la AP y otros servicios comunitarios13,17.
Debido a la severidad de las patologías y/o al soporte tecnológico es fundamental capacitar a las familias para solventar posibles complicaciones. No encontrar un suficiente apoyo ante estas descompensaciones en AP puede hacer que acudan a los servicios de urgencias hospitalarias también en otros problemas menos relevantes21,24. La dificultad para el manejo del niño está directamente relacionada con la complejidad del niño, siendo el problema especialmente importante en las terapias respiratorias como la traqueostomía y la ventilación mecánica19,23. Mejorar la capacitación de los pediatras podría aumentar la confianza que los NPCC y sus familias depositan en ellos, e incrementar el papel del pediatra de AP como corresponsable de su atención15,19,25. En nuestra encuesta queda claro que este sería el deseo de casi el 80% de los pediatras encuestados.
La falta de coordinación es otro problema destacado por familiares y pediatras14,15,18. Es fundamental hacer una adecuada continuidad asistencial del paciente, en la que AP y AH trabajen conjuntamente y puedan alternarse la responsabilidad del seguimiento principal del paciente según la evolución de la enfermedad23. Mejorar los circuitos de comunicación debe ser un objetivo prioritario para optimizar la coordinación entre niveles asistenciales15,26–28. Algunas estrategias que pueden facilitar el contacto pueden ser tener una historia clínica compartida, establecer personal de referencia, medios de contacto rápido (teléfono, correo electrónico, telemedicina…), comunicaciones sistemáticas ante descompensaciones, visitas conjuntas, etc.15,19,25,26,29.
Otra necesidad, detectada por ambas partes, que puede ayudar a la coordinación y disminuir las complicaciones en los NPCC es el desarrollo de planes de atención específica. Los planes, en los que pueden participar AH, AP y los propios pacientes y/o familiares, serán diseñados para abordar todos los objetivos de salud del menor, y satisfacer las necesidades del paciente y la familia, asegurando que exista coordinación, continuidad, familiaridad, accesibilidad, asociación y reconocimiento temprano de descompensaciones13,23,30.
Como limitaciones, este trabajo se ha realizado con una muestra de pacientes de un único hospital, por lo que las opiniones pueden estar influenciadas por el trabajo de la UPCC del mismo. Existe la posibilidad de sesgo en las respuestas, ya que los encuestados con mayor afinidad o mayor rechazo a los NPCC pueden participar más activamente. A pesar de ello, en nuestro conocimiento se trata del primer trabajo fuera de EE. UU. que recoge la opinión de los pediatras de AP sobre el manejo de los NPCC, y el primer trabajo que analiza simultáneamente la opinión de las familias. Se incluye en la encuesta la definición de NPCC para homogeneizar las respuestas y evitar interpretaciones que interfieran en las respuestas y se trata de una encuesta amplia que examina numerosos puntos del manejo del NPCC, diferentes enfermedades y soportes, lo que permite identificar los verdaderos problemas.
Es importante la realización de nuevos estudios prospectivos, intervencionistas, que evalúen la mejora en la atención (valorando también la calidad de vida de pacientes y familiares) según las diferentes estrategias que se pueden emplear.
Como conclusiones, en este trabajo se demuestra que existe una buena disposición por parte de AP para mejorar el manejo de los NPCC pero son necesarias las intervenciones que mejoren tanto la coordinación AP-AH como la formación y capacitación específica en sus cuidados, opiniones compartidas por familiares y pediatras. Además, igualmente importante para que esta implicación de AP sea real, se debería facilitar a los profesionales el tiempo necesario para la atención de estos pacientes.
- •
El aumento de la supervivencia de niños con enfermedades graves y el incremento del número de pacientes con morbilidad crónica, supone un reto para los sistemas de salud de los países desarrollados.
- •
Los niños con patología crónica compleja (NPCC) representan entre el 1-5% de la población pediátrica, pero consumen hasta el 40% del gasto total sanitario.
- •
La coordinación entre los profesionales de distintos niveles asistenciales es necesario para el manejo de los pacientes crónicos y mejora la satisfacción y la atención de los pacientes.
- •
Se analiza la percepción de los profesionales de atención primaria sobre la coordinación y la capacitación de los niños con patología crónica compleja, así como la percepción de los pacientes y sus familiares.
- •
Se pone de manifiesto en este análisis la escasa coordinación entre atención primaria y especializada, las necesidades de formación y capacitación de los profesionales, así como la necesidad de tiempo específico para la atención de NPCC.
- •
Estos resultados pueden ser considerados para la mejora de la atención de estos pacientes y para la adaptación necesaria en atención primaria.
Los autores declaran no tener ningún conflicto de intereses.
A la Unidad de Estadística y a la Sección de Bioestadística del Hospital Universitario La Paz por su colaboración en el diseño del trabajo y el posterior análisis de sus datos.