El asma es una de las enfermedades más prevalentes en España y, a pesar de los grandes avances diagnósticos y terapéuticos, los resultados en salud indican que hasta el 80% de los pacientes no tendrían su asma bien controlada. Aunque las causas de esta situación son diversas, existen algunas prácticas entre los profesionales que atienden el asma que no contribuyen a la mejora de los resultados en salud de esta enfermedad. Nuestro grupo de trabajo ha elaborado este documento para recordar una serie de pautas básicas, alineadas con las guías actuales y la literatura reciente, y consensuadas mediante metodología Delphi por un panel experto multidisciplinar. Estas recomendaciones sobre quéno se debe hacer en el manejo del asma en el adulto quedan articuladas en 4 ámbitos: el diagnóstico, el seguimiento, el tratamiento y la prevención de exacerbaciones.
Asthma is one of the most prevalent diseases in Spain, yet despite the great diagnostic and therapeutic advances made in this field, health outcomes suggest that up to 80% of patients do not have their asthma well controlled. Although the causes of this situation are diverse, there are some practices among the professionals who treat asthma that are not conducive to improving health outcomes in this disease. Our working group has prepared this document in order to remind clinicians of a series of basic guidelines, aligned with current guidelines and recent literature, and agreed by a multidisciplinary expert panel using Delphi methodology. These recommendations about what not to do in the management of asthma in the adult patient are structured into four areas: diagnosis, monitoring, treatment and prevention of exacerbations.
El asma es una de las enfermedades más prevalentes en España. Los últimos datos disponibles apuntan a que afecta aproximadamente al 10% de los niños y al 5% de los adultos en este país1. Una importante proporción de ellos son atendidos en el primer nivel asistencial y, por lo tanto, el médico de atención primaria se encuentra en una posición clave, tanto en el manejo habitual de estos pacientes como en la decisión de derivación al segundo nivel2. A pesar de los grandes avances diagnósticos y terapéuticos, los resultados en salud indican que un número sustancial de pacientes no tienen su asma bien controlada, una situación que sufriría hasta el 80% de la población asmática, según algunas estimaciones2,3. Los motivos son diversos, e incluyen la ausencia o deficiencias en la integración del manejo asistencial, insuficiente concienciación y formación de algunos profesionales médicos sobre el adecuado manejo terapéutico y la escasa prioridad dada a la educación del paciente en el asma4.
Los resultados clínicos indican que, en diversas situaciones, los profesionales no estarían siguiendo las estrategias de manejo más recientes para contribuir a un mejor control de la enfermedad5. Plaza et al. exploraron mediante reunión de expertos y consenso Delphi las causas y potenciales soluciones a los altos porcentajes de asma no controlada en España5, y se describieron potenciales soluciones de mayor o menor complejidad en su implementación. En este caso, nos hemos centrado en lograr mejoras desechando ciertas prácticas que la evidencia ya muestra como inapropiadas; en otros, el enfoque que proponemos es no eludir las recomendaciones de las guías. Nuestro grupo de trabajo ha elaborado este documento para recordar a los médicos que atienden el asma una serie de pautas básicas, alineadas con las guías actuales y la literatura reciente, y consensuadas mediante metodología Delphi por un panel experto multidisciplinar. Estas recomendaciones sobre quéno se debe hacer en el manejo de los pacientes adultos con asma quedan articuladas en 4 ámbitos: el diagnóstico, el seguimiento, el tratamiento y la prevención de exacerbaciones.
MétodosUn comité científico formado por 5 integrantes del grupo «Unidos por el Asma» (MBC -medicina de familia-, MBA -neumología-, LGM -medicina de familia-, MRR -alergología-, MRR -medicina de familia-) (ver componentes del grupo en el anexo 1) escogió 4 escenarios de trabajo: diagnóstico, seguimiento, tratamiento y prevención de exacerbaciones. Debatieron su experiencia clínica y conocimiento de prácticas no recomendables en el manejo del asma en el adulto, y revisaron la evidencia disponible, apoyándose en las guías más actualizadas en el momento manejo del asma (Guía Española del manejo del asma GEMA y la guía de la Global Initiative for Asthma, GINA) y literatura adicional obtenida mediante búsqueda no sistemática en bases de datos de publicaciones indexadas y también literatura gris hasta mayo de 2019.
Se diseñó una encuesta para establecer el consenso mediante metodología Delphi6, modificada por las recomendaciones RAND/UCLA7, con la colaboración de una consultora científica independiente. El panel de expertos lo constituyeron los 15 miembros del grupo Unidos por el Asma, compuesto por 9 especialistas en medicina familiar y comunitaria pertenecientes a los grupos de trabajo de enfermedades respiratorias de 3 sociedades científicas (SEMFYC, SEMERGEN, SEMG), 3 neumólogos del Área de asma de la SEPAR y 3 alergólogos del comité de asma de la SEAIC, con amplia experiencia en la investigación y el tratamiento del asma y designados por sus respectivas sociedades científicas. Las recomendaciones se votaron de forma anónima en primera ronda en una encuesta on-line (mediante un enlace remitido por correo electrónico a los panelistas en julio de 2019), sobre una escala de acuerdo o desacuerdo de 9 niveles, siendo 1 el máximo desacuerdo y 9 el máximo acuerdo. Se recogieron respuestas de texto libre por bloque para recoger los comentarios de los panelistas y se tuvieron en cuenta para una potencial segunda ronda y la redacción del manuscrito.
Siguiendo la metodología RAND/UCLA7, el grado de adecuación de cada ítem se clasificó en función de la mediana y la dispersión de puntuación otorgada. En función de la mediana, el ítem es: 1) apropiado si la mediana se sitúa entre 7 y 9, sin desacuerdo; 2) incierto si la mediana está comprendida entre 4 y 6, o cualquier mediana con desacuerdo; y 3) inapropiado si la mediana se encuentra entre 1 y 3, sin desacuerdo. Se establece que hay consenso si al menos 2/3 de los panelistas votan en la región que contiene la mediana para cada enunciado, del siguiente modo: 1) acuerdo entre los panelistas si al menos 2 tercios del panel (≥10) puntúan en la región de 3 puntos que contiene la mediana; 2) desacuerdo si un tercio del panel vota en cada extremo de regiones de 3 puntos (≥5 panelistas en 1-3 y ≥5 panelistas en 7-9) y 3) neutral si no hay acuerdo o desacuerdo. Los análisis descriptivos se realizaron con el software R. En esta metodología, los enunciados que no alcanzan acuerdo o desacuerdo pasan a la segunda ronda de votación y reunión de conferencia de consenso, para la que se envía a los panelistas previamente un informe de resultados de la primera ronda y los comentarios realizados como texto libre en la encuesta. En este trabajo dicha segunda ronda no fue necesaria.
Recomendaciones1. Qué no se debe hacer en el diagnóstico del asmaEn la tabla 1 se recogen las 6 recomendaciones del panel respecto a qué no hacer en el diagnóstico del asma.
Consenso sobre qué no hacer en el diagnóstico del asma
| Medianaa | Porcentaje de panelistas de acuerdo en primera ronda | |
|---|---|---|
| No se debe diagnosticar el asma basándose solo en síntomas y sin pruebas objetivas de función pulmonar (espirometría u otra prueba objetiva de función pulmonar) | 9,00 | 93% |
| No se debe excluir el diagnóstico de asma porque la espirometría sea normal | 9,00 | 100% |
| No se debe esperar a la desaparición de los síntomas para realizar la espirometría | 9,00 | 100% |
| No se debe descartar el diagnóstico inicial de asma en edad avanzada ante síntomas compatibles | 9,00 | 100% |
| No se deben dejar de valorar síntomas de rinitis asociada al asma | 9,00 | 100% |
| No se debe descartar el realizar prueba broncodilatadora porque la espirometría basal sea normal | 9,00 | 100% |
Los pacientes con síntomas de asma (disnea, sibilancias, tos y opresión en el pecho) y sin diagnóstico previo consultan habitualmente en su centro de salud o urgencias, y es apropiado realizar un estudio sistemático2. En este sentido, tal y como se indica en las guías, no se debe hacer un diagnóstico centrándose exclusivamente en los síntomas y la historia clínica sin haber realizado al menos una prueba objetiva de función pulmonar1,2,8–12. La prueba de referencia o aconsejada en las guías es la espirometría con test de broncodilatación1,8. Si no se puede realizar una espirometría de calidad, se puede utilizar el medidor de flujo espiratorio máximo o peak-flow en inglés, como orientación inicial8. En caso de no poder llevar a cabo la espirometría en el propio centro, se debería proceder a derivación en tiempo razonable para confirmación diagnóstica1,2. No es recomendable retrasarlo y no es necesario esperar a que desaparezcan los síntomas para realizar la espirometría8. Asimismo, es importante no dejar de hacer la prueba broncodilatadora porque el resultado de la espirometría basal sea normal. Conviene recordar que una espirometría normal no excluye el diagnóstico de asma1,2,8,10–12 y, en casos de duda en el diagnóstico, se aconseja derivar al paciente a una unidad especializada que pueda realizar pruebas adicionales1,2,8. En la anamnesis se revisarán los antecedentes personales, en particular los infanto-juveniles y se deben explorar las comorbilidades. En particular, la rinitis asociada al asma no se debe ignorar1,13–15, y se explorará activamente. Hasta el 71% de los asmáticos en España presentan rinitis, y su tratamiento específico mejora la función pulmonar13,14.
Recientemente se ha indicado el problema del infradiagnóstico en las personas de edad avanzada16, que puede tener importantes consecuencias en morbimortalidad, consumo de recursos y afectación de la calidad de vida de estos pacientes17. Existe cierta tendencia a considerar que el asma es una enfermedad propia de jóvenes, pero en la realidad se constata una alta prevalencia en mayores de 65 años, creciente también por el aumento de la longevidad y, por tanto, de la proporción de pacientes de edad avanzada entre la población18,19. Para el diagnóstico en este grupo de edad, pueden existir además dificultades debido a comorbilidades cuya sintomatología puede ser similar a la del asma20,21, pero no se debe descartar la posibilidad de asma en personas de edad avanzada cuando los síntomas (que no difieren de los de la población más joven16) son compatibles. En la espirometría deberá considerarse que los valores de FEV1 esperables disminuyen con la edad, y la relación FEV1/FVC puede estar por debajo del límite de referencia 0,7, por lo que resultan útiles otras pruebas complementarias, como la provocación bronquial y fracción exhalada de óxido nítrico16.
2. Qué no se debe hacer en el seguimiento de los pacientes con asmaEl panel acordó 4 recomendaciones respecto al seguimiento del asma (tabla 2). Las prácticas no apropiadas según consenso del panel de expertos incluyen 4 cuestiones básicas que influyen en el control del asma del paciente y en la detección de la falta de control por parte del médico. Conviene recordar que el control en esta enfermedad incluye 2 dominios: el control actual y el de riesgo futuro. El primero incluye la reducción o ausencia de síntomas que limiten las actividades diarias, el mantenimiento de la función pulmonar y el uso infrecuente de tratamiento de rescate. El segundo dominio se refiere a la reducción del riesgo de exacerbaciones futuras y de disminución de la función pulmonar, y también se debe considerar la aparición de efectos adversos del tratamiento. Este se debe ajustar evitando en lo posible intervenciones con efectos adversos potencialmente graves, como es el uso de ciclos de corticoides sistémicos22. Es fundamental que no se olvide entrevistar al paciente con relación a síntomas experimentados y registrarlos en cada visita, así como verificar las exacerbaciones sufridas y el uso de medicación de rescate, comprobando mediante el registro de la dispensación de sus medicamentos en farmacia. Todo esto ofrece información sobre el grado de control de la enfermedad1,2,8. Como orientación general, en la Guía Española de Manejo del Asma (GEMA 5.0) se describen algunos puntos indicativos de mal control: aparición de síntomas que requieran usar un broncodilatador de corta duración (SABA) más de 2 veces por semana, al menos una exacerbación en el año previo o un FEV1<80% del valor de referencia1. Valorar el control es fundamental, puesto que no se debe mantener indefinidamente el mismo tratamiento, sino determinar en un tiempo razonable y periódicamente si el paciente precisa escalado, desescalado o mantenimiento de su terapia farmacológica2,8.
Consenso sobre qué no hacer en el seguimiento del paciente con asma
| Medianaa | Porcentaje de panelistas de acuerdo en primera ronda | |
|---|---|---|
| No se debe hacer el seguimiento sin registrar en cada visita los síntomas, exacerbaciones y uso de medicación de rescate | 9,00 | 100% |
| No se debe mantener indefinidamente el mismo tratamiento sin valorar en un plazo razonable el control, para escalar, desescalar o mantener nivel | 9,00 | 100% |
| No se deben dejar de explorar las creencias y conocimientos del paciente sobre el asma | 8,00 | 100% |
| No se debe atribuir un mal control del asma a un tratamiento insuficiente sin haber valorado potenciales agravantes: tabaco y otros tóxicos inhalados, exposición laboral, alérgenos, y comorbilidades | 9,00 | 100% |
Es destacable que la adhesión al tratamiento controlador en asma suele ser baja, estimándose en el 28% en los países desarrollados23. Un factor determinante en la falta de adhesión es que algunos pacientes no perciben su enfermedad como crónica o relevante y generalmente utilizan su medicación cuando aparecen los síntomas24. Además, es relativamente frecuente que haya preferencia por la medicación de alivio de los síntomas, pues muchos creen que de esta manera consiguen controlar su enfermedad3,25. Por lo tanto, en el seguimiento no se debe dejar de explorar las creencias y conocimientos del paciente sobre el asma1,24,26–29, y actuar para que reciba la educación adecuada como una de las primeras medidas para favorecer el control. Finalmente, no se debe atribuir la falta de control directamente a que el tratamiento es insuficiente sin haber valorado la exposición o presencia de potenciales agravantes: tabaco y otros tóxicos inhalados, exposición laboral, alérgenos, y comorbilidades1,2,30,31.
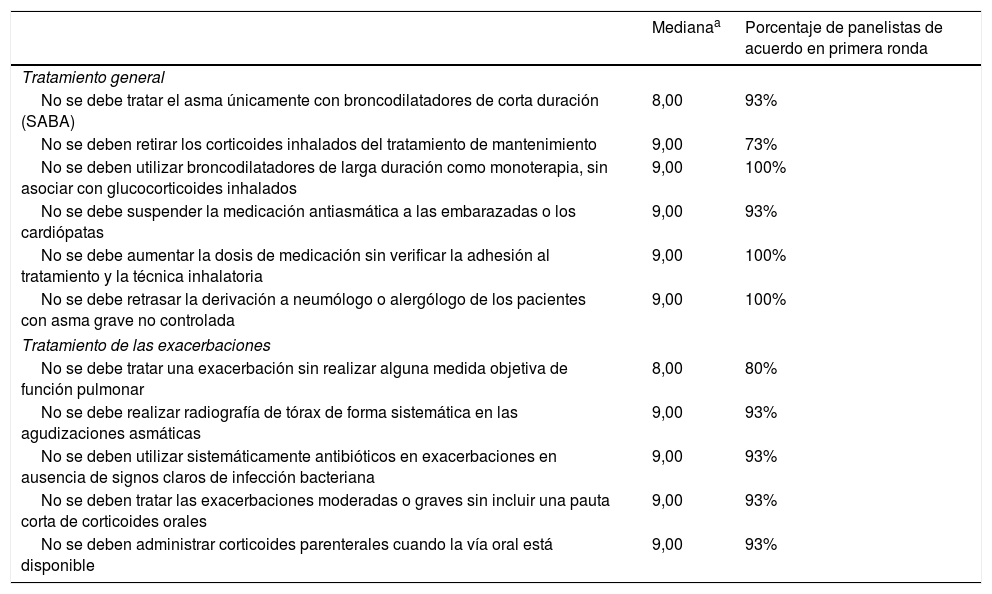
3. Qué no se debe hacer en el tratamiento del asmaEn la tabla 3 se muestran las recomendaciones consensuadas sobre qué no hacer en el tratamiento del asma, incluyendo las específicas para el manejo de exacerbaciones.
Consenso sobre qué no hacer en el tratamiento del asma
| Medianaa | Porcentaje de panelistas de acuerdo en primera ronda | |
|---|---|---|
| Tratamiento general | ||
| No se debe tratar el asma únicamente con broncodilatadores de corta duración (SABA) | 8,00 | 93% |
| No se deben retirar los corticoides inhalados del tratamiento de mantenimiento | 9,00 | 73% |
| No se deben utilizar broncodilatadores de larga duración como monoterapia, sin asociar con glucocorticoides inhalados | 9,00 | 100% |
| No se debe suspender la medicación antiasmática a las embarazadas o los cardiópatas | 9,00 | 93% |
| No se debe aumentar la dosis de medicación sin verificar la adhesión al tratamiento y la técnica inhalatoria | 9,00 | 100% |
| No se debe retrasar la derivación a neumólogo o alergólogo de los pacientes con asma grave no controlada | 9,00 | 100% |
| Tratamiento de las exacerbaciones | ||
| No se debe tratar una exacerbación sin realizar alguna medida objetiva de función pulmonar | 8,00 | 80% |
| No se debe realizar radiografía de tórax de forma sistemática en las agudizaciones asmáticas | 9,00 | 93% |
| No se deben utilizar sistemáticamente antibióticos en exacerbaciones en ausencia de signos claros de infección bacteriana | 9,00 | 93% |
| No se deben tratar las exacerbaciones moderadas o graves sin incluir una pauta corta de corticoides orales | 9,00 | 93% |
| No se deben administrar corticoides parenterales cuando la vía oral está disponible | 9,00 | 93% |
El asma es una enfermedad en cuya patogenia intervienen células y mediadores inflamatorios; esta inflamación de base está presente en todos los niveles de gravedad y es crónica, aunque los síntomas y manifestaciones sean episódicos1,4,8. Su tratamiento requiere un agente controlador de la inflamación, como los corticoides inhalados (ICS)4,32,33; está demostrado que el tratamiento con ICS mejora la función pulmonar, reduce la hiperrespuesta bronquial, mejora la calidad de vida incluso de los pacientes con enfermedad leve34,35, y también disminuye el riesgo de exacerbaciones e ingresos por asma34. En la GEMA 5.0, el ICS de mantenimiento es una opción a partir del primer escalón de tratamiento1, pues el uso de SABA en monoterapia se reserva en esta guía para pacientes que no presentan síntomas diurnos más de 2 veces al mes (y nunca nocturnos), que tienen función pulmonar normal y no han tenido exacerbaciones en el último año1. Sin embargo, el uso de SABA como monoterapia no se asocia a reducción del riesgo de exacerbación36 y cabe destacar que por ello la GINA en 2020 no apoya el uso de SABA en monoterapia en adultos por el riesgo de falta de control de riesgo futuro que supone8,37. Por lo tanto, según el consenso de este panel y como apuntan diversos expertos4,24,36,38–41, el asma no se debe tratar únicamente con SABA (tabla 3), incluso en los pacientes leves con síntomas intermitentes.
Siguiendo la argumentación anterior, puesto que el control de la enfermedad requiere de forma habitual medicamentos controladores de la inflamación para prevenir las exacerbaciones y la reducción progresiva de la función pulmonar, no se deben retirar los ICS del tratamiento de mantenimiento33,34,42–47. En la misma línea, no se deben utilizar broncodilatadores de larga duración como monoterapia, sin asociar con ICS1,8,48. Los broncodilatadores de larga duración se incorporan como paso simultáneo o posterior al control de la enfermedad mediante ICS.
Contrariamente a ciertas creencias, no se debe suspender la medicación antiasmática a las embarazadas o los cardiópatas1,49–51. En el caso de las embarazadas, las ventajas de tratar el asma superan los riesgos, por lo que se usará la medicación habitual ajustando la dosis al mínimo1. Su situación fisiológica aumenta el riesgo de pérdida de control del asma y la aparición de exacerbaciones, y la presencia de síntomas de asma se asocia a una serie de complicaciones perinatales, como diabetes gestacional, prematuridad del neonato, bajo peso al nacer y preeclampsia49,50. Por lo tanto, el control del asma en las embarazadas es prioritario, y se considera el mantenimiento de su tratamiento como un indicador de calidad asistencial en el manejo del asma1. Como medida adicional, se ha recomendado la derivación de embarazadas con mayor riesgo a especialistas en asma2. En cuanto a los pacientes con patología cardiovascular, el asma se asocia a eventos como accidentes coronarios o cerebrovasculares, insuficiencia cardiaca y mortalidad por cualquier causa51. Además, la enfermedad cardiovascular predispone a la exacerbación de riesgo vital1, por lo cual es fundamental optimizar el tratamiento del asma en estos pacientes.
En la sección anterior se recordaba la necesidad de explorar diversas causas de falta de control antes de proceder al escalado terapéutico. Además de verificar la exposición a agravantes, en referencia al propio tratamiento, no se debe aumentar la dosis de medicación sin verificar primero que la adhesión del paciente es la adecuada y que tiene una buena técnica inhalatoria que garantice que el fármaco llega a las vías respiratorias1,2. Para terminar, es necesario considerar la derivación al segundo nivel asistencial cuando no se puede alcanzar el control con los medios disponibles en el primer nivel asistencial y no se debe retrasar esta derivación en el caso de los pacientes con asma grave no controlada1,2,8.
Tratamiento de las exacerbacionesEl tratamiento de las exacerbaciones, a menudo atendidas en los servicios de urgencias de atención primaria u hospitalarios, ha sido objeto de un reciente consenso en el que se establecen pautas más recomendadas52. Es básico que se hagan un diagnóstico y caracterización adecuados a la llegada del paciente al servicio de urgencias para decidir el tratamiento adecuado y poder comprobar su efectividad. Por ello, no se debe tratar una exacerbación sin antes realizar alguna medida objetiva de función pulmonar1,8,52 como una medida de pico de flujo o una espirometría.
En algunos servicios se realizan radiografías de tórax de forma sistemática en las agudizaciones asmáticas8,52,53, y es una práctica que conviene abandonar. Generalmente esta prueba no modifica la conducta clínica y, en cualquier caso, el médico debería revisar la historia clínica y realizar exploración física para decidir si está indicada. Se considerará realizar una radiografía en casos de exacerbación grave que no responde a tratamiento, cuando se plantee diagnóstico diferencial de, por ejemplo, neumonías o disneas de origen cardiaco o si se sospecha la presencia de un cuerpo extraño o complicaciones pulmonares como neumotórax o infección respiratoria de vías bajas52. Respecto a esto último, las exacerbaciones no tienen por qué estar desencadenadas por una infección y, si es así, el agente tiene más probabilidad de ser un virus que una bacteria. Por lo tanto, no se deben usar antibióticos en ausencia de signos claros de infección bacteriana1,8,54, puesto que no aportan beneficio fuera de esos casos, mientras que contribuye a la aparición de efectos adversos en el paciente y aumento de resistencias microbianas. Por el contrario, el uso de una pauta corta de corticoides orales para el tratamiento de las exacerbaciones moderadas o graves se considera fundamental1,8,52,55,56, y no se debe eludir la prescripción en estos casos. En cuanto a la vía de administración, los corticoides por vía oral tienen una gran biodisponibilidad y se reduce el riesgo de complicaciones derivadas de la administración intramuscular o intravenosa (hematomas, potencial afectación de vasos sanguíneos y nervios, infecciones, abscesos…) por lo que, si la vía oral está disponible y el paciente colabora, no se deben administrar corticoides parenterales1.
4. Qué no se debe hacer en cuanto a estrategias de prevención de exacerbacionesLa prevención de futuras exacerbaciones requiere un control adecuado de la enfermedad, y para ello es fundamental que el paciente esté capacitado para su autocuidado. La situación actual del manejo del asma en España pone de relieve que con frecuencia se elude la educación del paciente o esta es deficiente4,57. Es importante hacer un esfuerzo conjunto para implementar, al menos, programas educativos mínimos como el desarrollado para el estudio PROMETEO, que resultó efectivo a la hora de mejorar resultados clínicos58,59. En el presente trabajo se consensuaron 3 recomendaciones sobre qué no se debe hacer en este ámbito (tabla 4). Una cuestión fundamental es que no se debe pautar un tratamiento antiasmático sin explicar con claridad al paciente la naturaleza inflamatoria de la enfermedad y los objetivos de su tratamiento. Debe entender correctamente la diferencia entre medicación de mantenimiento y de rescate, y el uso que debe dar a cada una de ellas24,59–61. Como apuntábamos en el apartado de seguimiento, los pacientes a menudo no tienen nociones correctas sobre la patogenia del asma, y tienden a preferir la medicación de alivio, creyendo que esto controla la enfermedad3,24,25. En esta línea, el paciente debe entender que, si precisa aumentar la dosis del fármaco de rescate, deberá acudir a consulta para revisar las medidas de control de la enfermedad, entre las que estarán la comprobación de su adhesión y técnica inhalatoria, la evitación de agravantes y finalmente la adecuación de la dosis de medicación de mantenimiento. Entre los agravantes que requieren un abordaje específico está el tabaquismo, y es aconsejable interrogar al paciente sobre ello y ofrecerle consejo y ayuda activa en caso de ser fumador1. Además del tabaco, también es importante el control de los alérgenos ambientales y no se deben olvidar las medidas de evitación alergénica como pieza fundamental del control de pacientes con asma alérgica1,2,8, quienes deberán recibir información precisa y personalizada al respecto. Finalmente, los expertos recuerdan que la evidencia reciente apoya que no se debe desaconsejar la realización de ejercicio físico a los pacientes asmáticos. Se ha observado que el ejercicio físico reporta beneficios para los asmáticos con enfermedad estable o controlada, y deberían realizarlo con regularidad62, como el resto de la población.
Consenso sobre qué no hacer en cuanto a estrategias de prevención de las exacerbaciones de asma
| Medianaa | Porcentaje de panelistas de acuerdo en primera ronda | |
|---|---|---|
| No se debe pautar un tratamiento sin explicar con claridad la naturaleza inflamatoria de la enfermedad y la diferencia entre medicación de mantenimiento y medicación de rescate | 8,00 | 100% |
| No se deben olvidar las medidas de evitación alergénica como pieza fundamental del control de pacientes con asma alérgica | 9,00 | 100% |
| No se debe desaconsejar la realización de ejercicio físico a los pacientes asmáticos | 9,00 | 100% |
Con posterioridad al consenso Delphi que dio lugar a este trabajo, durante el proceso de revisión de este artículo, surgió la pandemia de la COVID-19. Entre la comunidad médica parecieron preocupaciones clínicas y prácticas sobre cuestiones como la realización de espirometrías, el acceso de los pacientes a los centros para su seguimiento y, cómo no, cómo afectaba el asma en caso de infección por SARS-CoV2. La evidencia y la experiencia publicada sugieren algunas recomendaciones adicionales en este contexto:
- 1)
Si bien en los momentos más críticos del inicio de la pandemia se recomendó suspender la realización de pruebas de función pulmonar no imprescindibles, y en particular las que generan aerosoles como la espirometría63, muchos centros ya tienen implementadas medidas adicionales de higiene y seguridad acordes a las recomendaciones64. Salvo recomendación puntual contraria de las autoridades (que obedecerá a la situación de la pandemia en ese momento), no se debe dejar de hacer pruebas objetivas de función pulmonar para el diagnóstico o seguimiento del asma en pacientes en los que no hay sospecha de infección por SARS-CoV2, siempre que sea posible realizarlas en condiciones de seguridad y siguiendo todas las recomendaciones.
- 2)
No se debe suspender el tratamiento de mantenimiento del asma en los pacientes con esta enfermedad, por la situación de pandemia o porque presenten infección SARS-CoV263,65–67. Los virus pueden desencadenar exacerbaciones y es importante que el paciente con asma tenga la enfermedad controlada. Adicionalmente, los tratamientos que se están utilizando para tratar la COVID-19 no tienen contraindicaciones para estos pacientes, si bien hay que vigilar individualmente posibles interacciones medicamentosas63.
- 3)
No se debe suspender el tratamiento con fármacos biológicos del paciente con asma grave durante la pandemia de la COVID-1963,67. Los servicios que atienden a pacientes tratados con biológicos potencian la autoadministración en domicilio y la reducción de visitas al hospital como medida de prevención del contagio de SARS-CoV263,65.
- 4)
No existe ninguna contraindicación de la vacuna de la COVID-19 para pacientes asmáticos, en los que es tan importante prevenir esta enfermedad como en el resto de la población. Por lo tanto, no se debe dejar de poner la vacuna de la COVID-19 en los pacientes con asma.
- 5)
El seguimiento de un paciente con asma es fundamental, incluso con las restricciones de movilidad o acceso a los centros sanitarios. Por lo tanto, no se debe dejar de realizar el seguimiento, si bien se puede considerar llevarlo a cabo mediante visitas telemáticas66.
- 6)
Se debe evitar el uso de nebulizadores en las agudizaciones de asma en los centros sanitarios, para prevenir la diseminación del virus SARS-CoV2 a otros pacientes o personal sanitario. Se recomienda sustituirlos por dispositivos acoplados a cámara espaciadora63,65.
En este documento se ha hecho una selección de recomendaciones sobre lo que no se debe hacer en el manejo del asma en el adulto, generalmente basadas en prácticas habituales en nuestros centros sanitarios y que no son aconsejables a la luz del conocimiento actual y las recomendaciones de las guías clínicas vigentes en la actualidad. Las recomendaciones nacionales e internacionales actuales cubren también una gran amplitud de ámbitos y situaciones que no se recogen aquí, pues están fuera del objetivo de este artículo. Este trabajo cuenta con la limitación inherente a tratarse de un consenso cuantitativo de expertos con una revisión pragmática de la literatura. No obstante, para su realización se revisaron en detalle las guías de práctica clínica y su literatura, la cual está configurada mediante revisiones sistemáticas de reconocida solvencia y validez.
Evitar prácticas ineficaces o perjudiciales constituye un punto de partida para mejorar los resultados en salud de esta enfermedad, y es conveniente que los médicos que la tratan se mantengan actualizados.
Financiación y declaración de potenciales conflictos de interesesAstra Zeneca proporcionó el soporte para la realización de las reuniones presenciales de los profesionales médicos en las que los contenidos de este documento se diseñaron, desarrollaron, interpretaron y debatieron. La reunión presencial principal tuvo lugar en Madrid el 9 de abril de 2019 en la sede de la Sociedad Española de Neumología y cirugía torácica (SEPAR). La compañía financiadora no ha intervenido en el contenido, aprobación o decisión final de publicación del documento por parte de los autores. Todos los autores realizaron sucesivas revisiones críticas y aprobaron el texto final. Ninguno de los autores o panelistas percibió remuneración por su participación en este trabajo. AstraZeneca financió la colaboración de una consultora científica independiente para apoyo metodológico y redacción médica profesional. La publicación de este trabajo cuenta con el apoyo de las sociedades científicas SEAIC, SEMERGEN, SEMG, SEMFYC y SEPAR.
| Francisco | Álvarez Gutiérrez | SEPAR | Área de Asma |
| Mario | Bárcena Caamaño | SEMG | Grupo de Trabajo Respiratorio |
| Marina | Blanco Aparicio | SEPAR | Área de Asma |
| Julio | Delgado Romero | SEAIC | Comité de Asma |
| Javier | Domínguez Ortega | SEAIC | Comité de Asma |
| Leovigildo | Ginel Mendoza | SEMERGEN | Grupo de Trabajo Respiratorio |
| José Tomás | Gómez Saenz | SEMERGEN | Grupo de Trabajo Respiratorio |
| Antonio | Hidalgo Requena | SEMERGEN | Grupo de Trabajo Respiratorio |
| Jesús | Molina París | SEMFYC | Grupo de Trabajo de Enfermedades Respiratorias |
| Daniel | Ocaña Rodríguez | SEMFYC | Grupo de Trabajo de Enfermedades Respiratorias |
| Vicente | Plaza Moral | SEPAR | Área de Asma |
| Mercedes | Rodríguez Rodríguez | SEAIC | Comité de Asma |
| Miguel | Román Rodríguez | SEMFYC | Grupo de Trabajo de Enfermedades Respiratorias |
| Francisco José | Sáez Martínez | SEMG | Grupo de Trabajo Respiratorio |
| Juan Antonio | Trigueros Carrero | SEMG | Grupo de Trabajo Respiratorio |