Describir la evolución de la actividad asistencial y de la coordinación de un equipo especializado hospitalario (equipo de Atención Geriátrica Domiciliaria-AGD) en el apoyo a atención primaria (AP) para la atención de pacientes geriátricos.
EmplazamientoAntigua área de Salud-5 de la Comunidad de Madrid.
Participantes, intervenciones y mediciones principalesEvaluación de los pacientes atendidos en su domicilio a petición de AP por AGD, en 1997-1999 y 20 años después, en 2017-2019. Se registraron variables sociodemográficas, clínicas, funcionales y mentales. También datos asistenciales como el tiempo hasta la primera visita, la estancia media, la procedencia y destino de los pacientes, el motivo de consulta y el motivo principal de discapacidad.
ResultadosSe atendieron 524 pacientes (58% del total) solicitados desde AP en 1997-1999 y 1196 (72,2% del total) en 2017-2019. Actualmente se muestra un paciente de mayor edad, más incapacitado física y mentalmente, con mayor prevalencia de síndromes geriátricos y mayor fragilidad social. Ha aumentado la demencia como motivo principal de incapacidad, observándose un incremento de la Valoración Geriátrica Integral (VGI) y del control clínico como motivos principales de derivación.
ConclusionesEn nuestro medio, transcurridos 20 años, AGD continúa siendo un importante apoyo para AP en el complejo abordaje de los pacientes ancianos frágiles recluidos en su domicilio, que son cada vez más vulnerables desde el punto de vista clínico, funcional, cognitivo y social. Contribuye en el manejo de los síndromes geriátricos, la deprescripción, los ingresos directos hospitalarios cuando se necesitan sin pasar por urgencias y la disminución en la institucionalización, facilitando el mantenimiento del paciente en su domicilio.
To describe the evolution of the care and coordination activity of a specialized hospital team (Geriatric Home Care-AGD team) in support of Primary Care (PC) for the care of geriatric patients.
LocationHealth-5 area of the Community of Madrid.
Participants, interventions and main measurementsEvaluation of patients attended at home at the request of PC by AGD, in 1997-1999 and twenty years later, in 2017-2019. Sociodemographic, clinical, functional and mental variables were recorded. Also care data such as time to first visit, average length of stay, origin and destination of patients, reason for consultation and main reason for disability.
Results524 patients (58% of the total) requested from AP in 1997-1999 and 1196 (72.2% of the total) in 2017-2019 were attended. Currently we show an older patient, more physically and mentally disabled, with a higher prevalence of geriatric syndromes and greater social fragility. Dementia has increased as the main reason for incapacity, with an increase in Comprehensive Geriatric Assessment and clinical control as the main reasons for referral.
Conclusionsin our setting, after 20 years, AGD continues to be an important support for PC in the complex approach to frail elderly patients confined to their homes, who are increasingly vulnerable from a clinical, functional, cognitive and social point of view. It contributes to the management of geriatric syndromes, deprescription, direct hospital admissions when needed without having to go to the emergency department, and a decrease in institutionalization, facilitating the maintenance of the patient at home.
Los pacientes mayores atendidos en atención primaria (AP) tienen cada vez más edad, complejidad y prevalencia de enfermedades crónicas1. Pese a ello, más de 90% de sus problemas de salud se resuelven en el medio comunitario2. Sin embargo, en pacientes clínicamente complejos, especialmente si tienen edad avanzada y presentan fragilidad y dependencia, la AP puede necesitar apoyo de atención especializada (AE) para atender a estos pacientes en su entorno habitual3,4. En este contexto, la Asistencia Geriátrica Domiciliaria (AGD) se desarrolló como un nivel asistencial especializado de apoyo a la AP de Salud que proporciona una valoración y cuidados integrales en el domicilio de pacientes ancianos frágiles, habitualmente con incapacidad funcional5 con el propósito de promover, mantener y/o restaurar la salud o, en su caso, minimizar el efecto de la enfermedad y discapacidad6. A diferencia de otras estrategias de hospitalización domiciliaria7, la AGD desarrolla principalmente una labor consultora de la AP de Salud con el objetivo de asegurar de forma eficiente y proporcionada las medidas diagnósticas, terapéuticas y de cuidados para el anciano con dependencia funcional en las diferentes fases de su enfermedad8. Ello implica necesariamente un alto nivel de comunicación y coordinación con distintos niveles asistenciales, tanto comunitarios como hospitalarios, para garantizar la seguridad del paciente en la transición entre niveles de atención, intentando evitar la fragmentación y la inequidad asistencial9. Sin embargo, a pesar de la relevancia del abordaje multidisciplinar domiciliario en los más vulnerables y de haberse elaborado pautas de colaboración10 se dispone de pocos estudios vigentes en nuestro país que ilustren la coordinación de AP con AE, principalmente en la asistencia a pacientes geriátricos4,11–13.
En el año 2000, en la antigua área 5 del Instituto Madrileño de Salud (IMSALUD) de la Comunidad de Madrid, Baztán et al.14 realizaron un estudio sobre la actividad prestada por el equipo de AGD del Hospital Central de la Cruz Roja «San José y Santa Adela» a AP. El presente trabajo pretende describir la evolución de este nivel asistencial 20 años después.
Material y métodosEstudio retrospectivo comparativo de los datos registrados de la actividad histórica de la Unidad de AGD del Servicio de Geriatría del Hospital Central de la Cruz Roja «San José y Santa Adela», hospital universitario de apoyo de nivel II, de la Comunidad de Madrid, en los periodos comprendidos desde enero de 1997 a diciembre de 1999 y 20 años después, desde el 1 de enero de 2017 hasta el 31 de diciembre de 2019. Para este estudio se evaluaron solamente los pacientes remitidos desde AP para la AGD.
Actualmente la unidad de AGD está compuesta por dos equipos multidisciplinares, formados cada uno por geriatra, profesional de enfermería y apoyo de trabajo social del Servicio de Geriatría, a los que se unen uno o dos rotantes (médicos y/o enfermeros internos residentes de Geriatría o Medicina Familiar y Comunitaria) y dos conductores, disponiendo de dos vehículos para sus desplazamientos y de soporte administrativo en horario de 8 a 15 horas. En el primer periodo solo se disponía de un equipo y se contaba además con un auxiliar de enfermería.
La recogida de datos del primer periodo (1997-1999) se realizó a partir del artículo publicado por el mismo servicio14 y los de 2017-2019 a partir de la historia clínica electrónica. Se registraron variables sociodemográficas como la edad, el sexo, la convivencia, el cuidador principal y la disponibilidad de ayuda social domiciliaria. También datos clínicos sobre la existencia de síndromes geriátricos y polifarmacia. La situación funcional se valoró mediante la escala de Cruz Roja Funcional (CRF) (puntuación de 0 a 5: 0: independencia en actividades básicas de la vida diaria (ABVD), 5: máxima dependencia)15 y el índice de Barthel modificado (IB) (puntuación de 0: máxima dependencia, a 100: independencia en ABVD)16, la situación mental a través de la escala Cruz Roja Mental (CRM) (puntuación de 0 a 5, considerando una puntuación ≥ 2 como presencia de demencia)15.
Desde el punto de vista asistencial se recogieron el tiempo de espera hasta la primera visita (días), la estancia media de seguimiento (días), la procedencia de los pacientes y el destino al alta; también el motivo de consulta y el motivo principal causante de discapacidad. Se registraron las consultas telefónicas realizadas en el primer periodo y el conjunto de llamadas recibidas y realizadas en el segundo. Asimismo, el número de reuniones en los Centros de Salud y el de pacientes comentados en éstas.
Las variables continuas se describieron en medias y desviaciones estándar y las variables categóricas en frecuencias y porcentajes. Los datos del periodo 2017-2019 fueron analizados en el programa estadístico SPSS versión 23 y la comparación de éstos con los del periodo de 1997-1999 con el programa para análisis epidemiológico y estadístico (EPIDAT) versión 4.1 considerando un margen de error del 0,05 y un intervalo de confianza del 95%. Para la comparación de los dos periodos se utilizó la prueba de t de Student y Analysis of Variance (ANOVA) para un factor para comparación de medias y X2 para la comparación de porcentajes, considerando un margen de error del 0,05 y un IC 95%.
Este trabajo forma parte del análisis inicial de un Plan de Mejora de la Calidad de la Unidad de AGD, aceptado por el Comité de Ética Asistencial de IdiPaz con el número PI-4642.
ResultadosUn total de 897 pacientes fueron evaluados por el equipo de AGD en el periodo de 1997-1999, de los cuales 524 (58,4% del total) fueron solicitados directamente desde AP. En el periodo de 2017-2019, fueron atendidos 1.656 pacientes nuevos, 1.196 (72,2% del total) derivados desde AP (p<0,001). El perfil de los pacientes consultados se recoge en las tablas 1 y 2, mostrando un paciente de mayor edad, más incapacitado física y mentalmente, con mayor prevalencia de síndromes geriátricos (salvo en el caso de las úlceras por presión, que es significativamente menor), y mayor fragilidad social. De igual modo, es relevante el aumento significativo de la polifarmacia, de la sobrecarga del cuidador principal, así como de la ayuda social privada, en posible relación. Como motivo principal de incapacidad, se observa un incremento de pacientes con demencia (que pasa a ser el principal motivo de discapacidad) y un descenso de aquellos con patología cerebrovascular (tabla 3). Finalmente, y con relación al motivo principal para la derivación solicitada por AP (tabla 4) se observa un incremento significativo de la solicitud de Valoración Geriátrica Integral (VGI) y del control clínico (que pasan a ser los más frecuentes) en detrimento de otros problemas geriátricos más concretos (valoración de deterioro funcional, trastornos de conducta asociados a demencia y úlceras por presión) que se reducen de manera estadísticamente significativa.
Características al ingreso de los pacientes consultados por atención primaria
| Periodo 1997-1999 | Periodo 2017-2019 | Valor de p | |
|---|---|---|---|
| n = 524 | n = 1196 | ||
| Edad | 83,34 ± 7,21 | 87,77 ± 6,21 | < 0,001 |
| Mujer | 68,13% (357) | 66,6% (797) | n.s. |
| Reingresos AGD | 10,1% (53) | 10,1% (121) | 0,18 |
| Tiempo espera primera visita | 3,6 ± 3,4 | 13,97 ± 14,84 | < 0,001 |
| Número fármacos | 4,95 ± 2,8 | 9,85 ± 4,59 | < 0,001 |
| Índice de CRF | 3,26 ± 1,28 | 3,74 ± 1,03 | < 0,001 |
| 0-2 | 25,6% (134) | 7,7% (92) | < 0,001 |
| 3 | 29,6% (155) | 34,2% (406) | 0,075 |
| 4-5 | 44,8% (235) | 58,1% (690) | < 0,001 |
| Índice de Barthel | 43,14 ± 31,6 | 38,61 ± 29,76 | 0,006 |
| < 20 | 28,9% (151) | 33,2% (387) | 0,145 |
| 20-35 | 16,2% (85) | 16,1% (187) | 0,759 |
| 40-55 | 19,9% (104) | 18,4% (214) | 0,337 |
| 60-75 | 17,5% (92) | 17,2% (200) | 0,671 |
| > 80 | 17,5% (92) | 15,2% (177) | 0,147 |
| Índice de CRM | 1,67 ± 1,51 | 2,31 ± 1,58 | < 0,001 |
| 0-1 | 50,9% (267) | 36,8% (437) | < 0,001 |
| 2-3 | 34% (178) | 35,7% (424)) | 0,5 |
| 4-5 | 15,1% (79) | 27,5% (326) | < 0,001 |
| Convivencia | |||
| Solo | 10,1% (53) | 8,5% (98) | 0,1 |
| Cónyuge | 28,8% (151) | 27,6% (319) | 0,3 |
| Familia | 58,9% (309) | 45,4% (525) | < 0,001 |
| Otros | 2,2% (12) | 18,6% (215) | < 0,001 |
| Ayuda social | |||
| Oficial | 14,4% (75) | 16,8% (154) | 0,4 |
| Privada | 18,8% (99) | 60,8% (559) | < 0,001 |
| No | 66,8% (350) | 22,4% (206) | < 0,001 |
AGD: atención geriátrica domiciliaria; CRF: Cruz Roja Funcional; CRM: Cruz Roja Mental
Prevalencia de problemas geriátricos
| Periodo 1997-1999 | Periodo 2017-2019 | Valor de p | |
|---|---|---|---|
| n = 524 | n = 1196 | ||
| Incontinencia urinaria | 65,7% (344) | 83,9% (1004) | < 0,001 |
| Incontinencia fecal | 39,2% (205) | 55,5% (664) | < 0,001 |
| Insomnio | 50,5% (264) | 55,4% (662)) | 0,05 |
| Sobrecarga cuidador | 33,2% (174) | 49,7% (595) | < 0,001 |
| Dolor | 29,9% (157) | 53,4% (639) | < 0,001 |
| Úlceras por presión | 27,1% (142) | 22,4% (268) | 0,03 |
| Disfagia | 17,1% (90) | 37,8% (452) | < 0,001 |
| Sonda vesical | 7,8% (41) | 5,6% (67) | 0,08 |
| Oxigenoterapia | 4,7% (25) | 18% (215) | < 0,001 |
| SNG | 3,1% (16) | 1,9% (23) | 0,1 |
SNG: sonda nasogástrica.
Patología principal de incapacidad
| Periodo 1997-1999 | Periodo 2017-2019 | Valor de p | |
|---|---|---|---|
| Demencia | 23,9% (125) | 29,9% (356) | 0,012 |
| Osteoarticular | 21,03% (110) | 19,9% (237) | 0,576 |
| Patología cerebrovascular | 12,4% (65) | 3,5% (42) | 0,000 |
| Cardiopatía | 11,5% (60) | 13,5% (161) | 0,251 |
| Parkinsonismos | 5,4% (28) | 6% (72) | 0,581 |
| Neoplasia | 5% (26) | 3,1% (37) | 0,058 |
| Neuropatía | 3,8% (20) | 3,9% (46) | 0,977 |
| Síndrome depresivo | 3,4% (18) | 1% (12) | 0,000 |
| Patología endocrina | 3,25% (17) | 0,2% (2) | 0,000 |
| Vasculopatía periférica | 3,25% (17) | 0,6% (7) | 0,000 |
| Patología digestiva | 2,9% (15) | 0,5% (6) | 0,000 |
| Otros | 4,21% (22) | 18% (214) | 0,000 |
Frecuencia y estancia media según motivo de consulta
| Frecuencia | p | Estancia media | p | |||
|---|---|---|---|---|---|---|
| 1997-1999n = 897 | 2017-2019n = 1.196 | 1997-1999n = 897 | 2017-1209n = 1.196 | |||
| Det. funcional | 28,43% (149) | 11% (131) | < 0,000 | 20,3 ± 22,9 | 18,86 ± 19,62 | 0,57 |
| Control clínico | 16,2% (85) | 33,8% (404) | < 0,000 | 37,2 ± 72,57 | 25,54 ± 29,72 | 0,002 |
| VGI | 13,4% (70) | 35,8% (428) | < 0,000 | 26,5 ± 37,6 | 27,45 ± 31,81 | 0,82 |
| UPP | 13,2% (69) | 1,8% (22) | < 0,000 | 97,5 ± 126,35 | 33,5 ± 36,93 | 0,002 |
| SPCD | 10,79% (57) | 6,8% (81) | 0,70 | 47,05 ± 57 | 30,14 ± 33,66 | 0,003 |
| Deterioro cognitivo | 3,7% (19) | 3,3% (39) | 0,11 | 36,3 ± 53,45 | 21,74 ± 30,11 | 0,19 |
| Caídas | 2,66% (14) | 0,5% (6) | 0,01 | 38,07 ± 47,32 | 14 ± 13,81 | 0,24 |
| Dolor | 2,66% (14) | 1,2% (14) | 0,44 | 28,92 ± 46,9 | 27,29 ± 15,65 | 0,90 |
| Otros | 3,3% (30) | 5,9% (70) | 0,008 | 53,41 ± 116,04 | 19,96 ± 31,85 | 0,03 |
Det. Funcional: deterioro funcional; VGI: valoración geriátrica integral; UPP: úlceras por presión; SPCD: síntomas psicoconductuales asociados a demencia.
La estancia media de los pacientes atendidos en el programa de AGD se redujo sensiblemente, casi a la mitad, aumentando el porcentaje de pacientes con ingreso directo en la unidad de agudos. Disminuyeron aquellos que requirieron ingreso en niveles asistenciales geriátricos hospitalarios ambulatorios o de recuperación funcional, o en residencia, así como las altas no previstas (en general derivaciones a urgencias no planificadas por el equipo de AGD) (tabla 5). La reducción de la estancia media estuvo en relación principalmente con la reducción observada en pacientes derivados para control clínico, manteniéndose un mayor seguimiento en los pacientes con úlceras, a pesar de la disminución en su frecuencia (tabla 4).
Perfil de altas de pacientes atendidos procedentes de atención primaria
| Periodo 1997-1999 | Periodo 2017-2019 | Valor p | |
|---|---|---|---|
| n = 897 | n = 1.196 | ||
| Estancia media | 45,67 ± 91,3 | 25,45 ± 30,07 | < 0,001 |
| Fármacos al alta | 3,9 ± 2,14 | 8,56 ± 5,87 | < 0,001 |
| Seguimiento al alta | |||
| Atención primaria | 46,9% (246) | 57% (682) | < 0,001 |
| Hospitalización UGA | 9,9% (52) | 15,4% (184) | 0,002 |
| HDG | 7,47% (39) | 5,6% (67) | 0,1 |
| Hospitalización UGRF | 6,17% (32) | 1,8% (22) | < 0,001 |
| C. EXT Geriatría | 4,3% (23) | 2,8% (33) | 0,08 |
| Residencia | 4,3% (23) | 1,3% (15) | < 0,001 |
| Exitus domicilio | 6,3% (33) | 6,5% (78) | 0,8 |
| Alta no prevista | 6,2% (32) | 0,6% (7) | < 0,001 |
| Otros | 6,7% (35) | 9,1% (108) | 0,1 |
UGA: unidad geriátrica de agudos; HDG: hospital de día de geriatría; UGRF: unidad geriátrica de recuperación funcional; C. EXT: consulta externa
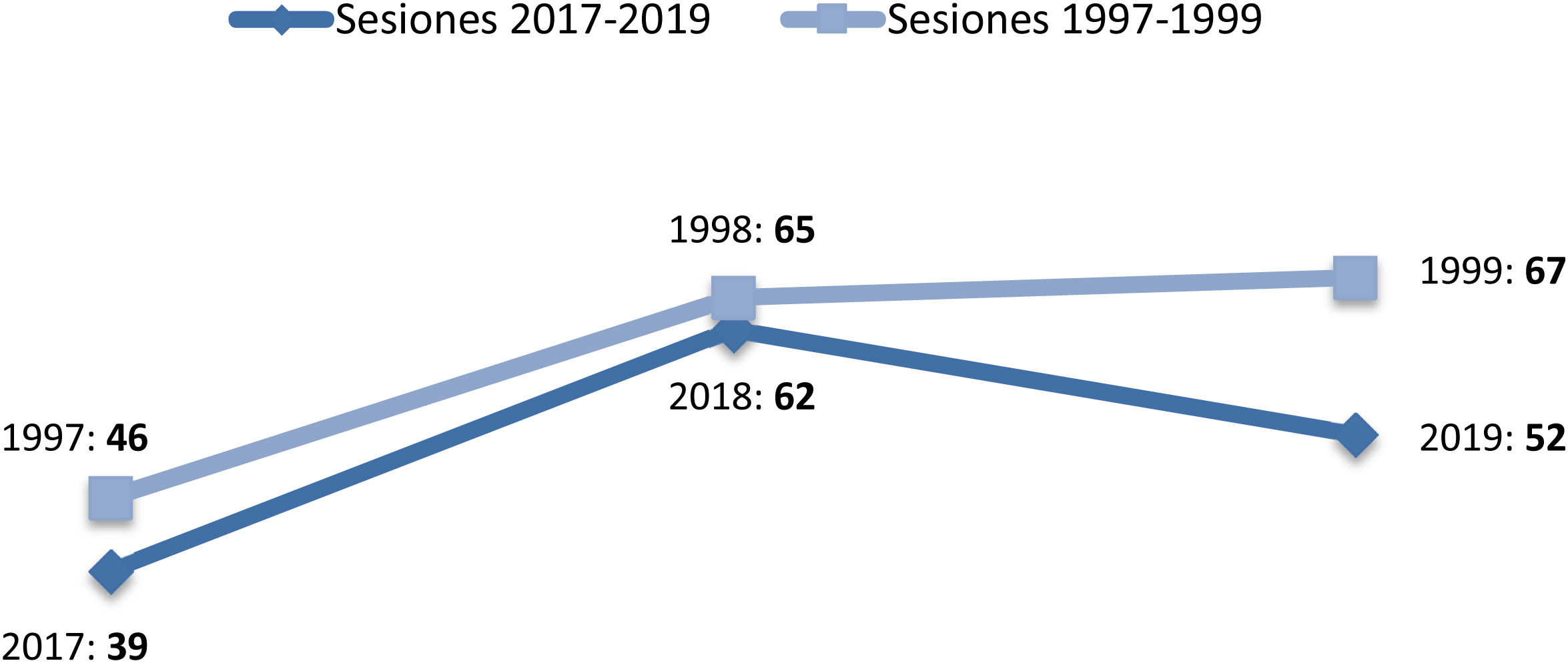
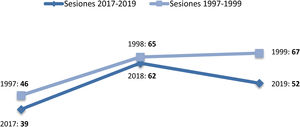
En cuanto a la actividad telefónica, en el periodo de 1997-1999 se recibieron 1.211 llamadas (71,4% realizadas por AP), con un aumento sensible en 2017-2019, donde se registraron 17.217 llamadas (emitidas y recibidas), predominantemente de o a pacientes/cuidadores (50,2%), seguidas de las de contacto con Equipo de AP (18,2% con MAP, 1,7% con enfermería de AP y 2,1% con trabajo social). Finalmente, las reuniones en Centros de Salud para comentar casos clínicos durante los últimos años quedan reflejadas en la figura 1.
Número de reuniones en centros de salud y pacientes comentados. En el primer trienio se comentaron una media de 6,8 pacientes/sesión en 1997, 6,1 pacientes/sesión en 1998 y 7,4 pacientes/sesión en 1999. En el último trienio, se comentaron una media de 9,9 pacientes/sesión en 2017, 7,3 pacientes/sesión en 2018 y 7,4 pacientes/sesión en 2019.
En el presente estudio se describe la actividad de una unidad hospitalaria de AGD consultora y coordinada con AP de Salud y la evolución del perfil de pacientes atendidos 20 años después de la primera publicación14.
El principal cambio asistencial entre los dos periodos de estudio quizás haya sido el establecimiento y desarrollo del Plan de Atención a la Cronicidad, que se ha convertido en el marco generalizado de atención a estos pacientes. Como establecen dichos planes, la detección de pacientes con mayor complejidad clínica, el abordaje interdisciplinar, y la colaboración fluida entre recursos domiciliarios y hospitalarios para priorizar cuidados en domicilio y favorecer las transiciones entre niveles asistenciales son objetivos prioritarios en la atención a esta población17.
Actualmente el paciente atendido es más vulnerable, de mayor edad, con más síndromes geriátricos, polifarmacia y un mayor deterioro funcional y mental con respecto al perfil del atendido hace 20 años (1997-1999). Se trataría de pacientes con criterios de elevada complejidad clínica (aquellos que se encuentran en el vértice de la pirámide asistencial y que algunos estudios cuantifican en el 5% de las población con patología crónica) que puede dificultar el manejo a los profesionales de AP y requerir un ágil manejo interdisciplinar entre recursos comunitarios y hospitalarios18,19. El hecho de que en el breve periodo de intervención un 6% fallezcan en domicilio (similar en los dos periodos) habla de la vulnerabilidad de estos pacientes, así como que el principal motivo de consulta sea la Valoración Integral del estado de salud y necesidades.
Pese a la coexistencia en nuestro entorno de otros equipos de Soporte Domiciliario (ESAD) y Hospitalización Domiciliaria, la pertinencia de equipos geriátricos de apoyo con base hospitalaria como el aquí evaluado, que se desplacen al domicilio a petición y en coordinación con AP sigue vigente. De los resultados presentados el aumento de la actividad y del porcentaje de derivaciones desde AP refleja tanto la efectividad de este nivel asistencial como la percepción desde AP de su utilidad en la atención al paciente de edad avanzada con complejidad clínica y limitaciones funcionales y mentales.
Además del perfil de pacientes, otros principios básicos de actuación reflejados en las estrategias de Atención a la Cronicidad también salen reforzadas17,18. La efectividad en la práctica de la intervención de equipos de AGD para priorizar la atención domiciliaria en estos pacientes estaría apoyada por el mayor porcentaje que tras la intervención continúan en su domicilio (apreciándose entre los dos periodos de tiempo estudiados un mayor porcentaje de pacientes que vuelven a control por el Equipo de AP y un menor porcentaje de ingresados en Residencias). El mantenimiento de un elevado número de reuniones en los Centros de Salud (con una media de 7 y 10 pacientes comentados según el año) contribuye a reforzar la coordinación e interdisciplinariedad asistencial de ambos niveles de atención20.
Finalmente, un aspecto destacable es la reducción significativa del porcentaje de altas no programadas (principalmente derivaciones a urgencias) que podría relacionarse con el aumento del porcentaje de ingresos hospitalarios directamente desde el domicilio, que refleja una mejora en la coordinación entre recursos y en la transición entre niveles asistenciales. De manera añadida, un modelo asistencial proactivo centrado en las necesidades del paciente requiere su empoderamiento y sus familiares/cuidadores, que vendría acreditado además de por las visitas presenciales, por el mayor contacto telefónico registrado.
A pesar de la relevancia de este abordaje y sus resultados, similares a los equipos de soporte integral a la complejidad (ESIC) en Cataluña21, los equipos de AGD siguen teniendo en la práctica un desarrollo desigual en su distribución geográfica con gran heterogeneidad en los diferentes modelos de actuación22,23. Sin embargo, pueden coexistir con otros ESAD dado que ofrecen, además de su especialización en geriatría, el valor añadido de facilitar el acceso a recursos hospitalarios y de este modo favorecen las transiciones entre niveles asistenciales en paciente de edad avanzada con elevada vulnerabilidad y complejidad clínica24
Entre las limitaciones del presente trabajo destaca el hecho de que se trata de un estudio unicéntrico así como las características descriptivas del mismo, las cuales limitan la interpretación y extrapolación de los resultados encontrados, sin embargo, los datos aportados sobre la utilización por parte de AP de los servicios de este equipo especializado cuyo trabajo se desarrolla en la comunidad, y que ha crecido y mejorado en eficiencia tras más de 40 años desde su inicio, apoyan su utilidad como complemento asistencial en los cuidados domiciliarios, cualitativamente diferenciado de la atención domiciliaria proporcionada desde AP.
ConclusiónEn nuestro medio, transcurridos 20 años, AGD continúa siendo un importante apoyo para AP en el complejo abordaje de los pacientes ancianos frágiles recluidos en su domicilio que son cada vez más vulnerables desde el punto de vista clínico, funcional, cognitivo y social. Este nivel asistencial permite ayudar en el manejo de los síndromes geriátricos, la deprescripción, la realización de ingresos directos al hospital cuando se necesitan sin el paso por las urgencias hospitalarias y la disminución en la institucionalización contribuyendo y facilitando el mantenimiento del paciente en su domicilio.
- •
Los pacientes mayores atendidos en AP tienen cada vez más edad, complejidad y prevalencia de enfermedades crónicas. Pese a ello, más de 90% de sus problemas de salud se resuelven en el medio comunitario.
- •
La AGD se desarrolló como un nivel asistencial especializado de apoyo a la AP para proporcionar una valoración y cuidados integrales en el domicilio de pacientes ancianos frágiles, habitualmente con incapacidad funcional, con el propósito de promover, mantener y/o restaurar la salud o, en su caso, minimizar el efecto de la enfermedad y discapacidad.
- •
A pesar de la relevancia del abordaje multidisciplinar domiciliario en los más vulnerables se dispone de pocos estudios vigentes en nuestro país que ilustren la coordinación de AP con la AE, principalmente en la asistencia a pacientes geriátricos.
- •
En nuestro medio, transcurridos 20 años, AGD continúa siendo un importante apoyo para AP en el complejo abordaje de los pacientes ancianos frágiles recluidos en su domicilio
- •
Los pacientes atendidos son cada vez más vulnerables desde el punto de vista clínico, funcional, cognitivo y social.
- •
Este nivel asistencial permite ayudar en el manejo de los síndromes geriátricos, la deprescripción, la realización de ingresos directos al hospital cuando se necesitan sin el paso por las urgencias hospitalarias y la disminución en la institucionalización contribuyendo y facilitando el mantenimiento del paciente en su domicilio.
Los autores declaran no tener ningún conflicto de intereses.
FinanciaciónEste trabajo se llevó a cabo utilizando parte del fondo extraordinario de iniciativas (a B.G.-F., J.G.-P.) de la XIII Convocatoria de ayudas para grupos de investigación fondo UAX-Santander”, Universidad Alfonso X el Sabio
A todo el equipo multidisciplinar de Atención Geriátrica Domiciliaria del Hospital Central de la Cruz Roja.