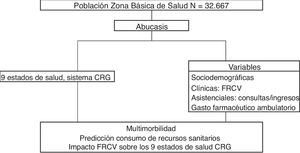
Analizar en el contexto de una Zona Básica de Salud (ZBS) la prevalencia de los factores de riesgo cardiovascular (FRCV) y el impacto que generan en la morbilidad y el consumo de recursos sanitarios en la población estratificada según el sistema Clinical Risk Groups (CRG) en Atención Primaria (AP), con la finalidad de identificar la población con multimorbilidad para aplicar medidas preventivas, así como aquella que genera más carga asistencial y necesidades sociales.
DiseñoEstudio observacional, de corte transversal y ámbito poblacional para una ZBS durante el año 2013.
EmplazamientoDepartamento de salud de Castellón, Comunidad Valenciana (CV). Incluye asistencia ambulatoria en AP y especializada.
ParticipantesTodos los ciudadanos dados de alta en el Sistema de Información Poblacional (SIP), N=32.667.
MedicionesDel sistema informatizado Abucasis obtuvimos las variables demográficas, clínicas y de consumo de recursos sanitarios. Consideramos la prevalencia de los FRCV a partir de la presencia o ausencia de los códigos diagnósticos CIE.9.MC. Se analizó la relación de los FRCV con los 9 estados de salud CRG, y se realizó un análisis predictivo con el modelo de regresión logística para evaluar la capacidad explicativa de cada variable. Además se obtuvo mediante regresión multivariante un modelo explicativo del gasto farmaceútico ambulatorio.
ResultadosLa población del estado de salud CRG4 en adelante tenía multimorbilidad. Los estados de salud CRG7 y CRG6 tienen mayor prevalencia de FRCV. Fue predictivo que a mayor morbilidad, mayor consumo de recursos, mediante OR superiores a la media, p<0,05 e intervalos de confianza del 95%. Se observó que un 59,8% del gasto farmacéutico ambulatorio quedaba explicado por el sistema CRG y todos los FRCV (p<0,05 y R2 corregido=0,598). En cuanto al efecto de los FRCV sobre los estados de salud CRG, hubo asociación significativa (p<0,05) para la alteración de la glucemia, dislipidemia e HTA en todos los estados CRG.
ConclusionesEl estudio de los FRCV en una población estratificada mediante el sistema CRG identifica y predice dónde se genera mayor impacto en la morbilidad y consumo de recursos sanitarios. Nos permite conocer los grupos de pacientes en quienes desarrollar estrategias de prevención y cronicidad. A nivel de la práctica clínica se aporta un nuevo concepto de multimorbilidad, definido a partir del estado de salud CRG 4 en adelante.
To analyze the prevalence of Cardiovascular Risk Factors (CVRF) in the context of a Basic Health Area and the impact they generate on morbidity and consumption of healthcare resources in the stratified population according to the Clinical System Risk Groups (CRG) in Primary Care, with the purpose of identifying the population with multimorbidity to apply preventive measures, as well as the one that generates the highest care burden and social needs.
DesignObservational, cross-sectional and population-based study for a basic health area during 2013.
LocationDepartment of Health 2 (Castellón), Comunidad Valenciana (CV). Includes outpatient care in Primary Care and specialized.
ParticipantsAll citizens registered in the Population Information System, N=32,667.
MeasurementsFrom the computerized system Abucasis we obtained the demographic, clinical and consumption variables of health resources. We consider the prevalence of CVRF based on the presence or absence of the ICD.9.MC diagnostic codes. The relationship of the CVRF with the 9 CRG health states was analyzed and a predictive analysis was performed with the logistic regression model to evaluate the explanatory capacity of each variable. In addition, an explanatory model of ambulatory pharmaceutical expenditure was obtained through multivariate regression.
ResultsThe population of health status CRG4 and above had multimorbidity. The CRG7 and 6 health states have a higher prevalence of CVRF; it was predictive that the higher the morbidity, the greater the consumption of resources through OR above the mean, p<0.05 and the 95% confidence intervals. It was observed that 59.8% of ambulatory pharmaceutical expenditure was explained by the CRG system and all the CVRF (p<0.05 and R2 corrected=0.598). Regarding the effect of the CVRF on the CRG health states, there was a significant association (p<0.05) for the alteration of blood glucose, dyslipidemia and HBP in all the CRG states.
ConclusionsThe study of CVRF in a stratified population using the CRG system identifies and predicts where the greatest impact on morbidity and consumption of healthcare resources is generated. It allows us to know the groups of patients where to develop prevention and chronicity strategies. At the level of clinical practice, a new concept of multimorbidity is provided, defined from the state of health CRG 4 and above.
El envejecimiento de la población es un hecho ampliamente demostrado. La esperanza de vida actual en España, 83,3 años, es superior en 2 años a la media europea de 80,9. A este incremento de la esperanza de vida han contribuido tasas de fecundidad bajas y el aumento en la supervivencia debido a una mejora en los tratamientos médicos. Por ejemplo, la supervivencia por infarto de miocardio y hemorragia cerebral se ha incrementado un 30 y 20%, respectivamente, durante el periodo del 2003 al 20131. Este envejecimiento conlleva un aumento de las enfermedades crónicas y se está observando que la denominada multimorbilidad2-4 tiene su inicio en población menor de 65 años5-9.
Está demostrado que la multimorbilidad genera mayor consumo de recursos, tal como indican estudios realizados en diferentes comunidades autónomas de España, como Cataluña10, Comunidad Valenciana (CV)9, Madrid5 y País Vasco7. Es importante conocer que durante el año 2014 el gasto sanitario en España supuso el 14% del gasto total, un 5,9 del PIB1,11, y se ha observado que su variación depende de los costes directos, entre ellos, el gasto farmacéutico12.
En el Sistema Nacional de Salud (SNS) español, de financiación pública, universal y gratuito13, la Atención Primaria (AP) es el primer nivel de asistencia sanitaria donde tiene lugar buena parte de la promoción de la salud y la prevención de la enfermedad14. Por ello, la gestión sanitaria dentro del ámbito de la AP es clave para optimizar los recursos limitados del SNS. La Sociedad Española de Medicina Familiar y Comunitaria (semFYC) dispone del Programa de Actividades Preventivas y de Promoción de la Salud (PAPPS)15, donde se promueven los estilos de vida más sanos (prevención primaria) y el cribado (prevención secundaria), elementos fundamentales para definir recomendaciones y actividades que beneficien la salud personal y colectiva, teniendo en cuenta causar el menor perjuicio posible mediante las actuaciones sanitarias16.
Con el fin de contribuir a la mejora de la gestión de pacientes con multimorbilidad y enfermedades crónicas, se están utilizando los sistemas de estratificación de pacientes, también denominados sistemas de ajuste de riesgo. Estos modelos permiten implementar sistemas de ajuste capitativo de la financiación y gestión de pacientes crónicos, y contribuyen a mejorar la eficiencia17. Los más utilizados son: 1) Grupos de Costes Basados en Diagnósticos (Diagnostic Cost Groups [DCGs])18; 2) Grupos Clínicos Ajustados (Johns Hopkins ACG System)19 y 3) Grupos de Riesgo Clínico (Clinical Risk Groups [CRG])20.
En la CV, la Dirección General de Farmacia y Productos Sanitarios aplica el sistema CRG21, que recoge datos del historial clínico, características demográficas y puede añadir otros como el consumo farmacéutico y los estados de salud. El sistema utiliza todos los códigos diagnósticos de la Clasificación Internacional de Enfermedades (CIE.9.MC) asignados a cada persona durante un año aproximadamente, y recoge los registros desde cualquier punto donde se haya recibido asistencia médica. La herramienta 3M™ Clinical Risk Grouping Software aplica la lógica clínica mediante un proceso de 5 fases para la asignación de los CRG. Se obtienen categorías ajustadas por gravedad, y mutuamente excluyentes, en las que se incluye al individuo en función de su estado de salud en cada grupo de riesgo individual. Se clasifican en 1.076 grupos (versión 1.6) que se van agrupando hasta un nivel más agregado del CRG (ACRG3) que consta de 9 estados de salud más 6 niveles de gravedad22. Estos 9 estados de salud son: CRG 1 sano; CRG 2 enfermedad aguda significativa; CRG 3 enfermedad crónica menor única; CRG 4 enfermedad crónica menor en múltiples sistemas orgánicos; CRG 5 enfermedad dominante o crónica moderada única; CRG 6 enfermedad significativa crónica en múltiples sistemas orgánicos; CRG 7 enfermedad dominante crónica en tres o más sistemas orgánicos; CRG 8 neoplasias dominantes, metastásicas y complicadas; y CRG 9 enfermedades graves o necesidades sanitarias elevadas. A nivel práctico, los CRG pueden predecir y explicar el gasto sanitario21 mejorando la asignación de los recursos asistenciales según el conocimiento del estado de salud y las necesidades de la población.
Se entiende por enfermedad crónica, aquel problema de salud que requiere seguimiento durante años o décadas y, según la guía NICE23, multimorbilidad es la presencia de dos o más situaciones de salud crónicas. A nivel mundial, las enfermedades crónicas suponen el 60% del total de las muertes24, y con su prevención se podrían evitar 36 millones, de las cuales 17 millones ocurren en población menor de 70 años. De las enfermedades crónicas, las cardiovasculares (ECV)25 son la primera causa de mortalidad en los países desarrollados, además de aumentar la discapacidad y disminuir la productividad. Su etiología es multifactorial, en la que intervienen los FRCV, aún en ausencia de enfermedad, muy asociados con el estilo de vida. Al eliminar los FRCV se previenen un 80% de las enfermedades cardíacas, ictus y diabetes mellitus tipo 2, así como un 40% del cáncer24.
Basándonos en las características esenciales de una población sana, según la Carta Europea sobre Salud Cardiovascular25, se han considerado 6 FRCV: alteraciones de la glucemia, dislipidemia, enfermedad hipertensiva (HTA), obesidad, tabaquismo y alcoholismo. Sus prevalencias son: para las alteraciones de la glucemia, de un 13,8% según el Di@bet.es Study26 o de un 14% en otros estudios27; para la dislipidemia, desde un 24,3% según el estudio HISPALIPID28, hasta un 39% en otros trabajos27, y para la HTA, del 30 al 45% con un marcado aumento en edades avanzadas29. En España, durante 2013, la prevalencia del tabaquismo —mayor factor de riesgo evitable— fue de un 24% (20% a nivel mundial) y la de la obesidad de un 16,6%, con un incremento con la edad desde un 5,5% en los jóvenes hasta un 25,3% en los mayores de 65 años11. Por último, el alcoholismo genera una importante carga de enfermedad (5,1%) al incrementar el riesgo de padecer cáncer, derrames cerebrales y cirrosis hepáticas, entre otros, y es la causa de 3,3 millones de muertes anuales en todo el mundo24.
El objetivo del estudio fue analizar la prevalencia de los FRCV y el impacto que generan en la morbilidad y el consumo de recursos sanitarios de la población de una zona de salud estratificada, utilizando el sistema CRG. Con ello se podrá conocer qué pacientes generan una mayor carga económica y asistencial, para establecer programas preventivos específicos.
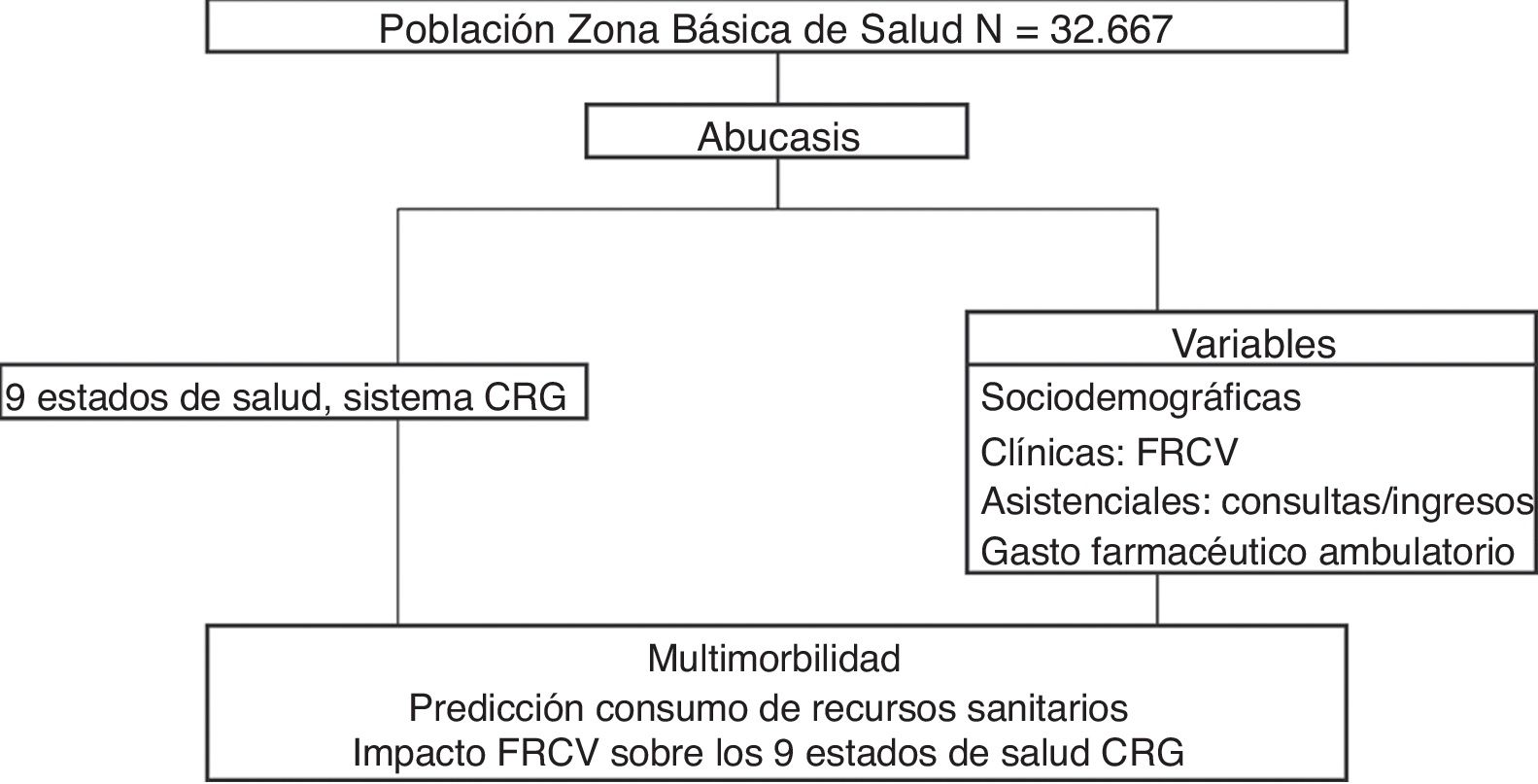
Material y métodosDiseño y ámbito del estudioEstudio observacional, analítico y transversal, de ámbito poblacional para una Zona Básica de Salud (ZBS) del Departamento de Salud de Castellón (CV) en el año 2013. La ZBS es la delimitación geográfica que sirve de referencia para la actuación del Equipo de Atención Primaria (EAP), que en este estudio comprende 4 centros sanitarios con 17 médicos de familia y 7 pediatras. Se incluyeron todos los ciudadanos dados de alta en el Sistema de Información Poblacional (SIP) con médico asignado (empadronados más de un mes), N=32.667. La información se obtuvo de Abucasis, sistema informatizado de la asistencia ambulatoria en AP y especializada, que permite recoger los contactos de cada paciente en una historia clínica ambulatoria que codifica los diagnósticos según la CIE.9.MC. Todo ello centralizado en una única base de datos electrónica de la Conselleria de Sanitat Universal i Salut Pública de la CV que incluye el SIP, el Sistema de Información Asistencial (SIA), el Conjunto Mínimo de Bases de Datos (CMBD), el Sistema de Prescripción Farmacéutica Electrónica (GAIA) y el Sistema de Clasificación de Pacientes poblacional de la CV (SCP-cv). Para la estratificación de la población se utilizó el sistema de agrupador poblacional (3MTM Clinical Risk Grouping Software) mencionado anteriormente.
Principales medidasSe obtuvieron las siguientes variables por paciente, 1) sociodemográficas: edad y género, a partir de la base de datos poblacional sanitaria SIP; 2) clínicas: registros de los códigos diagnósticos CIE.9.MC, a partir del SIA, generado por los profesionales médicos a través de la consulta ambulatoria, que indica la presencia o no de los FRCV (alteraciones de la glucemia [códigos 249 y 250], dislipidemia [código 272], HTA [códigos 401 y 402], obesidad [código 278], tabaquismo [código 305.1] y alcoholismo [códigos 303 y 305]); 3) asistenciales: n.o de contactos en AP (médicos y de enfermería) y de especializada (consultas externas hospitalarias y de centros de especialidades) y n.o de ingresos hospitalarios; 4) gasto farmacéutico ambulatorio anual, que incluye el n.o de tratamientos ambulatorios vigentes y sus importes.
Los datos fueron solicitados a la Conselleria de Sanitat Universal i Salut Pública de la CV, a través del sistema de información de la asistencia ambulatoria de la Agencia Valenciana de Salud de Abucasis mediante la aplicación PRO-SI-GA, por la que se establece el procedimiento de solicitud, tratamiento y cesión de datos de carácter sanitario. Los datos se extrajeron de forma anonimizada construyendo una base de datos en la que cada registro corresponde a un paciente que integra toda la información necesaria.
Análisis estadísticosSe realizó un análisis descriptivo de las características sociodemográficas de la población según el sistema CRG. Se estratificó la población según la morbilidad atendida, analizando el perfil de carga de enfermedad por edad y, para el estudio de la multimorbilidad, se analizó la prevalencia de la población clasificada a partir del estado de salud CRG4 (pacientes con enfermedad crónica menor en múltiples sistemas orgánicos).
Se analizó el consumo de recursos sanitarios: n.o de consultas ambulatorias, n.o de ingresos hospitalarios y gasto farmacéutico ambulatorio por habitante y año, calculando las medias por estados de salud CRG y niveles de gravedad.
Se estimó, mediante un modelo de regresión lineal multivariante, el gasto farmacéutico ambulatorio, considerado como variable principal o dependiente, y previa transformación logarítmica del gasto más 1 (ln(gasto+1)) para incluir a los pacientes con coste 0, tal y como se procede en otros trabajos9,30,31. Se introdujeron como variables explicativas de efecto un conjunto de variables cuantitativas (edad, n.o de contactos ambulatorios y n.o de ingresos hospitalarios) y cualitativas dicotómicas (género, presencia o no de FRCV y estados de salud CRG).
Se realizó un análisis predictivo de la carga asistencial (n.o de contactos ambulatorios y n.o de ingresos hospitalarios) por cada estado CRG mediante una regresión logística binomial (p<0,05) calculando la odds ratio (OR). Para ello se convirtieron las variables cuantitativas en dicotómicas, considerando, para las consultas ambulatorias por paciente y año, el valor 0:≤media y 1:>media, y para los ingresos hospitalarios, el valor 0:≤1 y 1:>1 ingreso hospitalario por paciente y año.
Igualmente, se analizaron las prevalencias de los FRCV por estados de salud CRG y se aplicó el modelo de regresión logística binomial para analizar el impacto de los FRCV y de las asociaciones de los FRCV sobre los 9 estados de salud CRG, mediante el cálculo de la OR (p<0,05). Con este fin se transformó la variable categórica, estados CRG del 1 al 9, en variables dummy: valor 1 para el CRG a estudio y valor 0 para el resto de los CRG.
Para el análisis de datos se utilizó el programa estadístico SPSS versión 16.0 y Microsoft Excel 2012.
ResultadosLa media de edad de la población fue de 39,2 años; el 25 y el 75% de la población tenían menos de 22 y 55 años, respectivamente. Un 49,1% fueron hombres. Por rango de edad, el porcentaje de varones fue mayor entre 0 y 49 años y a partir de los 50 años predominó el género femenino, triplicando su presencia a partir de los 90 años.
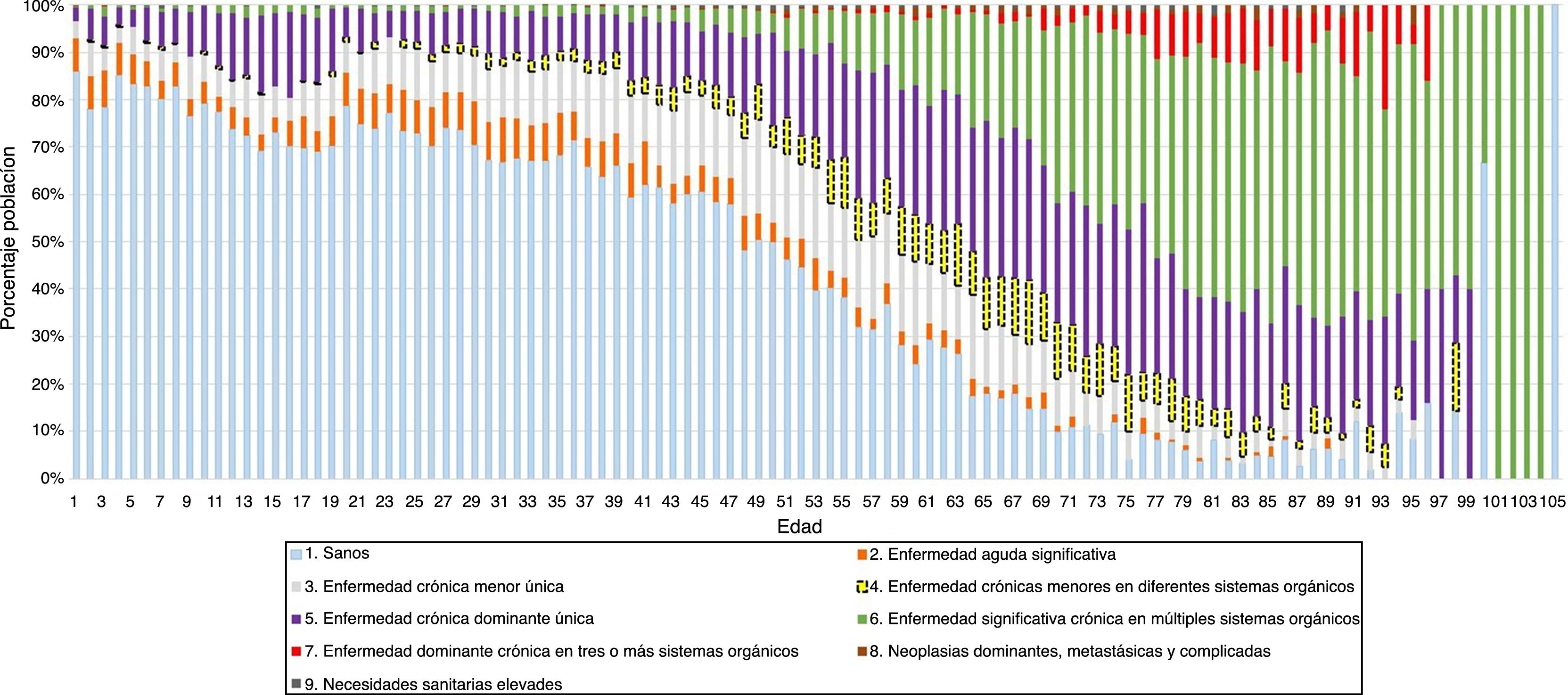
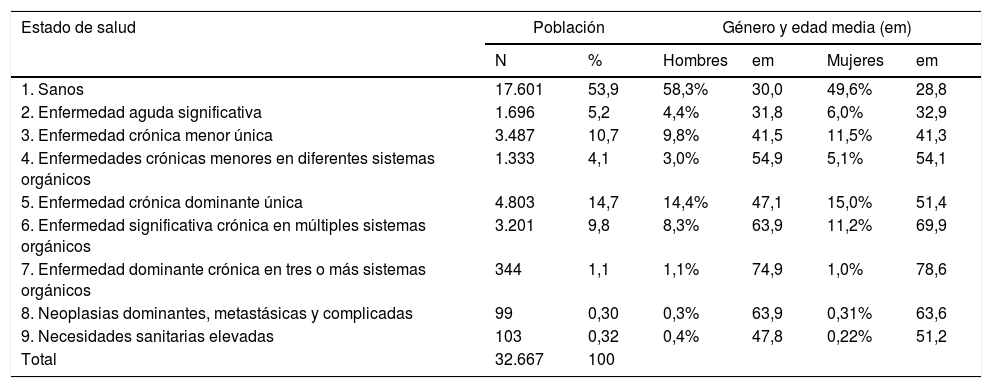
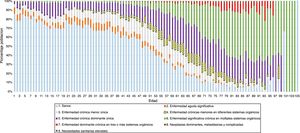
Según la estratificación de la población por estados de salud CRG (tabla 1), el 53,9% de la población estaba clasificada como «sana» o «no usuaria» (estado CRG1). Los varones predominaron en los estados de salud extremos (CRG1 y CRG9) y la media de edad superaba los 50 años a partir del estado de salud CRG4 (excepto en los hombres clasificados en los CRG5 y CRG9), siendo la población más envejecida la del estado de salud CRG7. El porcentaje de población clasificada a partir del estado de salud CRG4 en adelante fue de un 30% a los 49 años de edad, de un 70% a los 65 años y de un 90% en más de 75 años (fig. 1).
Agrupación de la población de la ZBS según estados de salud CRG, por género y edad media
| Estado de salud | Población | Género y edad media (em) | ||||
|---|---|---|---|---|---|---|
| N | % | Hombres | em | Mujeres | em | |
| 1. Sanos | 17.601 | 53,9 | 58,3% | 30,0 | 49,6% | 28,8 |
| 2. Enfermedad aguda significativa | 1.696 | 5,2 | 4,4% | 31,8 | 6,0% | 32,9 |
| 3. Enfermedad crónica menor única | 3.487 | 10,7 | 9,8% | 41,5 | 11,5% | 41,3 |
| 4. Enfermedades crónicas menores en diferentes sistemas orgánicos | 1.333 | 4,1 | 3,0% | 54,9 | 5,1% | 54,1 |
| 5. Enfermedad crónica dominante única | 4.803 | 14,7 | 14,4% | 47,1 | 15,0% | 51,4 |
| 6. Enfermedad significativa crónica en múltiples sistemas orgánicos | 3.201 | 9,8 | 8,3% | 63,9 | 11,2% | 69,9 |
| 7. Enfermedad dominante crónica en tres o más sistemas orgánicos | 344 | 1,1 | 1,1% | 74,9 | 1,0% | 78,6 |
| 8. Neoplasias dominantes, metastásicas y complicadas | 99 | 0,30 | 0,3% | 63,9 | 0,31% | 63,6 |
| 9. Necesidades sanitarias elevadas | 103 | 0,32 | 0,4% | 47,8 | 0,22% | 51,2 |
| Total | 32.667 | 100 | ||||
CRG: Clinical Risk Group; ZBS: Zona Básica de Salud.
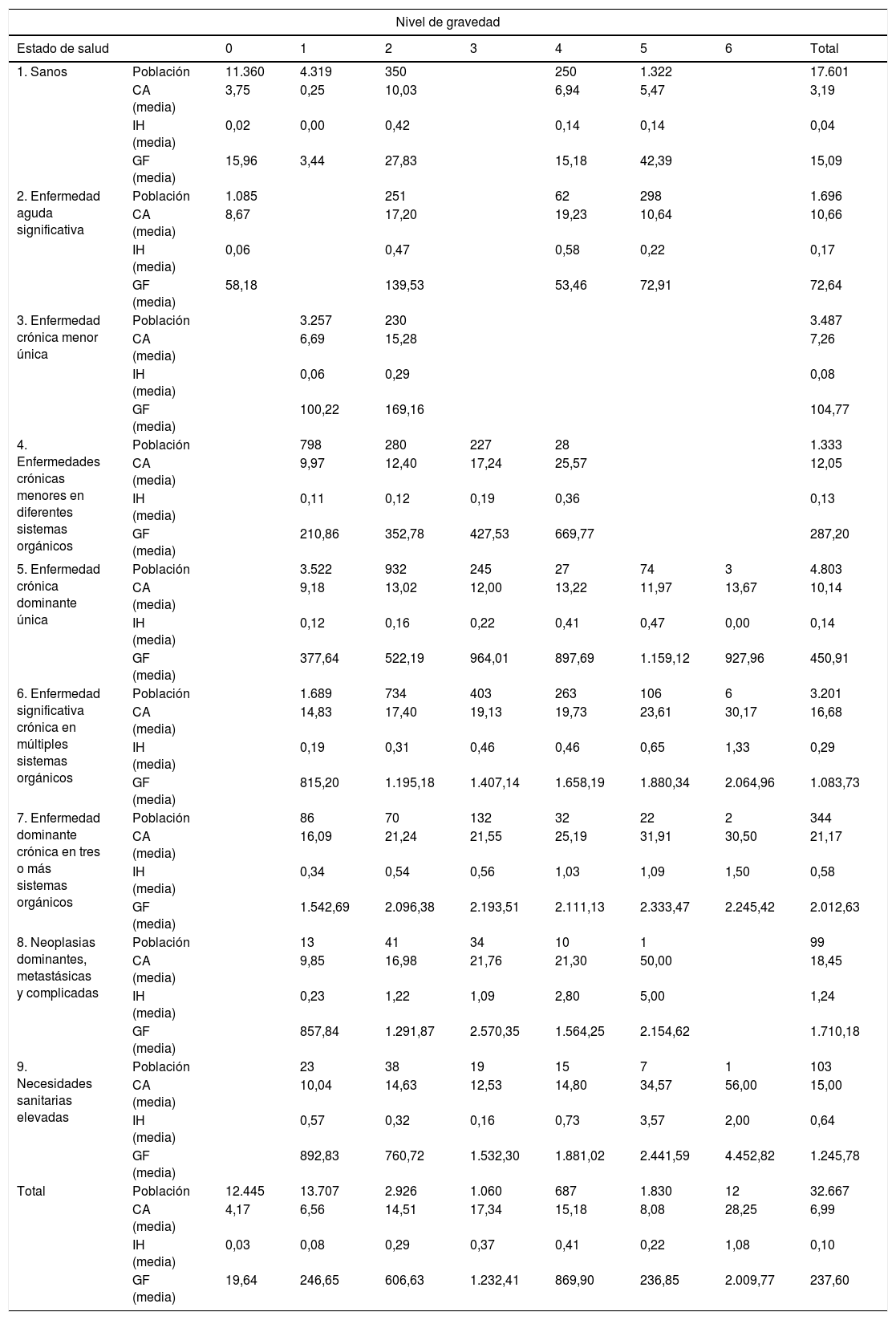
El gasto farmacéutico ambulatorio anual total para la ZBS fue de 8 millones de euros, con una media de 237,60€ por paciente y año. Por estados de salud CRG, los pacientes del estado de salud CRG6 consumieron el 45% del total del gasto, seguido por los del estado de salud CRG5 con un 28% del gasto; es decir, un 24,5% de la población consumió un 73% del gasto total. Pero fueron los pacientes del estado de salud CRG7 los que ocasionaron mayor gasto por paciente y año, con una media de 2.012,63€, seguidos por los del estado de salud CRG8 con 1.710,18€y CRG9 con 1.245,78€ (tabla 2).
Características generales del consumo de recursos en la población de la ZBS por estados de salud CRG y niveles de gravedad
| Nivel de gravedad | |||||||||
|---|---|---|---|---|---|---|---|---|---|
| Estado de salud | 0 | 1 | 2 | 3 | 4 | 5 | 6 | Total | |
| 1. Sanos | Población | 11.360 | 4.319 | 350 | 250 | 1.322 | 17.601 | ||
| CA (media) | 3,75 | 0,25 | 10,03 | 6,94 | 5,47 | 3,19 | |||
| IH (media) | 0,02 | 0,00 | 0,42 | 0,14 | 0,14 | 0,04 | |||
| GF (media) | 15,96 | 3,44 | 27,83 | 15,18 | 42,39 | 15,09 | |||
| 2. Enfermedad aguda significativa | Población | 1.085 | 251 | 62 | 298 | 1.696 | |||
| CA (media) | 8,67 | 17,20 | 19,23 | 10,64 | 10,66 | ||||
| IH (media) | 0,06 | 0,47 | 0,58 | 0,22 | 0,17 | ||||
| GF (media) | 58,18 | 139,53 | 53,46 | 72,91 | 72,64 | ||||
| 3. Enfermedad crónica menor única | Población | 3.257 | 230 | 3.487 | |||||
| CA (media) | 6,69 | 15,28 | 7,26 | ||||||
| IH (media) | 0,06 | 0,29 | 0,08 | ||||||
| GF (media) | 100,22 | 169,16 | 104,77 | ||||||
| 4. Enfermedades crónicas menores en diferentes sistemas orgánicos | Población | 798 | 280 | 227 | 28 | 1.333 | |||
| CA (media) | 9,97 | 12,40 | 17,24 | 25,57 | 12,05 | ||||
| IH (media) | 0,11 | 0,12 | 0,19 | 0,36 | 0,13 | ||||
| GF (media) | 210,86 | 352,78 | 427,53 | 669,77 | 287,20 | ||||
| 5. Enfermedad crónica dominante única | Población | 3.522 | 932 | 245 | 27 | 74 | 3 | 4.803 | |
| CA (media) | 9,18 | 13,02 | 12,00 | 13,22 | 11,97 | 13,67 | 10,14 | ||
| IH (media) | 0,12 | 0,16 | 0,22 | 0,41 | 0,47 | 0,00 | 0,14 | ||
| GF (media) | 377,64 | 522,19 | 964,01 | 897,69 | 1.159,12 | 927,96 | 450,91 | ||
| 6. Enfermedad significativa crónica en múltiples sistemas orgánicos | Población | 1.689 | 734 | 403 | 263 | 106 | 6 | 3.201 | |
| CA (media) | 14,83 | 17,40 | 19,13 | 19,73 | 23,61 | 30,17 | 16,68 | ||
| IH (media) | 0,19 | 0,31 | 0,46 | 0,46 | 0,65 | 1,33 | 0,29 | ||
| GF (media) | 815,20 | 1.195,18 | 1.407,14 | 1.658,19 | 1.880,34 | 2.064,96 | 1.083,73 | ||
| 7. Enfermedad dominante crónica en tres o más sistemas orgánicos | Población | 86 | 70 | 132 | 32 | 22 | 2 | 344 | |
| CA (media) | 16,09 | 21,24 | 21,55 | 25,19 | 31,91 | 30,50 | 21,17 | ||
| IH (media) | 0,34 | 0,54 | 0,56 | 1,03 | 1,09 | 1,50 | 0,58 | ||
| GF (media) | 1.542,69 | 2.096,38 | 2.193,51 | 2.111,13 | 2.333,47 | 2.245,42 | 2.012,63 | ||
| 8. Neoplasias dominantes, metastásicas y complicadas | Población | 13 | 41 | 34 | 10 | 1 | 99 | ||
| CA (media) | 9,85 | 16,98 | 21,76 | 21,30 | 50,00 | 18,45 | |||
| IH (media) | 0,23 | 1,22 | 1,09 | 2,80 | 5,00 | 1,24 | |||
| GF (media) | 857,84 | 1.291,87 | 2.570,35 | 1.564,25 | 2.154,62 | 1.710,18 | |||
| 9. Necesidades sanitarias elevadas | Población | 23 | 38 | 19 | 15 | 7 | 1 | 103 | |
| CA (media) | 10,04 | 14,63 | 12,53 | 14,80 | 34,57 | 56,00 | 15,00 | ||
| IH (media) | 0,57 | 0,32 | 0,16 | 0,73 | 3,57 | 2,00 | 0,64 | ||
| GF (media) | 892,83 | 760,72 | 1.532,30 | 1.881,02 | 2.441,59 | 4.452,82 | 1.245,78 | ||
| Total | Población | 12.445 | 13.707 | 2.926 | 1.060 | 687 | 1.830 | 12 | 32.667 |
| CA (media) | 4,17 | 6,56 | 14,51 | 17,34 | 15,18 | 8,08 | 28,25 | 6,99 | |
| IH (media) | 0,03 | 0,08 | 0,29 | 0,37 | 0,41 | 0,22 | 1,08 | 0,10 | |
| GF (media) | 19,64 | 246,65 | 606,63 | 1.232,41 | 869,90 | 236,85 | 2.009,77 | 237,60 | |
CA: n.o de consultas ambulatorias/habitante y año; CRG: Clinical Risk Group; GF: gasto farmacéutico en euros/habitante y año; IH: n.o de ingresos hospitalarios/habitante y año; ZBS: Zona Básica de Salud.
En cuanto a la carga asistencial, la media de consultas ambulatorias fue de 7 por persona y año, siendo la más elevada en los pacientes de los estados de salud CRG7 y CRG8 con 21 y 18 consultas al año, respectivamente. La población sana tuvo una media de 3 consultas por paciente y año. En relación con los ingresos hospitalarios, la media fue de 0,1; los pacientes del estado de salud CRG8 tuvieron la media más elevada con 1,2 ingresos por paciente y año, seguidos por los estados de salud CRG9 con 0,6 y CRG7 con 0,5. En general, dentro de cada CRG, tanto en las consultas ambulatorias como en los ingresos hospitalarios, la media aumentó conforme aumentaba el nivel de gravedad.
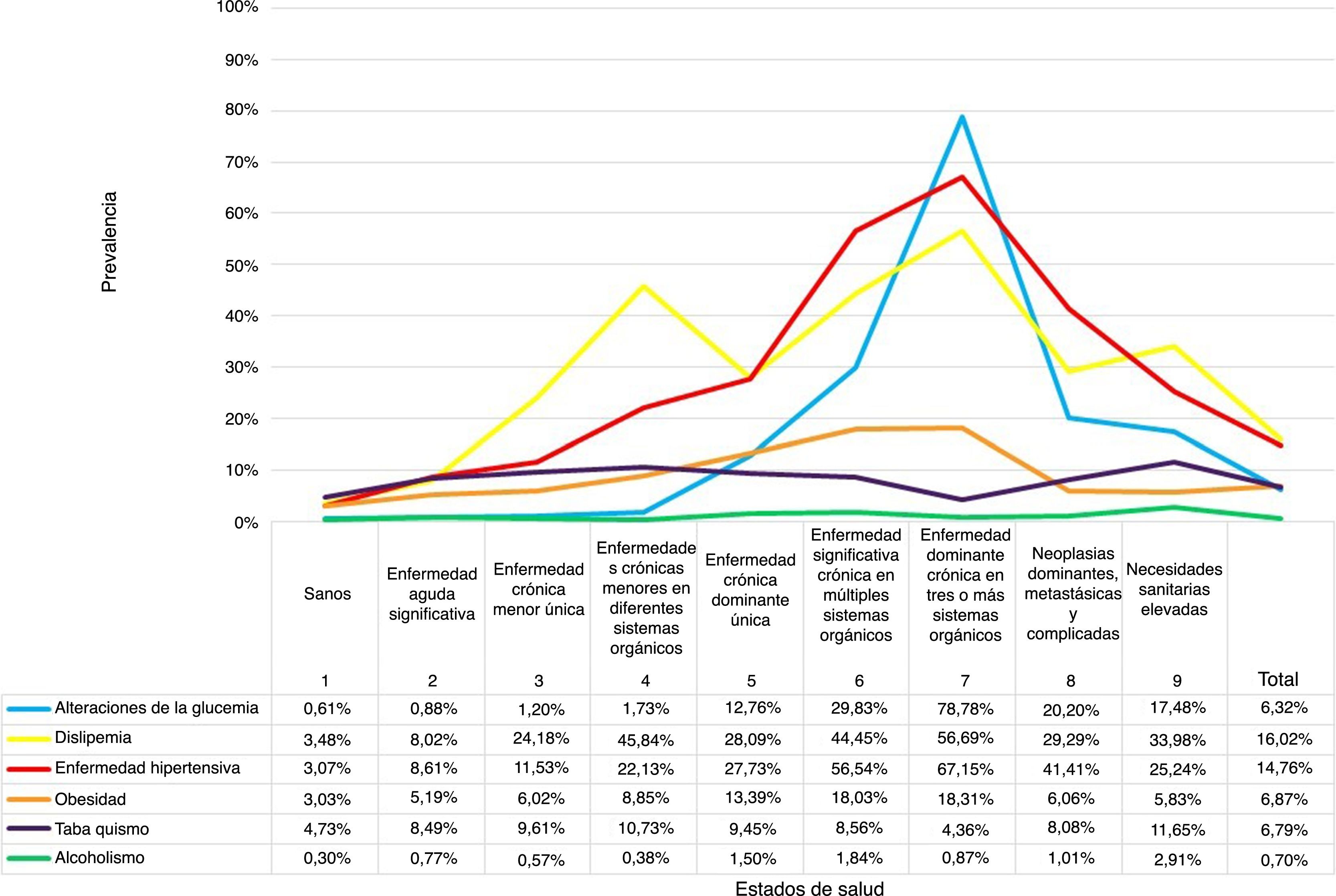
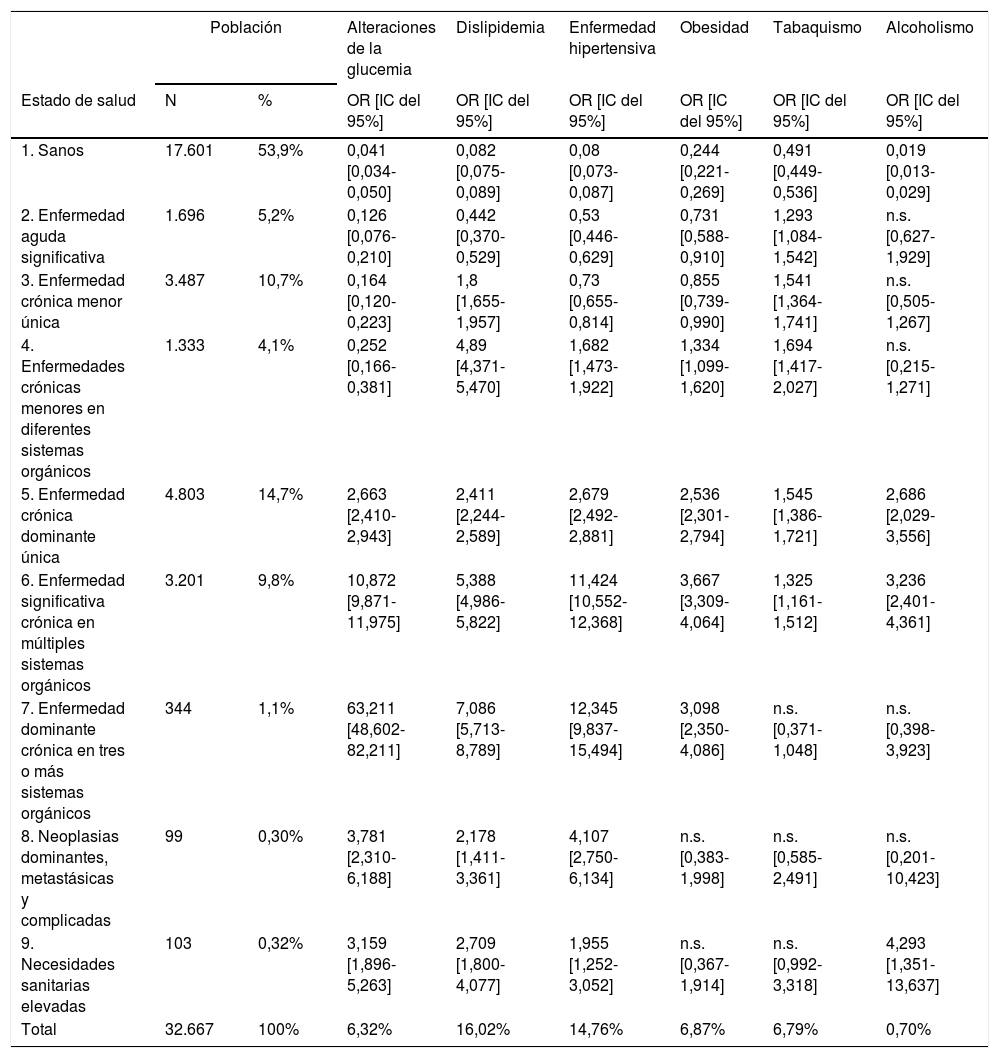
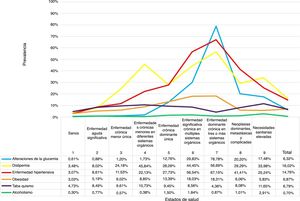
La prevalencia de los FRCV en la población fue del 6,3% para alteraciones de la glucemia, 16,0% para la dislipidemia, 14,7% para la HTA, 6,8% para la obesidad, 6,8% para el tabaquismo y 0,7% para el alcoholismo. Por estados de salud, los pacientes del CRG7 tuvieron los porcentajes más elevados de FRCV con un 78,8% de alteraciones de la glucemia, 67,1% de HTA y 56,7% de dislipidemia; les siguieron los pacientes del estado de salud CRG6 (fig. 2).
Mediante el análisis de regresión lineal multivariante, se observó que un 56,9% (p<0,05 y R2 corregido=0,569) del gasto farmacéutico ambulatorio quedaba explicado por el sistema CRG, un 33,5% por los 6 FRCV (p<0,05 y R2 corregido=0,335) y un 59,8% de forma conjunta por el sistema CRG y los 6 FRCV (p<0,05 y R2 corregido=0,598).
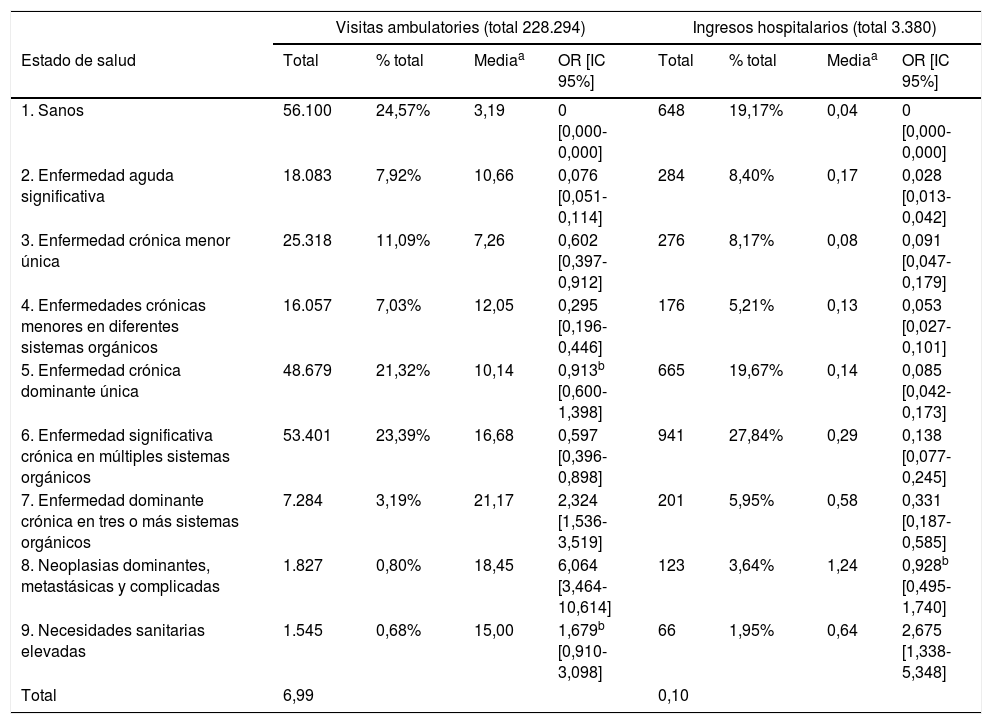
En el análisis de regresión logística binomial para el análisis predictivo de la carga asistencial por cada estado CRG, se obtuvo que el mayor riesgo de tener más de 7 visitas ambulatorias al año estaba en la población del estado de salud CRG8 (OR=6,064) seguida por la del CRG7 (OR=2,324) (p<0,05). Así mismo, el riesgo de tener más de un ingreso hospitalario aumentó conforme avanzaba el estado de salud, exceptuando el CRG2 (enfermedad aguda significativa), siendo los pacientes del estado de salud CRG9 los de mayor riesgo (OR=2,675) (tabla 3).
Cuantificación del riesgo de tener más de 7 visitas ambulatorias por habitante y año, y más de un ingreso hospitalario por habitante y año
| Visitas ambulatories (total 228.294) | Ingresos hospitalarios (total 3.380) | |||||||
|---|---|---|---|---|---|---|---|---|
| Estado de salud | Total | % total | Mediaa | OR [IC 95%] | Total | % total | Mediaa | OR [IC 95%] |
| 1. Sanos | 56.100 | 24,57% | 3,19 | 0 [0,000-0,000] | 648 | 19,17% | 0,04 | 0 [0,000-0,000] |
| 2. Enfermedad aguda significativa | 18.083 | 7,92% | 10,66 | 0,076 [0,051-0,114] | 284 | 8,40% | 0,17 | 0,028 [0,013-0,042] |
| 3. Enfermedad crónica menor única | 25.318 | 11,09% | 7,26 | 0,602 [0,397-0,912] | 276 | 8,17% | 0,08 | 0,091 [0,047-0,179] |
| 4. Enfermedades crónicas menores en diferentes sistemas orgánicos | 16.057 | 7,03% | 12,05 | 0,295 [0,196-0,446] | 176 | 5,21% | 0,13 | 0,053 [0,027-0,101] |
| 5. Enfermedad crónica dominante única | 48.679 | 21,32% | 10,14 | 0,913b [0,600-1,398] | 665 | 19,67% | 0,14 | 0,085 [0,042-0,173] |
| 6. Enfermedad significativa crónica en múltiples sistemas orgánicos | 53.401 | 23,39% | 16,68 | 0,597 [0,396-0,898] | 941 | 27,84% | 0,29 | 0,138 [0,077-0,245] |
| 7. Enfermedad dominante crónica en tres o más sistemas orgánicos | 7.284 | 3,19% | 21,17 | 2,324 [1,536-3,519] | 201 | 5,95% | 0,58 | 0,331 [0,187-0,585] |
| 8. Neoplasias dominantes, metastásicas y complicadas | 1.827 | 0,80% | 18,45 | 6,064 [3,464-10,614] | 123 | 3,64% | 1,24 | 0,928b [0,495-1,740] |
| 9. Necesidades sanitarias elevadas | 1.545 | 0,68% | 15,00 | 1,679b [0,910-3,098] | 66 | 1,95% | 0,64 | 2,675 [1,338-5,348] |
| Total | 6,99 | 0,10 | ||||||
Datos tomando como referencia el estado de salud CRG1 (sano o no usuario) (p<0,05 e IC del 95%).
CRG: Clinical Risk Group; IC: intervalo de confianza; OR: odds ratio.
Al analizar el efecto de los FRCV sobre los estados de salud CRG, se obtuvo asociación significativa (p<0,05) para las alteraciones de la glucemia, dislipidemia y HTA en todos los estados CRG; la obesidad se asoció a los estados de salud CRG del 1 al 7, el tabaquismo a los estados de salud CRG del 1 al 6 y el alcoholismo a los CRG 1, 5, 6 y 9 (tabla 4).
Efecto de los FRCV sobre los estados de salud CRG
| Población | Alteraciones de la glucemia | Dislipidemia | Enfermedad hipertensiva | Obesidad | Tabaquismo | Alcoholismo | ||
|---|---|---|---|---|---|---|---|---|
| Estado de salud | N | % | OR [IC del 95%] | OR [IC del 95%] | OR [IC del 95%] | OR [IC del 95%] | OR [IC del 95%] | OR [IC del 95%] |
| 1. Sanos | 17.601 | 53,9% | 0,041 [0,034-0,050] | 0,082 [0,075-0,089] | 0,08 [0,073-0,087] | 0,244 [0,221-0,269] | 0,491 [0,449-0,536] | 0,019 [0,013-0,029] |
| 2. Enfermedad aguda significativa | 1.696 | 5,2% | 0,126 [0,076-0,210] | 0,442 [0,370-0,529] | 0,53 [0,446-0,629] | 0,731 [0,588-0,910] | 1,293 [1,084-1,542] | n.s. [0,627-1,929] |
| 3. Enfermedad crónica menor única | 3.487 | 10,7% | 0,164 [0,120-0,223] | 1,8 [1,655-1,957] | 0,73 [0,655-0,814] | 0,855 [0,739-0,990] | 1,541 [1,364-1,741] | n.s. [0,505-1,267] |
| 4. Enfermedades crónicas menores en diferentes sistemas orgánicos | 1.333 | 4,1% | 0,252 [0,166-0,381] | 4,89 [4,371-5,470] | 1,682 [1,473-1,922] | 1,334 [1,099-1,620] | 1,694 [1,417-2,027] | n.s. [0,215-1,271] |
| 5. Enfermedad crónica dominante única | 4.803 | 14,7% | 2,663 [2,410-2,943] | 2,411 [2,244-2,589] | 2,679 [2,492-2,881] | 2,536 [2,301-2,794] | 1,545 [1,386-1,721] | 2,686 [2,029-3,556] |
| 6. Enfermedad significativa crónica en múltiples sistemas orgánicos | 3.201 | 9,8% | 10,872 [9,871-11,975] | 5,388 [4,986-5,822] | 11,424 [10,552-12,368] | 3,667 [3,309-4,064] | 1,325 [1,161-1,512] | 3,236 [2,401-4,361] |
| 7. Enfermedad dominante crónica en tres o más sistemas orgánicos | 344 | 1,1% | 63,211 [48,602-82,211] | 7,086 [5,713-8,789] | 12,345 [9,837-15,494] | 3,098 [2,350-4,086] | n.s. [0,371-1,048] | n.s. [0,398-3,923] |
| 8. Neoplasias dominantes, metastásicas y complicadas | 99 | 0,30% | 3,781 [2,310-6,188] | 2,178 [1,411-3,361] | 4,107 [2,750-6,134] | n.s. [0,383-1,998] | n.s. [0,585-2,491] | n.s. [0,201-10,423] |
| 9. Necesidades sanitarias elevadas | 103 | 0,32% | 3,159 [1,896-5,263] | 2,709 [1,800-4,077] | 1,955 [1,252-3,052] | n.s. [0,367-1,914] | n.s. [0,992-3,318] | 4,293 [1,351-13,637] |
| Total | 32.667 | 100% | 6,32% | 16,02% | 14,76% | 6,87% | 6,79% | 0,70% |
Modelo de regresión binaria, siendo la variable dependiente los estados de salud CRG y los FRCV las variables explicativas.
CRG: Clinical Risk Group; FRCV: factores de riesgo cardiovascular; IC: intervalo de confianza del 95%; N: n.o de individuos registrados en el Sistema de Información Ambulatoria (SIA); OR: odds ratio obtenida a partir de los coeficientes de regresión (β); Sig: significación estadística.
n.s.: resultados no significativos (p>0,05).
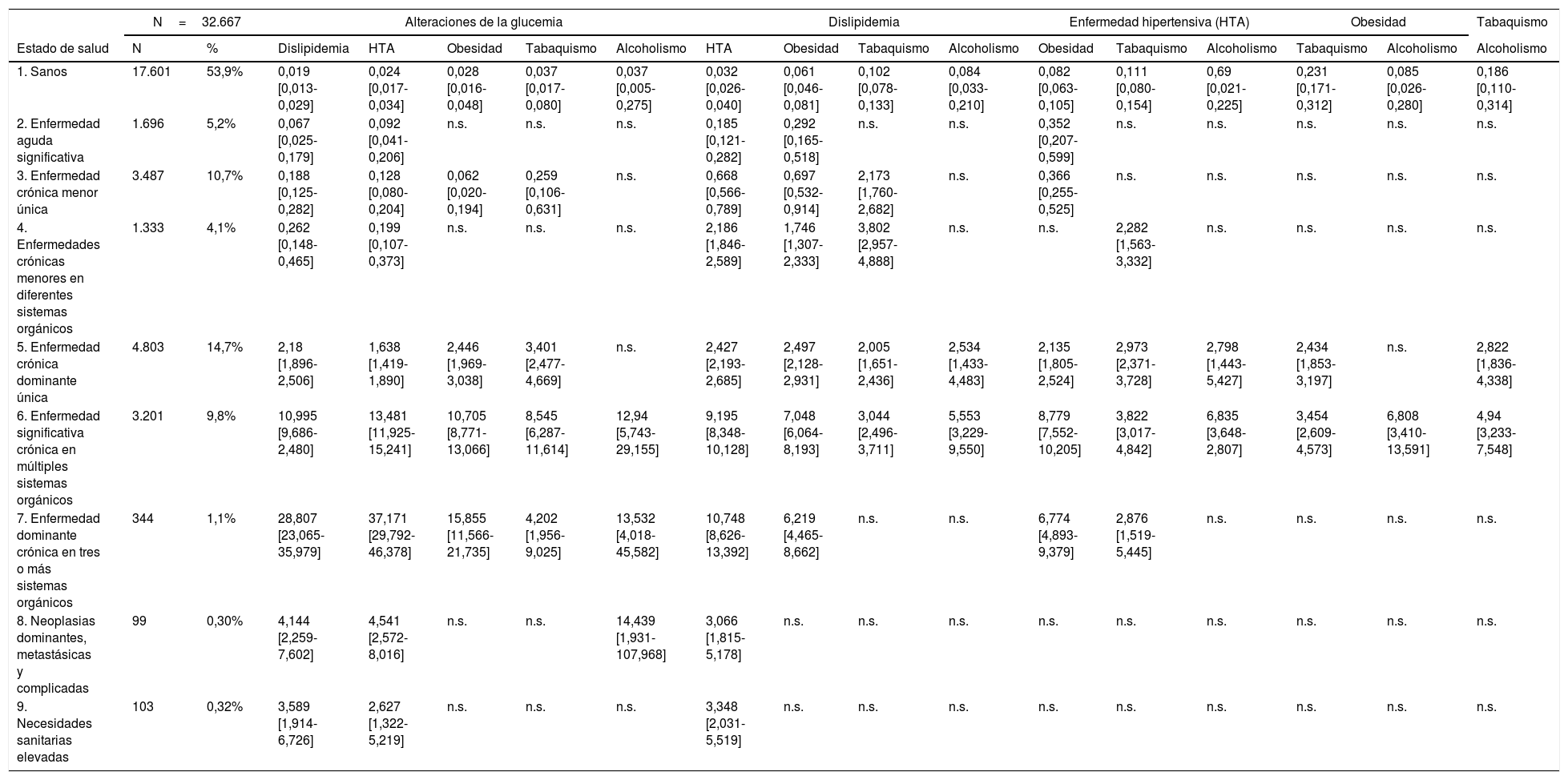
La asociación entre sí de los FRCV se presenta en la tabla 5, donde se observa una interacción positiva entre la alteración de la glucemia, la dislipidemia y la HTA. También, la asociación de dislipidemia y HTA fue significativa en todos los CRG. Hay que resaltar que en el estado de salud CRG6 todas las asociaciones son significativas, y ocurre de forma similar en el estado de salud CRG5, con excepción de las asociaciones entre las alteraciones en la glucemia con alcoholismo y la obesidad con alcoholismo.
Efecto de la asociación de los FRCV sobre los estados de salud CRG
| N=32.667 | Alteraciones de la glucemia | Dislipidemia | Enfermedad hipertensiva (HTA) | Obesidad | Tabaquismo | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| Estado de salud | N | % | Dislipidemia | HTA | Obesidad | Tabaquismo | Alcoholismo | HTA | Obesidad | Tabaquismo | Alcoholismo | Obesidad | Tabaquismo | Alcoholismo | Tabaquismo | Alcoholismo | Alcoholismo |
| 1. Sanos | 17.601 | 53,9% | 0,019 [0,013-0,029] | 0,024 [0,017-0,034] | 0,028 [0,016-0,048] | 0,037 [0,017-0,080] | 0,037 [0,005-0,275] | 0,032 [0,026-0,040] | 0,061 [0,046-0,081] | 0,102 [0,078-0,133] | 0,084 [0,033-0,210] | 0,082 [0,063-0,105] | 0,111 [0,080-0,154] | 0,69 [0,021-0,225] | 0,231 [0,171-0,312] | 0,085 [0,026-0,280] | 0,186 [0,110-0,314] |
| 2. Enfermedad aguda significativa | 1.696 | 5,2% | 0,067 [0,025-0,179] | 0,092 [0,041-0,206] | n.s. | n.s. | n.s. | 0,185 [0,121-0,282] | 0,292 [0,165-0,518] | n.s. | n.s. | 0,352 [0,207-0,599] | n.s. | n.s. | n.s. | n.s. | n.s. |
| 3. Enfermedad crónica menor única | 3.487 | 10,7% | 0,188 [0,125-0,282] | 0,128 [0,080-0,204] | 0,062 [0,020-0,194] | 0,259 [0,106-0,631] | n.s. | 0,668 [0,566-0,789] | 0,697 [0,532-0,914] | 2,173 [1,760-2,682] | n.s. | 0,366 [0,255-0,525] | n.s. | n.s. | n.s. | n.s. | n.s. |
| 4. Enfermedades crónicas menores en diferentes sistemas orgánicos | 1.333 | 4,1% | 0,262 [0,148-0,465] | 0,199 [0,107-0,373] | n.s. | n.s. | n.s. | 2,186 [1,846-2,589] | 1,746 [1,307-2,333] | 3,802 [2,957-4,888] | n.s. | n.s. | 2,282 [1,563-3,332] | n.s. | n.s. | n.s. | n.s. |
| 5. Enfermedad crónica dominante única | 4.803 | 14,7% | 2,18 [1,896-2,506] | 1,638 [1,419-1,890] | 2,446 [1,969-3,038] | 3,401 [2,477-4,669] | n.s. | 2,427 [2,193-2,685] | 2,497 [2,128-2,931] | 2,005 [1,651-2,436] | 2,534 [1,433-4,483] | 2,135 [1,805-2,524] | 2,973 [2,371-3,728] | 2,798 [1,443-5,427] | 2,434 [1,853-3,197] | n.s. | 2,822 [1,836-4,338] |
| 6. Enfermedad significativa crónica en múltiples sistemas orgánicos | 3.201 | 9,8% | 10,995 [9,686-2,480] | 13,481 [11,925-15,241] | 10,705 [8,771-13,066] | 8,545 [6,287-11,614] | 12,94 [5,743-29,155] | 9,195 [8,348-10,128] | 7,048 [6,064-8,193] | 3,044 [2,496-3,711] | 5,553 [3,229-9,550] | 8,779 [7,552-10,205] | 3,822 [3,017-4,842] | 6,835 [3,648-2,807] | 3,454 [2,609-4,573] | 6,808 [3,410-13,591] | 4,94 [3,233-7,548] |
| 7. Enfermedad dominante crónica en tres o más sistemas orgánicos | 344 | 1,1% | 28,807 [23,065-35,979] | 37,171 [29,792-46,378] | 15,855 [11,566-21,735] | 4,202 [1,956-9,025] | 13,532 [4,018-45,582] | 10,748 [8,626-13,392] | 6,219 [4,465-8,662] | n.s. | n.s. | 6,774 [4,893-9,379] | 2,876 [1,519-5,445] | n.s. | n.s. | n.s. | n.s. |
| 8. Neoplasias dominantes, metastásicas y complicadas | 99 | 0,30% | 4,144 [2,259-7,602] | 4,541 [2,572-8,016] | n.s. | n.s. | 14,439 [1,931-107,968] | 3,066 [1,815-5,178] | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. |
| 9. Necesidades sanitarias elevadas | 103 | 0,32% | 3,589 [1,914-6,726] | 2,627 [1,322-5,219] | n.s. | n.s. | n.s. | 3,348 [2,031-5,519] | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. | n.s. |
Modelo de regresión binaria, estados de salud CRG como variable dependiente y las asociaciones de los FRCV como variables explicativas.
CRG: Clinical Risk Group; FRCV: factores de riesgo cardiovascular; IC: intervalo de confianza del 95%; N: n.o de individuos registrados en el Sistema de Información Ambulatoria (SIA); OR: odds ratio obtenida a partir de los coeficientes de regresión (β); n.s.: resultados no significativos (p>0,05).
La estratificación de la población del estudio según el sistema CRG, en cuanto a las características sociodemográficas estudiadas y la morbilidad, fue similar a la obtenida en estudios previos realizados en ámbitos poblacionales más amplios de la CV, entre los años 2008 y 20139,21,30-32, por lo que se puede considerar que los resultados obtenidos podrían ser extrapolados a la población de otras ZBS. No obstante, con los datos utilizados del año 2013, se observa un menor porcentaje de población «sana» o «no usuaria» (CRG1), lo que indica una mejora en la inclusión de los diagnósticos en la historia clínica electrónica por parte de los profesionales sanitarios; se trata, pues, de un indicador de la calidad de los datos. A pesar de ello, se debe tener en cuenta que el estado de salud CRG1 incluye tanto individuos sanos y no usuarios como pacientes con enfermedades agudas leves, enfermedades crónicas o de gravedad, que en los últimos 2 años no hayan presentado contactos de relevancia con el SNS. Esto es debido a que el agrupador CRG clasifica a la población en función de la morbilidad y el contacto con el SNS31.
Se pudo observar que, al igual que en otros estudios, se obtuvieron resultados similares en cuanto a la población con multimorbilidad que, según el sistema CRG, se puede identificar a partir del CRG4 en adelante, tanto en su incremento en relación con la edad como en el inicio en edades más tempranas5,6,9. Llama la atención que los pacientes del estado de salud CRG7 tuvieron medias de edad más altas que los de los estados de salud más graves (CRG8 y CRG9), lo que lleva a la conclusión de que no siempre a mayor edad, mayor gravedad.
En relación con la media de 7 consultas ambulatorias por paciente y año, dato similar a otros estudios previos33, fue inferior a la media en la CV durante el mismo periodo 2013 de 10 contactos por paciente y año31. Como era de esperar, se produjo un aumento de las consultas conforme avanzaban los estados de salud y niveles de gravedad.
Aunque al igual que en otros estudios previos9, el gasto farmacéutico ambulatorio de la población de los estados de salud CRG5 y CRG6 (el 24,5% del total) fue el 73% del gasto total, la media del gasto por paciente y año fue de 238€ por paciente y año, inferior a otros estudios de la CV en el mismo año (277€)31, porque probablemente la estructura poblacional no sea igual en todas las ZBS. Corroborando que la multimorbilidad genera mayor gasto34, se obtuvo que la media del gasto en los estados de salud CRG7 y CRG6 fue 4,5 y 2,4 veces superior con relación al estado de salud CRG5, lo cual confirma que el aumento del n.o de enfermedades crónicas incrementa el gasto farmacéutico ambulatorio, al igual que ocurre con el aumento de la gravedad dentro de cada estado de salud.
Se corrobora la validez del modelo de explicación del gasto farmacéutico ambulatorio con el sistema CRG, cuyo nivel de explicación (56,9%) fue similar al obtenido en el año 2012 para el conjunto de la CV (55%)30. Solo los FRCV permiten explicar el 33,5% del gasto farmacéutico, cifra bastante aceptable teniendo en cuenta que no se utilizan sofisticados medios de clasificar a la población, pero que no ha podido ser comparada con otros estudios previos.
Cabe resaltar que las cifras de prevalencia de los FRCV fueron inferiores a las de la bibliografía consultada: alteraciones de glucemia un 6% frente a un 14% de otros estudios26,27, dislipidemia un 16% frente a 24% del estudio HISPALIPID28 o un 39%27, HTA un 15% frente a un 30-40%29, tabaquismo con un 7% frente a un 24%1, obesidad con un 7% frente a un 17 o 25%1. Esta diferencia se debe a que nuestro estudio se ha realizado sobre el total de la población (a partir de 0 años) y con datos que fueron codificados por los profesionales sanitarios, y no a partir de encuestas a poblaciones concretas, como por ejemplo mayores de 18 años26, entre 35 y 74 años27 o mayores de 45 años28.
Los pacientes con enfermedades crónicas, significativas o dominantes, en varios sistemas orgánicos fueron en los que se dieron las mayores prevalencias de los FRCV; concretamente, los FRCV de mayor riesgo de pertenecer a estos grupos de pacientes fueron: las alteraciones de la glucemia, la dislipidemia, la HTA y la obesidad.
Además, aunque las combinaciones de alteraciones de la glucemia, dislipidemia y HTA tuvieron efecto sobre la totalidad de los CRG (100% de la población), únicamente en los pacientes con enfermedades crónicas significativas en varios sistemas orgánicos (CRG6) ocurrió para todas las asociaciones de FRCV. En cambio, donde mayor significación tuvieron fue en los pacientes con enfermedades crónicas dominantes en varios sistemas orgánicos (CRG7), aunque no en todas las posibles combinaciones de FRCV. Ello pone de manifiesto la necesidad de los EAP de incidir en los FRCV en estos pacientes, a pesar de que no fueron los que más visitas ambulatorias e ingresos hospitalarios generaron.
Hay que puntualizar que se consideraron los FRCV a partir de la existencia o no de códigos diagnósticos CIE-9, por ser la única forma de obtener los datos de forma objetiva (por un profesional sanitario) en la población general. Teniendo en cuenta los resultados obtenidos en cuanto a la relación de los FRCV en la multimorbilidad según el sistema CRG, sería importante para la práctica clínica disponer de los registros de los FRCV. Como una limitación del presente trabajo, se tiene que la población del estudio no es una población que se encuentre totalmente controlada al no incluir a los asegurados que no utilicen el SNS; pero según los datos de la Conselleria de Sanitat, Dirección General de Prestación Asistencial, a 31 de diciembre de 2013, el 100% de la población valenciana se encuentra cubierta por el nuevo modelo de AP.
Otra limitación del estudio es que los FRCV obesidad, tabaquismo y alcoholismo no están incluidos siempre en las historias clínicas al no estar relacionados con la prescripción farmacéutica, y por este motivo, estos FRCV solo tuvieron efecto en algunos estados de CRG. Posiblemente, el registro de estos FRCV de forma sistemática en la historia clínica electrónica hubiera proporcionado mejores resultados.
La principal aportación del estudio fue la asociación entre los FRCV y los CRG, de forma que a través de los FRCV es posible cuantificar el gasto farmacéutico ambulatorio: en un 33,5% únicamente con los FRCV y cerca del 60% al añadir los CRG, resultados bastante aceptables.
Además, se ha corroborado la utilidad del agrupador poblacional CRG como herramienta útil de gestión de consumo de recursos sanitarios, y se ha avanzado al comprobar su utilidad en la gestión clínica a nivel de la consulta del médico de AP al permitir identificar a la población del cupo médico no solo por su carga asistencial, sino también por la multimorbilidad a través de los FRCV. Todo ello va a permitir a los profesionales sanitarios aplicar de forma más efectiva intervenciones preventivas y asistenciales, uno de los principios de actuación del EAP.
- •
Los FRCV, asociados al estilo de vida, son causa de las ECV y la causa de morbimortalidad más frecuente.
- •
La presencia de varias enfermedades crónicas genera mayor carga asistencial y gasto sanitario.
- •
El sistema de ajuste de riesgo CRG es útil para explicar y predecir el gasto farmacéutico.
- •
Se predice el riesgo de ingreso hospitalario y de consulta ambulatoria por estado de salud CRG.
- •
Se identifica a la población con multimorbilidad a partir del estado de salud CRG4 en adelante.
- •
Se obtienen las prevalencias de los FRCV a partir de los diagnósticos codificados por los profesionales sanitarios en la población general.
- •
Se analiza el impacto de los FRCV y sus asociaciones sobre cada uno de los 9 estados CRG.
Los autores declaran no tener ningún conflicto de intereses.