Los trastornos mentales comunes son los más prevalentes en atención primaria (AP) en España. Desgraciadamente existe un porcentaje elevado de casos que no son detectados correctamente, tanto por infradiagnóstico como por sobrediagnóstico. Una incorrecta detección de estos trastornos conlleva que los pacientes no sean derivados correctamente, así como que un 39% no reciba ningún tratamiento y solo uno de cada 3 pacientes tratados siga un tratamiento mínimamente basado en la evidencia. En el ensayo clínico PsicAP se han estudiado las propiedades psicométricas del Patient Health Questionnaire (PHQ) y sus diferentes módulos, de ansiedad (GAD-7), depresión (PHQ-9) y pánico (PHQ-PD), así como una prueba ultra-corta derivada del PHQ (PHQ-4), para ansiedad y depresión. En este trabajo se hace una propuesta razonada acerca de un modelo jerárquico de diagnóstico y derivación de los trastornos mentales comunes, basado en estos instrumentos validados para la población española que acude a AP.
Common mental disorders are the most prevalent in primary care (PC) centres in Spain. Unfortunately, there is a high percentage of undetected cases, due to underdiagnosis or overdiagnosis. An incorrect identification of these disorders leads to inaccurate referrals; 39% receive no treatment and only one in three patients treated follow a minimally evidence-based treatment. In the PsicAP clinical trial, the psychometric properties of the Patient Health Questionnaire (PHQ), its different modules of anxiety (GAD-7), depression (PHQ-9) and panic disorder (PHQ-PD), and an ultra-brief version derived from the PHQ for anxiety and depression (PHQ-4) have been analysed. A diagnostic and referral hierarchical model of common mental disorders is proposed based on the validation of these instruments among patients attending Spanish PC centres.
Los trastornos mentales comunes son atendidos, en su gran mayoría, en los centros de atención primaria (AP), la puerta de entrada a la sanidad pública en España (Cano-Vindel, 2011). En este contexto, la prevalencia de estos trastornos es muy elevada, tanto a nivel internacional (Ansseau et al., 2004; Olariu et al., 2015) como en nuestro país (Fernández et al., 2012, Roca et al., 2009). Entre estos, los trastornos de ansiedad, del estado del ánimo o las somatizaciones son los más abundantes (Kroenke, Spitzer, Williams, Monahan y Lo¿we, 2007; Mitchell, Vaze y Rao, 2009), así como los trastornos adaptativos que cursan con síntomas emocionales negativos de carácter ansioso-depresivo (Fernández et al., 2012). Los desórdenes emocionales presentan una alta comorbilidad (Fernández et al., 2010; Muñoz-Navarro et al., 2016; Roca et al., 2009; Serrano-Blanco et al., 2010) y tienen un gran impacto negativo en el funcionamiento, la discapacidad y la calidad de vida del paciente (Gili et al., 2010), siendo los responsables de la mayor proporción de años de vida ajustados por discapacidad de todos los trastornos del cerebro (Whiteford, Ferrari, Degenhardt, Feigin y Vos, 2015). Esto genera costes sociales y económicos enormes (Parés-Badell et al., 2014), convirtiéndose en un problema de salud pública de primer orden.
Desgraciadamente, el tiempo disponible en las consultas de AP es limitado y los médicos de familia disponen de pocos minutos para diagnosticar, tratar y/o derivar a los pacientes al tratamiento especializado (Serrano-Blanco et al., 2010). Además, la alta prevalencia de desórdenes emocionales en AP puede sobrecargar la práctica diaria de los médicos de familia. Estas limitaciones pueden llevar a problemas de diagnóstico, tanto de infradiagnóstico (Cabrera-Mateos, Touriño-González y Núñez-González, 2017; Olariu et al., 2015) como de sobrediagnóstico (Aragonés, Pinol y Labad, 2006). Esto puede explicar por qué en este contexto las tasas de identificación son muy bajas, así como la existencia de un bajo porcentaje de pacientes con tratamientos farmacológicos mínimamente basados en la evidencia y un alto porcentaje de pacientes sin tratamiento alguno (Codony et al., 2007; Moreno y Moriana, 2012). Algunos estudios muestran que cerca de la mitad de los pacientes que sufren ansiedad o depresión no están correctamente identificados (Castro-Rodríguez et al., 2015; Mitchell et al., 2009; Parmentier, García-Campayo y Prieto, 2013), por lo que casi un 40% de ellos no están recibiendo tratamiento (Codony et al., 2007). Fernández et al., 2010 hallaron en un estudio con 77 centros de AP de Cataluña que los médicos de familia no llegaron a detectar correctamente la depresión mayor, el trastorno de ansiedad generalizada, el trastorno de pánico y la fobia social en una tasa del 78%, 71%, 86% y 98% de los casos, respectivamente. Así mismo, otro estudio reciente que ha comparado la eficacia diagnóstica entre médicos en contextos de AP frente a especializados, muestra que en los centros de AP fue mucho menor (Castro-Rodríguez et al., 2015). Otro estudio realizado en Canarias confirma los problemas de infradiagnóstico en AP, donde solo un 18% de pacientes que fueron diagnosticados con una entrevista diagnóstica estructurada tenían recogido un diagnóstico psicopatológico en el registro de las historias clínicas (Cabrera-Mateos et al., 2017). Esta situación no se da en otro tipo de problemas de salud, como la diabetes, donde casi el 100% de los pacientes están identificados.
Teniendo en cuenta que la puerta de entrada de los trastornos mentales es en AP, nos encontramos con un problema de gravedad, dado que un error de diagnóstico reduce la probabilidad de que el paciente reciba el tratamiento adecuado (Codony et al., 2007). Frente a esta situación, un amplio número de estudios internacionales y nacionales instan a incorporar el uso de pruebas de cribado cortas para reducir esta problemática en AP (Castro-Rodríguez et al., 2015; Mitchell, Yadegarfar, Gill y Stubbs, 2016; Olariu et al., 2015; Plummer, Manea, Trepel y McMillan, 2016). En este sentido se ha demostrado que el uso de estas herramientas mejora la detección y el diagnóstico de los trastornos mentales comunes en los centros de AP (Manea et al., 2016; Olariu et al., 2015). Así mismo, se ha propuesto el uso de herramientas de cribado ultra-cortas para abordar esta cuestión, ayudando a los médicos a detectar con eficiencia estas enfermedades (Goldberg et al., 2017; Mitchell y Coyne, 2007).
Para mejorar aún más la eficiencia, el uso de las nuevas tecnologías se ha propuesto como un buen sistema para reducir algunas limitaciones del uso de pruebas de cribado de papel-bolígrafo. Recientemente, se han estudiado cuestionarios de cribado disponibles online e incluso en la historia clínica del paciente para cribar los trastornos mentales, mostrando que son fiables y viables para recopilar datos fácilmente (Donker, van Straten, Marks y Cuijpers, 2010; Donker et al., 2011; Farvolden, McBride, Bagby y Ravitz, 2003; Nguyen, Klein, Meyer, Austin y Abbott, 2015; van Ballegooijen et al., 2012). Los resultados mayoritarios de estos estudios muestran que las propiedades psicométricas cuentan con una buena o aceptable sensibilidad en la detección de los trastornos mentales más comunes, de manera que solo un pequeño porcentaje de casos positivos se escapan al cribado. Así mismo, muestran una buena o aceptable especificidad, de manera que hay un bajo porcentaje de falsos positivos. Por ejemplo, Farvolden et al., 2003 encontraron que la sensibilidad oscilaba entre .71-.95 y la especificidad entre .87-.97 en diferentes trastornos. Mientras que otros estudios han mostrado datos menos óptimos en valores de especificidad (Nguyen et al., 2015), otros estudios como los de Donker et al. (2010; 2011) encontraron propiedades semejantes a los hallados por Farvolden et al. (2003), algo que se encuentra también en cuestionarios de papel-bolígrafo (Mitchell y Coyne, 2007).
No obstante, estas pruebas (en papel o informatizadas) solo deben ser consideradas como útiles en un primer escalón de detección, facilitando un cribado eficiente por su alta sensibilidad. Por ello se debe ser cauto y entender siempre que la detección con una prueba de cribado ocasiona ventajas e inconvenientes. Si es baja la especificidad, deben ser acompañadas por entrevistas diagnósticas semiestructuradas que permitan a un profesional clínico debidamente formado la confirmación del trastorno y por tanto su derivación correcta al tratamiento adecuado, ya fuera en AP o en servicios especializados. Esto ha llevado a que se diseñen modelos jerárquicos que permitan en diferentes escalones un buen sistema de cribado de los trastornos mentales (Batterham et al., 2013). El objetivo de este trabajo pretende hacer una propuesta razonada sobre un modelo jerárquico de detección, diagnóstico y derivación de trastornos mentales comunes en un formato colaborativo entre diferentes profesionales, a partir de la experiencia del ensayo clínico Psicología en Atención Primaria (PsicAP) (Cano-Vindel et al., 2016).
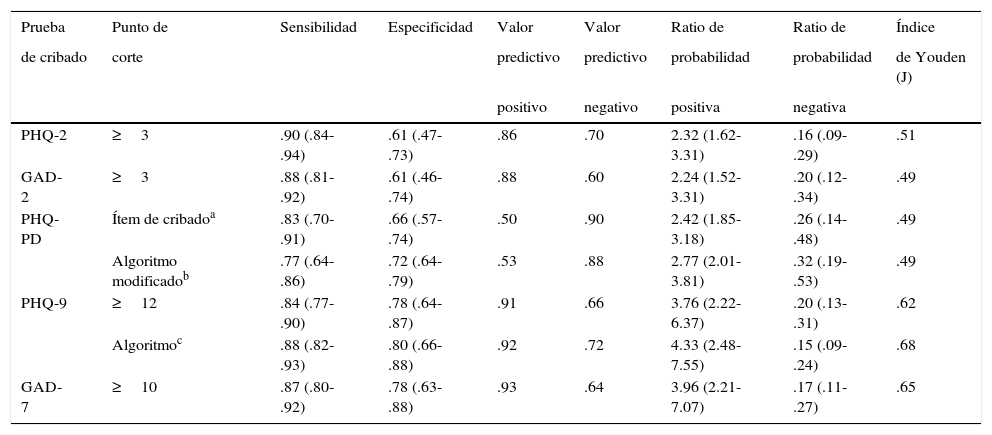
Herramientas de cribado utilizadas en el ensayo clínico PsicAPPatient Health Questionnaire (PHQ)El PHQ es una de las pruebas más utilizadas en el contexto de AP a nivel internacional (Manea, Gilbody y McMillan, 2015; Manea et al., 2016; Plummer et al., 2016). Es una herramienta de cribado derivada a partir de la prueba de auto-informe del sistema PRIME-MD, un sistema de evaluación de trastornos mentales en AP que se desarrolla en 2 etapas: el Cuestionario del Paciente (Patient Questionnaire [PQ]) y la Guía de Evaluación Clínica (Clinician Evaluation Guide [CEG]) llevada a cabo por el médico (Spitzer, Kroenke y Williams, 1999). Basada en los criterios del DSM-IV, fue validada al español por Diez-Quevedo, Rangil, Sanchez-Planell, Kroenke y Spitzer (2001). Cuenta con varios módulos que evalúan los trastornos mentales más comunes, como son la depresión mayor, la ansiedad generalizada, el trastorno de pánico o las somatizaciones. Desde hace más de una década se han ido desarrollando a partir de este sistema varios instrumentos de autoinformes cortos como son el PHQ-9, GAD-7, PHQ-PD y el PHQ-15. Así mismo, permite cribar la posible presencia de desórdenes alimentarios o abuso de consumo de alcohol. En el ensayo clínico PsicAP se han estudiado las propiedades psicométricas del PHQ-9, GAD-7 y PHQ-PD, así como su versión ultra-corta, el PHQ-4, en comparación con revistas diagnósticas como medida de referencia. A continuación se describen los diferentes módulos y cuáles son los puntos de corte más adecuados para pacientes que acuden a los servicios de AP en centros españoles, aquejados de problemas emocionales. En la Tabla 1 se puede observar un resumen de las propiedades psicométricas más adecuadas de los diferentes módulos del PHQ.
Propiedades psicométricas más adecuadas de los diferentes módulos del PHQ
| Prueba | Punto de | Sensibilidad | Especificidad | Valor | Valor | Ratio de | Ratio de | Índice |
|---|---|---|---|---|---|---|---|---|
| de cribado | corte | predictivo | predictivo | probabilidad | probabilidad | de Youden (J) | ||
| positivo | negativo | positiva | negativa | |||||
| PHQ-2 | ≥3 | .90 (.84-.94) | .61 (.47-.73) | .86 | .70 | 2.32 (1.62-3.31) | .16 (.09-.29) | .51 |
| GAD-2 | ≥3 | .88 (.81-.92) | .61 (.46-.74) | .88 | .60 | 2.24 (1.52-3.31) | .20 (.12-.34) | .49 |
| PHQ-PD | Ítem de cribadoa | .83 (.70-.91) | .66 (.57-.74) | .50 | .90 | 2.42 (1.85-3.18) | .26 (.14-.48) | .49 |
| Algoritmo modificadob | .77 (.64-.86) | .72 (.64-.79) | .53 | .88 | 2.77 (2.01-3.81) | .32 (.19-.53) | .49 | |
| PHQ-9 | ≥12 | .84 (.77-.90) | .78 (.64-.87) | .91 | .66 | 3.76 (2.22-6.37) | .20 (.13-.31) | .62 |
| Algoritmoc | .88 (.82-.93) | .80 (.66-.88) | .92 | .72 | 4.33 (2.48-7.55) | .15 (.09-.24) | .68 | |
| GAD-7 | ≥10 | .87 (.80-.92) | .78 (.63-.88) | .93 | .64 | 3.96 (2.21-7.07) | .17 (.11-.27) | .65 |
El PHQ-9 (Kroenke, Spitzer y Williams, 2001) es una herramienta específica para el cribado de la depresión en el que el paciente puntúa cada uno de los 9 criterios DSM-IV, al igual que en el módulo de autoinforme sobre el estado de ánimo del original PRIME-MD. Los síntomas están referidos a las últimas 2 semanas y para el diagnóstico de trastorno depresivo mayor el algoritmo requiere una puntuación de 2 (más de la mitad del tiempo) o 3 (casi todo el tiempo) en al menos uno de los 2 primeros síntomas; y debe puntuar 2 o 3 en al menos 5 ítems de los 9 (el noveno, suicidio, puntúa también si ha marcado 1, varios días). Una versión en español e informatizada del PHQ-9 ha sido estudiada con pacientes de centros de AP españoles dentro del ensayo PsicAP, comparada con el módulo de depresión mayor de la entrevista diagnóstica SCID-I. Se ha encontrando que una puntuación mayor o igual que 12 o el algoritmo se considera el mejor criterio para el diagnóstico de un probable trastorno depresivo mayor, presentando una sensibilidad de .84 y una especificidad de .78 o una sensibilidad de .88 y una especificidad de .80, respectivamente (Muñoz-Navarro et al., 2017a; Tabla 1). Una puntuación entre 5-9 indica depresión sub-clínica; 10-14, indica probable depresión menor, distimia o depresión mayor moderada; 15-19, depresión mayor moderadamente grave, y 20-27, depresión mayor grave.
General Anxiety Disorder-7 (GAD-7)En el GAD-7 (Spitzer, Kroenke, Williams y Löwe, 2006) se puntúan 7 síntomas de ansiedad común en las últimas 2 semanas. Puede usarse como prueba de cribado del trastorno de ansiedad generalizado (TAG), y servir también para evaluar otros trastornos de ansiedad. La versión española fue validada por García-Campayo et al. (2010), mostrando intervalos de severidad idénticos a la versión original. Con una puntuación máxima de 21, una puntuación entre 5-9 indica ansiedad leve; 10-14, ansiedad moderada, y 15-21, ansiedad grave. La versión española ha mostrado que con un punto de corte de 8 ofrece una sensibilidad de .93 y una especificidad de .85 para diagnóstico de probable TAG. El GAD-7 también ha sido estudiado en centros de AP españoles dentro del ensayo PsicAP en su versión informatizada, en este caso comparado con el módulo de TAG de la entrevista diagnóstica CIDI. Con un punto de corte de 10 se considera el mejor criterio (sensibilidad=.87; especificidad=.78; Muñoz-Navarro et al., 2017b; Tabla 1).
Patient Health Questionnaire-Trastorno de Pánico (PHQ-PD)El PHQ-PD contiene los criterios del trastorno de pánico basados en la DSM-IV. En el ensayo PsicAP se ha estudiado este módulo en su versión informatizada, comparado con el módulo de trastorno de angustia de la entrevista diagnóstica SCID-I. Realizando una modificación del algoritmo original se han conseguido unas propiedades más aceptables que con el algoritmo original. El diagnóstico de probable trastorno de pánico se alcanza con el algoritmo modificado si se responde «Sí» a la primera pregunta de cribado («En las últimas 4 semanas, ¿ha tenido algún ataque de ansiedad/sensación repentina de miedo o pánico?»), más haber respondido «sí» en alguna de las 3 siguientes (haber sufrido ataques previos, inesperados y que preocupan o molestan), así como responder positivamente a 4 o más de los síntomas de un ataque de pánico, según se ha encontrado al estudiar sus propiedades psicométricas en centros de AP españoles (Muñoz-Navarro et al., 2016; Tabla 1). Con este nuevo algoritmo se ha hallado una sensibilidad de .77 y una especificidad de .78, mejorando las del algoritmo original (sensibilidad=.50; especificidad=.89), sobre todo en sensibilidad. Así mismo, se ha encontrado que con un solo ítem que pregunta si se ha sufrido un ataque de pánico en las 2 últimas semanas se obtiene la mejor sensibilidad (.83), con una especificidad algo más baja de .66 (Tabla 1).
Patient Health Questionnaire-15 (PHQ-15)El PHQ-15 (Kroenke, Spitzer y Williams, 2002) permite evaluar la gravedad de los síntomas somáticos asociados a estrés y sin base orgánica. En el ensayo clínico PsicAP se ha utilizado la versión informatizada en español del PHQ completo (Diez-Quevedo, Rangil, Sanchez-Planell, Kroenke y Spitzer, 2001). Al igual que en la versión original del PHQ (Spitzer et al., 1999), este módulo somatoforme incluye 13 ítems de síntomas somáticos que se puntúan usando una escala Likert de 0 a 2 puntos que evalúa el nivel de malestar de los síntomas en las últimas 4 semanas (0=no me ha molestado nada, 1=me ha molestado un poco, 2=me ha molestado mucho). Además, contiene los 2 ítems somáticos del PHQ-9 (problemas para dormir y fatiga). Estos ítems se puntúan en una escala Likert de 0 a 2 (0=nada en absoluto, 1=varios días, 2=más de la mitad de los días o casi todos los días). Para el diagnóstico de probable trastorno somatoforme se requiere que al menos 5 de los 15 síntomas obtengan una puntuación de 2 (<10). Con este criterio se encontró en el estudio original que el 88% de los pacientes que lo cumplían tenían un trastorno somatomorfo (Kroenke, Spitzer y Williams, 2001); pero posteriormente se han encontrado valores algo más bajos, con una sensibilidad de .78 y una especificidad de .71 (van Ravesteijn et al., 2009).
Patient Health Questionnaire-4 (PHQ-4)El PHQ-4 (Kroenke, Spitzer, Williams y Löwe, 2009) incluye 2 ítems para evaluar depresión (PHQ-2) y otras 2 para ansiedad (GAD-2). El PHQ-2 es una versión corta del PHQ-9 con 2 preguntas de evaluación para determinar la frecuencia (0, nunca; 1, varios días; 2, más de la mitad de los días; 3, casi cada día) en las 2 últimas semanas de: 1) la presencia de un estado de ánimo depresivo, y 2) una pérdida de interés o placer en actividades de rutina. Una respuesta positiva a cualquiera de estas preguntas para la depresión indica que se requieren exámenes adicionales y el punto de corte es 3. Así mismo, en el GAD-2 se recogen 2 síntomas del GAD-7 con otras 2 preguntas: 1) presencia de un estado de nerviosismo, tensión, y 2) incapacidad de controlar la preocupación. Una puntuación mayor o igual que 3 es un indicador de probable trastorno de ansiedad. El estudio de las propiedades psicométricas del PHQ-4 también ha sido llevado a cabo en el ensayo PsicAP, en versión informatizada (Cano-Vindel et al., manuscrito enviado). Tanto el PHQ-2 como el GAD-2 han mostrado que con este punto de corte de 3 se alcanzó una alta sensibilidad (PHQ-2=.90; GAD-2=.88) pero con una especificidad baja, aunque aceptable (.61) (Muñoz-Navarro, 2015). Otros trabajos han estudiado la utilidad de una versión online del GAD-2, mostrando una sensibilidad de .83 y una especificidad de .61 con un punto de corte de 4 (Donker, van Straten, Marks y Cuijpers, 2011). Además, se ha estudiado la validez del criterio de PHQ-2 en comparación con el PHQ-9 donde pacientes contestaron a estos cuestionarios en una pantalla táctil mientras esperaban su cita en consultas de AP (Carey, Boyes, Noble, Waller e Inder, 2016). En este estudio, encontraron una sensibilidad de .90 y una especificidad de .78 para un punto de corte de 3. Es importante destacar que estos instrumentos breves presentan propiedades psicométricas adecuadas, tal y como se ha estudiado en metaanálisis recientes (Manea et al., 2016; Plummer et al., 2016).
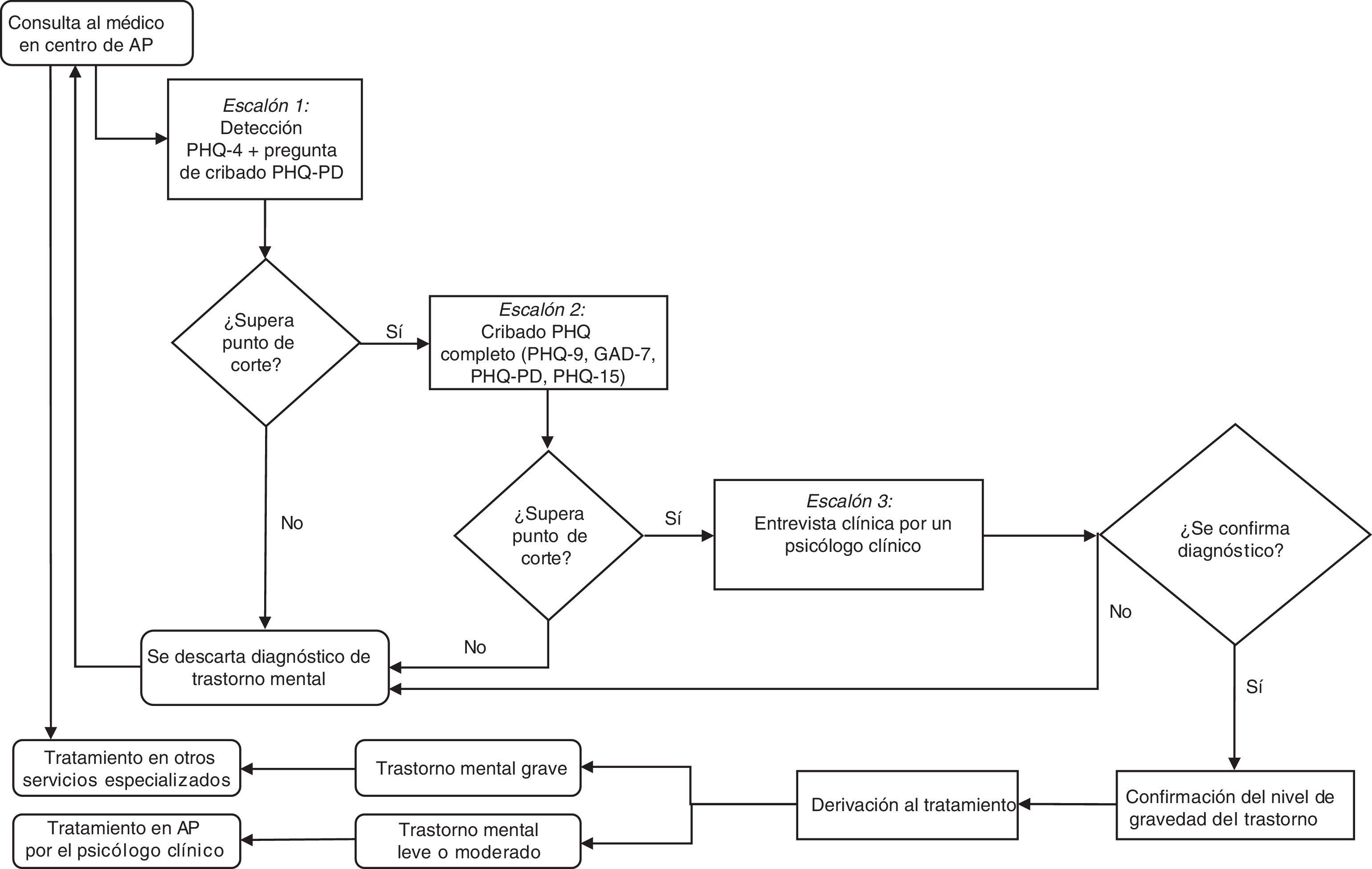
Una propuesta para un modelo jerárquico de cribado, diagnóstico y derivación de los trastornos mentales en centros de atención primaria españolesUno de los objetivos principales del ensayo clínico PsicAP es reducir la alta tasa de diagnósticos erróneos en los centros de AP mediante el uso de pruebas de cribado cortas, utilizadas en todo el mundo y validadas en población española (Cano-Vindel et al., 2016). Los propios datos y estudios psicométricos de este ensayo han ayudado a consolidar esta validación. Los trastornos mentales no diagnosticados representan un desafío importante y un costo significativo para la sociedad española (Parés Badell et al., 2014), como en otros países (Whiteford et al., 2015). Como se ha mostrado en este trabajo, se necesitan nuevas estrategias para abordar esta situación. Basándose en investigaciones previas, se ha propuesto el uso de un escrutinio jerárquico en dos etapas, consistente en un breve pre-cribado seguido de una batería de escalas específicas de trastornos para aquellos que cumplan con los criterios diagnósticos (Batterham et al., 2013; Donker et al., 2011). Esto puede aumentar la eficiencia del cribado, sin sacrificar la precisión. Por otra parte, el uso de cuestionarios computarizados puede ser una buena elección para reducir el tiempo en las correcciones de prueba, o gastos innecesarios en papel. Con este fin, proponemos un modelo de 3 escalones diseñado para detectar, diagnosticar y derivar correctamente a los pacientes con estos trastornos, basándose en sugerencias bibliográficas previas (Batterham et al., 2013, Mitchell et al., 2016, Plummer et al., 2016). En la Figura 1 se puede observar un diagrama de decisión basado en este modelo jerárquico.
El primer paso es ofrecer a todos los pacientes que vienen al centro de AP presentando sintomatología emocional negativa la oportunidad de completar el PHQ-4, con el fin de apoyar el diagnóstico del médico de familia. Podría agregarse la primera pregunta del PHQ-PD para el trastorno de pánico, que también ha demostrado tener una alta sensibilidad (.83) (Muñoz-Navarro et al., 2016). Estas 5 preguntas podrían estar incluidas en la historia clínica. Esto permitiría detectar en cuestión de minutos los síntomas de ansiedad y/o depresión que están presentes en un porcentaje notable de la población general que asiste a centros de AP, que podría alcanzar el 49.2% de probables trastornos de ansiedad, depresión o somatizaciones (Roca et al., 2009). La facilidad de este proceso, la brevedad del cribado, la automatización de las correcciones, que se harían directamente de forma informatizada, el aumento de la sensibilidad y la especificidad de este procedimiento frente al simple diagnóstico médico sin asistencia, así como el archivo seguro y solo accesible al profesional sanitario del centro de salud, serían ventajas obvias frente al estado actual de esta cuestión en las historias clínicas.
Segundo escalón: cribado mediante el PHQ informatizado por un psicólogo clínicoUn segundo paso en este proceso implicaría a un psicólogo clínico, que atendería a los pacientes que obtienen un resultado positivo en el cuestionario de cribado ultra-breve de 5 preguntas. El psicólogo clínico podría aplicar el cuestionario completo PHQ, que permite cribar también los trastornos por uso de sustancias y trastornos de la alimentación, o solo algunas escalas, como el PHQ-15, el PHQ-9, el GAD-7 y el PHQ-PD, las cuales han sido analizadas con muestra del ensayo PsicAP y han demostrado tener buenas propiedades psicométricas (Muñoz-Navarro et al., 2016; 2017a; 2017b). Administrar estos instrumentos antes de una entrevista personal proporcionaría al psicólogo clínico datos valiosos.
Tercer escalón: entrevista clínica. Diagnóstico confirmatorio y derivación adecuada por un psicólogo clínicoComo otros investigadores han informado (Mitchell et al., 2016; Plummer et al., 2016), el PHQ y los instrumentos de autoinformes no pueden utilizarse para hacer un diagnóstico clínico. Por lo tanto, el tercer paso en este proceso es organizar una consulta con un psicólogo clínico en el centro de AP para confirmar el diagnóstico mediante una entrevista clínica en aquellos pacientes que hayan dado positivo y remitir a los pacientes a la atención adecuada —tanto dentro del centro de AP como a un centro de atención especializada— pero siempre en estrecha consulta con el médico de familia y otros trabajadores de salud mental.
ConclusiónLa AP constituye la puerta de entrada para muchas personas que padecen trastornos mentales y requieren de un tratamiento eficaz para mejorar su salud y su calidad de vida. Sin embargo, existen una serie de factores que reducen la detección y el diagnóstico correcto. El reducido tiempo de las consultas o la presencia de trastornos comórbidos, entre otros problemas emocionales o condiciones físicas (Castro-Rodríguez et al., 2015; Fernández et al., 2010), pueden conllevar un diagnóstico impreciso (Aragonés et al., 2006; Cabrera-Mateos et al., 2017; Olariu et al., 2015) y, por tanto, entorpecer la correcta detección y derivación al tratamiento adecuado, ya sea en AP o en otros servicios especializados.
El modelo jerárquico de cribado, diagnóstico y derivación propuesto en el presente trabajo se basa en estudios ya publicados sobre población española con los instrumentos propuestos. Pensamos que ayudará a mejorar la detección y el diagnóstico de los pacientes que sufren depresión, ansiedad o somatizaciones, facilitando la adecuada derivación al tratamiento más eficaz de los desórdenes emocionales o trastornos mentales comunes en AP y los trastornos mentales graves a otros servicios especializados. Aunque se requiere de mayores investigaciones para determinar la eficiencia de la presente propuesta, el modelo descrito constituye una alternativa razonable, prometedora y provechosa para el sistema de salud público.
FinanciaciónAgradecemos la financiación aportada por el Colegio Oficial de Psicólogos de Madrid, el Colegio Oficial de Psicólogos de la Comunidad Valenciana, Fundación Española para la Promoción y el Desarrollo Científico y Profesional de la Psicología (Psicofundación), Fundación Mutua Madrileña y el Ministerio de Economía y Competitividad (MINECO).
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todo el equipo de investigación PsicAP por su participación y contribución en la obtención de los resultados de este trabajo.