La úlcera aórtica penetrante es una entidad poco frecuente e infradiagnosticada con características propias respecto la disección clásica. Se presenta una revisión actualizada de la enfermedad centrándose sobre todo en las características pronósticas y el manejo terapéutico.
Penetrating aortic ulcer is a rare and underdiagnosed condition, with its own characteristics regarding classical dissection. An updated review is presented, focusing on its prognosis and therapeutic management.
La úlcera aórtica penetrante o Penetrating aortic ulcer (PAU), descrita por primer a vez por Shennan en 1934, se define como una lesión focal aórtica que ulcera la íntima y la lámina elástica interna penetrando en la media arterial1.
Constituye la entidad más infrecuente de las que componen el síndrome aórtico agudo, abarcando un 5% de los casos2, aunque su prevalencia real es desconocida debido a la presencia de casos asintomáticos.
Dada su similitud clínica con la disección clásica, tradicionalmente se ha tratado de manera similar a pesar de presentar características específicas tanto pronósticas como de manejo. El objetivo de este artículo es realizar una revisión actualizada de la literatura sobre dichas características centrándose en el pronóstico y manejo terapéutico de la PAU.
DesarrolloMetodologíaSe realiza una revisión no sistemática de artículos publicados e indexados en Medline con los siguientes criterios de búsqueda: «penetrating aortic ulcer», «penetrating ulcer AND aorta» y «penetrating atherosclerotic ulcer». Se seleccionan y analizan artículos de revisión y originales con especial atención a aquellos publicados en los últimos 5 años.
Características clínicasLa úlcera aórtica penetrante es una entidad que afecta mayoritariamente a varones (60%) de edad avanzada, siendo la media de edad al diagnóstico mayor de 70 años. Además, suelen ser pacientes con importante comorbilidad cardiovascular, destacando la presencia de hipertensión arterial (en un 70% de los casos), dislipemia (40%), cardiopatía isquémica (42%) e insuficiencia renal (19%), entre otras entidades3. Según algunos autores la supervivencia media tras el diagnóstico no suele superar los 10 años a pesar del tratamiento, lo que traduce la importante comorbilidad y la fragilidad de este tipo de pacientes4.
Desde el punto de vista patogénico, es una entidad que afecta a la íntima arterial a diferencia del hematoma intramural y la disección aórtica clásica que son enfermedades que afectan fundamentalmente de la túnica media.
Clínicamente se presenta dentro del espectro del síndrome aórtico agudo, siendo indistinguible por sus manifestaciones de la disección aórtica y el hematoma intramural, aunque en la mayoría de los casos (hasta en un 75%) es asintomática. Puede complicarse mediante la progresión hacia una disección clásica, formación de seudoaneurisma o incluso la rotura aórtica, siendo esta última complicación especialmente frecuente en comparación con la disección, pudiendo llegar hasta un 38%5 en casos sintomáticos.
Las lesiones ulcerosas pueden ser únicas o múltiples, siendo el diámetro y la profundidad de unos 12,6mm y unos 6,6mm de promedio, respectivamente3. La localización más frecuente suele ser el tercio medio de la aorta torácica descendente (60%), siendo menos habitual la afectación de la aorta ascendente (10%) o de la aorta abdominal (30%)3.
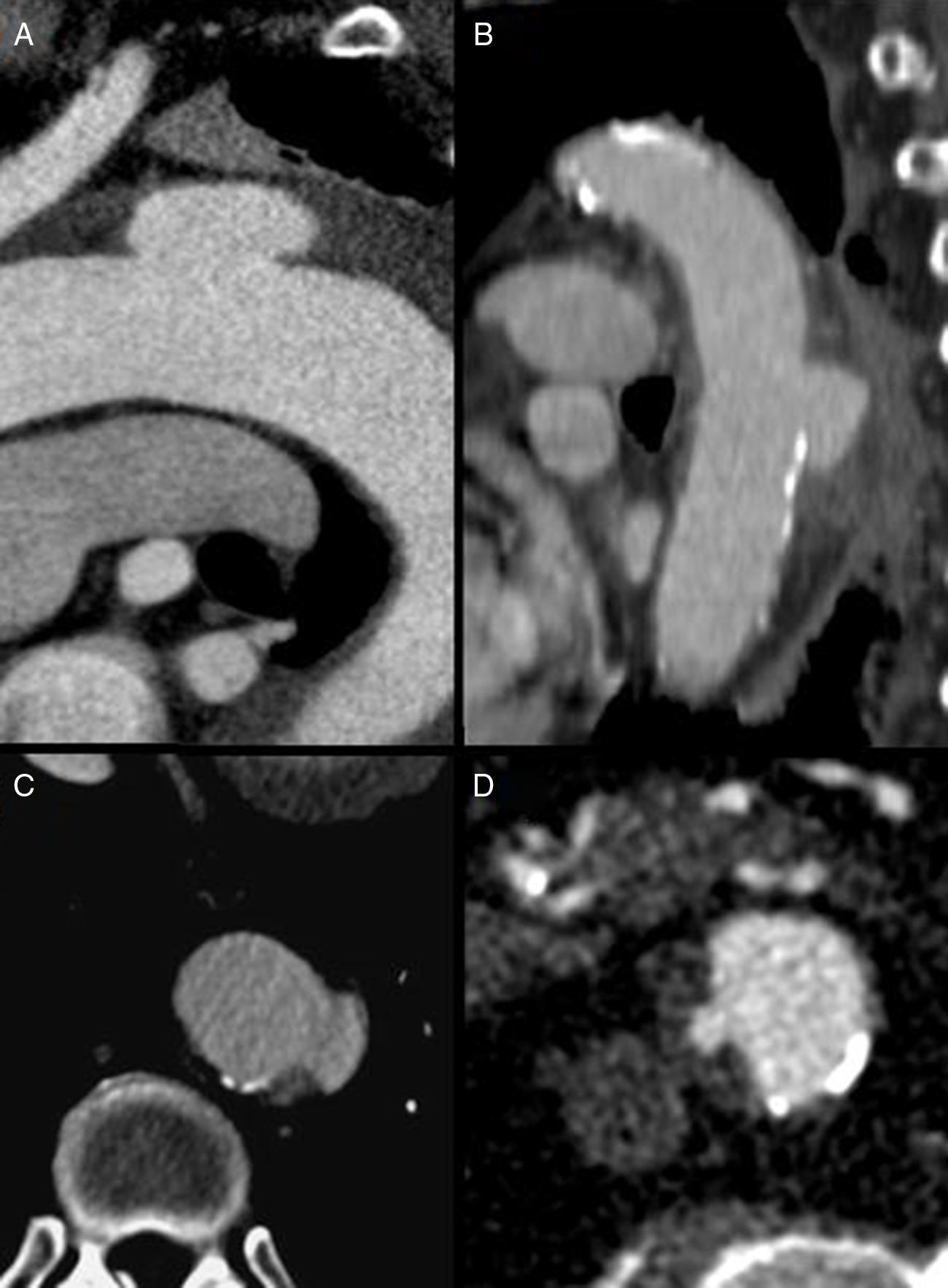
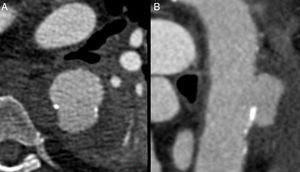
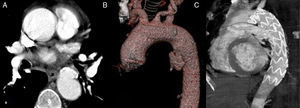
DiagnósticoLas PAU se suelen diagnosticar a través de una prueba de imagen incidentalmente o bien en el contexto de un síndrome aórtico agudo. En la actualidad, la prueba diagnóstica más utilizada y de mayor sensibilidad diagnóstica es la angiotomografía computarizada (angio-TC) habiendo desplazado completamente a la arteriografía como patrón estándar. La imagen típica es la presencia de una protrusión de contraste desde la luz aórtica sobre la pared sin evidenciar flap u otros signos de disección6. Suele asociarse también la imagen de una íntima arterial engrosada y calcificada y, en algunos casos, hematoma subintimal perilesional (fig. 1).
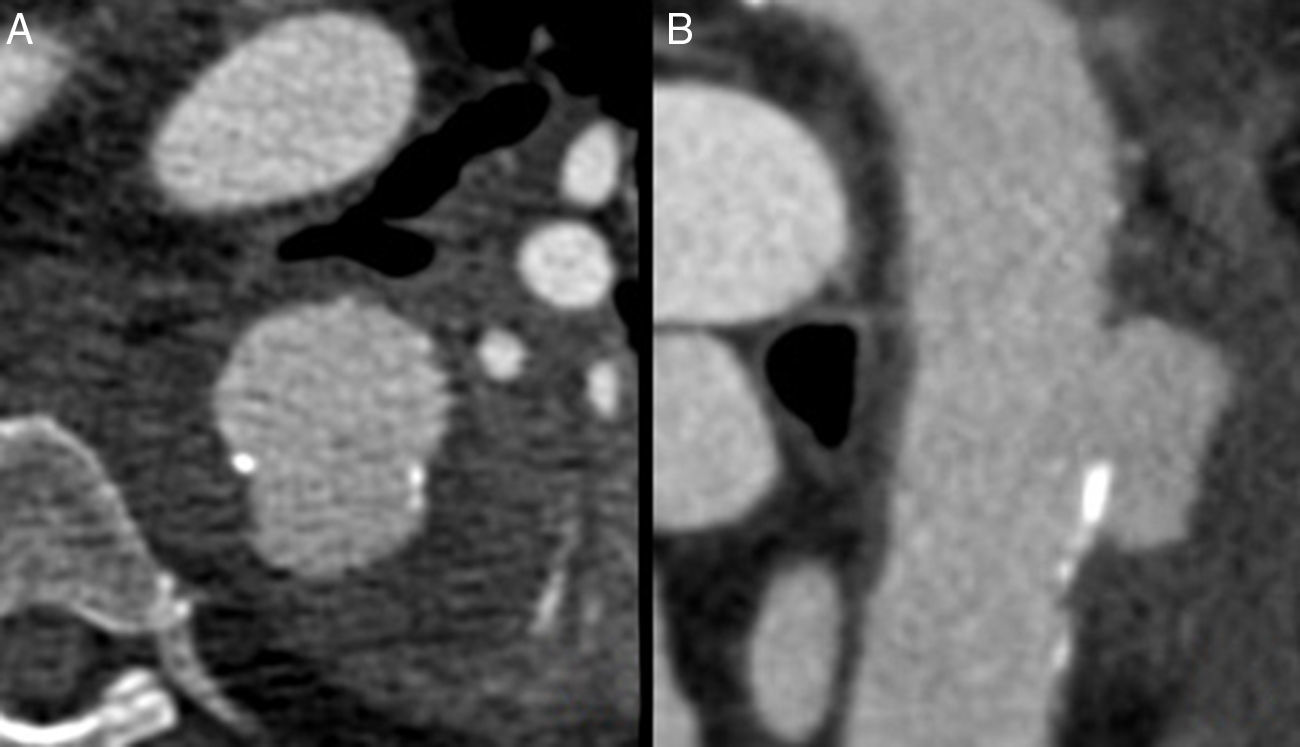
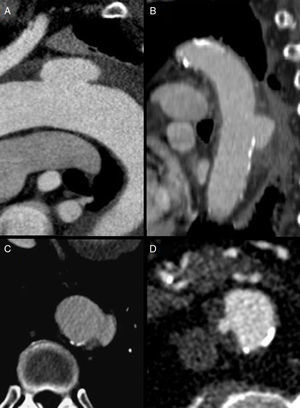
El ecocardiograma transesofágico tiene una buena sensibilidad y especificidad diagnóstica a pesar que es operador dependiente, y que no es capaz de valorar la aorta en toda su extensión. Destaca su uso como técnica de apoyo al angio-TC7 ayudando a diferenciar las PAU verdaderas (la ulceración penetra en la media) de placas ateroscleróticas ulceradas en donde la ulceración no sobrepasa la íntima (figs. 2C y D). Asimismo es útil en la diferenciación de aquellas PAU asociadas a hematoma intramural de la ulceración secundaria de un hematoma intramural previo Ulcer like projection (ULP)2. Esta última situación es de especial importancia, cara al manejo terapéutico, siendo la ULP de mucho mejor pronóstico que la PAU cuando se asocia a sangrado intramural. La detección de la lesión ulcerosa en la primera prueba diagnóstica en un síndrome aórtico agudo hace pensar en la presencia de una PAU asociada a hematoma ya que la ulceración secundaria de un hematoma intramural suele aparecer en una fase posterior, días o semanas después del cuadro clínico inicial. Asimismo, la presencia de irregularidades o calcificaciones en los bordes de la ulceración va a favor del diagnóstico de una PAU a diferencia de las ULP (figs. 2A y B) del hematoma intramural que al ser una enfermedad de la media suele presentar una íntima arterial sana.
Imagen de ulcer like projection (ULP) secundaria a hematoma intramural (A) versus úlcera aórtica penetrante (B) con calcificaciones e irregularidades en los bordes de la lesión y en el resto de la aorta. Comparación entre úlcera aórtica penetrante (C) y placa ateromatosa ulcerada (D) en donde la ulceración no sobrepasa la íntima.
La resonancia magnética también puede ser de utilidad a pesar que no se suele realizar en la fase aguda, debido fundamentalmente a la prolongada duración de la exploración, y la falta de disponibilidad de urgencia en muchos centros.
La utilidad de tomografía computarizada por emisión de positrones (PET-TC), así como reactantes bioquímicos como el dímero-D y la PCR como marcadores actividad inflamatoria y predictores de estabilidad aórtica está en estudio sin existir todavía resultados concluyentes8.
Evolución naturalAunque no existe evidencia firme al respecto y, probablemente, por analogía con la disección tipo A, existe un consenso mayoritario sobre que las PAU con afectación de la aorta ascendente (PAU tipo A) son una entidad de mal pronóstico, con un elevado riesgo evolución hacia la perforación aórtica1,9,10, por lo que el tratamiento quirúrgico suele ser la opción principal en la mayoría de los casos.
En cuanto a las PAU tipo B (con afectación de aorta torácica descendente o abdominal), existe controversia sobre su evolución natural considerando algunos autores una situación de alto riesgo5, a diferencia de otros que consideran un curso más benigno11. Estas diferencias se deben fundamentalmente al sesgo en la selección de los pacientes incluidos en las distintas series, diferenciando aquellas constituidas por pacientes sintomáticos con síndrome aórtico agudo, de las formadas por casos asintomáticos diagnosticados de manera incidental.
La serie evolutiva con mayor número de casos publicada3, analiza de manera retrospectiva la evolución radiológica y clínica de 87 PAU (24% sintomáticas y 76% asintomáticas) no tratadas. Concluyen que en general la PAU es una entidad de pronóstico fundamentalmente benigno con una tasa de complicación (progresión a disección clásica, aneurisma sacular/seudoaneurisma o rotura) de aproximadamente un 23% en un seguimiento medio de 8,4±10,3 meses. De manera secundaria, analiza cuáles son los factores predictores de evolución desfavorable, siendo únicamente significativa la presencia de clínica en el momento del diagnóstico inicial (PAU sintomáticas).
Otros factores de mal pronóstico descritos en la literatura son la presencia de derrame pleural, asociación con sangrado periaórtico o hematoma intramural y las úlceras de gran tamaño. No hay un consenso claro en cuanto a los puntos de corte sobre el tamaño, aunque se suele considerar PAU de alto riesgo aquellas con más de 20mm de cuello o bien más de 10mm de profundidad2,12.
Manejo e indicaciones de tratamientoA continuación se resumen las recomendaciones sobre el tratamiento de las PAU de las guías clínicas sobre enfermedad aórtica de la European Society of Cardiology (ESC) de 20141 y de la American Heart Association (AHA) de 20109. Es importante resaltar que ante la ausencia de ensayos clínicos controlados, el nivel de evidencia de todas las recomendaciones es bajo (nivel C) estando basadas en series retrospectivas y en comisiones de expertos.
En general, las guías clínicas consideran un manejo conservador de las PAU, sobre todo en pacientes asintomáticos, con úlceras de tipo B y de pequeño tamaño. Se recomienda en estos casos una vigilancia periódica clínica y por imagen, valorando la opción quirúrgica en caso de crecimiento del diámetro aórtico máximo a nivel de la lesión (>5mm/año o bien diámetro >55mm), o bien en caso de aparición de signos radiológicos de complicación (hematoma intramural/periaórtico o derrame pleural). En cuanto a la periodicidad del seguimiento, se recomienda realizar un estudio por imagen cada 3 meses el primer año, semestralmente el segundo y tercero y, posteriormente, anual2.
Asimismo, se describen situaciones de mal pronóstico en las que se recomienda un manejo más agresivo como por ejemplo:
- −
Pacientes sintomáticos: La opción terapéutica inicial se basa en la monitorización, la analgesia y el tratamiento, y control de las cifras tensionales. En aquellos pacientes con dolor refractario o recurrente a pesar del tratamiento se recomienda valorar intervención quirúrgica.
- −
Afectación de la aorta ascendente (PAU tipo A): Se recomienda tratamiento quirúrgico urgente tanto en casos sintomáticos como asintomáticos.
- −
Presencia de signos radiológicos de complicación: Recomendando el tratamiento quirúrgico en aquellas PAU con hematoma intramural o periaórtico y/o derrame pleural asociado (especialmente si es progresivo).
- −
Úlceras de gran tamaño: Aunque sin un consenso claro, se recomienda también valorar la opción quirúrgica en aquellos pacientes con PAU de gran tamaño (>20mm de diámetro o>10mm de profundidad)13.
En la PAU tipo A, el tratamiento quirúrgico con resección del segmento afecto e interposición protésica sigue siendo el tratamiento de elección. A pesar de ello, presenta unas cifras de morbimortalidad elevadas (de hasta un 60%)14 debido sobre todo a la elevada comorbilidad cardiovascular asociada en este tipo de pacientes, llegándose a considerar no aptos para cirugía hasta un 28% de los casos15.
La opción endovascular, clásicamente ha estado limitada debido a las características anatómicas de la aorta ascendente (escasa longitud de sellado proximal, proximidad de la válvula aórtica y las arterias coronarias, necesidad de exclusión de los troncos supraaórticos). A pesar de ello, existen casos de PAU tipo A tratadas mediante dispositivos endovasculares convencionales16,17 con una mortalidad perioperatoria prácticamente nula, y un éxito técnico cercano al 90% de los casos, por lo puede considerarse actualmente como una opción de tratamiento en pacientes de alto riesgo quirúrgico.
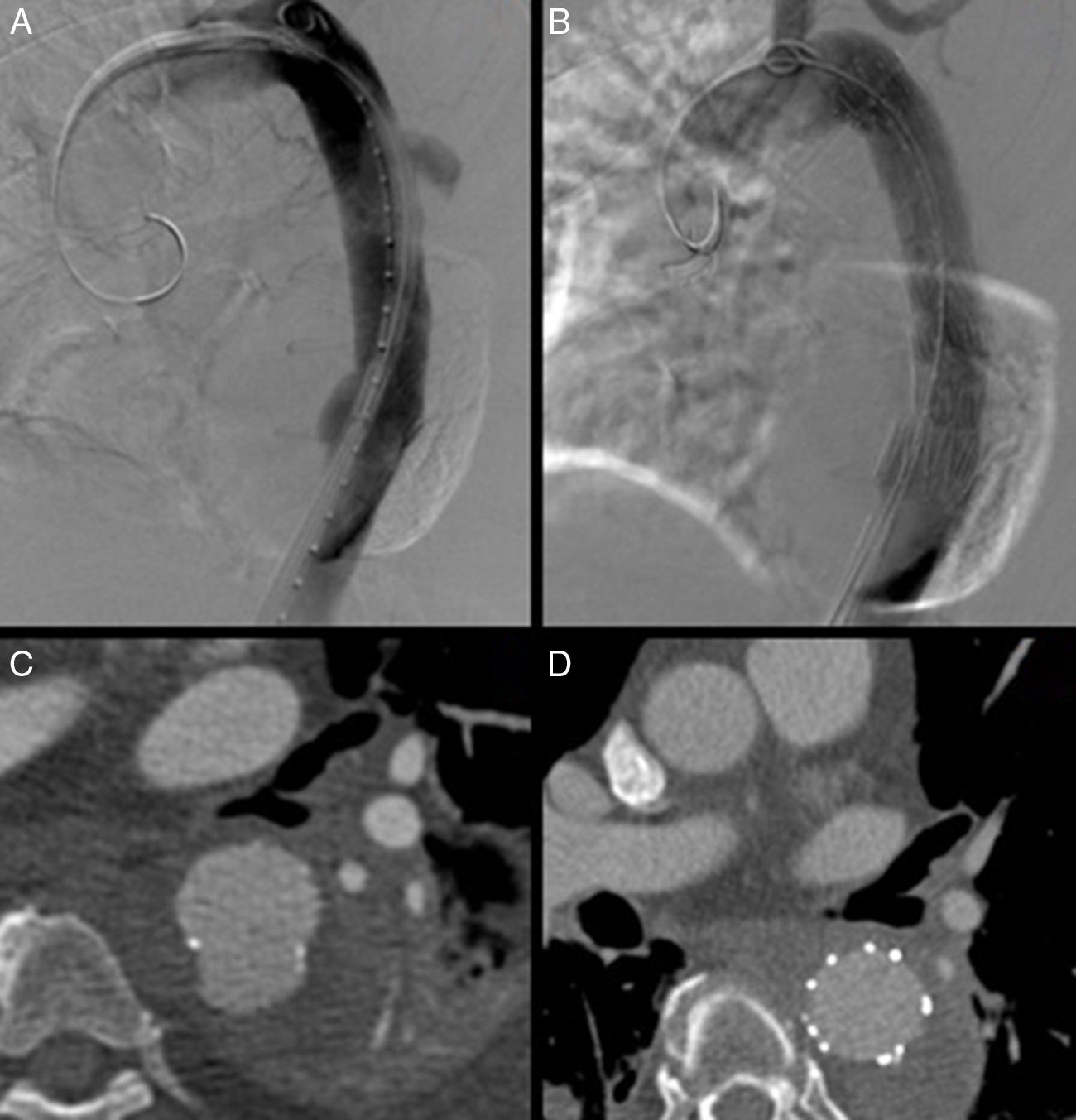
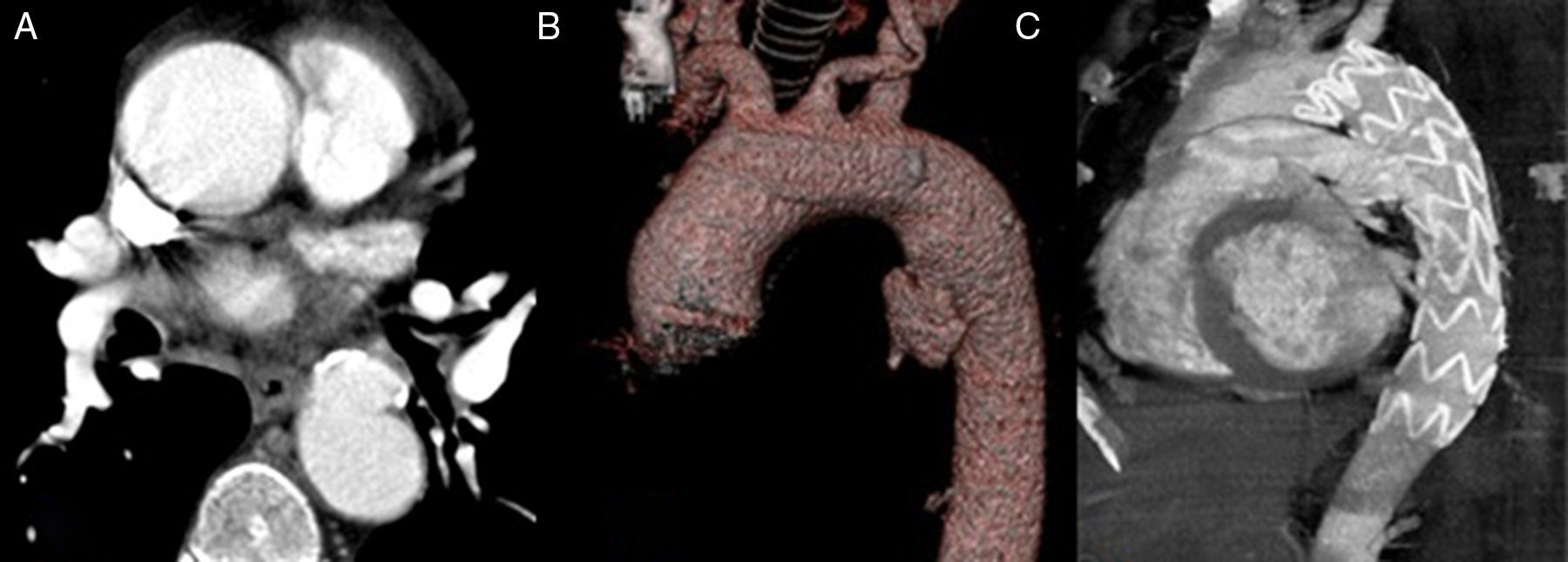
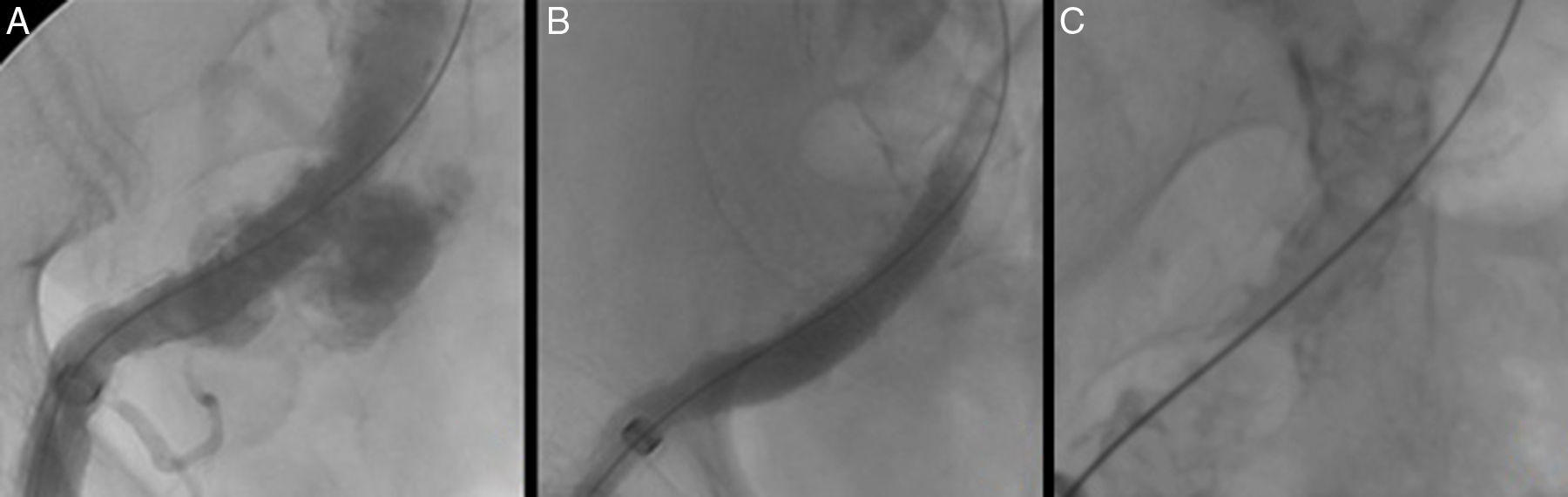
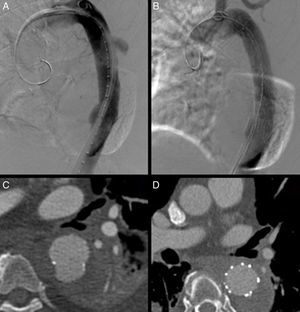
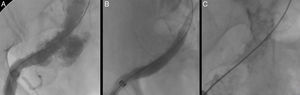
En cuanto a la PAU tipo B, la cirugía endovascular se ha erigido como una importante alternativa a la cirugía clásica, pudiéndose considerar actualmente como la opción quirúrgica de elección. Su éxito técnico inicial es cercano al 100%, con una mortalidad perioperatoria inferior en comparación con la cirugía convencional (7 vs. 15-20%, respectivamente)2,4 (figs. 3 y 4).
La morbilidad asociada al procedimiento es baja, siendo en su mayoría secundaria a complicaciones con el acceso debido a la coexistencia de enfermedad aterosclerosa significativa del sector ilio-femoral (fig. 5). Debido al perfil mayoritario de los dispositivos torácicos actuales (20-24 French), se recomienda una luz mínima entre 6,5 y 8mm, respectivamente, para avanzar la endoprótesis con seguridad18. En caso contrario, se aconseja valorar la posibilidad de acceso alternativo mediante un conducto protésico ilíaco. Los actuales dispositivos de nueva generación presentan perfiles de sistema de liberación más bajos, empezando en 18 French para los diámetros de 32mm.
La incidencia de ictus periprocedimiento es del 4% aproximadamente19,20, recomendándose una manipulación cuidadosa de la guía y de los dispositivos sobre todo en aquellos pacientes con ateromatosis extensa del arco aórtico. Dado el carácter segmentario de la enfermedad, no se requieren grandes coberturas de la aorta torácica, por lo que el riesgo de isquemia medular y paraplejia permanente es bajo sin haber encontrado casos descritos en la literatura.
Desde el punto de vista técnico, en la mayoría de los casos el procedimiento endovascular se realiza con un único dispositivo20,21, siendo el diámetro y longitud medios de 34 y 150mm, respectivamente. La tasa de endofugas periprocedimiento es cercana al 20%21, recomendando un sellado proximal y distal mínimo de 15mm4 para prevenir su aparición.
Los resultados a medio y largo plazo son igualmente buenos con una tasa de conversión a cirugía abierta y una mortalidad atribuible a la enfermedad aórtica prácticamente nula. A pesar de ello, no está exento de requerir reintervenciones (5-20% de los casos) secundarias en su mayoría por endofugas tardías, por lo que se recomienda un adecuado seguimiento clínico y radiológico a largo plazo. Un estudio reciente publicado en nuestro centro22 confirman dichos hallazgos con una tasa de reintervención a 100 meses de un 20%, y una mortalidad atribuible al procedimiento en dicho periodo de un 4,5%.
ConclusionesLa PAU es una entidad poco frecuente e infradiagnosticada con características propias respecto la disección clásica. Su pronóstico es inicialmente benigno en sus formas asintomáticas, aunque con un potencial riesgo de complicación grave en casos sintomáticos, con afectación de aorta ascendente (PAU tipo A) o bien en úlceras grandes o aquellas con signos radiológicos de complicación (derrame pleural, hematoma intramural asociado, formación de seduoaneurisma). El tratamiento endovascular se considera la opción quirúrgica de elección en la PAU tipo B, así como una alternativa útil para pacientes con PAU tipo A no tributarios de cirugía clásica por el elevado riesgo quirúrgico.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesEl Dr. V. Riambau es consultor de Bolton Medical (USA), W.L. Gore & Associates (USA) y Medtronic (USA).