Puntos clave
En las últimas décadas la prevalencia de las enfermedades alérgicas ha ido aumentado de manera muy importante en los países occidentales. Así, se han considerado la causa más frecuente de enfermedad crónica no infecciosa en la edad pediátrica. Sólo en los últimos años este primer puesto se ve amenazado por otras alteraciones como el sobrepeso-obesidad y el trastorno por déficit de atención-hiperactividad.
Se estima que en los países avanzados la enfermedad alérgica afecta, en algún momento de la edad infantil, al 15-20% o más de la población1. Dentro del grupo de dicha enfermedad se incluyen el asma, la urticaria-angioedema, la dermatitis atópica, la anafilaxia y la enfermedad de las vías respiratorias superiores. La alergia a alimentos, medicamentos o látex no son en realidad enfermedades, sino causas de enfermedad, pues los síntomas que provocan se engloban en el grupo mencionado.
Este capítulo versará sobre la enfermedad de las vías respiratorias superiores, que es la más frecuente en dicho grupo.
Lectura rápida
La rinitis alérgica es una de las enfermedades crónicas más frecuentes en la edad pediátrica, y puede llegar a causar una marcada disminución en la calidad de vida, por síntomas molestos, que interfieren con el sueño, y que repercuten en el estado diurno, con somnolencia, disminución del rendimiento académico o laboral, y de la actividad física y social.
DiagnósticoEl diagnóstico es clínico, y se basa en la presencia mantenida o repetida de síntomas típicos como estornudos, picor, obstrucción, secreción nasal, que pueden ser muy obvios, o pasar más desapercibidos, confundiéndose con tics nerviosos, y de síntomas menos típicos, como epistaxis, ojeras, maloclusión, halitosis, que además pueden originar confusión respecto a la verdadera causa.
La rinitis es una alteración inflamatoria de la mucosa nasal2 que se diagnostica por métodos clínicos, y sólo se recurre a exámenes complementarios en muy contadas ocasiones. Los exámenes complementarios se utilizan para valorar la severidad, para averiguar la etiología o para evaluar la respuesta al tratamiento, pero no para realizar el diagnóstico de rinitis en sí.
En la práctica médica se define la rinitis como una entidad clínica caracterizada por uno o más de los siguientes signos o síntomas: rinorrea anterior o posterior, estornudos, prurito, congestión y obstrucción nasal2.
La rinorrea anterior suele ser evidente; la rinorrea posterior puede pasar más desapercibida: puede manifestarse como carraspeo, como tos, y en algunas ocasiones puede visualizarse al explorar la faringe.
El prurito nasal puede ser obvio, desencadenando maniobras de rascado frecuentes. Si la maniobra hacia arriba es muy repetida, se origina el surco nasal transversal. Las maniobras de rascado a veces son más sutiles, y pueden pasar desapercibidas. El prurito nasal también puede manifestarse como muecas de fruncido de nariz, boca, ojos, giros de la cabeza o movimientos de hombros, que se pueden confundir con tics nerviosos.
La congestión y obstrucción nasal da origen a halitosis, maloclusión y voz gangosa. Hace que se ronque al dormir, con posible aparición de apneas o hipopneas. La repercusión sobre el sueño puede dificultar el descanso, con su consiguiente efecto sobre la actividad diurna, académica o laboral.
Otro signo de la rinitis es la epistaxis, que puede aparecer espontáneamente, sin tocar la nariz, incluso durmiendo. En los niños, la rinitis alérgica es la causa de epistaxis más frecuente.
Las ojeras, por congestión de las venas periorbitarias, son muy corrientes en niños con rinitis.
- —
Exploración física en la rinitis: si la anamnesis es típica, la exploración física aporta poco para el diagnóstico. Tiene utilidad para valorar parcialmente la severidad y para descartar complicaciones. Si los síntomas son poco típicos, la presencia de algunos signos puede apoyar el diagnóstico de rinitis.
- —
Posibles hallazgos físicos son: ojeras, surco de Dennie-Morgan (pliegue doble en el párpado inferior), surco nasal transversal, mucosa nasal pálida o violácea, hipertrofia de cornetes nasales, desviación de la nariz (si no es de tipo familiar). La exploración ocular, en busca de signos indicativos de conjuntivitis, debe ser sistemática en la rinitis.
Se deben explorar los oídos (signos de otitis serosa), el paladar (ojival en la obstrucción nasal), la presencia de pólipos (mucoviscidosis, intolerancia a antiinflamatorios no esteroideos, sinusitis y también en rinitis no complicadas), el tabique nasal (desviación por diversas causas), secreción purulenta (indicativa de cuerpo extraño, causa infecciosa, inmunodeficiencias, mucoviscidosis), afectación unilateral (cuerpo extraño, tumoraciones benignas o malignas, congénitas o adquiridas, rinorrea de líquido cefalorraquídeo). La sinusitis, o mejor rinosinusitis, como complicación, puede ocasionar secreción nasal posterior, dolor a la presión en la cara, taponamiento nasal y pérdida de olfato. Cuando un niño presenta los signos o síntomas descritos, el diagnóstico más probable es el de rinitis, pero hay que completar 2 pasos: primero realizar un diagnóstico diferencial para descartar otras entidades con síntomas similares, y segundo, caracterizar dicha rinitis, ponerle uno o más «apellidos», pues el diagnóstico de rinitis es sólo sindrómico, y puede deberse a múltiples causas.
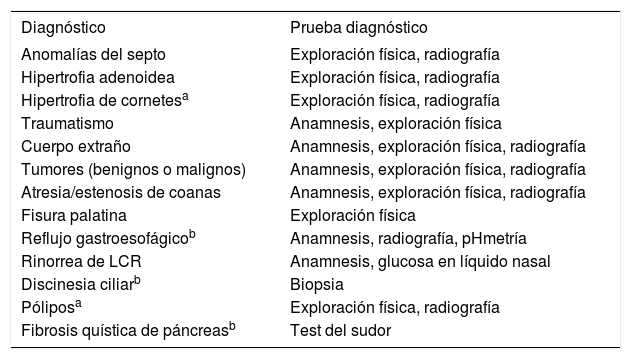
Las principales entidades para el diagnóstico diferencial se muestran en la tabla 1. Muchas se pueden descartar con una anamnesis cuidadosa, una exploración física y a veces con estudios de imagen. Se necesitarán exámenes complementarios diferentes como test del sudor, biopsia o determinación de glucosa en secreción nasal en otras.
Diagnóstico diferencial de la rinitis y orientación diagnóstica
| Diagnóstico | Prueba diagnóstico |
|---|---|
| Anomalías del septo | Exploración física, radiografía |
| Hipertrofia adenoidea | Exploración física, radiografía |
| Hipertrofia de cornetesa | Exploración física, radiografía |
| Traumatismo | Anamnesis, exploración física |
| Cuerpo extraño | Anamnesis, exploración física, radiografía |
| Tumores (benignos o malignos) | Anamnesis, exploración física, radiografía |
| Atresia/estenosis de coanas | Anamnesis, exploración física, radiografía |
| Fisura palatina | Exploración física |
| Reflujo gastroesofágicob | Anamnesis, radiografía, pHmetría |
| Rinorrea de LCR | Anamnesis, glucosa en líquido nasal |
| Discinesia ciliarb | Biopsia |
| Póliposa | Exploración física, radiografía |
| Fibrosis quística de páncreasb | Test del sudor |
LCR: líquido cefalorraquídeo.
Cuando se han descartado otras entidades se debe intentar averiguar la etiología de la rinitis. Las principales causas se ven en la tabla 2. Las causas alérgica e infecciosa comprenden la inmensa mayoría en la infancia, el resto de causas son excepcionales en la edad pediátrica.
En la práctica clínica, la alérgica se diagnostica por la positividad del estudio alergológico, mientras que la causa infecciosa se suele diagnosticar por exclusión, cuando no se identifica una sensibilización alérgica.
Actitud diagnóstica ante un niño con rinitisCuando la rinitis aparece de modo agudo, autolimitado e infrecuente, se puede asumir que sea debida a una causa infecciosa. Distinto es el caso de la rinitis que aparece de manera repetida o con síntomas muy duraderos; en este caso sí que se debe valorar con más detalle. Se debe evaluar en primer lugar la severidad de la sintomatología, y en segundo lugar orientar el diagnóstico etiológico.
Lectura rápida
La valoración clínica debe descartar otras causas de los síntomas, como tumoraciones, malformaciones, alteraciones estructurales congénitas o adquiridas, cuerpo extraño, etc., para lo cual debemos buscar signos y síntomas infrecuentes en la rinitis alérgica, como afectación unilateral, obstrucción continua, desmedro, infecciones de repetición, acropaquias o auscultación patológica, sin olvidar que algunos de estos signos pueden darse en la rinitis alérgica. Tras un diagnóstico diferencial mínimo se evaluará la gravedad por factores clínicos como frecuencia y duración de los episodios, intensidad, respuesta a los tratamientos utilizados, estado en los intervalos entre agudizaciones, afectación del sueño y de las actividades diurnas y se categorizará la rinitis según alguna de las clasificaciones propuestas, como la de la Allergic Rhinitis and its Impact on Asthma (ARIA) y que divide a las rinitis en intermitente o persistente por su cronología y en leve o moderada/grave por su repercusión clínica.
La valoración de la intensidad se basa en datos como frecuencia y duración de los episodios, la intensidad evaluada por la repercusión en el sueño y el rendimiento académico o laboral, estado entre agudizaciones, aparición de complicaciones e impacto sobre otras enfermedades concomitantes como el asma3.
La iniciativa Allergic Rhinitis and its Impact on Asthma (ARIA)4 simplifica esta valoración con 2 características. La primera, de tiempo, divide la rinitis en persistente, si los síntomas se presentan más de 4 días a la semana y más de 4 semanas, y en intermitente, cuando no se cumple ese criterio. La segunda, de gravedad, clasifica las rinitis en leves, si los síntomas están presentes pero no afectan al sueño, ni las actividades cotidianas, de ocio, de deporte, ni alteran el rendimiento escolar o laboral, y en moderadas/ graves si afectan a cualquiera de estas actividades. Así, cronología y severidad se combinan en 4 categorías: leve intermitente, leve persistente, moderada/grave intermitente y moderada/grave persistente.
La disminución en la calidad de vida por la rinitis puede llegar a ser muy importante, comparable a la del asma. Además de los efectos de los propios síntomas, se llega a alterar el sueño, el rendimiento escolar y laboral, y la vida social5. A ello se deben añadir los costes económicos y los sobrecostes que produce cuando se añade al asma6. Por todo ello junto y su alta prevalencia, la rinitis constituye un problema de salud pública.
La orientación de la etiología de la rinitis en atención primaria se dirige a valorar factores de riesgo de alergia, para decidir si derivar o no al paciente a un estudio especializado. Estos factores son de tipo clínico y de tipo analítico. Los factores clínicos son los siguientes:
- —
Edad: cuanto mayor sea la edad del niño, más probable es la alergia, especialmente a partir de los 6–7 años.
- —
Antecedentes familiares: los antecedentes familiares de alergia aumentan la probabilidad de alergia en el paciente, sea por una predisposición genética, o sea por compartir un mismo ambiente alergénico.
- —
Estacionalidad de los síntomas: los síntomas en los meses de primavera-verano apuntan a causa alérgica (pólenes). Los síntomas en meses fríos pueden deberse tanto a alérgenos (por ejemplo, ácaros) como a infecciones víricas.
- —
Datos climáticos: los síntomas en días de viento seco señalan una causa alérgica (pólenes), mientras que si se presentan los días de viento húmedo pueden ser tanto por alérgenos (ácaros u hongos) como por infecciones.
- —
Coincidencia con otros síntomas: la coincidencia de rinitis con síntomas en otros órganos (bronquios, ojos o piel) puede orientar hacia una causa alérgica.
- —
Relación temporal entre exposición a un alérgeno y aparición de síntomas: cuando se llega a identificar una relación clara de contacto con un alérgeno determinado (por ejemplo, animales, látex, ambientes pulvígenos) y aparición próxima de los síntomas, aumenta la probabilidad de que la causa sea alérgica.
- —
Exposición a ambiente con alérgenos: el contacto habitual con alérgenos identificables (por ejemplo, animales en el domicilio) aumenta la probabilidad de una causa alérgica, aun cuando no haya una relación temporal evidente.
Lectura rápida
Entre las diferentes causas de rinitis la más frecuente es la alergia, que se sospechará en atención primaria cuando haya antecedentes familiares de alergia, a mayor edad del paciente, si concurren otros síntomas como asma, conjuntivitis o dermatitis atópica, o si existe una exposición a alérgenos, tanto si dan síntomas evidentes como si no.
Datos analíticos que hacen sospechar una causa alérgica son la eosinofilia y la IgE total elevada, aunque con poca sensibilidad y especificidad, y ya con alta especificidad un Phadiatop o un InmunoCAP positivo, y que valorados junto al resto de datos clínicos y la gravedad sentarán una indicación de remisión para estudio alergológico especializado.
Los factores analíticos que se pueden valorar en atención primaria incluyen:
- —
Eosinofilia en sangre periférica: valores de eosinofilia relativa > 6% o absoluta > 450/μl se asocian a alergia, aunque con baja sensibilidad y especificidad.
- —
Inmunoglobulina E (IgE) sérica total: la IgE total elevada se interpreta como marcador de predisposición a sensibilización alérgica, así que aumenta la probabilidad de alergia, aunque tiene baja sensibilidad (44%)7.
- —
Phadiatop infant®: estudia la presencia de IgE específica contra un panel con los alérgenos más comunes. Un resultado positivo indica niveles de IgE específica por encima de 0,35 kU/l, aunque no identifica frente a qué alérgeno aparece esa IgE, o si se trata de la suma de niveles de IgE frente a varios de esos alérgenos. Tiene una sensibilidad de 77% y una especificidad de 80%7. Un resultado positivo justifica un estudio más detallado.
- —
InmunoCAP rapid®: es un test rápido, con sangre capilar, que no necesita aparataje, y que da resultados en 20 min. Detecta niveles de IgE específica frente a 10 de los alérgenos más comunes (gato, perro, polen de olivo, de artemisia, de abedul, de gramíneas, de parietaria, Dermatophagoides pteronyssimus, leche de vaca y huevo). Tiene una buena sensibilidad y muy alta especificidad.
La valoración conjunta de la gravedad de la rinitis y del riesgo de alergia es útil para decidir la remisión a estudio especializado, para decidir el tratamiento y para profundizar más en el diagnóstico diferencial. Cuanto más grave sea la rinitis, más exhaustivo debe ser el diagnóstico diferencial, especialmente si el paciente muestra signos poco frecuentes (tabla 3), que pueden indicar otro diagnóstico o ser indicativos de complicaciones. Cuanto más graves sean los síntomas y cuantos más factores indicativos de sensibilización alérgica tenga el paciente, más prioritario será enviarlo para estudio especializado.
Signos típicos y frecuentes de la rinitis y signos poco típicos o poco frecuentes que pueden orientar hacia otros diagnósticos o hacia complicaciones de la rinitis
| Signos típicos y frecuentes | Signos no típicos o infrecuentes |
|---|---|
| Estornudos | Rinorrea purulenta |
| Rinorrea acuosa | Obstrucción continua |
| Prurito | Afectación unilateral |
| Epistaxis | Dolor |
| Obstrucción intermitente | Auscultación patológica |
| Acropaquias | |
| Desmedro | |
| Asociación con diarreas o infecciones |
Tras descartar razonablemente otras entidades en el diagnóstico diferencial, se ha de decidir el tratamiento, contemplando 3 aspectos: tratamiento de las agudizaciones, tratamiento preventivo y tratamiento etiológico.
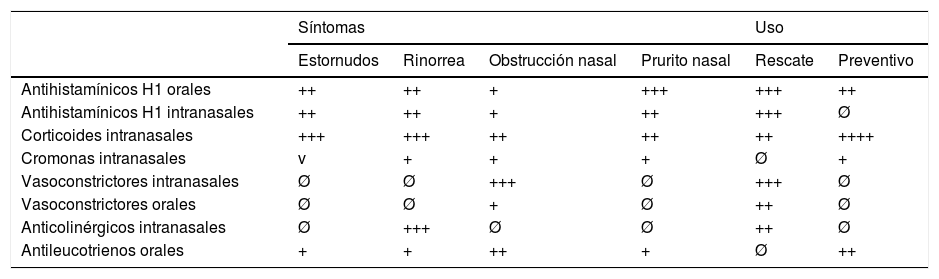
El tratamiento de las agudizaciones está indicado en todos los casos, excepto si los síntomas son muy leves, y ceden espontáneamente en poco tiempo. Los medicamentos utilizados se muestran en la tabla 4. Según el síntoma que más afecte al paciente se debe decidir la terapia inicial, pues la eficacia de los fármacos sobre los distintos síntomas o signos es muy diferente. En el caso de los antihistamínicos se recomiendan actualmente los de segunda generación, por su vida media más larga y su baja capacidad de atravesar la barrera hematoencefálica.
Medicamentos usados en la rinitis con eficacia relativa sobre cada síntoma y papel como tratamiento preventivo o de rescate
| Síntomas | Uso | |||||
|---|---|---|---|---|---|---|
| Estornudos | Rinorrea | Obstrucción nasal | Prurito nasal | Rescate | Preventivo | |
| Antihistamínicos H1 orales | ++ | ++ | + | +++ | +++ | ++ |
| Antihistamínicos H1 intranasales | ++ | ++ | + | ++ | +++ | Ø |
| Corticoides intranasales | +++ | +++ | ++ | ++ | ++ | ++++ |
| Cromonas intranasales | v | + | + | + | Ø | + |
| Vasoconstrictores intranasales | Ø | Ø | +++ | Ø | +++ | Ø |
| Vasoconstrictores orales | Ø | Ø | + | Ø | ++ | Ø |
| Anticolinérgicos intranasales | Ø | +++ | Ø | Ø | ++ | Ø |
| Antileucotrienos orales | + | + | ++ | + | Ø | ++ |
Lectura rápida
Los tratamientos sintomático y preventivo de la rinitis se deben dirigir al síntoma más molesto, empleando el fármaco o los fármacos que más eficacia tengan sobre dicho síntoma, sea como terapia de las agudizaciones o preventiva, y deben indicarse desde atención primaria mientras que el tratamiento etiológico depende de un estudio y una indicación por atención especializada.
Tos crónicaLa tos crónica en la edad pediátrica se debe principalmente a goteo posnasal, equivalente asmático, o tos postinfecciosa, pero se deben descartar otras causas potencialmente más graves, como tumoraciones, tuberculosis, malformaciones pulmonares o vasculares, cuerpo extraño, mucoviscidosis, bronquiectasias, cardiopatía o reflujo gastroesofágico, y otras mucho menos frecuentes.
Este tratamiento se utilizará mientras duren los síntomas, hasta que desaparezcan. El propio paciente decidirá cuándo es el momento de comenzarlo y cuándo terminarlo. Algunos síntomas predominantemente matutinos desaparecen antes de que dé tiempo a que la medicación haga su efecto.
El tratamiento preventivo está indicado cuando la rinitis tiene cierto grado de gravedad: el paciente o sus familiares deben participar en la decisión de si la gravedad lo justifica. La elección del tratamiento preventivo también debe guiarse por el síntoma más importante. Los medicamentos con efecto preventivo, así como su eficacia relativa, se muestran también en la tabla 4. La duración del tratamiento preventivo es en principio indefinida. Debe mantenerse, si se aprecia mejoría de la sintomatología, durante varias semanas o meses. Se debe utilizar de manera continuada cuando los síntomas son perennes, y se puede utilizar de manera intermitente cuando son estacionales. En este caso se debe comenzar 8–15 días antes de la fecha habitual de comienzo de los síntomas, y mantener hasta unos 8–15 días tras la fecha de finalización. Cuando el paciente ha estado una o 2 estaciones sin síntomas, si son estacionales, o un período de 4–6 meses libre de síntomas, si son perennes, se puede suspender el tratamiento preventivo y observar la respuesta clínica. Si es favorable, se mantendrá al paciente sin dicho tratamiento; si los síntomas reaparecen, se debe reanudar el tratamiento.
Si un tratamiento preventivo no produce los efectos deseados, se debe cambiar a otra medicación, del mismo o distinto grupo farmacológico. Los antihistamínicos pueden presentar un mecanismo de tolerancia que hace que pierdan eficacia, y es necesario ir haciendo rotaciones. Si ningún tratamiento preventivo se muestra eficaz, no es procedente mantenerlo. En este caso se debe insistir más en el diagnóstico diferencial, y hacer hincapié en el tercer aspecto del tratamiento, el etiológico.
Para instaurar este tratamiento se ha de identificar previamente la etiología, evidentemente, con un estudio alergológico, que compete a un especialista. Es pues el especialista quien ha de indicar las medidas específicas. El tratamiento etiológico de la rinitis alérgica se basa en la evitación de alérgenos y en la inmunoterapia. La evitación se dirige sobre todo a los alérgenos de interior, especialmente a los ácaros del polvo doméstico. Su utilidad es motivo de debate8. En algunos metanálisis se concluye que dicha evitación no es eficaz9, pero ha habido réplicas a estos metanálisis, pues agrupan diversas medidas de desalergenización que no son comparables10,11.
La inmunoterapia se viene usando desde hace un siglo. Su administración se ha considerado beneficiosa en un documento de posicionamiento de la Organización Mundial de la Salud (OMS) desde hace varios años, por la mejoría en los sistemas de puntuación de síntomas y de medicación de los pacientes con rinitis alérgica12. La vía sublingual es más reciente, y todavía no está bien definida su aplicación. Varios metanálisis13–17 muestran resultados incongruentes y contradictorios18. En todo caso, de momento, el beneficio clínico alcanzado es modesto, aunque estadísticamente haya datos significativos19.
Lectura rápida
El goteo posnasal puede acompañarse de otros signos de rinitis, y en el caso de equivalente asmático se pueden encontrar alteraciones funcionales respiratorias, mientras que la tos postinfecciosa se suele diagnosticar por exclusión, pero para atribuir la tos a alguna posible causa lo más concluyente será la respuesta al tratamiento específico, pues la simple presencia de un hallazgo no indica que sea necesariamente la causa de la tos.
El tratamiento del equivalente asmático se basará en el uso de broncodilatadores o en una tanda de corticosteroides sistémicos, mientras que el del goteo posnasal por rinitis puede variar de antihistamínicos si se sospecha que la rinitis es alérgica, a antibióticos, preferentemente macrólidos, si se sospecha que es infecciosa.
La faringitis es probablemente el cuadro clínico más frecuente en pediatría, y aparece de forma aislada o asociada a inflamación de áreas vecinas, como nariz, adenoides o amígdalas. La causa más frecuente es la infecciosa. La sensación de sequedad o de cuerpo extraño en la garganta o el carraspeo son síntomas localizados a nivel faríngeo que se pueden asociar a la rinitis, y que pueden aparecer acompañados por otros signos de rinitis o pueden presentarse como únicos síntomas. Cuando aparecen asociados su enfoque debe ser el descrito anteriormente para la rinitis; si aparecen de forma aislada, se puede hacer una prueba terapéutica para la rinitis y observar si la respuesta clínica justifica una prolongación del tratamiento.
Es, de todas maneras, difícil discernir si puede existir una causa alérgica para la faringitis. La evidencia existente sobre este tema es prácticamente nula.
Tos crónicaLa tos crónica se define arbitrariamente como síntomas de tos que duran más de 320 o 421 semanas. Es un problema frecuente en pediatría. Existen numerosas causas de tos crónica, algunas de las cuales se muestran en la tabla 5. Algunas son excepcionales en pediatría, aunque sean frecuentes en adultos. Las causas más frecuentes son la tos postinfecciosa, el goteo posnasal y la tos como equivalente asmático20,22,23. Averiguar la etiología de la tos crónica puede ser complejo, pues algunas entidades se diagnostican por exclusión. Es más, el hecho de encontrar alguna de las posibles causas no significa que esa sea el motivo de la tos; hay que instaurar el tratamiento correspondiente y comprobar si la tos, en efecto, desaparece20,24.
Causas de tos crónica en la edad pediátrica
| Tumoraciones (benignas o malignas) |
| Tuberculosis |
| Cuerpo extraño |
| Insuficiencia cardíaca |
| Fibrosis quística |
| Malformaciones vasculares |
| Malformaciones pulmonares (hipoplasia, secuestro pulmonar) |
| Reflujo gastroesofágico |
| Bronquiectasias |
| Goteo posnasala |
| Equivalente asmáticoa |
| Tos postinfecciosaa |
| Tos psicógena |
| Exposición a tabaco |
| Exposición a agentes contaminantes (de exterior o de interior) |
| Enfermedad pulmonar intersticial |
| Traqueobroncomalacia |
| Tos otogénica |
| Bronquitis eosinofílica |
| Por medicamentos: IECA |
| Neumonitis por hipersensibilidad |
| Parasitosis intestinal (?) |
IECA: Inhibidores de la enzima conversora de angiotensina.
En primer lugar se debe descartar que la causa sea una enfermedad de carácter grave, aunque sea infrecuente, y que además necesite tratamiento no demorable, como tumoración, tuberculosis, inhalación de cuerpo extraño, cardiopatía, o que sea una causa importante pero que no requiere una actuación tan rápida, como fibrosis quística, malformaciones pulmonares o vasculares, reflujo gastroesofágico o bronquiectasias25. En segundo lugar, cuando se han descartado razonablemente las anteriores se deben valorar las tres más frecuentes y evaluar la respuesta al tratamiento. El resto de las entidades se valoran con más atención cuando esos primeros pasos han sido infructuosos o cuando se presenta algún rasgo específico muy indicativo.
En la anamnesis se ha de indagar sobre diversos signos de alarma, como pérdida de peso, síndrome constitucional, presencia de fiebre o febrícula, síntomas respiratorios en personas de su entorno, historia de sofocación, dificultad respiratoria, expectoración purulenta, hemoptisis, historia de infecciones repetidas, síntomas de pirosis, vómitos o regurgitaciones. Según estos datos se realizará prueba de Mantoux, estudio radiológico de tórax simple, en inspiración y espiración, con contraste para observar alguna impronta en esófago, prueba del sudor y electrocardiograma. Si los resultados no fueran completamente normales se ha de contemplar la realización de otras técnicas como tomografía computarizada (TC) pulmonar, pHmetría, endoscopia pulmonar y/o digestiva.
Si estos hallazgos son normales, que es la situación más frecuente, se valora la posibilidad de que sea una tos por broncospasmo, como equivalente asmático, de que sea por goteo posnasal, o de que sea de tipo postinfeccioso. En la causa postinfecciosa se puede identificar una infección previa, pero esta es una situación tan frecuente que no tiene mucha utilidad, de modo que suele diagnosticarse por exclusión, tras descartar otras causas.
Para diferenciar goteo posnasal y equivalente asmático se evalúan datos clínicos y exploraciones complementarias, algunas de las cuales se realizan en atención especializada. Si la auscultación es patológica, si hay alteraciones en los estudios de función pulmonar (óxido nítrico exhalado, espirometría, oscilometría de impulsos, pletismografía o estudio de hiperreactividad bronquial), la tos como equivalente asmático es probable. Si estos hallazgos son normales, si existen signos acompañantes de rinitis, o incluso se observa mucosidad en la retrofaringe, el goteo posnasal es más probable. Se debe instaurar el tratamiento de la entidad que sea más probable a priori y valorar la respuesta en un plazo de 2 semanas. Si el tratamiento no diera resultado, habría que instaurar el tratamiento de la otra entidad y valorar su respuesta.
Para tratar la tos como equivalente asmático se usarán broncodilatadores, o una tanda de corticosteroides orales de 7–14 días. Este tratamiento debe en teoría controlar el asma, sea cual sea su etiología. Para el goteo posnasal, la elección del tratamiento puede ser más compleja, ya que dicho goteo puede ser de mucosidad por rinitis, por adenoiditis o por rinosinusitis. Si la causa es una rinitis, y es de origen alérgico, los antihistamínicos deben mejorar la tos. Si la rinitis es de causa infecciosa, así como si hay adenoiditis o rinosinusitis, la tos mejorará con tratamiento antibiótico. El antibiótico de elección para rinosinusitis o adenoiditis sería amoxicilina-ácido clavulánico o una cefalosporina, pero si no hay signos claros, la elección más acertada sería probablemente un macrólido, para cubrir gérmenes atípicos y Bordetella26.
Si ninguno de estos tratamientos consigue resultados, el diagnóstico más probable será el de tos postinfecciosa, y si no hay repercusión en el estado general del paciente, se debe hacer un seguimiento hasta que la tos desaparezca. No se recomienda el uso de antitusivos21, aunque sea una práctica extendida27.
Lectura rápida
Existe evidencia de que une otitis media y alergia por datos epidemiológicos de asociación de la otitis media con mayor frecuencia de sensibilización por inmunoglobulina E (IgE) frente a alérgenos inhalantes y alimentarios, y por la demostración de IgE específica en líquido ótico, y por la disfunción tubárica que existe en la rinitis alérgica.
Sin embargo, el tratamiento antialérgico no ha mostrado beneficios en el curso de la otitis media, por lo que la evaluación alergológica se reservará para los casos con evolución desfavorable.
La otitis media se caracteriza por la aparición de secreción en el oído medio. Esta secreción puede ser purulenta en la otitis infecciosa aguda, o de carácter seroso. Cuando esta última se presenta de forma crónica, ya sea persistente o repetida, una posible causa es la alérgica.
Epidemiológicamente existe una asociación: un 42% de niños con otitis media serosa (OMS) presentan rinitis, frente a un 17% en los niños control28; un 36% de los niños con rinitis tienen OMS frente a un 6-8% en los controles28. La alergia alimentaria es 2,5 veces más frecuente en los niños con OMS que en los controles29; la OMS es 7 veces más frecuente en los niños con alergia alimentaria que en los controles29. La asociación con alérgenos inhalantes y alimentarios es 4,5 veces más frecuente en OMS resistentes al tratamiento quirúrgico. En estudios multivariantes la sensibilización IgE-mediada es un factor independiente de riesgo para desarrollar OMS30.
La asociación epidemiológica tiene una base fisiopatológica, con varias posibilidades de conexión:
- —
El oído medio puede ser órgano diana directo; existe evidencia de producción activa local de IgE frente a alérgenos31, de presencia de mastocitos y de eosinófilos y de sus productos de liberación en líquido obtenido del oído medio32–34.
- —
Se ha descrito una disfunción de la trompa de Eustaquio en la rinitis alérgica35.
- —
En la rinitis alérgica existe una nasofaringitis que puede llegar a obstruir la trompa de Eustaquio, sin afectación específica de la función de ésta.
- —
En último lugar, existe la posibilidad de insuflación de material desde la nasofaringe al oído medio por maniobras bruscas de estornudos o de sonarse la nariz.
Todas estas evidencias, sin embargo, no tienen reflejo en la práctica clínica. En un estudio sistemático se concluye que la terapia antialérgica no se ha mostrado eficaz en el tratamiento de la OMS36. Cuando existan signos específicos de rinitis, además de la OMS, sí que se justificaría una evaluación alergológica. En una Guía Clínica de la American Academy of Pediatrics, este aspecto se deja en el aire, no se hace ninguna recomendación (ni a favor ni en contra) sobre el estudio sistemático de alergia en los niños con OMS por insuficientes datos sobre su eficacia terapéutica37. No se recomienda el tratamiento con antihistamínicos ni descongestivos nasales, pero tampoco el uso sistemático de antibióticos ni corticosteroides por falta de eficacia a largo plazo37.
En resumen, a falta de datos concluyentes, la evaluación alergológica en niños con OMS estaría probablemente indicada en niños con OMS más graves, evaluadas por síntomas clínicos más intensos, repercusión en la audición y mala respuesta al tratamiento más convencional, con el fin de no privarles de una evaluación médica con potencial mejoría. Dado que el estudio directo del oído medio no es sistemático, la evaluación habitual debe seguir las pautas referidas para la rinitis.