Este artículo describe los criterios diagnósticos de presbivestíbulopatía (PVP) del Comité de Clasificación de la Sociedad Bárány. Se define la PVP como un síndrome vestibular crónico, caracterizado por inestabilidad, alteración de la marcha, y/o caídas recurrentes en presencia de déficits vestibulares bilaterales leves, con hallazgos en las pruebas de función vestibular situados entre la normalidad y los límites establecidos para la vestibulopatía bilateral. El diagnóstico de PVP se basa en la anamnesis, la exploración clínica y la evaluación mediante pruebas de función vestibular. El diagnóstico de PVP requiere una reducción bilateral de la función del reflejo vestíbulo-ocular (RVO). Esta puede ser diagnosticada mediante el video-HIT (vHIT) para el rango de frecuencias altas del RVO; para el rango de frecuencias medias con la prueba de la silla rotatoria; y para el rango de bajas frecuencias mediante la prueba calórica. Para el diagnóstico de PVP, la ganancia de RVO angular horizontal debe ser en ambos lados < 0,8 y > 0,6, y/o la suma de las velocidades pico máximas de fase lenta del nistagmo calórico, tras estimulación con agua caliente y fría en cada lado, que debe estar entre < 25°/s y > 6°/s y/o la ganancia del RVO angular horizontal debe estar entre > 0,1 y < 0,3 con la estimulación sinusoidal en silla rotatoria. La PVP habitualmente ocurre junto con otros déficits relacionados con la edad que afectan a la visión, propiocepción, y/o de las funciones corticales, cerebelosas y extrapiramidales que también contribuyen y que podrían incluso ser necesarias para la manifestación de los síntomas de inestabilidad, alteración de la marcha y caídas. Estos criterios consideran simplemente la presencia de estos síntomas en adultos mayores, junto con el deterioro documentado de la función vestibular.
This paper describes the diagnostic criteria for presbyvestibulopathy (PVP) of the Classification Committee of the Bárány Society. PVP is defined as a chronic vestibular syndrome characterized by unsteadiness, gait disturbance, and/or recurrent falls in the presence of mild bilateral vestibular deficits, with findings on laboratory tests that are between normal values and the thresholds established for bilateral vestibulopathy. The diagnosis of PVP is based on patient history, bedside examination, and laboratory evaluation. The diagnosis of PVP requires bilaterally reduced function of the vestibulo-ocular reflex (VOR). This can be diagnosed for the high frequency range of the VOR with video-HIT (vHIT), for the middle frequency range with rotary chair testing, and for the low frequency range with caloric testing. For the diagnosis of PVP, the horizontal angular VOR gain on both sides should be < .8 and > .6, and/or the sum of the maximal peak velocities of the slow phase caloric-induced nystagmus for stimulation with warm and cold water on each side should be < 25°/s and > 6°/s, and/or the horizontal angular VOR gain should be > .1 and < .3 upon sinusoidal stimulation on a rotatory chair. PVP typically occurs along with other age-related deficits of vision, proprioception, and/or cortical, cerebellar, and extrapyramidal function which also contribute to and might even be required for symptoms of unsteadiness, gait disturbance, and falls to manifest. These criteria simply consider the presence of these symptoms, along with documented impairment of vestibular function, in older adults.
El envejecimiento de la población mundial es un importante cambio demográfico que se está produciendo en la actualidad. Por ello, se está reconociendo cada vez más el impacto que tienen sobre la salud pública los padecimientos que, de forma significativa, afectan a las personas mayores. Se está tomando cada vez más conciencia de las consecuencias que el envejecimiento de los sistemas sensoriales humanos supone para los individuos y para la salud pública1. La pérdida de visión ligada a la edad (por disminución de la capacidad de acomodación del cristalino o presbicia, por cataratas o por degeneración macular) se ha relacionado con un aumento en el riesgo de incapacidad, caídas e institucionalización2–4. La pérdida auditiva relacionada con la edad (presbiacusia) se ha asociado con mayor riesgo de demencia, depresión y mortalidad5–7. Los estudios realizados muestran que las disfunciones subsiguientes al deterioro de los órganos sensoriales son frecuentes: el 15% de los mayores de 70 años experimentan alteraciones sintomáticas de la visión y el 26% hipoacusia manifiesta8.
Varios estudios han demostrado que el envejecimiento también afecta considerablemente al sistema vestibular. Es más, en estudios poblacionales se ha visto que la disfunción vestibular es altamente prevalente en adultos mayores, con cerca del 50% de los mayores de 60 años, presentando algún tipo de hipofunción vestibular fisiológica9,10. De hecho, el mareo y el desequilibrio se encuentran entre los síntomas más frecuentemente referidos por adultos mayores no institucionalizados11–14. Se sabe que la disminución de la función vestibular secundaria al envejecimiento tiene importantes consecuencias para los mayores, destacando el desequilibrio postural, el deterioro de la marcha y las caídas15–20. Además, la disminución de la función vestibular en los mayores ha demostrado predecir una disminución de la capacidad para realizar las actividades de la vida diaria y una marcada reducción de la calidad de vida21.
Dada la creciente evidencia de la prevalencia y del impacto de la pérdida de función vestibular ligada con la edad, proponemos establecer la definición del término presbivestibulopatía (PVP), al igual que se ha hecho para el envejecimiento de otros sistemas sensoriales (como la presbicia o la presbiacusia). El diagnóstico de PVP pretende abarcar aquellas pérdidas vestibulares leves o incompletas atribuibles al proceso de envejecimiento normal, tal y como ocurre con otros deterioros sensoriales ligados con la edad como la presbicia y la presbiacusia que, del mismo modo, representan pérdidas incompletas (en contraposición con la ceguera y la sordera, respectivamente). El desarrollo de unos criterios diagnósticos precisos para la PVP será de utilidad tanto en la práctica clínica como para la investigación. En el ámbito clínico, asignar a los adultos mayores con disfunción vestibular sintomática un potencial diagnóstico de PVP se traduciría en un incremento de la prescripción de terapias vestibulares, especialmente rehabilitación vestibular precoz y continuada. Por otra parte, el establecimiento de unos criterios diagnósticos uniformes facilitará la estandarización de los estudios de investigación, y con ello, la capacidad de compararlos, así como la puesta en común de sus contenidos.Otros términos que han sido empleados para describir el fenómeno de la pérdida vestibular relacionada con la edad incluyen presbiastasia, presbiequilibrio, presbilibrio, presbiotoconia y presbivértigo.
MetodologíaPara el desarrollo de los criterios diagnósticos de PVP se siguió el procedimiento establecido por el Comité de Clasificación de la Sociedad Bárány (CCBS), a quien le fue encomendado establecer una Clasificación Internacional de Síndromes Vestibulares (ICVD)22. El diagnóstico fue propuesto al CCBS en 2017. El CCBS, que es un grupo de expertos multinacional y multidisciplinar, evaluó la literatura relevante y los fundamentos para establecer una definición de la PVP y nombró un subcomité para desarrollar los criterios diagnósticos formales. A lo largo del siguiente año se llevaron a cabo las reuniones del subcomité, que incluía una representación de tres continentes y de varias especialidades (otorrinolaringología, neurología, fisioterapia y geriatría). Se realizó una extensa revisión de la literatura y se construyó el borrador inicial de los criterios.
De acuerdo con la normativa establecida por el CCBS, los criterios están plenamente respaldados por notas, comentarios y por la transcripción de las discusiones. El borrador de los criterios fue revisado por el CCBS y también estuvo oportunamente a disposición de la opinión pública. Tras un proceso de sucesivas mejoras y revisiones, los criterios se consideraron finalizados y aptos para su publicación. Los principales compromisos de los autores eran desarrollar un documento sobre la PVP, aplicable a la práctica en los diferentes ámbitos clínicos para promover el cuidado de los pacientes y mejorar su condición, así como para delimitar las prioridades de investigación.
Criterios diagnósticos de presbivestibulopatía (PVP)Deben cumplirse cada uno de los criterios de la A a la D.
- A.
Síndrome vestibular crónico (de duración mínima de tres meses), incluyendo al menos dos de los siguientes síntomas1:
- 1.
Desequilibrio (postural) o inestabilidad
- 2.
Alteraciones de la marcha
- 3.
Mareo crónico
- 4.
Caídas recurrentes
- B.
Hipofunción vestibular leve2 documentada, al menos, por una de las siguientes técnicas:
- 1.
Ganancia del RVO medida por vHIT comprendida entre 0,6 y 0,8, bilateralmente3.
- 2.
Ganancia del RVO comprendida entre 0,1 y 0,3 en la prueba rotatoria sinusoidal (frecuencia 0,1 Hz, velocidad máxima 50-60o/s)4.
- 3.
Respuesta calórica disminuida (suma de las velocidades máximas de fase lenta de las estimulaciones bitérmicas de ambos oídos entre 6 y 25o/s)5,6.
- C.
Edad mayor o igual de 60 años7.
- D.
No explicable por otra enfermedad o trastorno8.
Se estima que, en el año 2050, el 17% de la población mundial tendrá 65 o más años, lo que corresponde a 1,6 billones de individuos49. Por tanto, se hace necesario conocer cómo se modifica con la edad la función vestibular, así como las manifestaciones clínicas y la repercusión en la población que estos cambios pueden suponer. La disfunción vestibular típicamente provoca mareo, desequilibrio o vértigo, síntomas que son altamente prevalentes en los adultos mayores, si bien no son exclusivos de la disfunción vestibular. La estimación de la prevalencia del mareo y el desequilibrio en la población mayor va a depender fundamentalmente de las definiciones de mareo y desequilibrio que se empleen y de la población considerada. Varios estudios poblacionales en muestras amplias hallaron un 20-30% de prevalencia de mareo y desequilibrio en la población mayor (edad ≥ 65 años)12–14, prevalencia que aumentaba con la edad, alcanzando niveles superiores al 50% en mayores de 80 años, no institucionalizados11. Por su parte, un estudio en pacientes institucionalizados en residencias mostró una prevalencia de mareo y vértigo del 68%19. El 24% de los pacientes de edad igual o superior a 65 años que consultaron en una clínica específica de atención primaria geriátrica referían mareo, que era el principal síntoma en un 17%50.
Una serie de estudios de referencia realizados en Alemania, estimaron la prevalencia y la incidencia de vértigo vestibular en particular, es decir, vértigo resultante de disfunción vestibular. Entre los individuos no institucionalizados mayores de 18 años, la prevalencia a lo largo de la vida, la prevalencia anual y la incidencia de vértigo vestibular observados fueron 7,8, 4,9 y 1,5%, respectivamente51. La prevalencia anual aumentaba con la edad hasta alcanzar un 7,2% en el rango de edades de 60 a 69 años y un 8,8% en mayores de 80 años. En otro estudio, se estimó la prevalencia de disfunción vestibular en la población de EE. UU., empleando la prueba objetiva de Romberg modificada. El 35% de los estadounidenses de 40 años o más mostraron evidencia de disfunción vestibular con base en su métrica postural52. La frecuencia de disfunción vestibular se incrementaba significativamente con la edad, de modo que el 85% de los pacientes con 80 o más años evidenciaban disfunción vestibular. Estas estimaciones son considerablemente más altas que las correspondientes a la prevalencia del vértigo vestibular mencionado previamente para la población alemana, posiblemente porque la prueba de Romberg modificada permite capturar disfunción vestibular subclínica y puede estar reflejando de forma más general una incapacidad para usar la información vestibular.
ImpactoEl impacto de la disfunción vestibular en los mayores ha sido puesto de manifiesto en múltiples estudios. Se ha asociado con reducción en la velocidad de la marcha y merma del control postural15,53. También están surgiendo evidencias de que el deterioro de la función vestibular en individuos mayores se asocia con disminución de la capacidad cognitiva, especialmente del reconocimiento espacial17,54,55. Además, el menoscabo de la función vestibular por la edad ha demostrado aumentar el riesgo de caídas, evento común y de resultados devastadores en adultos mayores56,57. En varios estudios se observó una relación entre daño vestibular y riesgo de fracturas de cadera y muñeca por caídas58–60. Un estudio reciente estimó un exceso de 50.000 caídas al año atribuibles a pérdida de función vestibular en mayores61.
Asimismo, el mareo y la disfunción vestibular se han asociado con entorpecimiento para llevar a cabo actividades básicas imprescindibles para la vida diaria como acostarse y levantarse de la cama, conducir, comprar e, incluso, manejar dinero11,21. Por lo que respecta al coste y al consumo de recursos sanitarios, el vértigo vestibular se ha relacionado con una mayor probabilidad de requerir consultas médicas, causar bajas laborales y de evitar salir del domicilio62. Por último, el mareo y la disfunción vestibular se han asociado con una reducción sustancial de la calidad de vida, tanto en el ámbito físico como en el intelectual62,63. Un estudio poblacional en Suecia observó que el mareo era uno de los síntomas con más influencia en la calidad de vida en individuos mayores64.
En conjunto, estos estudios demuestran una amplia prevalencia y un profundo impacto de la pérdida de función vestibular en los mayores y reafirman su trascendencia para la salud pública. Además, queremos señalar que aunque el mareo, el desequilibrio y la disfunción vestibular son frecuentes en adultos mayores, no son una constante. No todos los individuos mayores de 90 años experimentan mareo11 y los adultos mayores pueden mantener ganancias de RVO normales, incluso después de los 80 años65. Por eso, el mareo, el desequilibrio y la disfunción vestibular deben ser considerados eventos concomitantes con la edad, más que debidos a la edad11. Como corolario diremos que estos problemas deben considerarse potencialmente modificables, debiendo hacerse el esfuerzo de tratarlos. De hecho, hay firmes evidencias que avalan el beneficio de la rehabilitación vestibular en pacientes mayores con pérdida de función vestibular66, así como en mayores con mareo, incluso aquellos en los que no se haya constatado específicamente un déficit vestibular67.
FisiopatologíaNumerosas líneas de estudio han puesto de manifiesto el declive de la función sensorial vestibular con la edad. Este deterioro ligado con la edad de la función vestibular estructural y fisiológica se cree que puede deberse a factores endógenos (es decir, genéticos) y a una exposición acumulada a agentes vestibulotóxicos, incluyendo infección, inflamación, vasculopatía, fármacos y traumatismos. Los estudios histopatológicos han documentado ampliamente un deterioro ligado con la edad en el epitelio sensorial de todos los órganos receptores vestibulares (por ejemplo, una merma de la población de células ciliadas en los tres conductos semicirculares, el utrículo y el sáculo y cambios morfológicos en las otoconias), así como una reducción de células ganglionares, aferencias y de población celular en los núcleos vestibulares68–70.
En estudios fisiológicos se ha observado que con la edad, aumenta la latencia y disminuye la amplitud de las respuestas vestibulares a estímulos rotacionales, acústicos y vibratorios61,71–77. En los estudios iniciales sobre envejecimiento y función vestibular se examinaron las respuestas en muestras representativas de las diversas franjas de edades. Estos estudios mostraron una disminución con la edad de la ganancia del RVO en la rotación sinusoidal71 y los autores concluyeron que la edad conlleva una pérdida progresiva de la función vestibular73. También se puso de manifiesto un deterioro en los mecanismos de procesamiento del RVO, como el almacenamiento de velocidad78. Subsiguientes estudios longitudinales mostraron que en un período de cinco años, en sujetos mayores sanos se producía una disminución de las respuestas del RVO79,80. En estudios más recientes, empleado nuevos métodos portátiles de exploración vestibular, como la prueba de impulso cefálico video-asistido (vHIT), se encontró en muestras amplias de población mayor, una reducción con la edad de la ganancia del RVO angular36,81,82. Es más, también se ha demostrado el declive de la función otolítica, medida por diversos métodos que incluyen potenciales evocados miogénicos vestibulares (VEMP), pruebas de umbrales de percepción vestibular lineal y reflejos otolítico-oculares61,74,83.
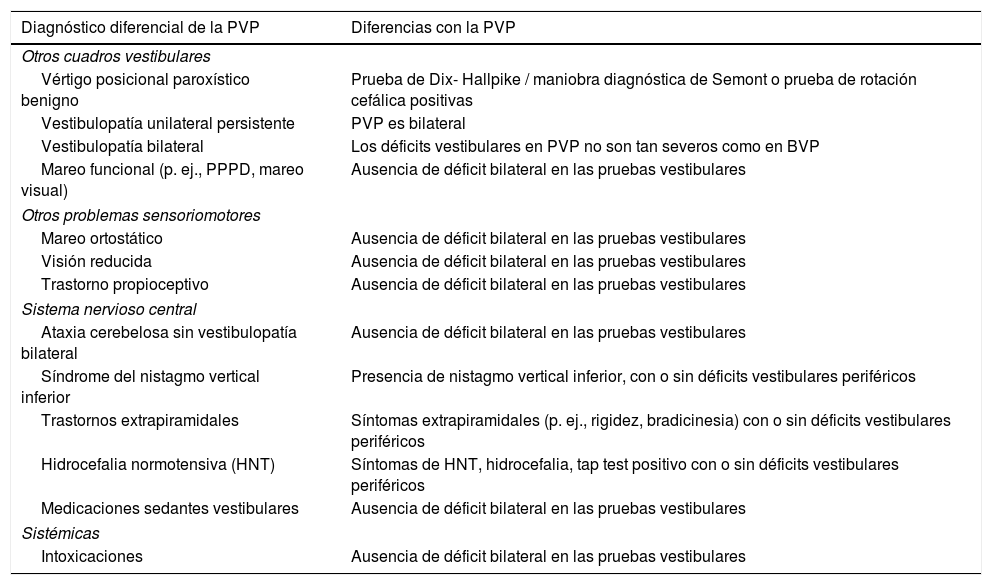
Diagnóstico diferencialEn la tabla 1 se resume el diagnóstico diferencial de la PVP. Aunque la mayoría de las entidades incluidas se pueden diferenciar de la PVP por la ausencia de déficit bilateral en las pruebas de función vestibular, queremos destacar que la mayoría de estas condiciones (con la excepción de la vestibulopatía unilateral y la VPB) pueden ser concurrentes con una PVP. Es más, una característica del envejecimiento es la frecuente coincidencia de múltiples déficits, contribuyendo todos ellos al fenotipo observado.
Diagnóstico diferencial de la PVP
| Diagnóstico diferencial de la PVP | Diferencias con la PVP |
|---|---|
| Otros cuadros vestibulares | |
| Vértigo posicional paroxístico benigno | Prueba de Dix- Hallpike / maniobra diagnóstica de Semont o prueba de rotación cefálica positivas |
| Vestibulopatía unilateral persistente | PVP es bilateral |
| Vestibulopatía bilateral | Los déficits vestibulares en PVP no son tan severos como en BVP |
| Mareo funcional (p. ej., PPPD, mareo visual) | Ausencia de déficit bilateral en las pruebas vestibulares |
| Otros problemas sensoriomotores | |
| Mareo ortostático | Ausencia de déficit bilateral en las pruebas vestibulares |
| Visión reducida | Ausencia de déficit bilateral en las pruebas vestibulares |
| Trastorno propioceptivo | Ausencia de déficit bilateral en las pruebas vestibulares |
| Sistema nervioso central | |
| Ataxia cerebelosa sin vestibulopatía bilateral | Ausencia de déficit bilateral en las pruebas vestibulares |
| Síndrome del nistagmo vertical inferior | Presencia de nistagmo vertical inferior, con o sin déficits vestibulares periféricos |
| Trastornos extrapiramidales | Síntomas extrapiramidales (p. ej., rigidez, bradicinesia) con o sin déficits vestibulares periféricos |
| Hidrocefalia normotensiva (HNT) | Síntomas de HNT, hidrocefalia, tap test positivo con o sin déficits vestibulares periféricos |
| Medicaciones sedantes vestibulares | Ausencia de déficit bilateral en las pruebas vestibulares |
| Sistémicas | |
| Intoxicaciones | Ausencia de déficit bilateral en las pruebas vestibulares |
PVP: presbivestibulopatía; BVP: Vestibulopatía bilateral; PPPD: persistent postural- perceptual dizziness, mareo postural perceptual persistente; HNT: hidrocefalia normotensiva.
De los diagnósticos considerados, el vértigo posicional paroxístico benigno (VPPB) requiere una mención especial, pues es muy frecuente en los mayores. El aumento de la prevalencia del VPPB en las personas mayores podría ser el reflejo de la degeneración con la edad de la membrana otolítica, que daría lugar a la liberación de otoconias a la endolinfa84. En un estudio poblacional, se observó una prevalencia del VPPB en mayores de 60 años del 3,4% y una incidencia acumulada a lo largo de la vida de casi el 10% a los 80 años47. El VPPB representa hasta un 39% de las causas de vértigo en pacientes mayores que consultan en clínicas neurootológicas85. Sin embargo, las personas mayores no siempre experimentan la clínica clásica, es decir, episodios breves de vértigo rotatorio provocados por los cambios de posición de la cabeza. En un estudio realizado sobre 100 pacientes que consultaron por patologías crónicas en clínicas de geriatría general se halló que el 9% padecían un VPPB no reconocido48. Por ello, en pacientes mayores con mareo debe considerarse siempre la posibilidad de un VPPB, pues es un problema común y tratable.
Lagunas de conocimiento actuales y directrices futurasSíntomasEl comité para la clasificación de la PVP decidió incluir en los criterios diagnósticos síntomas frecuentemente asociados con disfunción vestibular, como desequilibrio postural, anomalías de la marcha, mareo y caídas recurrentes. Todos ellos son síntomas referidos habitualmente en las consultas. No obstante, no se ha incluido una cuantificación de la severidad de estos síntomas. Las pruebas de Romberg y Romberg en tándem y la posturografía constituyen posibles métodos objetivos para medir el desequilibrio postural. Para objetivar las anomalías de la marcha, se pueden emplear la medida de la velocidad de la marcha, la marcha en tándem e índices como el Índice Dinámico de la Marcha y la Valoración Funcional de la Marcha86. La limitación por el mareo puede ser convenientemente valorada por medio de cuestionarios como el Dizziness Handicap Inventory (DHI)87. Las caídas pueden ser cuantificadas con base en las sufridas durante un determinado período de tiempo o, más adecuadamente, por medio de cuestionarios como la Falls Efficacy Scale88. Por el momento, el comité para la clasificación de la PVP reconoce que hay una insuficiente estandarización de estas medidas, así como una falta de umbrales de normalidad consensuados, como para justificar la inclusión de mediciones específicas de los síntomas. En futuras revisiones de estos criterios diagnósticos, se reconsiderará con más detalle qué evaluaciones pueden ser añadidas a los criterios diagnósticos de PVP.
Además, están surgiendo estudios que demuestran el impacto que en personas mayores, tiene la disfunción vestibular sobre las funciones cognitivas, fundamentalmente espaciales, como la memoria, la navegación y la orientación espaciales17,89. No obstante, el comité para la clasificación de la PVP considera que las funciones cognitivas son el resultado de una amplia red de conexiones del sistema nervioso central y elementos periféricos y que se necesitan más evidencias para demostrar un nexo directo entre disfunción vestibular y cognición. En futuras revisiones de estos criterios diagnósticos, se reevaluará si el deterioro cognitivo debe ser incluido en la configuración del diagnóstico de la PVP y qué medición o mediciones serían adecuadas para definir la función cognitiva.
Pruebas de laboratorioComo se comentó previamente, hay estudios que demuestran un deterioro de la función otolítica con la edad, tanto estructural (células ciliadas saculares y utriculares, integridad otoconial) como funcional (medidas de VEMP y pruebas de umbrales de percepción). Además, hay evidencias que sugieren que la disfunción otolítica se asocia con anomalías posturales, así como con deterioro del reconocimiento espacial17,74. No obstante, las mediciones clínicas de función otolítica no están tan optimizadas y estandarizadas como lo están las del RVO, a través de las pruebas calórica y rotatoria o el vHIT. Los VEMP, prueba más ampliamente empleada para medir la función otolítica, pueden ser difíciles de reproducir con fiabilidad. Además, con frecuencia están ausentes en los mayores y la significación de esta ausencia no está aún convenientemente aclarada90,91. En un reciente documento de consenso, la Academia Americana de Neurología establece que, por el momento, la utilidad clínica de los VEMP está sólo bien documentada para el diagnóstico del síndrome de dehiscencia del conducto semicircular superior y otros casos de tercera ventana en el oído interno92. Por ello, el comité de clasificación para la PVP tomó la decisión de excluir de sus criterios diagnósticos a la disfunción otolítica. En futuras revisiones se reevaluará la situación de las pruebas de función otolítica y se reconsiderará la inclusión de la disfunción otolítica en los criterios de PVP.
Para los criterios de PVP, los resultados de laboratorio de vHIT y pruebas rotatoria y calórica seleccionados, están comprendidos entre los valores diagnósticos de VPB y el límite inferior de los valores de normalidad. Nuestra intención era seleccionar un nivel de hipofunción leve, de manera similar a la presbiacusia o la presbicia, que se distinguen de las correspondientes pérdidas sensoriales profundas (sordera y ceguera, respectivamente). No obstante, se desconoce si para estas pruebas existen unos umbrales específicamente asociados con la aparición de síntomas. En futuras revisiones se considerará si los valores de corte para la disfunción vestibular leve en mayores deben ser reajustados.
Para futuras revisiones de estos criterios, se proyecta establecer subtipos de PVP, definidos, por ejemplo, por la alteración de los conductos semicirculares frente a la de los órganos otolíticos, o por disfunción vestibular de baja frecuencia vs. alta frecuencia. Por ejemplo, en la presbiacusia se sabe que la pérdida auditiva se produce para las frecuencias altas y, de forma análoga, se sabe que en los órganos sensoriales vestibulares las células ciliadas tipo I, sensibles a las altas frecuencias, están proporcionalmente más degradadas que las células ciliadas tipo II, sensibles a bajas frecuencias69. Además, estudios histopatológicos apuntan a que, con la edad, las células ciliadas de los conductos semicirculares alcanzan un mayor grado de degeneración que las de los órganos otolíticos, habiéndose corroborado este hallazgo en estudios clínicos9,68. En futuras revisiones de estos criterios se valorará si la PVP puede ser específicamente definida en virtud de los tipos de disfunción vestibular que se producen con la edad.
El fenotipo ancianoComo se ha expuesto, el envejecimiento se caracteriza por el deterioro progresivo y simultáneo de múltiples sistemas fisiológicos. Por tanto, es de esperar que la disminución de la función vestibular tenga lugar junto con el deterioro de otras funciones, sensoriomotoras, del SNC y sistémicas. Aunque estos criterios diagnósticos están focalizados en el decremento de la función vestibular, es lógico pensar que el impacto clínico de la PVP va a ser modulado por la situación funcional de otros sistemas fisiológicos. Por ejemplo, los mayores pueden tener diferente capacidad para compensar un mismo nivel de hipofunción vestibular, según sea su situación sensoriomotora, su habilidad para reevaluar las informaciones sensoriales y la plasticidad de su sistema nervioso central (SNC). En futuras revisiones de estos criterios diagnósticos, se espera situar de forma explícita a la PVP en el contexto de los demás sistemas fisiológicos y del efecto conjunto que sus alteraciones tienen en la limitación funcional de los mayores.
Traducido de: Journal of Vestibular Research, vol. 29, Yuri Agrawal, Raymond Van de Berg, Floris Wuyts, Leif Walther, Mans Magnusson, Esther Oh, Margaret Sharpe and Michael Strupp, Presbyvestibulopathy: Diagnostic criteria Consensus document of the Classification committee of the Bárány Society, pp. 161-170, Copyright (2019), con permiso de IOS Press.
La publicación está disponible en IOS Press a través del siguiente enlace: https://doi.org/ 10.3233/VES-190672.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Los padecimientos relacionados con la edad, con frecuencia resultan de la afectación simultánea de múltiples sistemas orgánicos, así como de una capacidad reducida para compensar las pérdidas fisiológicas23,24. En este contexto, la PVP probablemente ocurre simultáneamente con otras pérdidas sensoriales y funcionales (especialmente visión, propiocepción, fuerza de miembros inferiores y funciones cortical, extrapiramidal y cerebelosa)25–32, dando como resultado los síntomas relacionados con la edad de desequilibrio postural, alteraciones de la marcha y caídas frecuentes33. Por tanto, no podemos conocer de forma precisa el grado de contribución de la PVP a los síntomas. Estos criterios simplemente consideran la presencia de estos síntomas en mayores, junto con un deterioro documentado de la función vestibular. El desequilibrio postural, o la inestabilidad, pueden corresponderse con desequilibrio estático (por ejemplo, estar de pie) o dinámico (por ejemplo, ponerse de pie y lanzar una pelota). Las alteraciones de la marcha pueden incluir enlentecimiento o inestabilidad en la misma. El mareo crónico hace referencia a síntomas que están sistemáticamente presentes con los movimientos de la cabeza, la marcha o la bipedestación. Las caídas recurrentes aluden a más de una caída al año.
«Traducido de: Journal of Vestibular Research, vol. 29, Yuri Agrawal, Raymond Van de Berg, Floris Wuyts, Leif Walther, Mans Magnusson, Esther Oh, Margaret Sharpe and Michael Strupp, Presbyvestibulopathy: Diagnostic criteria Consensus document of the Classification committee of the Bárány Society, pp. 161-170, Copyright (2019), con permiso de IOS Press».
La publicación está disponible en IOS Press a través del siguiente enlace: https://doi.org/ 10.3233/VES-190672.
Definimos la pérdida «leve» de función vestibular como un intermedio entre la función vestibular normal y la vestibulopatía bilateral (VPB). Remarcamos que los sujetos deben haber realizado las pruebas vestibulares, sin haber tomado recientemente medicación sedante (por ejemplo, benzodiacepina), pues es prescrita con frecuencia en individuos mayores.
Video-HIT: el reflejo vestíbulo-ocular angular (aRVO) puede cuantificarse mediante la prueba de impulso cefálico video-asistida (vHIT)34,35. La definición de VPB de la ICVD establece como uno de sus criterios diagnósticos una ganancia del RVO menor de 0,6 bilateralmente27. Por ello, el nivel mínimo de ganancia del aRVO para la PVP, que es una vestibulopatía leve, se fijó en 0,6. El límite superior de ganancia de 0,8 se determinó tras sintetizar los datos de diversos estudios. En un estudio se evaluó la ganancia del aRVO en una muestra de 62 individuos normales, y se apreció que el límite inferior de la ganancia del aRVO normal (2 desviación estándar [DE] por debajo de la media) era 0,79 a los 80 ms y 0,75 a los 60 ms36. Sin embargo, en otro estudio, realizado en 243 adultos mayores sanos, se encontró que un valor de ganancia del aRVO menor de 0,9 estaba asociado con una prevalencia significativamente mayor de sacadas compensatorias, que se consideran un signo de déficit del RVO37. Con el fin de caracterizar una pérdida vestibular leve, consistente con la PVP, hemos establecido los límites en ≥ 0,6 y < 0,8.
Prueba rotatoria: la prueba rotatoria mide las respuestas del aRVO para estímulos de baja y media frecuencia (aproximadamente de 0,05 a 0,1 Hz). Una vez más, tomamos como referencia el punto de corte de ganancia del aRVO para la VPB (≥ 0,1) para establecer el límite inferior. Para el límite superior se seleccionó un nivel < 0,3, dado que 0,3-0,35 son los límites inferiores del rango de normalidad en muchos laboratorios38.
Prueba calórica: la prueba calórica mide la respuesta del aRVO para frecuencias bajas (aproximadamente 0,003 Hz). Los criterios de VPB fijan como umbral para el diagnóstico una respuesta < 6o/s para ambas estimulaciones, caliente (44 oC) y fría (30 oC), de cada oído39. Por ello, colocamos el límite inferior para la respuesta calórica en ≥ 6o/s. Definimos el límite superior justo en el valor donde muchos laboratorios establecen el límite inferior de normalidad: < 25o/s para ambas estimulaciones (caliente y fría) de cada oído40. Dicho de otro modo, la suma de las velocidades máximas de la fase lenta de las dos estimulaciones, caliente y fría, de ambos oídos, ≥ 6o/s y < 25o/s.
A pesar de las evidencias que sugieren una disminución de la función otolítica con la edad, esta no fue tenida en cuenta para los criterios diagnósticos. Como se discutirá posteriormente en el apartado de pruebas de laboratorio, actualmente los estudios de función otolítica no están optimizados y estandarizados al mismo nivel que los del RVO, a través de las pruebas calórica, rotatoria y vHIT. No obstante, la inclusión de la disfunción otolítica será reconsiderada en próximas revisiones de estos criterios diagnósticos.
La edad de inicio para la PVP se estableció en 60 años, basándose en la acotación marcada por la Organización de las Naciones Unidas (ONU) para la definición de persona mayor41. Además, en estudios histológicos se ha documentado la degradación de la estructura de los órganos receptores vestibulares a la edad de 60 años. Se ha observado una marcada disminución de la población de células ciliadas a lo largo del epitelio sensorial de los conductos y de los órganos otolíticos desde la edad de 50 años42. También se ha documentado la degeneración de las otoconias del utrículo y del sáculo desde los 50 años43. Se ha observado una reducción de las fibras nerviosas vestibulares, a partir de la quinta década de la vida44, mientras que la pérdida de neuronas en el núcleo vestibular se inicia aproximadamente hacia los 40 años y la población celular ganglionar empieza a reducirse en líneas generales hacia los 60 años45,46.
Debe tenerse en cuenta que, además de la PVP, algunos individuos podrían tener múltiples diagnósticos, como vértigo posicional paroxístico benigno (VPPB), cuya prevalencia aumenta con la edad, o una enfermedad neurológica (por ejemplo, enfermedad de Parkinson)47,48. La cuestión decisiva es que los otros diagnósticos pueden presentar síntomas adicionales (por ejemplo, vértigo breve posicional en el VPPB, bradicinesia o rigidez en la enfermedad de Parkinson), pero no se ajustan plenamente a los criterios de PVP.