O objetivo deste trabalho foi conhecer em que medida os médicos dentistas e os cirurgiões maxilofaciais valorizam o encaminhamento para profissionais de saúde mental no tratamento de pacientes com deformidade dentofacial.
MétodosFoi utilizado um questionário ao qual responderam 56 profissionais de saúde oral, 28 do género masculino e 28 do género feminino, com idades compreendidas entre 27‐65 anos (média de 42 anos). Destes participantes, 40 foram médicos dentistas, 9 foram ortodontistas e 7 cirurgiões maxilofaciais.
ResultadosNa generalidade, os profissionais de saúde oral consideram que poucos pacientes com deformidade dentofacial beneficiariam de cuidados de saúde mental. Mesmo nos casos que consideram necessitar, 62,5% dos profissionais reconhece não fazer qualquer encaminhamento. O principal motivo para o não fazer, enunciado por 39,3% dos profissionais, é o medo que o paciente reaja mal ou recuse consultar o psicólogo.
ConclusãoOs profissionais de saúde oral não reconhecem a importância da intervenção de cuidados de saúde mental na deformidade dentofacial, encaminhando pouco os seus pacientes.
The purpose of this study was to know the extent to which dentists, orthodontists and oral and maxillofacial surgeons consider referral to mental health professionals in the treatment of patients with dentofacial deformity.
MethodsIt was used a questionnaire to which answered 56 oral health professionals, 28 male and 28 female, aged between 27 and 65 years old (mean 42 years). Of these participants 40 were dentists, nine were orthodontists and seven were oral and maxillofacial surgeons.
ResultsIn general, oral health professionals believe that few patients with dentofacial deformity benefit from mental health care. Even in cases they consider needs, 62.5% of professionals do not recognize any referring. The main reason for not doing so, enunciated by 39.3% of the professionals, is the fear that the patient reacts badly or deny the psychological consult.
ConclusionOral health professionals do not recognize the importance of intervention in mental health care dentofacial deformity referring just a few patients.
A literatura tem vindo a evidenciar a associação entre a deformidade dentofacial (DDF) e as várias dimensões psicossociais do indivíduo, podendo, por isso, ser pertinente a orientação do paciente sujeito a tratamento ortodôntico‐cirúrgico‐ortognático (TOCO) para serviços de saúde mental. Foi já relatado que um surpreendente número de indivíduos com DDF experimentam um dado nível de sofrimento psíquico, o qual legitima a intervenção psicológica1 e, não restam dúvidas, que o clínico terá mais dificuldade na obtenção de sucesso quando o paciente não apresentar condições psicológicas favoráveis2. Na literatura, verifica‐se ainda que uma elevada satisfação com o TOCO está relacionada com expetativas realistas, no que diz respeito ao resultado a obter, previsões realistas do desconforto pós‐operatório e da recuperação, da preparação pré‐operatória eficiente e do bom ajustamento psicológico no pré e no pós‐operatório1,3. Contudo, se há casos em que a decisão de incluir a cirurgia no tratamento com uma estreita colaboração de um profissional de saúde mental é justificada, há outros em que o procedimento cirúrgico nem deve ser considerado4. A seleção de pacientes para um TOCO envolve vários fatores (fisiológicos, psicológicos, médicos e interpessoais) que podem vir a influenciar os níveis de satisfação do paciente1,5. Em princípio, o médico dentista e o cirurgião maxilofacial, ao preocuparem‐se inicialmente com uma avaliação cuidadosa das condições psicológicas do paciente e ao conseguirem lidar adequadamente com essa avaliação, vão fazer com que aumente o número de pacientes que respondem favoravelmente ao seu tratamento e, consequentemente, o seu grau de satisfação4. O profissional de saúde mental pode ajudar em muitos dos casos o médico dentista e o cirurgião maxilofacial a compreender as causas da insatisfação/satisfação por parte do paciente, as suas eventuais reações perante o tratamento, bem como melhorar a forma de lidar com todo o processo. A orientação da consulta para um profissional de saúde mental, se for realizada de um modo adequado e cuidadoso, pode ser encarada como fazendo parte de um protocolo usual e não precisa ser vista pelo paciente com uma conotação negativa e depreciativa. São raros os estudos encontrados sobre a intervenção dos técnicos de saúde mental no TOCO, sendo que o pouco interesse da comunidade científica sobre este tema poderá ser uma causa a atribuir. Contudo, um estudo realizado por Juggins et al. revela‐se singular e provavelmente bastante proveitoso. Este foi realizado em 2006, em Inglaterra, e teve como objetivo avaliar a opinião de ortodontistas que referem pacientes de cirurgia ortognática para psiquiatria ou psicologia clínica, e investigar a necessidade de especialistas em ortodontia treinados no reconhecimento de pacientes com perfil psicológico que podem afetar os resultados da cirurgia ortognática1. Nesse trabalho, foi utilizado um questionário criado após consulta com 2 ortodontistas e com o departamento de ciências médicas mentais1.
O objetivo deste estudo foi conhecer em que medida os médicos dentistas e os cirurgiões maxilofaciais, em Portugal, valorizam o encaminhamento para profissionais de saúde mental nos casos de pacientes com DDF. Tendo como referência os resultados obtidos no estudo de Juggins et al.1, foram formulados os seguintes objetivos específicos.
Objetivo específico 1 (OE1). Averiguar em que medida o benefício da intervenção psicológica/psiquiátrica na intervenção TOCO é reconhecido pelos médicos dentistas e cirurgiões maxilofaciais.
Objetivo específico 2 (OE2). Perceber qual a percentagem de pacientes com necessidade de TOCO que é referenciada para psicologia/psiquiatria.
Objetivo específico 3 (OE3). Averiguar se a principal razão que leva os médicos dentistas e cirurgiões maxilofaciais a referenciarem os pacientes com necessidade de TOCO para psicologia/psiquiatria é a existência de um historial psiquiátrico passado/atual.
Objetivo específico 4 (OE4). Averiguar se a principal razão que leva os médicos dentistas e cirurgiões maxilofaciais a não referenciarem os pacientes com necessidade de TOCO para psicologia/psiquiatria é não ter ninguém a quem encaminhar.
Objetivo específico 5 (OE5). Averiguar se apenas uma minoria de médicos dentistas e cirurgiões maxilofaciais usa questionários psicológicos na sua avaliação inicial em pacientes com necessidade de TOCO.
Objetivo específico 6 (OE6). Averiguar se a maioria de médicos dentistas e cirurgiões maxilofaciais considera que beneficiaria de formação nesta área.
Neste estudo, utilizou‐se um questionário adaptado de Juggins et al.1. A devolução dos questionários não atingiu a taxa de 100%, embora muitos participantes tenham acedido colaborar. Foram considerados válidos apenas 56 questionários. Dos 56 profissionais de saúde oral que responderam aos questionários, 50% eram do género feminino (n=28) e 50% eram do género masculino (n=28), com idades compreendidas entre 27‐65 anos (M=42). Destes participantes 71,4% eram médicos dentistas (n=40), 16,8% eram ortodontistas (n=9) e 12,5% eram cirurgiões maxilofaciais (n=7). Do questionário fizeram parte 6 questões de escolha múltipla. O questionário, adaptado de Juggins et al., foi entregue em mão ou enviado por correio eletrónico a todos os especialistas em ortodontia inscritos no Colégio de Ortodontia da Ordem dos Médicos Dentistas. O mesmo questionário foi também entregue a uma amostra de conveniência, composta de médicos dentistas e médicos‐cirurgiões maxilofaciais dos contatos da investigadora, com pacientes com necessidade de TOCO em consulta. Foram depois realizados todos os contactos telefónicos possíveis, no sentido de apelar à máxima colaboração e de esclarecer qualquer dúvida que pudesse surgir durante o seu preenchimento.
A análise dos dados foi feita utilizando o SPSS for Windows Package Version 12.
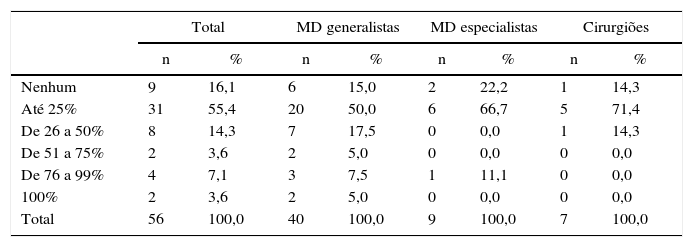
ResultadosMais de metade dos participantes, 55,4% (n=31), considera que apenas até 25% dos pacientes com necessidade de TOCO beneficiariam de acompanhamento psicológico/psiquiátrico (tabela 1). Apenas 2 participantes (3,6%) consideram que todos os pacientes com necessidade TOCO beneficiariam de acompanhamento psicológico/psiquiátrico (tabela 1).
Resposta à pergunta: «Que proporção de pacientes com necessidade de cirurgia ortognática na sua consulta acha que beneficiariam de acompanhamento psicológico ou psiquiátrico?»
| Total | MD generalistas | MD especialistas | Cirurgiões | |||||
|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | n | % | |
| Nenhum | 9 | 16,1 | 6 | 15,0 | 2 | 22,2 | 1 | 14,3 |
| Até 25% | 31 | 55,4 | 20 | 50,0 | 6 | 66,7 | 5 | 71,4 |
| De 26 a 50% | 8 | 14,3 | 7 | 17,5 | 0 | 0,0 | 1 | 14,3 |
| De 51 a 75% | 2 | 3,6 | 2 | 5,0 | 0 | 0,0 | 0 | 0,0 |
| De 76 a 99% | 4 | 7,1 | 3 | 7,5 | 1 | 11,1 | 0 | 0,0 |
| 100% | 2 | 3,6 | 2 | 5,0 | 0 | 0,0 | 0 | 0,0 |
| Total | 56 | 100,0 | 40 | 100,0 | 9 | 100,0 | 7 | 100,0 |
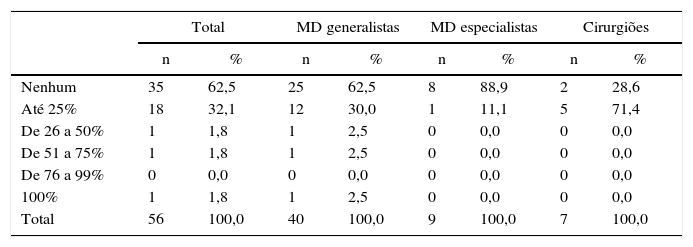
Relativamente aos participantes que consideram que os seus casos beneficiariam de intervenção psicológica/psiquiátrica, 94,6% (n = 53) nunca referenciou ou referenciou apenas até 25% dos seus casos (tabela 2). Apenas um participante (1,8%) referiu que realiza essa referenciação em 100% dos casos (tabela 2).
Resposta à pergunta: «Desses pacientes, que proporção encaminha para avaliação/acompanhamento psicológico ou psiquiátrico?»
| Total | MD generalistas | MD especialistas | Cirurgiões | |||||
|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | n | % | |
| Nenhum | 35 | 62,5 | 25 | 62,5 | 8 | 88,9 | 2 | 28,6 |
| Até 25% | 18 | 32,1 | 12 | 30,0 | 1 | 11,1 | 5 | 71,4 |
| De 26 a 50% | 1 | 1,8 | 1 | 2,5 | 0 | 0,0 | 0 | 0,0 |
| De 51 a 75% | 1 | 1,8 | 1 | 2,5 | 0 | 0,0 | 0 | 0,0 |
| De 76 a 99% | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 | 0 | 0,0 |
| 100% | 1 | 1,8 | 1 | 2,5 | 0 | 0,0 | 0 | 0,0 |
| Total | 56 | 100,0 | 40 | 100,0 | 9 | 100,0 | 7 | 100,0 |
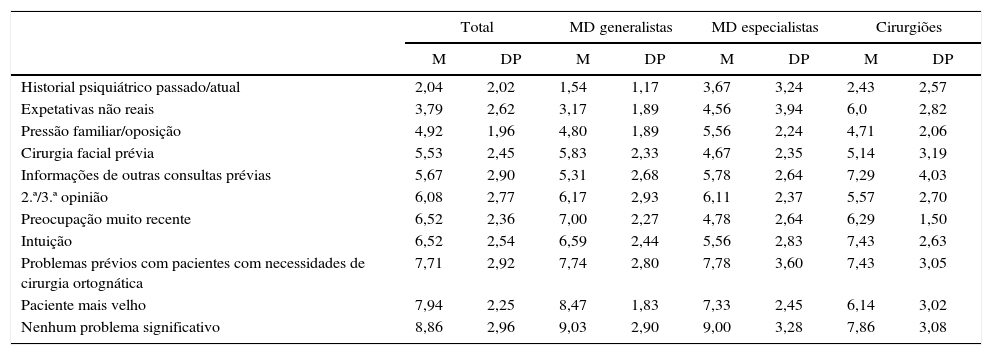
Os participantes indicaram como principal motivo para a referenciação para psicologia/psiquiatria a existência de um historial psiquiátrico passado ou atual (M=2,04, DP=2,02) e, logo a seguir, a existência de expetativas não realistas (M=3,79, DP=2,62) (tabela 3).
Resposta à pergunta: «Por favor, assinale as razões para o encaminhamento de pacientes classificando‐as por ordem de prioridade: 1, 2, etc. (sendo 1 a mais importante)»
| Total | MD generalistas | MD especialistas | Cirurgiões | |||||
|---|---|---|---|---|---|---|---|---|
| M | DP | M | DP | M | DP | M | DP | |
| Historial psiquiátrico passado/atual | 2,04 | 2,02 | 1,54 | 1,17 | 3,67 | 3,24 | 2,43 | 2,57 |
| Expetativas não reais | 3,79 | 2,62 | 3,17 | 1,89 | 4,56 | 3,94 | 6,0 | 2,82 |
| Pressão familiar/oposição | 4,92 | 1,96 | 4,80 | 1,89 | 5,56 | 2,24 | 4,71 | 2,06 |
| Cirurgia facial prévia | 5,53 | 2,45 | 5,83 | 2,33 | 4,67 | 2,35 | 5,14 | 3,19 |
| Informações de outras consultas prévias | 5,67 | 2,90 | 5,31 | 2,68 | 5,78 | 2,64 | 7,29 | 4,03 |
| 2.ª/3.ª opinião | 6,08 | 2,77 | 6,17 | 2,93 | 6,11 | 2,37 | 5,57 | 2,70 |
| Preocupação muito recente | 6,52 | 2,36 | 7,00 | 2,27 | 4,78 | 2,64 | 6,29 | 1,50 |
| Intuição | 6,52 | 2,54 | 6,59 | 2,44 | 5,56 | 2,83 | 7,43 | 2,63 |
| Problemas prévios com pacientes com necessidades de cirurgia ortognática | 7,71 | 2,92 | 7,74 | 2,80 | 7,78 | 3,60 | 7,43 | 3,05 |
| Paciente mais velho | 7,94 | 2,25 | 8,47 | 1,83 | 7,33 | 2,45 | 6,14 | 3,02 |
| Nenhum problema significativo | 8,86 | 2,96 | 9,03 | 2,90 | 9,00 | 3,28 | 7,86 | 3,08 |
DP: desvio padrão; M: média.
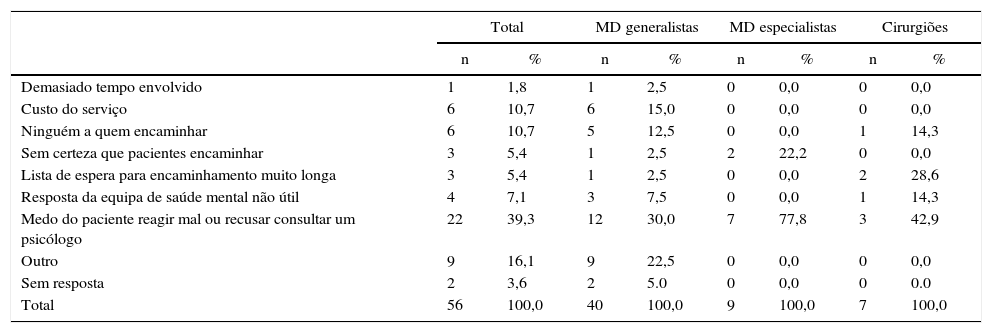
O principal motivo para a não referenciação, enunciado por 39,3% dos participantes (n=22), foi o medo do paciente reagir mal ou recusar consultar um psicólogo (tabela 4). Outros motivos apontados, referidos por 10,7% dos participantes (n=6), disseram respeito quer ao custo do serviço quer à inexistência de algum profissional a quem encaminhar (tabela 4). Apenas 3 participantes (5,4%) consideraram não realizar a referenciação por não ter a certeza que pacientes referenciar e outros 3 por a lista de espera para o encaminhamento ser muito longa (tabela 4).
Resposta à pergunta: «Nos casos em que, apesar de até achar poder haver necessidade, não faz o encaminhamento o que o impede de encaminhar?»
| Total | MD generalistas | MD especialistas | Cirurgiões | |||||
|---|---|---|---|---|---|---|---|---|
| n | % | n | % | n | % | n | % | |
| Demasiado tempo envolvido | 1 | 1,8 | 1 | 2,5 | 0 | 0,0 | 0 | 0,0 |
| Custo do serviço | 6 | 10,7 | 6 | 15,0 | 0 | 0,0 | 0 | 0,0 |
| Ninguém a quem encaminhar | 6 | 10,7 | 5 | 12,5 | 0 | 0,0 | 1 | 14,3 |
| Sem certeza que pacientes encaminhar | 3 | 5,4 | 1 | 2,5 | 2 | 22,2 | 0 | 0,0 |
| Lista de espera para encaminhamento muito longa | 3 | 5,4 | 1 | 2,5 | 0 | 0,0 | 2 | 28,6 |
| Resposta da equipa de saúde mental não útil | 4 | 7,1 | 3 | 7,5 | 0 | 0,0 | 1 | 14,3 |
| Medo do paciente reagir mal ou recusar consultar um psicólogo | 22 | 39,3 | 12 | 30,0 | 7 | 77,8 | 3 | 42,9 |
| Outro | 9 | 16,1 | 9 | 22,5 | 0 | 0,0 | 0 | 0,0 |
| Sem resposta | 2 | 3,6 | 2 | 5.0 | 0 | 0,0 | 0 | 0.0 |
| Total | 56 | 100,0 | 40 | 100,0 | 9 | 100,0 | 7 | 100,0 |
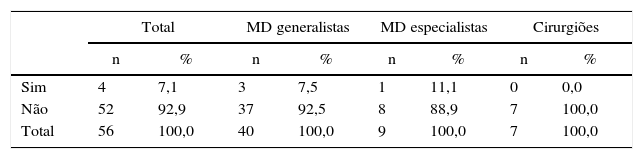
Na sua avaliação inicial, 92,9% dos participantes (n = 52) referiu não utilizar qualquer questionário psicológico (tabela 5). Apenas 4 participantes (7,1%) denunciaram o seu uso (tabela 5).
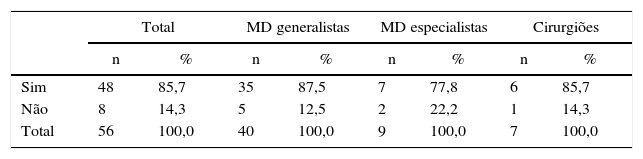
Relativamente aos participantes que consideram que beneficiariam de formação nesta área específica, 85,7% (n = 48) respondeu afirmativamente, enquanto 14,3% (n = 8) afirmou que não a consideram necessária (tabela 6).
DiscussãoO benefício da intervenção psicológica/psiquiátrica na intervenção TOCO é pouco reconhecido pelos médicos dentistas e maxilofaciais. Mais de metade dos participantes (55,4%) considera que apenas até 25% dos pacientes com necessidade de TOCO beneficiariam de acompanhamento psicológico/psiquiátrico. Encontramos uma percentagem um pouco mais elevada comparativamente ao estudo realizado por Juggins, no qual 48,6% dos participantes consideram que até 25% beneficiariam1. No entanto, enquanto na presente investigação encontramos apenas 2 participantes (3,6%) que consideram que todos os pacientes com necessidade TOCO beneficiariam de acompanhamento psicológico/psiquiátrico e 16,1% que são da opinião que nenhum, Juggins encontrou 12,4% de profissionais que consideram que todos os seus pacientes deveriam ser encaminhados e 10,7% que são da opinião que nenhum1. Poderá depreender‐se que, na opinião dos profissionais na área da medicina dentária e cirurgia maxilofacial, o TOCO é um tratamento de sucesso e que o seu resultado é, por si só, psicologicamente positivo.
O presente estudo suporta a hipótese de que menos de metade dos pacientes com necessidade de TOCO é referenciada para psicologia/psiquiatria. A maioria dos participantes (94,6%) nunca encaminha ou encaminha apenas até 25% dos casos que consideram que beneficiariam de intervenção psicológica/psiquiátrica. Encontramos uma percentagem um pouco mais baixa comparativamente ao estudo realizado por Juggins, no qual 97,7% dos profissionais nunca encaminha ou encaminha até 25% dos seus pacientes1. É possível inferir‐se que a boa prática profissional nestes casos demonstra resultados de sucesso, que tornam desnecessário o recurso a terapêuticas de índole psicológica.
É indubitável que a principal razão que leva os médicos dentistas e cirurgiões maxilofaciais a referenciarem os pacientes com necessidade de TOCO para psicologia/psiquiatria é a existência de um historial psiquiátrico passado/atual. Os participantes indicam como principal motivo para a avaliação psicológica/psiquiátrica a existência de um historial psiquiátrico passado ou atual (M=2,04, dp=2,02) e, logo a seguir, a existência de expetativas não realistas (M=3,79, dp=2,62), tal como encontramos no estudo realizado por Juggins1. No caso de os profissionais suspeitarem de um distúrbio psiquiátrico, será aconselhável uma avaliação psicológica/psiquiátrica prévia logo quando o TOCO é tido como uma escolha de tratamento. A literatura revela que o clínico terá mais dificuldades na obtenção de sucesso quando o paciente não apresentar condições psicológicas favoráveis2. Este, ao se preocupar inicialmente com uma avaliação cuidadosa das condições psicológicas do paciente e ao conseguir lidar adequadamente com essa avaliação, vai fazer com que aumente significativamente o seu grau de satisfação4. É de referir a necessidade de um cuidado especial perante casos diagnosticados com transtorno dismórfico corporal, uma vez que a cirurgia nestes casos pode conduzir a um aumento dos sintomas1.
A principal razão que leva os médicos dentistas e cirurgiões maxilofaciais a não referenciarem os pacientes com necessidade de TOCO para psicologia/psiquiatria não é não ter ninguém a quem encaminhar, mas sim o medo do paciente reagir mal ou recusar um psicólogo. Este foi o principal motivo enunciado por 39,3% dos participantes. Os segundos motivos apontados, referidos por 10,7% dos participantes, dizem respeito quer ao custo do serviço quer à inexistência de algum profissional a quem encaminhar, contrariamente ao estudo realizado por Juggins, em que o principal motivo apontado por 30,5% dos participantes foi precisamente este último1. Demonstra‐se, assim, que existem profissionais que, mesmo achando que uma parte dos seus pacientes pudesse beneficiar de um encaminhamento psicológico/psiquiátrico, não o fazem maioritariamente pelo receio da reação do paciente. Devemos ter a noção que, quando realizados, esses encaminhamentos serão mais produtivos se dermos aos pacientes liberdade para explorar as suas preocupações e as suas expetativas1. A consulta psicologia/psiquiatria não deve ser encarada como algo depreciativo, mas sim como fazendo parte de uma rotina dentro do processo do TOCO. Assim, estas razões apontadas como obstáculos ao encaminhamento poderiam ser facilmente resolvidas com a formação de profissionais nesta área, assim como com um financiamento adequado1.
Verifica‐se que uma minoria de médicos dentistas e cirurgiões maxilofaciais usa questionários psicológicos na sua avaliação inicial. Apenas 7,1% denunciam o seu uso; 92,9% dos participantes refere não utilizar qualquer questionário psicológico na sua avaliação inicial. Similarmente, no estudo realizado por Juggins, 6,8% responderam afirmativamente, enquanto os restantes 93,2% responderam negativamente1. Podemos atribuir o pouco uso dos questionários psicológicos à falta de conhecimento das medidas existentes e/ou falta de experiência para aplicá‐las, e não a resultados negativos experienciados. Os questionários específicos como o Orthognathic Quality of Life Questionnaire (OQLQ), criado por Cunningham et al. em 20006, podem revelar‐se úteis.
O presente estudo confirma que a maioria de médicos dentistas e cirurgiões maxilofaciais considera que beneficiaria de formação nesta área. Consideram que beneficiariam de formação nesta área específica 85,7% dos participantes, enquanto 14,3% afirmam que não a consideram necessária. Similarmente, no estudo realizado por Juggins, a maioria respondeu positivamente1. Responderam positivamente 84,7% dos participantes, 0,6% não deram resposta e somente 14,7% responderam negativamente1.
Pensamos, por consequência, que a criação de formação nesta área específica com um caráter interdisciplinar seria uma mais‐valia para todos os profissionais, permitindo‐lhes um melhor conhecimento nesta matéria e superior atendimento dos seus pacientes.
ConclusõesApesar de a literatura destacar a relevância de fatores psicossociais na DDF, os médicos dentistas e os cirurgiões maxilofaciais não reconhecem a importância da intervenção dos cuidados de saúde mental no tratamento da DDF, encaminhando pouco os seus pacientes. O principal motivo apontado para não realizarem esse encaminhamento é o receio de uma reação negativa por parte do paciente. Sentem, contudo, que a formação nesta área específica seria uma mais‐valia para a sua atividade clínica. Importa, assim, criar para os médicos dentistas e cirurgiões maxilofaciais formação nesta área, definindo‐se parâmetros de encaminhamento dentro do tratamento interdisciplinar destas deformidades.
Responsabilidades éticasProteção de pessoas e animaisOs autores declaram que para esta investigação não se realizaram experiências em seres humanos e/ou animais.
Confidencialidade dos dadosOs autores declaram que não aparecem dados de pacientes neste artigo.
Direito à privacidade e consentimento escritoOs autores declaram que não aparecem dados de pacientes neste artigo.
Conflito de interessesOs autores declaram não haver conflito de interesses.