¿ Antecedentes
El Servicio de Cardiología del Hospital General de México atiende a la llamada "población abierta", lo que quiere decir que se le da servicio -en términos generales al sector más desamparado del país: aquellos que no están protegidos por la seguridad social. Lo que dificulta mucho poder proveer a estos pacientes de tratamientos y terapias avanzadas que requieren de un equipo costoso de alta tecnología.
Por otro lado, existen instituciones como la Beneficencia Pública, que proporcionan ayuda a los pacientes de escasos recursos que necesitan tratamientos que los hospitales públicos no están capacitados para cubrir, aunque por desgracia, pueden ayudar sólo en pocos casos seleccionados.
¿ Historia
Cuando en 1988 se creó el Laboratorio de Arritmias -inicialmente virtual-, muy pronto nos enfrentamos al problema de los marcapasos. Pacientes que acudían al Servicio de Cardiología con 20 pulsaciones por minuto; por supuesto que se les colocaba un marcapaso temporal, sin reparar en el hecho que no iba a haber manera de quitarlo o apagarlo hasta que tuviéramos un definitivo para ponerle. Como anécdota, en esas condiciones estaba una paciente que nos reclamaba de forma airada porqué no le habíamos puesto su marcapaso, si ella ya había cubierto la cuota de $50 pesos -unos siete dólares- al entrar al hospital hacía ya un par de meses... y con toda la razón; tenía un marcapaso temporal que no había forma de retirarle y no teníamos manera de conseguir un marcapaso definitivo. Inscribirnos en el Club de Rotarios no dio resultados, así que tuvimos que acudir a una agencia funeraria a recuperar dispositivos de cadáveres que, aunque no era lo ideal, era nuestra única opción.
Así ocurrió -sin accidentes- hasta que en 1992 "descubrimos" La Beneficencia Pública que nos donó rápida y eficientemente un marcapaso por mes, aunque de hecho fueron 14 en ese año.
A fines de 1992 nos visitó Jorge Casablanca, a la sazón "gerente de distrito" de Medtronic en Dallas, Texas. Fue a él que se le ocurrió la genial idea de entrenar médicos a cambio de todos los marcapasos que se ocuparan en el curso. Ya había propuesto su plan al Instituto Nacional de Cardiología y al Centro Médico Nacional del IMSS. En ambos sitios declinaron la oferta, así que los privilegiados fuimos nosotros.
Originalmente se programaron cuatro cursos ese año en que colocamos 48 dispositivos que era más de tres veces lo logrado con los donativos de la Beneficencia. Lo que nos planteaba un enorme problema era esperar varios meses con los pacientes con marcapasos temporales con dos inconvenientes graves: el electrodo que utilizan es muy rígido y se zafaba con mucha facilidad, y la pila se puede acabar sin dar aviso o muestras de agotamiento. En ambos casos, los pacientes podían caer en asistolia y fallecer.
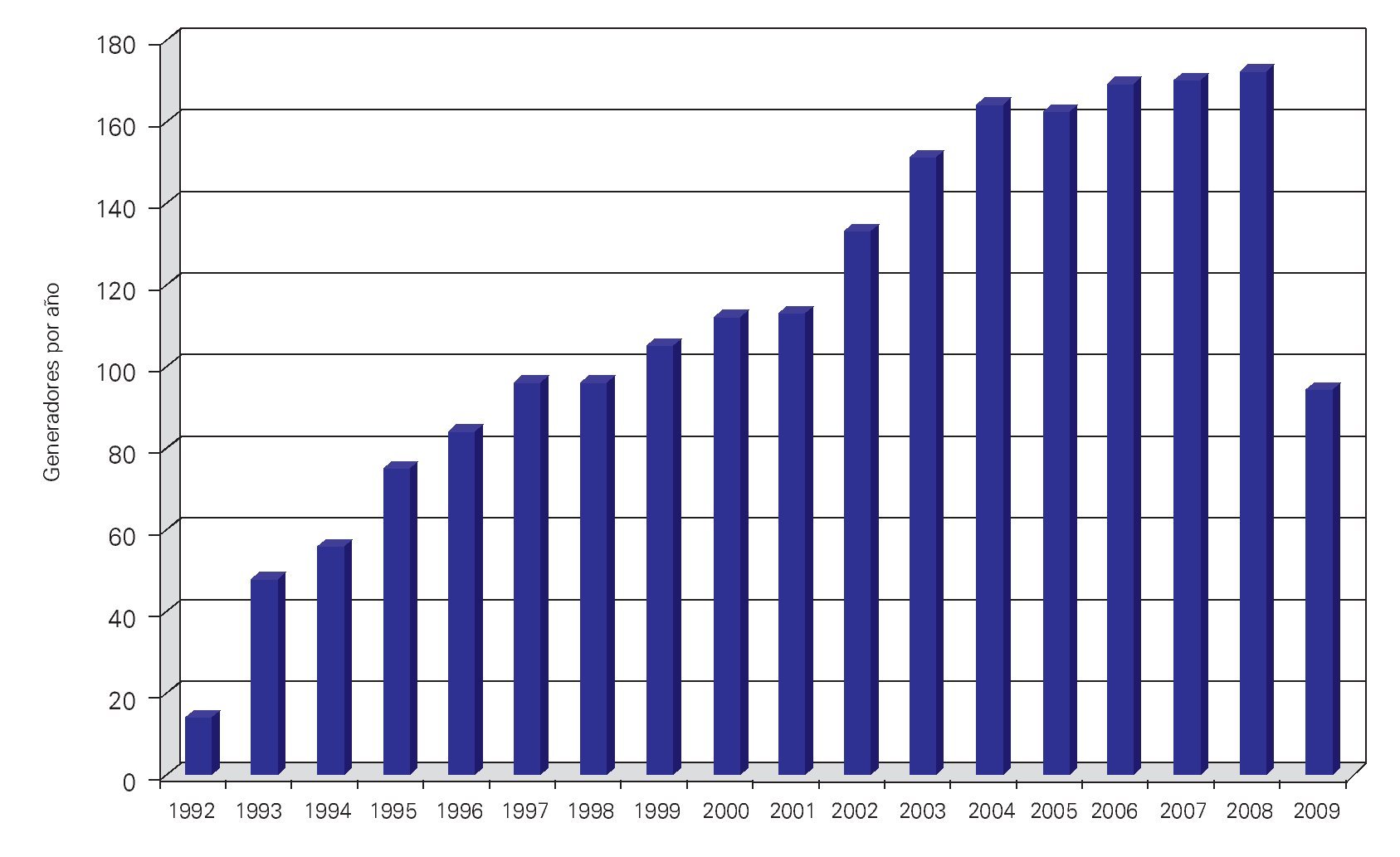
Por esa razón solicitamos que el "programa" fuera una vez por mes; la principal inquietud de Medtronic era que no tuviéramos suficientes pacientes, lo que a nosotros no nos espantaba y nunca fue un problema, como se muestra en la Figura 1.
¿ Figura 1. Representa el número de marcapasos que se han colocado por año, desde 1992. Excepto en 2005, que se pusieron dos menos que en 2004, todos los años se ha incrementado el número. Desde 2004, la cifra ha permanecido muy estable, alrededor de 170. En el 2009 se han puesto un poco más de 90.
A principios de 1995, se señaló que el edificio que albergaba al Servicio de Cardiología (Pabellón 501) estaba dañado en su estructura, así que tuvimos que evacuarlo. En esa época ya poníamos más de 70 marcapasos por año y no había forma de parar. Afortunadamente las autoridades del Hospital llegaron a un acuerdo con el Hospital Santelena situado a unas cuantas cuadras de nuestro Hospital. El convenio aceptaba que usáramos sus instalaciones para la colocación de los marcapasos y que en caso necesario, los pacientes podrían permanecer una noche en la Unidad Coronaria del Hospital Santelena, o bien, serían trasladados de regreso al Hospital General. Y así fue durante dos años, hasta que se rehabilitó el Pabellón 302, a donde mudamos las oficinas, consultorios, Unidad Coronaria y Sala de Hemodinámica.
Allí estuvimos muchos años, hasta el 2003. Durante este periodo hubo de todo. Como era la Sala de Hemodinámica, era compartida principalmente con los intervencionistas de "vascular periférico". Teníamos que negociar horarios y favores. Lo más grave era cuando se descomponía el fluoroscopio (rayos X), hecho que sucedió en varias ocasiones. Entonces teníamos que ir a la Central de Rayos X, donde nos prestaban una diminuta sala con un "Arco en C", sencillo pero suficiente. Un par de veces tuvimos que trasladar al paciente a medio procedimiento desde el Pabellón 302 hasta esta central, cubriendo la herida con campos estériles y toda la parafernalia propia del procedimiento. Luego por supuesto, nos teníamos que apretujar médicos, técnicos, enfermeras, curiosos y el paciente, claro está. En no pocas ocasiones acabábamos al final de la tarde y de nuestras fuerzas.
Cuando en abril de 2002 se inauguró la Unidad de Arritmias de la Facultad de Medicina de la Universidad Nacional Autónoma de México en el edificio de Medicina Experimental, el programa de marcapasos tuvo sus dos últimos incrementos importantes (Figura 1). Aunque a lo largo de ese año seguimos en el Pabellón 302, contábamos con el respaldo del equipo de la UNAM en caso de descompostura del otro. Al año siguiente, y casi todo 2004, operamos de manera muy eficiente entre el Pabellón 302 y el Laboratorio de Arritmias. Mientras terminábamos un caso en un lugar, se preparaba al siguiente paciente en el otro. Esto nos facilitó muchísimo las cosas y la existencia. El curso marchaba sobre ruedas.
Al final de 2004, se descompuso de manera definitiva e irremediable el equipo de rayos X del Pabellón 302, así, el "programa" se mudó al Laboratorio de la UNAM. En dieciséis años no se ha interrumpido el proceso una sola vez.
¿ Casuística
Hasta la fecha, hemos colocado 2000 marcapasos. Del total, 14% fueron remplazos (entre 4% en 2001 y 26% en 2008). Éstos empezaron a hacerse a partir de 1999 y desde el año 2000, ha sido un promedio de 14% anual.
Desde que se inauguró el Laboratorio de Arritmias de la UNAM en abril del 2002, aumentó el número de 113 en 2001 a 133 en ese año, para después estabilizarse en 167 ± 4.2 por año
La edad promedio fue de 69.4 años y l 46% de los pacientes fueron hombres. La paciente de mayor edad tenía 107 años y fuera de estar un poco "dura de oídos", gozaba de cabal salud. Vivió junto con sus 67 descendientes, hasta los 111 años. La paciente más joven, tenía dos años en el momento del implante.
Otra anécdota digna de mención nos ocurrió en 1998, cuando después de ponerle un marcapaso a una señora de 56 años de edad, se sintió tan bien que les pidió a sus hijas otro nieto; ante la negativa de las hijas, acudió a las nueras y, ante la segunda negativa, se embarazó ella y tuvo su vigesimosexto hijo. En realidad fue niña y todo sucedió dentro de la normalidad más absoluta. Ella había tenido tres embarazos gemelares.
¿ Pacientes
Como decíamos al principio, todos los pacientes atendidos en este programa son enfermos de muy escasos recursos y sin derecho a la Seguridad Social. Tal como nos imaginamos, el número de pacientes se ha incrementado sin cesar hasta el presente, en que pusimos el marcapasos número 2000.
El sitio de origen ha sido de lo más variado. Otras instituciones de salud nos mandan pacientes regularmente: el Instituto Nacional de Cardiología nos envió un total de 32 enfermos (en 2004 fueron 13), pacientes del IMSS o ISSSTE que no podían esperar -y no por falta de atención- fueron 12. De hospitales del Gobierno Federal atendimos 16 y nueve del Gobierno del D. F. De los estados, el que más nos proveyó fue sin duda Oaxaca, con 47, seguido por Puebla con 30 y Veracruz con 28. Vinieron desde Sinaloa y Nuevo León, hasta Chiapas y Tabasco y en no pocas veces, los pacientes tenían que pasar larguísimas jornadas para llegar. Hemos tenido enfermos que no hablan español. La lengua más frecuente ha sido el zapoteco, seguido del náhuatl.
La sintomatología fue también interesante: 4.6% de los pacientes tuvieron una crisis de Stokes Adams como la molestia más importante. El síncope fue lo más frecuente, presentándolo 33.4% de la población. Los mareos o lipotimias fue el achaque en 33% de los 2000 pacientes, la disnea fue la queja dl 17.4%. Del total, 16.7% del estaban asintomáticos.
De los últimos 1500 pacientes en 10 años, 74.2% tenían bloqueo atrioventricular (BAV) y 42.7% algún tipo de bloqueo sinoatrial (BSA). La suma de los dos es superior a 100%, ya que muchos de los enfermos tenían ambos trastornos. En promedio, 58% (entre el 40% y 85%) de los pacientes con BAV, tuvieron BSA.
Tanto los trastornos de BAV como de BSA fueron de diferentes tipos. Los BAV los dividimos en avanzados (73%), intermitentes (17%), iatrogénico -tanto intencional como accidenta-l (5%), congénito (1.7%) y finalmente el bloqueo intermedio (3.3%).
Los trastornos de conducción SA -algunos concomitantes con los BAV- fueron la principal indicación en 31% de los últimos 1500 casos; aunque como dijimos, 42.7% tenían algún tipo de trastorno: bradicardia persistente 51%, pausas de más de tres segundos 12% y síndrome de taquicardia / bradicardia 11.5%. Pacientes con fibrilación atrial (FA) fueron 25.4%. Estos últimos se consideraron en este grupo debido a que fueron sometidos a BAV iatrogénico, colocación de marcapasos "biatriales" o bien tenían el denominado BAV "intermedio", refiriéndonos a que tenían conducción AV, con frecuencia ventricular lenta pero irregular.
¿ Alumnos
Hasta el "marcapaso 2000" se han entrenado 460 médicos. Aunque residentes americanos, su lugar de nacimiento ha sido de prácticamente todo el mundo.
Todos los alumnos fueron médicos especialistas, bien cardiólogos, cardiólogos intervencionistas y menos de 5%, cirujanos generales o cardiovasculares algunos. En cada curso se admiten dos médicos.
En el informe de 2003, se analizaron los datos de los médicos entrenados desde el año 2000. En total fueron 97. Antes de venir al programa de entrenamiento, entre todos habían puesto 35 marcapasos. Desde su regreso -algunos, hacía tres años y otros, un mes- habían puesto un total de 2450. Esto confirma que el entrenamiento fue suficiente en la mayoría de ellos, como para empezar a colocar marcapasos.
El programa consta de cuatro días. En el primero se dan las líneas generales de la técnica y se discuten sus aspectos generales. Se provee de un instructivo con los pasos detallados de la técnica. Luego, se muestra en general la manipulación de los electrodos y la colocación del generador. Después se colocan dos marcapasos en otros tantos pacientes. El preceptor está lavado y enguantado junto con los médicos y literalmente de la mano, los guía durante todo el implante, explicando en todo momento las posibles variantes o complicaciones. Del segundo al cuarto día, se colocan tres generadores por vez. Dependiendo de las habilidades de los médicos, el instructor puede sólo permanecer a su lado, indicando con un señalador laser los pasos a seguir, con el fin que el alumno adquiera la seguridad necesaria para hacer el procedimiento solo.
¿ Dispositivos
Se han puesto prácticamente todos los generadores que Medtronic ha promovido al mercado desde el principio de los noventa: Minuet, Prodigy, Thera, y los más frecuentes, los Sigma y sobre todo, la serie Kappa. En los últimos dos años se colocaron algunos generadores de Vitatron series C70 y T70. En el último año, han prevalecido equipos como Adapta, Versa y Sensia.
En cuanto a los electrodos, utilizamos la vasta mayoría de silicón y algunos de poliuretano. De alta impedancia fueron 64, fundamentalmente para gente joven.
En cuanto a la forma del electrodo y al sistema de fijación, podemos decir que hemos utilizado de todo en todas partes: en la aurícula derecha, en "J" tanto de fijación pasiva como de tornillo y rectos de ambos tipos. Lo que no es usual es colocar los rectos de ancla en la orejuela. Empezamos poniendo cuatro en el año 2000 y, desde entonces, 131 con sólo 0.2% de dislocados.
De manera global, tuvimos 0.74% de electrodos auriculares dislocados y 0.44% de los ventriculares.
Ya que el convenio para la donación de los marcapasos es exclusivamente para los que se colocan dentro del contexto del curso, todos los pacientes que llegan al Hospital en otro momento -la inmensa mayoría- requieren la colocación de un marcapaso temporal. Durante los primeros años colocábamos los dispositivos diseñados para ese fin, que son como tres teléfonos celulares, funcionan con pilas comerciales de 9V y utilizan electrodos más o menos rígidos. Todas estas características tienen inconvenientes serios: por su tamaño, tienen que ser literalmente amarrados al brazo del paciente, con el riesgo que se caiga. Los electrodos rígidos se salen de lugar con facilidad y por último, las pilas de 9V se pueden agotar sin previo aviso, lo que puede tener consecuencias letales. Y así nos sucedió en dos ocasiones. A raíz de eso, colocamos electrodos de marcapaso y generadores recuperados por agotamiento de la pila o de pacientes fallecidos. Se esterilizan, se colocan y suturan sobre la piel, de tal forma que tenemos garantizado -se puede medir- que la pila no va a dejar de funcionar de forma abrupta. Por otro lado, los pacientes pueden deambular por el Hospital sin peligro. No hemos tenido una sola infección ni fallecimiento desde 2005 en que empezamos. Ese año colocamos 55 marcapasos temporales de esa forma y 19 por punción femoral minutos antes de la colocación del definitivo.
En 2007 pusimos 30 por vía femoral y 62 marcapasos que estuvieron un promedio de 11.3 días. Al año siguiente, fueron 61 femorales y 71 que estuvieron también un promedio de 11.3 días.
De las "bolsas" para el generador, 78.2% fueron subcutáneas, 7.8%, intramusculares (pectoral mayor) y en el restante 14% se utilizó la misma bolsa para los remplazos.
¿ Protocolos
Se han generado varios protocolos de investigación, la mayoría de los cuales siguen en curso. El más importante -por el número de pacientes- es sin duda uno en el que comparamos la estimulación ventricular septal contra la apical. Empezamos a colocar el electrodo ventricular en el septo desde hace 12 años (en 1997), inicialmente en la parte alta, y desde hace tres años, en la porción media. El protocolo en cuestión es un estudio prospectivo, aleatorizado cegado para el paciente, en el que ponemos el electrodo ventricular en el ápex o el septo. Después de estar con el marcapaso temporal, se coloca el definitivo y se deja una semana como estimulador "VVI" a una frecuencia fija de 70 /minutos, para obtener valores control. Durante ese lapso, se toma un ecocardiograma y se hace la prueba de "la caminata de seis minutos". Hecho esto, se cambia la programación a DDDR con valores nominales y se repiten los exámenes cada seis meses.
Los resultados preliminares han sido presentados en un congreso nacional y uno internacional.
Tenemos otro protocolo muy semejante, aunque totalmente cegado, en pacientes con FA: después de hacer ablación del haz de His para "controlar la frecuencia", se colocan dos electrodos dentro del ventrículo derecho, uno en el septo y el otro en el ápex. El electrodo septal se conecta al puerto atrial y el apical, al ventricular. Así, si el generador se programa como "AAI", estará en VVI septal, y si se programa "VVI", será VVI apical. Con esta forma, se observa durante seis meses y después se "cruza" a la otra programación, de tal manera que estará cegado para todos, excepto el programador. También se colocan dispositivos para la "resincronización" atrial (estimulación biatrial), para el tratamiento preventivo de la FA paroxística.
Otros protocolos incluyen trabajos con los resincronizadores y desfibriladores automáticos implantables (DAI), lo que queda fuera del contexto del presente artículo.
¿ Estado actual
En el presente, tenemos 15 programas al año, en que se colocan 171 ± 3 marcapasos por 30 médicos. Sólo generadores para "bradi."
Se empiezan a implementar cursos para DAI y resincronizadores ventriculares. Creemos que pueden ser de enorme utilidad, tanto para pacientes, como para médicos interesados.
El entrenamiento que reciben nuestros residentes es muy completo en todos los aspectos de la electrofisiología, tanto clínica como intervencionista. La frecuencia y variedad en la colocación de dispositivos de estimulación artificial a que están expuestos, les garantiza un entrenamiento muy completo en este sentido. Por otro lado, en el Laboratorio tenemos los implementos para los registros continuos de ECG (Holter y grabadora de eventos), lo necesario para las pruebas de "ortostatismo pasivo" (tilt), ergometría para evaluar la respuesta cronotrópica y finalmente, la prueba de "caminata de seis minutos."
Para electrofisiología intervencionista, contamos con el cartógrafo electro-anatómico "LocaLisa" de Medtronic y el polígrafo "Bard Pro" con "Electro View" que permite la visualización anatómica de la secuencia de activación cardiaca.
El sistema "Carto" desgraciadamente tiene consumibles muy costosos, lo que no nos permite utilizarlo en nuestra población. En este caso, utilizamos el "Carto" en un hospital privado a donde tenemos acceso.
¿ Planes
Lo más próximo en nuestros planes consiste en el equipamiento de una segunda sala dedicada exclusivamente a la estimulación artificial. El beneficio más inmediato será el permitirnos continuar con los estudios electrofisiológicos y ablaciones, sin interrumpirlos durante los programas de estimulación, tal como sucede en la actualidad.
¿ Conclusión
Gracias a este Curso, se han beneficiado absolutamente todos sus participantes: en primer lugar, los pacientes, los alumnos, los coordinadores e investigadores y los patrocinadores.
Creemos que este Curso Teórico Práctico de Marcapasos ha sido un pilar fundamental tanto para la creación como para el desarrollo del Laboratorio de Arritmias de la Facultad de Medicina de la UNAM en el Hospital General de México.
No tenemos más que palabras de agradecimiento a los que lo imaginaron y propusieron, a los que lo permitieron y a los que lo mantienen.