La incontinencia urinaria (IU) es una condición prevalente en la población de adultos mayores, afectando a ambos sexos. Con el envejecimiento de la población será un problema de salud de cada vez mayor relevancia. Su patogenia es compleja y multifactorial, por lo que es fundamental conocer los aspectos fisiopatológicos subyacentes para realizar un adecuado diagnóstico en base a la historia clínica, examen físico y exámenes complementarios solicitados de manera racional. El tratamiento de la IU para adultos mayores no difiere mayormente de los tratamientos utilizados en población más joven. Sin embargo, debe hacerse particular énfasis en identificar comorbilidades, fármacos, trastornos neurológicos y psiquiátricos que puedan estar contribuyendo a la IU. Debe sacarse el máximo provecho del manejo conservador, teniendo consideraciones especiales con el uso de algunos fármacos e indicando cuidadosamente tratamiento quirúrgico a pacientes seleccionados.
Urinary incontinence (UI) is a prevalent condition in the population of elderly adults, affecting both sexes. With the aging of the population it will be a health problem of increasing relevance. Its pathogenesis is complex and multifactorial, so it is essential to know the underlying pathophysiological aspects in order to make an adequate diagnosis based on the clinical history, physical examination and complementary tests requested in a rational manner. The treatment of UI for elderly adults does not differ much from the treatment of younger population. However, particular emphasis should be placed on identifying comorbidities, medications, neurological and psychiatric disorders that may be contributing to the UI. Full advantange of conservative management should be taken, having special considerations with the use of some drugs and carefully indicating surgical treatment to selected patients.
La incontinencia urinaria (IU) se define como la pérdida involuntaria de orina desde la vejiga. Esta pérdida ocurre habitualmente por vía uretral, pero también puede haber escape de orina a través de fístulas (ej. vesicovaginal, uretrovaginal), las cuales constituyen una entidad aparte, pero siempre deben ser consideradas y sospechadas en el diagnóstico diferencial de la IU (1).
Estudios epidemiológicos muestran una asociación positiva entre edad y síntomas del tracto urinario inferior en general, e IU en particular (2). El estudio EPIC (del inglés, European Prospective Investigation into Cancer and Nutrition) determinó que la prevalencia de la incontinencia urinaria en hombres aumentó de 2.4% en menores de 39 años a 10.4% en mayores de 60, mientras que en mujeres aumentó de 7.3% a 19.3%, respectivamente (3).
Con una sociedad que envejece y con adultos mayores que viven cada vez más tiempo, el impacto de la IU en la sociedad y en los sistemas de salud irá en aumento (2).
Fisiología y fisiopatología básica de la continencia y micciónLa vejiga es un órgano que cicla en dos fases de manera constante: la fase de continencia y la fase miccional. Para su adecuado funcionamiento requiere de complejas relaciones anatómicas y funcionales entre el músculo de su pared (detrusor) y su tracto de salida (esfínter interno, externo y uretra) (4).
Anatómicamente, la fase de continencia depende de la viscoelasticidad del detrusor (acomodación) y de la coaptación (resistencia pasiva) del tracto de salida. La fase miccional depende así mismo de la viscoelasticidad del detrusor y de la conductancia del tracto de salida (ausencia de obstrucción) (4).
Funcionalmente, la fase de continencia depende de la ausencia de contracciones vesicales y del cierre esfinteriano activo, mientras que la fase miccional requiere de contracción del detrusor y apertura del aparato esfinteriano (4).
La coordinación y regulación de estas relaciones depende de la inervación tanto visceral (autonómica simpática y parasimpática) como somática, requiriendo integración a distintos niveles neurológicos (medular, mesencefálico y cortical) (5).
La incontinencia urinaria es, por definición, un trastorno de la fase de continencia y puede obedecer a problemas del tracto de salida, del detrusor, o de ambos. En el primer caso nos referimos a las incontinencias “de esfuerzo”. En esta situación habitualmente existe un problema en la transmisión de la presión intra abdominal a la uretra proximal, la cual no se coapta debidamente por la pérdida de soporte de los órganos pélvicos, debido al daño de la base músculoaponeurótica del perineo (ej. daño por multiparidad, hipoestrogenismo perimenopáusico, cirugías pelvianas). Existen también incontinencias de esfuerzo que se deben a una imcompetencia esfinteriana intrínseca (ej. daño por cirugías múltiples, radioterapia, lesiones del cono medular o de nervios periféricos). En los casos de incontinencia por causa del detrusor, podemos distinguir las que se deben a hiperactividad del detrusor, a las que se relacionan a pérdida de la acomodación vesical (capacidad de almacenar orina a baja presión) o las que se relacionan con una ineficiencia de vaciado que conduce a incontinencia por rebosamiento. La hiperactividad vesical se caracteriza por el incremento activo de la presión intravesical durante la fase de continencia, ya sea por contracciones fásicas del detrusor o por incremento sostenido del tono del mismo. La hiperactividad puede ser de causa idiopática (primaria) o de base neurológica (6).
Cambios del tracto urinario inferior asociados al envejecimientoVejigaEn adultos mayores se describen volúmenes miccionales disminuidos, aumento del residuo postmiccional, menor capacidad vesical y mayor prevalencia de hiperactividad del detrusor. A diferencia de pacientes más jóvenes, en los que la presencia de detrusor hiperactivo se correlaciona con una mayor contractilidad del detrusor en la fase miccional, en adultos mayores es frecuente observar una condición que se presenta con hiperactividad del detrusor durante la fase de continencia y detrusor hipocontráctil durante la fase miccional. Esta condición se conoce como “detrusor hiperactivo con contractilidad deteriorada” (DHIC, del inglés Detrusor Hiperactivity with Impaired Contractility) y constituye una entidad muy desfiante para el manejo clínico (2,7).
El deterioro de la contractilidad determina que la vejiga pierde progresivamente la eficiencia para vaciarse en adultos mayores sanos, sin existir un factor obstructivo. Como consecuencia del vaciado vesical incompleto disminuye la capacidad funcional vesical, lo que se manifiesta clínicamente como frecuencia y nicturia, dos síntomas frecuentes en adultos mayores (2).
Algunos estudios sugieren que la pérdida de contractilidad vesical se debe a causas miogénicas, mientras que otros sugieren un flujo sanguíneo disminuido, con daño por isquemia-reperfusión que genera denervación en parches del detrusor. También se ha sugerido que pérdida de la actividad sensorial aferente contribuye al peor vaciado observado en pacientes con detrusor hipocontráctil. Ultraestructuralmente se han descrito cambios a nivel de las membranas de células musculares, con pérdida de estructuras denominadas caveolas, lo que se relaciona con un proceso de des-diferenciación, llevando células inicialmente contráctiles a células menos o definitivamente no contráctiles (7). También existe evidencia de mayor depósito de colágeno en la pared vesical y cambios en la respuesta a neurotransmisores. Por ejemplo se describe una menor respuesta contráctil a estímulos colinérgicos y una mayor respuesta a estímulos adrenérgicos (a través expresión aumentada del receptor alfa 1-D adrenérgico). Además hay menor expresión de fosfodiesterasa-5 y de receptores purinérgicos, cuyo significado aún no está del todo claro (7).
VaginaLa caída de estrógenos después de la menopausia juega un rol importante en los cambios vaginales asociados a la edad. Los estrógenos tienen un efecto trófico sobre gran parte del tracto urinario inferior de la mujer (hay receptores de estrógeno en vagina, vestíbulo, uretra distal, trígono vesical, músculos pelvianos y ligamento redondo). De todas formas, a pesar de la correlación entre hipoestrogenismo y los cambios a nivel del tracto urinario inferior, no es posible esperar que el reemplazo hormonal sea capaz de revertir estos cambios, restaurar funciones o aliviar síntomas (7).
Luego de la menopausia, el epitelio vaginal pierde la mayor parte de su capa superficial e intermedia. Esto puede asociarse a inflamación, con evidente eritema, telangiectasias, petequias, friabilidad y erosiones del tejido. Esto puede explicar en parte la urgencia y frecuencia de algunas mujeres mayores. Adicionalmente, ocurre pérdida de glicógeno y lubricación, y el pH cutáneo aumenta desde 4.5-5.5 a 7.0-7.4. Estos cambios pueden llevar a pérdida de la flora adherente habitual (lactobacilos) y a colonización con organismos patógenos como Escherichia coli y otros enteropatógenos (7).
El flujo sanguíneo vaginal, fundamental para la integridad de la mucosa y submucosa, disminuye con la edad. Si esto se debe a hipoestrogenismo o a patología vascular concomitante, no se sabe ciertamente. Aumenta el depósito de colágeno y lipofuscina en el estroma, con invasión de linfocitos y células plasmáticas. Los cambios combinados epiteliales y estromales pueden llevar a un acortamiento y estrechamiento de la cúpula vaginal, y la apertura del introito puede disminuir hasta el punto de verse estenótica. Se debe recordar además que la forma de la vagina se puede ver afectada por prolapsos de órganos pelvianos (rectocele, enterocele, prolapso uterino, cistocele y prolapso de cúpula en histerectomizadas) (7).
UretraPor su origen embriológico común, la uretra femenina sufre cambios relacionados con el envejecimiento a nivel mucoso y estromal similares a la vagina. La densidad vascular submucosa y flujo sanguíneo disminuyen. El adelgazamiento mucoso y pérdida de proteoglicanos afecta la coaptación uretral. Estudios cadavéricos indican que además hay pérdida de fibras estriadas del rabdoesfinter (1% por año). Todos estos cambios explicarían por que la presión de cierre uretral disminuye con la edad, aproximadamente 15cmH2O por década a partir de los 20 años (7).
Los cambios en la mucosa uretral pueden extenderse hasta el trígono vesical, causando irritación de aferencias nerviosas y posiblemente gatillando hiperactividad del detrusor. Adicionalmente, la sensibilidad neural está aumentada y esto también puede contribuir a una vejiga hiperactiva (7).
En general, al envejecer el meato uretral se mueve hacia el introito, pueden aparecer carúnculas y divertículos uretrales. La obstrucción uretral en mujeres es muy rara, y habitualmente se asocia a otros trastornos del tracto urinario inferior (ej. prolapso) o es iatrogénica (por cirugía o radiación) (7).
En los hombres también ocurre pérdida de densidad de células musculares en el esfínter estriado. Algunos estudios demuestran que la presión de la uretra prostática aumenta hasta los 60 años, tras lo cual se observa una diminución y acortamiento de la longitud esfinteriana uretral (7).
PróstataLa hiperplasia prostática benigna (HPB) histológica está fuertemente asociada al envejecimiento y puede conducir a crecimiento prostático, el cual puede llegar a obstruir el tracto de salida de la vejiga. El 80% de los hombres a los 80 años tiene HPB histológica. El volumen prostático promedio aumenta en forma variable con la edad (7).
Las teorías más actuales dicen que un ambiente predominantemente estrogénico en la próstata es capaz de promover la proliferación estromal de la próstata. Esto ocurriría porque los niveles de dihidrotestosterona disminuyen con la edad, mientras que la de estradiol aumenta. La hiperplasia epitelial, por otra parte, es mediada por una serie de factores estromales (7).
Otra posible causa de síntomas del tracto urinario inferior (STUI) en hombres es el cáncer de próstata, a pesar de que mayoritariamente se presenta en forma asintomática (7).
Por último, inflamación prostática, ya sea aguda o crónica, puede estar asociada a retención urinaria o STUI. Teorías recientes apoyan la hipótesis de que las vías inflamatorias asociadas a senescencia contribuyen a la patogénesis de HPB histológica (7).
Piso pélvicoLos cambios en piso pelviano de hombres mayores normales no ha sido bien estudiado. En mujeres, el efecto de la edad en la estructura y función del piso pélvico es difícil de diferenciar de los efectos del estado hormonal y paridad. De esta manera, hay estudios que no han encontrado relación entre edad e incontinencia de esfuerzo o vejiga hiperactiva al ajustar por obesidad, paridad, menopausia y uso de hormonas. Mientras que otros han descrito que la edad es un predictor débil de debilidad del piso pelviano. Se ha descrito que el contenido de colágeno total disminuye en los músculos y fascias del piso pelviano, así como también la elasticidad. No se ha demostrado que estos cambios estén directamente causados por el envejecimiento y pueden relacionarse a otros factores (7).
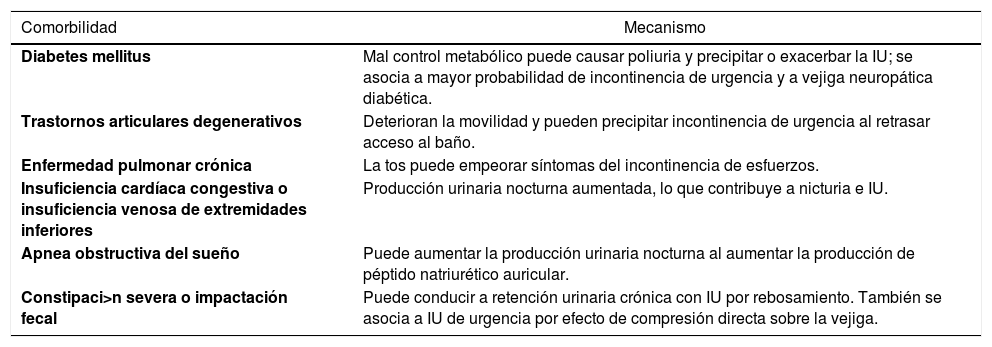
Factores que contribuyen a la incontinencia urinaria de adultos mayoresComorbilidadesCon la edad, aumenta la frecuencia de patologías crónicas, por lo que la población de adultos mayores con incontinencia urinaria suelen tener comorbilidades que pueden ser determinantes para el diagnóstico y manejo de sus síntomas urinarios. Algunas de estas comorbilidades se resumen en la Tabla 1 y no sólo se relacionan con síntomas directos en la vía urinaria, sino que también pueden mediar un deterioro de la capacidad funcional del paciente, contribuyendo a que sufra de IU (2,7).
Comorbilidades que pueden contribuir o exacerbar la IU en adultos mayores
| Comorbilidad | Mecanismo |
|---|---|
| Diabetes mellitus | Mal control metabólico puede causar poliuria y precipitar o exacerbar la IU; se asocia a mayor probabilidad de incontinencia de urgencia y a vejiga neuropática diabética. |
| Trastornos articulares degenerativos | Deterioran la movilidad y pueden precipitar incontinencia de urgencia al retrasar acceso al baño. |
| Enfermedad pulmonar crónica | La tos puede empeorar síntomas del incontinencia de esfuerzos. |
| Insuficiencia cardíaca congestiva o insuficiencia venosa de extremidades inferiores | Producción urinaria nocturna aumentada, lo que contribuye a nicturia e IU. |
| Apnea obstructiva del sueño | Puede aumentar la producción urinaria nocturna al aumentar la producción de péptido natriurético auricular. |
| Constipaci>n severa o impactación fecal | Puede conducir a retención urinaria crónica con IU por rebosamiento. También se asocia a IU de urgencia por efecto de compresión directa sobre la vejiga. |
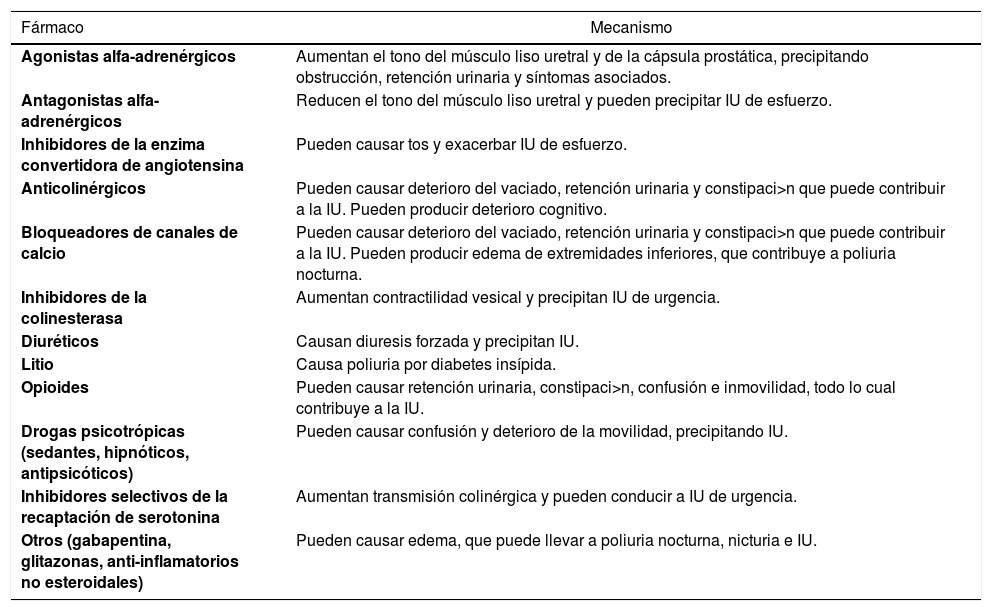
Es muy frecuente encontrar polifarmacia (definida como 5 o más medicamentos) en adultos mayores. Mientras más tratamientos farmacológicos reciba el paciente, más probable es que reciba algún fármaco que causa STUI. Una amplia gama de medicamentos han sido implicados como causantes de incontinencia urinaria con diferentes niveles de evidencia. Algunos de estos medicamentos se resumen en la Tabla 2. Cualquier paciente mayor que comience un nuevo tratamiento debe ser monitorizado desde el punto de vista de STUI. Del mismo modo, debe revisarse detalladamente el conjunto de medicamentos que un paciente con IU se encuentra tomando (2,7).
Fármacos que pueden contribuir o exacerbar la IU en adultos mayores
| Fármaco | Mecanismo |
|---|---|
| Agonistas alfa-adrenérgicos | Aumentan el tono del músculo liso uretral y de la cápsula prostática, precipitando obstrucción, retención urinaria y síntomas asociados. |
| Antagonistas alfa-adrenérgicos | Reducen el tono del músculo liso uretral y pueden precipitar IU de esfuerzo. |
| Inhibidores de la enzima convertidora de angiotensina | Pueden causar tos y exacerbar IU de esfuerzo. |
| Anticolinérgicos | Pueden causar deterioro del vaciado, retención urinaria y constipaci>n que puede contribuir a la IU. Pueden producir deterioro cognitivo. |
| Bloqueadores de canales de calcio | Pueden causar deterioro del vaciado, retención urinaria y constipaci>n que puede contribuir a la IU. Pueden producir edema de extremidades inferiores, que contribuye a poliuria nocturna. |
| Inhibidores de la colinesterasa | Aumentan contractilidad vesical y precipitan IU de urgencia. |
| Diuréticos | Causan diuresis forzada y precipitan IU. |
| Litio | Causa poliuria por diabetes insípida. |
| Opioides | Pueden causar retención urinaria, constipaci>n, confusión e inmovilidad, todo lo cual contribuye a la IU. |
| Drogas psicotrópicas (sedantes, hipnóticos, antipsicóticos) | Pueden causar confusión y deterioro de la movilidad, precipitando IU. |
| Inhibidores selectivos de la recaptación de serotonina | Aumentan transmisión colinérgica y pueden conducir a IU de urgencia. |
| Otros (gabapentina, glitazonas, anti-inflamatorios no esteroidales) | Pueden causar edema, que puede llevar a poliuria nocturna, nicturia e IU. |
Los trastornos neurológicos y psiquátricos son particularmente prevalentes en adultos mayores. Los trastornos neurológicos que causan lesiones cerebrales pueden interferir con la vía de la micción, impidiendo la capacidad de inhibirla. Del mismo modo, estas lesiones pueden asociarse a deterioro cognitivo y a trastornos motores que deterioran la movilidad e independencia de los pacientes para ir al baño (2,7).
La depresión es un trastorno anímico frecuente de encontrar en adultos mayores. Esta puede ser consecuencia o estar exacerbada por la presencia de IU, al mismo tiempo que puede ser un factor que determine falta de motivación para seguir los tratamientos que buscan resolver su incontinencia (7).
Un listado de condiciones neurológicas y psiquiátricas se encuentran detalladas en la Tabla 3.
Condiciones neurológicas y psiquiátricas que contribuyen o precipitan la IU en adultos mayores
| Condición | Mecanismo |
|---|---|
| Accidente cerebrovascular | Puede precipitar IU de urgencia y menos frecuentemente retención urinaria; también limita la movilidad. |
| Enfermedad de Parkinson | Se asocia a IU de urgencia; también puede tener síntomas obstructivos. Afecta movilidad y funciones cognitivas en etapas avanzadas. |
| Hidrocéfalo normotensivo | Se presenta con IU, junto a trastornos de la marcha y demencia. |
| Demencia (Alzheimer, multi-infartos) | Se asocia a IU de urgencia; deterioro cognitivo y apraxia interfiere con ir al baño e higiene. |
| Depresión | Puede afectar la motivación para buscar continencia; también puede ser consecuencia de la IU. |
La IU debe ser considerada un síntoma, y como tal puede ser manifestación de muchas condiciones clínicas o patologías subyacentes. Por esto, en la evaluación diagnóstica es necesario hacer un estudio detallado para determinar las causas subyacentes que son susceptibles de ser tratadas o modificadas (1). En base a la historia clínica, examen físico y exámenes complementarios, el médico debe ser capaz de clasificar al paciente con IU en alguna de las siguientes categorías (1,2):
1. Incontinencia urinaria por causa detrusor
- Incontinencia urinaria de urgencia: Son pacientes que presentan pérdida de orina secundaria a contracciones no inhibidas del detrusor, de causa idiopática (primaria). Pueden manifestar adicionalmente urgencia miccional, muchas veces acompañada de frecuencia miccional elevada y nicturia.
- Incontinencia por pérdida de acomodación vesical: Son pacientes que tienen vejigas que aumentan de presión rápidamente a medida que ocurre el llene vesical. El aumento de presión vesical vence la resistencia del tracto de salida y ocurre el escape urinario.
- Incontinencia por ineficiencia de vaciado: Pacientes que presentan vaciado vesical incompleto dejando residuos postmiccionales elevados. Puede deberse a una uropatía obstructiva baja (ej. crecimiento prostático, prolapso genital) o a un detrusor hipocontráctil durante la fase miccional. Los residuos elevados pueden llevar a incontinencia urinaria por rebosamiento.
2. Incontinencia urinaria por causa tracto de salida
- Incontinencia urinaria de esfuerzos: Pacientes que presentan pérdida de orina en asociación a esfuerzos como toser, reír o levantar pesos. Puede ser por hipermovilidad uretral (debilidad de piso pelviano) o por deficiencia intrínseca del esfínter urinario.
3. Incontinencia urinaria mixta
- Incontinencia urinaria mixta: Pacientes que presentan síntomas de incontinencia de urgencia y de esfuerzos, pudiendo haber predominio de un tipo sobre el otro.
4. Incontinencia urinaria en casos especiales
- Incontinencia urinaria funcional: Son pacientes sin patología urológica ni neurológica, pero que presentan dificultades físicas para alcanzar el baño.
- Incontinencia urinaria secundaria: Son pacientes sin patología urológica ni neurológica, pero que beben en exceso, tienen efectos secundarios de drogas o tienen patología general que afecta la continencia, como diabetes mellitus con poliuria, insuficiencia cardíaca congestiva o insuficiencia renal con nicturia, entre otros.
- Incontinencia urinaria con base neurológica: Son pacientes con patología neurólogica que repercute en su funcionamiento vesical, cognitivo y/o limita su capacidad física, como hidrocefalia normotensiva, enfermedad de Alzheimer, enfermedad de Parkinson, esclerosis múltiple, accidentes cerebrovasculares, traumatismos raquimedulares, etc. Estas condiciones pueden presentarse con incontinencia urinaria de causa detrusor, tracto de salida o por combinaciones de estas. El manejo de la incontinencia urinaria en pacientes con patología neurológica es particularmente desafiante y por eso recomendamos considerarlos como un grupo especial.
AnamnesisLa anamnesis próxima debe enfocarse en evaluar las características de la IU, identificando factores desencadenantes como el esfuerzo, la tos, la presencia de urgencia y de urgeincontinencia. Se debe interrogar sobre otros síntomas asociados como hematuria, expulsión de litiasis de la vía urinaria o presencia de sintomatología de infección del tracto urinario (1,8).
En la anamnesis remota es muy importante considerar la presencia de condiciones asociadas previamente discutidas y que alteran la función del detrusor y/o del esfínter. Muchas de estas condiciones son transitorias, relativamente fáciles de corregir y deben descartarse en particular en pacientes añosos, tales como estado confusional, depresión y otros trastornos psicológicos severos, infección urinaria, uretritis y/o vaginitis atrófica, exceso de ingesta líquida o de diuresis (por uso diuréticos o hiperglicemia), movilidad restringida y alteraciones del tránsito intestinal (fecaloma). Además, deben considerarse otras condiciones más crónicas tales como la diabetes mellitus, el alcoholismo, algunas enfermedades carenciales y otras de índole neurológico como las mielodisplasias, Parkinson, deterioro psicoorgánico y traumas raquimedulares. En esta misma línea es relevante registrar e identificar el consumo de fármacos que alteren la función vésico-esfinteriana (bloqueadores alfa-adrenérgicos,anticolinérgicos, neurolépticos). Por otra parte, las cirugías previas sobre órganos pelvianos, son especialmente importantes, así como el antecedente de cualquier intervención pélvica de otra causa como irradiación, trauma, antecedentes ginecoobstétricos, entre otros (1,8).
Examen físicoDentro del examen físico, en la mujer debe evaluarse algunos elementos generales como la obesidad y estrogenismo y otros más particulares como el trofismo de la vulva, presencia de prolapso genital así como hipermovilidad de la uretra. Se debe descartar masas periuretrales, evaluar el estado de la musculatura pélvica y realización de pruebas sencillas como el test de Marshall-Bonje. Este test clínico basicamente consiste en objetivar el escape urinario uretral en relación a valsalva y evaluar su cambio en respuesta a la maniobra de suspender la uretra con compresión lateral a ésta, sin obstruirla, de modo de evaluar si bajo condiciones de corrección de la hipermovilidad, la continencia mejora. Además, se debe evaluar la presencia de cicatrices en área abdominal baja y perineal que pueden ser relevantes (1,8).
En el hombre, el tacto rectal es fundamental para caracterizar la próstata (1,8).
Finalmente, no se debe olvidar realizar examen neurológico básico para descartar patología gruesa de esa esfera (1,8).
Estudios complementariosLos estudios complementarios están orientados a descartar patología asociada relevante y a determinar con precisión el tipo de incontinencia (con su mecanismo fisiopatológico) con miras a proponer un plan terapéutico racional (1,8).
El examen de orina completo y cultivo es importante para descartar infección urinaria y hematuria, así como condiciones que generan poliuria como la glicosuria. Dentro de los estudios más específicos hay algunos orientados a caracterizar mejor la anatomía o soporte físico del sistema urinario inferior así como descartar condiciones asociadas, tales como la uretrocistografía, la ecotomografía abdominal y pelviana (que también permite medir residuo postmiccional), tomografía computada y resonancia magnética de abdomen y pelvis (con o sin contraste) (1,8).
Otros estudios buscan más bien determinar el tipo específico de incontinencia, como la cistoscopía, habitualmente realizada en forma ambulatoria bajo anestesia local (gel anestésico endouretral). Este examen permite evaluar en forma directa la uretra y vejiga, descartando elementos de sospecha de enfermedad neoplásica, litiásica o inflamatoria vesical o uretral (permite toma de biopsia en caso de ser necesario) (1,8).
Estudios urodinámicosEn la evaluación de la incontinencia urinaria, la evaluación urodinámica es particularmente importante puesto que caracteriza la dinámica del funcionamiento del sistema urinario inferior y permite entender la condición fisiopatológica de base del trastorno miccional, asi como estimar el peso relativo de distintos factores asociados. Dentro de las herramientas utilizadas para la evaluación urodinámica se encuentran (9):
Estudios urodinámicos no invasivos- Cartilla miccional: Es la herramienta menos compleja y no invasiva, a pesar de lo cual los adultos mayores muchas veces requerirán asistencia para su elaboración. Ayuda a lograr una descripción más objetiva de los patrones miccionales y de IU. Es un registro calendarizado diario de episodios miccionales, su volumen, el tipo y magnitud de los escapes. Se recomienda realizar cartillas de 3 días de duración. Adicionalmente, existen algunos cuestionarios previamente validados (UDI-6, QOL) que pueden complementar esta cartilla y que evalúan tanto la IU en sí como el impacto que ésta genera en la calidad de vida (1). El uso de estos cuestionarios y de la cartilla miccional permiten objetivar las apreciaciones subjetivas del médico y del paciente, facilitando el diagnóstico inicial y la monitorización del resultado del tratamiento.
- Prueba del pañal: También es un método simple, no invasivo y objetivo, a fin de cuantificar y objetivar la severidad de la IU. Se basa en determinar el volumen de fuga durante un periodo específico mediante la determinación de la variación de peso en el dispositivo de recolección (pañal). Un gramo es igual a un mililitro. La Sociedad Internacional de Continencia (ICS, del inglés International Continence Society) ha estandarizado esta prueba (ver https://www.ics.org/committees/urodynamics/icseducationalmodule/padweighttesting) (9).
- Uroflujometría no invasiva: La uroflujometría mide el volumen de orina expulsado por unidad de tiempo. Es un excelente examen de tamizaje, rápido, económico y no invasivo. Suele complementarse con la medición ecográfica de residuo postmiccional (RPM). Cuando tanto la curva de flujo como el flujo máximo (Qmax) y RPM son normales, permite descartar razonablemente la presencia de uropatía obstructiva o disminución de la contractilidad voluntaria del detrusor. Cuando están alterados, sin embargo, no permite diferenciar entre ambas condiciones (1,9).
Estudios urodinámicos invasivosLa evaluación urodinámica invasiva no es otra cosa que la reproducción de uno o varios ciclos vesicales, con su fase de continencia y su fase miccional, bajo condiciones controladas que permiten medir objetivamente el desempeño de cada uno de los componentes del complejo vésico esfinteriano. Esta evaluación se puede realizar en forma ambulatoria y no requiere anestesia (1). Se compone de:
- Cistomanometría de fase de continencia: Es un estudio urodinámico más invasivo, ya que requiere instalación de un catéter uretrovesical y otro rectal para medir la presión intravesical, la presión intra abdominal y calcular la presión verdadera ejercida por el músculo detrusor, mientras se llena la vejiga a una velocidad conocida, simulando una rápida fase de continencia. Permite diagnosticar la presencia de incontinencia urinaria y determinar si es de causa “detrusor” o de causa “tracto de salida”, ya que permite medir objetivamente la competencia o incompetencia del complejo esfinteriano y detectar la presencia de contracciones no inhibidas u otras alteraciones de la función del detrusor. Uno de los índices urodinámicos que resulta de mayor utilidad en el estudio de la incontinencia urinaria es la medición del VLPP (del inglés, Valsalva Leak Point Pressure) que representa la presión vesical total a la que se inicia el escape urinario, lo que en conjunto con una buena evaluación del piso pélvico, permite determinar el tipo de incontinencia de esfuerzo (1,9).
- Estudio de flujo-presión: El estudio de flujo-presión se realiza a continuación de la cistomanometría de fase de continencia. Esta “segunda parte” permite la evaluación detallada de la fase miccional. En este caso se puede distinguir con precisión entre una uropatía obstructiva o una disminución de la contractilidad del detrusor (1,9).
Cuando se combina la cistomanometría de la fase de continencia y el estudio de flujo-presión con una uretrocistografía retrógrada y miccional, respectivamente, nos referimos a un estudio video-urodinámico. Esto permite la medición simultánea de la presión intravesical, del flujo urinario, la electromiografía del esfínter y la visualización radiológica del tracto urinario inferior en ambas fases del ciclo miccional (1).
Existe poca evidencia respecto a la indicación y uso de estudios urodinámicos invasivos en la población adulta mayor con IU y es por eso que las guías clínicas se basan principalmente en opiniones de expertos (10,11). Existe una cierta predisposición a evitar este tipo de estudios en la población de adultos mayores, sin que exista un claro argumento para ello. Es así como existen algoritmos puramente clínicos para la toma de decisiones en IU, sin necesidad de realizar una evaluación invasiva. Ellos tienen la ventaja de su bajo costo y no invasividad, pero deben ser usados con cautela ya que pueden generar diagnósticos inexactos así como omitir el diagnóstico de patologías asociadas que puedan ser relevantes, sometiendo al mismo tiempo al paciente a tratamientos empíricos que no están exentos de efectos secundarios (11).
Hay acuerdo en que el estudio urodinámico invasivo debiera hacerse siempre para responder una pregunta diagnóstica clara, cuya respuesta tenga impacto en el tratamiento. Del mismo modo hay acuerdo en que este tipo de estudio debería realizarse de regla frente a la falla de la terapia empírica o cuando existe duda diagnóstica. Algunas guías clínicas agregan que debería hacerse de regla antes de cualquier tratamiento quirúrgico (11).
TratamientoManejo conservadorLas ventajas del manejos conservador son su bajo costo, alta efectividad y poca interferencia con otros tratamientos (12). El manejo de la ingesta líquida es importante, buscando lograr un adecuado balance entre deshidratación e ingesta líquida excesiva (12). También se busca evitar el alcohol y la cafeína si se identifican como factores causales (12). La baja de peso mediante dieta y ejercicios pueden ser beneficiosos, pero es un objetivo particularmente difícil de lograr en adultos mayores, sobre todo cuando su condición física es frágil (12). Un buen control de la diabetes permite al paciente manejar síntomas de la diuresis osmótica y poliuria por hiperglicemia. El manejo de la constipación también es fundamental (1,2).
El manejo conductual se basa en que el ciclo miccional humano es una conducta aprendida, con muchas variables influyentes de distinta naturaleza, que pueden generar conductas inapropiadas en el tiempo (1,12). Esto es particularmente relevante en adultos mayores. Estas terapias incluyen el reentrenamiento vesical (educación, micción calendarizada, refuerzo positivo), el entrenamiento de hábitos y la indicación de micción inmediata en relación al deseo miccional (tanto espontánea como en respuesta a solicitudes repetidas). Se han aplicado tanto a cuadros de incontinencia de urgencia como de esfuerzo con buenos resultados en población adulta mayor, aunque con malos resultados cuando se asocia enuresis (1,12). Esta terapia requiere participación de un equipo multidisciplinario, incluyendo a los cuidadores (1,2).
Para la incontinencia de esfuerzo y mixta, se recomienda la fisioterapia, con biofeedback y ejercicios musculares de rehabilitación del piso pelviano (1,12). Estas estrategias buscan reforzar la musculatura del piso pelviano para controlar los escapes por esfuerzo y frenar las contracciones no inhibidas cuando se presenta la urgencia miccional. Para esto último también se utilizan técnicas de neuromodulación periférica, principalmente mediante estimulación del nervio tibial posterior, con buenos resultados (1,2).
Para la ineficiencia de vaciado se recomienda la técnica de “doble-micción” (que el paciente intente orinar una segunda vez inmediatamente después de haber orinado). Puede requerirse adicionalmente entrenamiento en cateterismo intermitente limpio (1,2).
En mujeres con prolapso genital puede evaluarse el uso de pesarios (1,2).
Terapia farmacológicaCon la edad se producen cambios que pueden afectar la absorción de medicamentos de liberación prolongada (por vaciado gástrico enlentecido) y de formulaciones transdérmicas (por adelgazamiento de la piel), la distribución de fármacos lipofílicos y de fármacos que se unen a proteínas (por pérdida de masa magra), el metabolismo de drogas a nivel hepático (aumentando vida media por disminución del metabolismo hepático) y la depuración de drogas que se eliminan a nivel renal (por disminución de la depuración renal) (2,7). Todo esto debe tenerse en cuenta al prescribir un fármaco.
En forma muy general podríamos señalar que existen fármacos que facilitan la fase de continencia a través de mejorar el tono esfinteriano (elevando su resistencia) y/o disminuir la contractilidad del detrusor (en especial si éste es hiperactivo) y/o mejorar la capacidad vesical (disminuyendo la sensibilidad vesical). Por otra parte, algunas disfunciones urinarias bajas se deben a problemas con la fase de vaciado vesical (ejemplo: neuropatía diabética, uropatía obstructiva baja, etc.) y del mismo modo hay fármacos que están indicados en estos casos aumentando o facilitando la contracción del detrusor, así como disminuyendo la resistencia uretral. Un correcto balance de los mecanismos fisiopatológicos de base involucrados nos dará la clave del tipo de manejo adecuado (1,2).
Los medicamentos más usados son aquellos que mejoran la fase de continencia, entre los que se debe destacar a los relajantes musculares como el flavoxato, los antimuscarínicos (con potencia y selectividad variable), algunos medicamentos de acción mixta como la oxibutinina y tolterodina (relajantes musculares y antimuscarínicos), algunos antidepresivos (como la imipramina) y bloqueadores de los canales de calcio. Son en general medicamentos seguros en población geriátrica (7,12). El efecto secundario que suele limitar más su uso y que dificulta la adhesión al esquema terapéutico es la sequedad bucal, ocular y constipación (especialmente en el caso de los anticolinérgicos) (7,12). Debe tenerse especial cuidado en pacientes con glaucoma de ángulo estrecho o cerrado. En adultos mayores también preocupa el impacto que los anticolinérgicos pueden tener sobre la función cognitiva. Para evitar los efectos adversos a nivel cerebral suelen preferirse fármacos que no atraviesan la barrera hemato-encefálica (ej. trospio) o que tienen una selectividad mayor por el receptor muscarínico tipo M3 (ej. solifenacina, darifenacina) (1,2).
La duloxetina, antidepresivo que a través de una acción específica a nivel del núcleo de Onuff, induce cierre esfinteriano, ha sido probada en incontinencia de esfuerzo femenina y en incompetencia esfinteriana intrínseca en ambos sexos. La experiencia es aún limitada (1,2).
Finalmente, la desmopresina (DDAVP) es un medicamento que ha demostrado ser exitoso para el manejo de la poliuria nocturna, dado su efecto antidiurético. Sin embargo debe ser utilizado con cautela y no se recomienda su uso en adultos mayores frágiles. Su ventana terapéutica es muy estrecha y puede producir hiponatremia severa (7).
Tratamiento quirúrgicoEl tratamiento quirúrgico nunca debe ser descartado sólo en base a la edad cronólogica del paciente (2,7). Existen reportes de cirugía en octogenarios que muestran que en pacientes bien seleccionados las cirugías son seguras y eficaces (13,14).
Dentro del grupo de incontinencia de causa detrusor, el tratamiento quirúrgico de la incontinencia urinaria por urgencia incluye principalmente la inyección de toxina botulínica en el detrusor y el implante de neuromoduladores a nivel sacro (1,2,7,12,13). Las mismas estrategias tienen utilidad en el manejo de algunas incontinencias por pérdida de acomodación vesical. Los buenos resultados de estos tratamientos han relegado a segundo plano tratamientos quirúrgicos más invasivos y mórbidos como las ampliaciones vesicales y derivaciones urinarias, las cuales se reservan hoy en día principalmente para aquellos casos con severa pérdida de acomodación vesical (1,2,7,12).
En incontinencias por ineficiencia de vaciado deben considerarse tratamientos quirúrgicos que apunten sobre todo a resolver factores obstructivos, como técnicas de reparación de prolapso genital o de tratamiento de adenomas prostáticos obstructivos (1,2,7,12). En este último caso, el desarrollo de tecnologías láser ha permitido realizar la cirugía con más seguridad en pacientes de mayor edad, con menor sangrado, menos tiempo de hospitalización y de sonda uretrovesical. Por otra parte, en pacientes con hipocontractilidad del detrusor en la fase de vaciado existen algunos trabajos que sugieren que la neuromodulación sacra puede ser efectiva para mejorar la contractilidad vesical y mejorar la eficiencia de vaciado (1,2,7,12).
Dentro del grupo de incontinencias por causa tracto de salida, el tratamiento quirúrgico de la incontinencia de esfuerzo incluye hoy en día principalmente a las cintas o cabestrillos suburetrales de material sintético (1,2,7,12,14). Este tipo de cirugía, consiste en la colocación de una cinta de malla de material sintético, libre de tensión, bajo la uretra media o anterior. Otra técnica poco invasiva consiste en la inyección periuretral de agentes “de relleno” (diversas substancias en la submucosa de la uretra, en la zona esfinteriana, por vía endoscópica, con el objeto de mejorar el “sello” uretral) (1,2,7,12). Otras técnicas de suspensión del cuello vesical y la uretra proximal tanto por vía vaginal, abdominal o combinada son más invasivas y menos utilizadas en la actualidad (1,2,7,12).
Por último, en incompetencia esfinteriana intrínseca severa de diverso origen (traumático, posquirúrgico, algunos casos neurogénicos, etc.), puede indicarse el implante de un esfínter artificial. Este consiste en un dispositivo mecánico que reemplaza la función esfinteriana y que consta de un mecanismo que comprime y cierra la uretra y que permite su apertura transitoria a través de una válvula manejada por el paciente, alojada en el escroto en el caso del hombre y en el labio mayor en el caso de la mujer (1,2,7,12).
ConclusiónLa IU es una condición frecuente, tanto en el hombre como la mujer, sobre todo a edades avanzadas, lo que causa gran impacto sobre la calidad de vida. Su patogenia es compleja y multifactorial, por lo que es mandatorio realizar un adecuado diagnóstico en base a la historia clínica, examen físico y exámenes complementarios solicitados de manera racional. Las alternativas de tratamiento para adultos mayores no difieren mayormente de los tratamiento utilizados en población más jóven. Debe hacerse particular énfasis en identificar comorbilidades, fármacos y trastornos neurológicos y psiquiátricos que puedan estar contribuyendo a la IU. En cuanto al manejo, debe explotarse al máximo el manejo conservador, teniendo consideraciones especiales con el uso de algunos fármacos e indicando cuidadosamente tratamiento quirúrgico a pacientes muy bien seleccionados.
Los autores declaran no tener conflictos de interés, en relación a este artículo.