El envejecimiento de la población hace que se introduzcan cambios cualitativos y cuantitativos en los recursos asistenciales, entre los que están la introducción de modelos de atención centrada en la persona (ACP), aunque hay escasez de información sobre su impacto. El objetivo del presente estudio es evaluar el impacto de un modelo ACP en relación al modelo tradicional sobre la calidad de vida, el bienestar y la capacidad de salir adelante (thriving) en personas que viven en residencias.
MétodosEstudio transversal. Población: todas las personas que vivieran de manera indefinida en los dos centros participantes, que dieran su consentimiento. Se evaluó el impacto sobre la calidad de vida, el bienestar y la capacidad de seguir adelante de un modelo ACP en relación con el modelo tradicional mediante el tamaño del efecto (d de Cohen) ajustado por problemas de salud, índice de Charlson y presencia de depresión.
ResultadosLa participación general fue del 78% de residentes (59/77 personas del centro convencional y 66/88 del ACP). Las personas del centro ACP presentaron mejor bienestar (d = 0,378) y capacidad de seguir a delante (d = 0,566). No se encontraron diferencias en la calidad de vida.
ConclusiónEl modelo de ACP puede tener un impacto positivo sobre el bienestar y la capacidad de seguir adelante en personas que viven en residencias.
The aging of the population has led to the introduction of qualitative and quantitative changes in healthcare resources, among which are the introduction of models of person-centred care (PCC), although there is a lack of information on their impact. The objective of this study is to assess the impact of a PCC model on the quality of life, well-being and thriving, in people living in nursing homes
MethodsCross-sectional study. Population: all persons who lived indefinitely in the two participating centres that gave their consent. Impact of PCC vs. traditional model was assessed in terms of quality of life, well-being and thriving. Effect size was estimated with Cohen d adjusted for health problems, Charlson index, and presence of depression.
ResultsOverall participation was 78% (59/77 persons from the conventional centre and 66/88 from the PCC). The people of the PCC centre had better well-being (d = 0.378) and thriving (d = 0.566). No differences were found in quality of life.
ConclusionThe PCC model can have a positive impact on well-being and thriving in persons living in nursing homes.
El incremento de la población mayor de 65 de años ha provocado cambios en los recursos destinados a su atención. Por una parte, han aumentado (entre 2004 y 2017, el número de plazas residenciales se ha incrementado un 24%, pasando de 296.000 a cerca de 367.0001) y por otra se han producido cambios cualitativos. Junto al modelo tradicional, en que el usuario se ha de ajustar a un sistema centrado en la atención y resolución de deficiencias y problemas (donde los profesionales marcan las directrices) han aparecido modelos de atención centrada en la persona (ACP) en los que el sistema se ajusta al individuo, quien dirige (en función de sus capacidades y preferencias) su proyecto de vida con el apoyo de los profesionales para vivir lo mejor posible, de manera que las residencias son vistas como hogares para vivir donde se ofrecen cuidados de larga duración2,3. Si bien los inicios de la ACP se remontan a la década de 1960, en España los modelos ACP comienzan a eclosionar a partir de la década de 2010 con proyectos como «Etxean Ondo» en Euskadi o «En mi casa» en Castilla y León4-6.
A pesar de las múltiples experiencias desarrolladas bajo el paraguas de la ACP, no ha habido un consenso en su definición ni en sus elementos principales, buenas prácticas o medidas para evaluar su efectividad. En 2015, un panel de expertos de la Sociedad Americana de Geriatría definió que la ACP significa que se averiguan los valores y preferencias de la persona y, una vez expresados, guían todos los aspectos de su cuidado, apoyando sus objetivos realistas de vida y de salud7. Entre sus elementos esenciales se encuentra la realización de planes de cuidado individualizados en función de las preferencias de la persona, que son reevaluados periódicamente; la atención integral interdisciplinaria y coordinada; la formación de los profesionales y, si es apropiado, de la persona y sus allegados; la presencia de un profesional de referencia y medidas de rendimiento y de mejora de la calidad que tengan presente la persona y sus cuidadores7,8. La transición de un modelo a otro no es sencilla y requiere la sensibilización de todos los agentes de dentro y fuera del centro que estén implicados en el cambio, liderazgo, la evaluación de la situación y la realización de los cambios estructurales y organizativos que se estime oportunos, que tienen que ser evaluados9,10. El efecto de estos cambios se puede valorar en diferentes dimensiones, desde las propias personas usuarias y sus familiares hasta los profesionales de los centros11,12.
En relación a los resultados de la ACP en personas que viven en residencias, se dispone de pocos estudios y estos son poco concluyentes debido a la heterogeneidad y calidad de los estudios, aunque sugieren que puede tener efectos positivos tanto entre los profesionales como entre los residentes13 y, en personas con demencia, favorecer el control de los síntomas de comportamiento y mejorar la calidad de vida14-16.
Dado que el principal fin de la ACP es proporcionar la mejor vida posible a las personas atendidas, el objetivo del presente estudio es evaluar el impacto de un modelo de ACP en las personas que viven en residencias sobre su calidad de vida, su bienestar y su capacidad de salir adelante (thriving). Esta capacidad para salir adelante se entiende en términos generales como la condición de vida deseable o la situación de vida óptima teniendo en cuenta todas las circunstancias y, en el contexto de centros residenciales, al grado en que la persona se establece, encuentra su sitio, y experimenta su vida tan bien como le es posible17, no obstante, queremos resaltar que el concepto de thriving ha ido evolucionando a lo largo del tiempo18.
Material y métodosDiseño y poblaciónEstudio observacional transversal realizado en dos centros residenciales para personas mayores, uno convencional de 77 plazas y otro ACP de 83.
La población objeto de estudio está constituida por todas las personas que estuvieran viviendo de manera indefinida en los centros, quisieran participar y tuvieran una expectativa de vida superior a seis meses.
ModelosEl centro de intervención ha implementado el programa «Tu decideixes com vols envellir»19, un modelo de ACP que incluye una unidad de convivencia de 15 plazas, basado en valores de respeto a la persona, a su entorno y a su desarrollo, con dos ejes principales:
Eje 1: centrado en la atención a las personas, fundamentada en su conocimiento (biografía, intereses, preferencias y rechazos), el reconocimiento y respeto, la promoción de la autonomía dando información comprensible para la toma de decisiones y tener control sobre la vida cotidiana; trato personalizado, con atención y cuidado integral e individualizado, flexible para adaptarse a cada persona; la protección del bienestar físico, promoviendo hábitos saludables; la promoción de la independencia en las actividades cotidianas y la protección de la intimidad.
Eje 2: centrado en la atención al entorno físico y social, basado en el espacio físico y entorno significativo, que incluyen la accesibilidad, comodidad, ambiente hogareño, espacios estimuladores de la actividad física, las relaciones sociales y las actividades que son significativas para la persona; las relaciones sociales, con la cercanía y la colaboración de las familias, el apoyo a las relaciones sociales, la apertura del centro a la comunidad y el acceso a los servicios y espacios de la comunidad; así como creación de una organización amiga, con profesionales que mantengan relaciones empáticas y empoderadoras con las personas usuarias y la organización, una metodología que permite la autonomía de las personas y la flexibilidad en la atención.
El centro tradicional no recibió ninguna pauta específica sobre ACP. No se recogieron datos que permitieran comparar los recursos y los modelos de atención entre centros, por lo que no se puede descartar que haya elementos de atención comunes a ambos centros
VariablesUn investigador evaluó las personas participantes. En las que no fueran capaces de mantener una comunicación mínimamente fluida o con una puntuación superior o igual a cinco puntos en la escala de deterioro global de Reisberg (GDS)20, la información subjetiva se obtuvo de una persona allegada del participante, o (si no había ninguna disponible) de un profesional del centro.
Para evaluar las variables de resultado se utilizaron cuestionarios que pudieran ser utilizados en personas con deterioro cognitivo: la calidad de vida se evaluó con el EUROQOL 5D-521,22 convirtiendo las puntuaciones en un índice de salud y con preguntas genéricas sobre su situación actual y su evolución percibida en los últimos seis meses, el bienestar con el «OMS (cinco) Índice de Bienestar» (OMS5IB) (versión de 1998)23,24 y la capacidad de salir adelante con una adaptación del Thriving of Older People Assessment Scale (TOPAS)17,25, una escala de 32 preguntas tipo Likert puntadas de 1 (totalmente en desacuerdo) a 6 (totalmente de acuerdo), estructurada en cinco dimensiones: la actitud del residente en relación a estar viviendo en el centro (cuatro preguntas); la calidad de los cuidados y los cuidadores (11 preguntas); el compromiso del residente y la relación con sus iguales (ocho preguntas); el mantenimiento del contacto con personas y sitios (cuatro preguntas), y la calidad del entorno físico (cinco preguntas). Todas estas escalas se normalizaron de 0 (peor situación) a 100 (mejor situación).
La caracterización de los residentes se realizó utilizando los instrumentos habitualmente utilizados en los centros participantes: el estado cognitivo con el GDS y el miniexamen cognitivo (MEC) de Lobo, los síntomas depresivos con la escala de Yesavage o la de Cornell (en caso de demencia), los síntomas neuropsiquiátricos con el Inventario Neuropsiquiatrico Abreviado de Cummings (NPIQ)26, la capacidad funcional con el SPPB y la autonomía con los índices de Barthel y de Lawton. Para evaluar la historia de caídas, el consumo de medicamentos, el índice de Charlson y el número de enfermedades de interés (de un listado cerrado) se consultaron los registros del centro.
Análisis estadísticoEl análisis univariado se ha realizado mediante el test exacto de Fisher para las variables categóricas y la t de Student para las cuantitativas. Para las variables de resultado donde se detectaron diferencias, se evaluó el efecto ajustado por las variables que pudieran afectar los resultados con distribución desigual entre grupos (número de problemas de salud, índice de Chalson y presencia de síntomas depresivos) mediante el coeficiente β de regresión lineal27,28 que indica las unidades absolutas de cambio. A partir de su estandarización se calculó la d de Cohen29, el indicador U3 de Cohen (indica el % del grupo de interés que tiene una puntuación por encima de la media del grupo de referencia), y la probabilidad de superioridad (indica la probabilidad que, entre personas sacadas al azar, el resultado de una persona del grupo de interés sea superior a la del grupo de referencia). Se utilizaron los programas SPSS 21 y Microsoft R Open® 3.5.3 con el paquete esc 0.4.1.
La empresa gestora de los centros financió el estudio. Las personas fueron incluidas tras obtener su consentimiento informado para participar y consultar sus datos. En el caso de personas que no pudieran entender la información, tomar decisiones o expresarlas, el consentimiento se obtuvo de una persona legalmente habilitada para proporcionarlo.
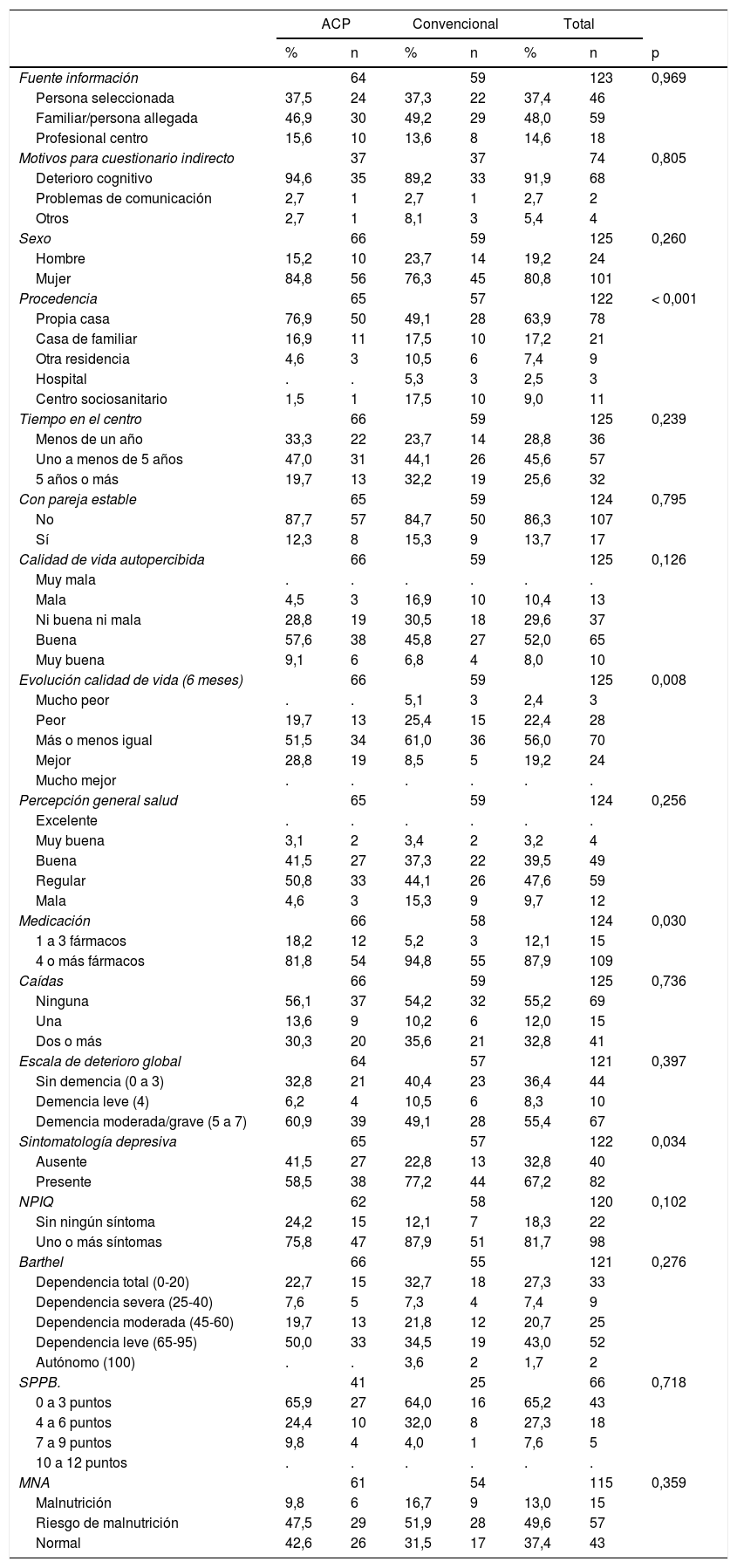
ResultadosHan participado el 78% de los residentes (59 en el centro convencional y 66 en el ACP), sin que se encuentren diferencias de participación entre centros. Las principales características se encuentran en las tablas 1 y 2. Cabe destacar que en el centro convencional hay un mayor porcentaje de personas provenientes de otras instituciones, más y más graves problemas de salud, mayor prevalencia de síntomas depresivos, mayor consumo de medicamentos y peores niveles de bienestar, calidad de vida y capacidad de seguir adelante. No se han encontrado diferencias en la percepción de salud, capacidad funcional, nivel de autonomía, estado cognitivo o presencia de síntomas neuropsiquiátricos.
Descriptiva variables categóricas
| ACP | Convencional | Total | |||||
|---|---|---|---|---|---|---|---|
| % | n | % | n | % | n | p | |
| Fuente información | 64 | 59 | 123 | 0,969 | |||
| Persona seleccionada | 37,5 | 24 | 37,3 | 22 | 37,4 | 46 | |
| Familiar/persona allegada | 46,9 | 30 | 49,2 | 29 | 48,0 | 59 | |
| Profesional centro | 15,6 | 10 | 13,6 | 8 | 14,6 | 18 | |
| Motivos para cuestionario indirecto | 37 | 37 | 74 | 0,805 | |||
| Deterioro cognitivo | 94,6 | 35 | 89,2 | 33 | 91,9 | 68 | |
| Problemas de comunicación | 2,7 | 1 | 2,7 | 1 | 2,7 | 2 | |
| Otros | 2,7 | 1 | 8,1 | 3 | 5,4 | 4 | |
| Sexo | 66 | 59 | 125 | 0,260 | |||
| Hombre | 15,2 | 10 | 23,7 | 14 | 19,2 | 24 | |
| Mujer | 84,8 | 56 | 76,3 | 45 | 80,8 | 101 | |
| Procedencia | 65 | 57 | 122 | < 0,001 | |||
| Propia casa | 76,9 | 50 | 49,1 | 28 | 63,9 | 78 | |
| Casa de familiar | 16,9 | 11 | 17,5 | 10 | 17,2 | 21 | |
| Otra residencia | 4,6 | 3 | 10,5 | 6 | 7,4 | 9 | |
| Hospital | . | . | 5,3 | 3 | 2,5 | 3 | |
| Centro sociosanitario | 1,5 | 1 | 17,5 | 10 | 9,0 | 11 | |
| Tiempo en el centro | 66 | 59 | 125 | 0,239 | |||
| Menos de un año | 33,3 | 22 | 23,7 | 14 | 28,8 | 36 | |
| Uno a menos de 5 años | 47,0 | 31 | 44,1 | 26 | 45,6 | 57 | |
| 5 años o más | 19,7 | 13 | 32,2 | 19 | 25,6 | 32 | |
| Con pareja estable | 65 | 59 | 124 | 0,795 | |||
| No | 87,7 | 57 | 84,7 | 50 | 86,3 | 107 | |
| Sí | 12,3 | 8 | 15,3 | 9 | 13,7 | 17 | |
| Calidad de vida autopercibida | 66 | 59 | 125 | 0,126 | |||
| Muy mala | . | . | . | . | . | . | |
| Mala | 4,5 | 3 | 16,9 | 10 | 10,4 | 13 | |
| Ni buena ni mala | 28,8 | 19 | 30,5 | 18 | 29,6 | 37 | |
| Buena | 57,6 | 38 | 45,8 | 27 | 52,0 | 65 | |
| Muy buena | 9,1 | 6 | 6,8 | 4 | 8,0 | 10 | |
| Evolución calidad de vida (6 meses) | 66 | 59 | 125 | 0,008 | |||
| Mucho peor | . | . | 5,1 | 3 | 2,4 | 3 | |
| Peor | 19,7 | 13 | 25,4 | 15 | 22,4 | 28 | |
| Más o menos igual | 51,5 | 34 | 61,0 | 36 | 56,0 | 70 | |
| Mejor | 28,8 | 19 | 8,5 | 5 | 19,2 | 24 | |
| Mucho mejor | . | . | . | . | . | . | |
| Percepción general salud | 65 | 59 | 124 | 0,256 | |||
| Excelente | . | . | . | . | . | . | |
| Muy buena | 3,1 | 2 | 3,4 | 2 | 3,2 | 4 | |
| Buena | 41,5 | 27 | 37,3 | 22 | 39,5 | 49 | |
| Regular | 50,8 | 33 | 44,1 | 26 | 47,6 | 59 | |
| Mala | 4,6 | 3 | 15,3 | 9 | 9,7 | 12 | |
| Medicación | 66 | 58 | 124 | 0,030 | |||
| 1 a 3 fármacos | 18,2 | 12 | 5,2 | 3 | 12,1 | 15 | |
| 4 o más fármacos | 81,8 | 54 | 94,8 | 55 | 87,9 | 109 | |
| Caídas | 66 | 59 | 125 | 0,736 | |||
| Ninguna | 56,1 | 37 | 54,2 | 32 | 55,2 | 69 | |
| Una | 13,6 | 9 | 10,2 | 6 | 12,0 | 15 | |
| Dos o más | 30,3 | 20 | 35,6 | 21 | 32,8 | 41 | |
| Escala de deterioro global | 64 | 57 | 121 | 0,397 | |||
| Sin demencia (0 a 3) | 32,8 | 21 | 40,4 | 23 | 36,4 | 44 | |
| Demencia leve (4) | 6,2 | 4 | 10,5 | 6 | 8,3 | 10 | |
| Demencia moderada/grave (5 a 7) | 60,9 | 39 | 49,1 | 28 | 55,4 | 67 | |
| Sintomatología depresiva | 65 | 57 | 122 | 0,034 | |||
| Ausente | 41,5 | 27 | 22,8 | 13 | 32,8 | 40 | |
| Presente | 58,5 | 38 | 77,2 | 44 | 67,2 | 82 | |
| NPIQ | 62 | 58 | 120 | 0,102 | |||
| Sin ningún síntoma | 24,2 | 15 | 12,1 | 7 | 18,3 | 22 | |
| Uno o más síntomas | 75,8 | 47 | 87,9 | 51 | 81,7 | 98 | |
| Barthel | 66 | 55 | 121 | 0,276 | |||
| Dependencia total (0-20) | 22,7 | 15 | 32,7 | 18 | 27,3 | 33 | |
| Dependencia severa (25-40) | 7,6 | 5 | 7,3 | 4 | 7,4 | 9 | |
| Dependencia moderada (45-60) | 19,7 | 13 | 21,8 | 12 | 20,7 | 25 | |
| Dependencia leve (65-95) | 50,0 | 33 | 34,5 | 19 | 43,0 | 52 | |
| Autónomo (100) | . | . | 3,6 | 2 | 1,7 | 2 | |
| SPPB. | 41 | 25 | 66 | 0,718 | |||
| 0 a 3 puntos | 65,9 | 27 | 64,0 | 16 | 65,2 | 43 | |
| 4 a 6 puntos | 24,4 | 10 | 32,0 | 8 | 27,3 | 18 | |
| 7 a 9 puntos | 9,8 | 4 | 4,0 | 1 | 7,6 | 5 | |
| 10 a 12 puntos | . | . | . | . | . | . | |
| MNA | 61 | 54 | 115 | 0,359 | |||
| Malnutrición | 9,8 | 6 | 16,7 | 9 | 13,0 | 15 | |
| Riesgo de malnutrición | 47,5 | 29 | 51,9 | 28 | 49,6 | 57 | |
| Normal | 42,6 | 26 | 31,5 | 17 | 37,4 | 43 | |
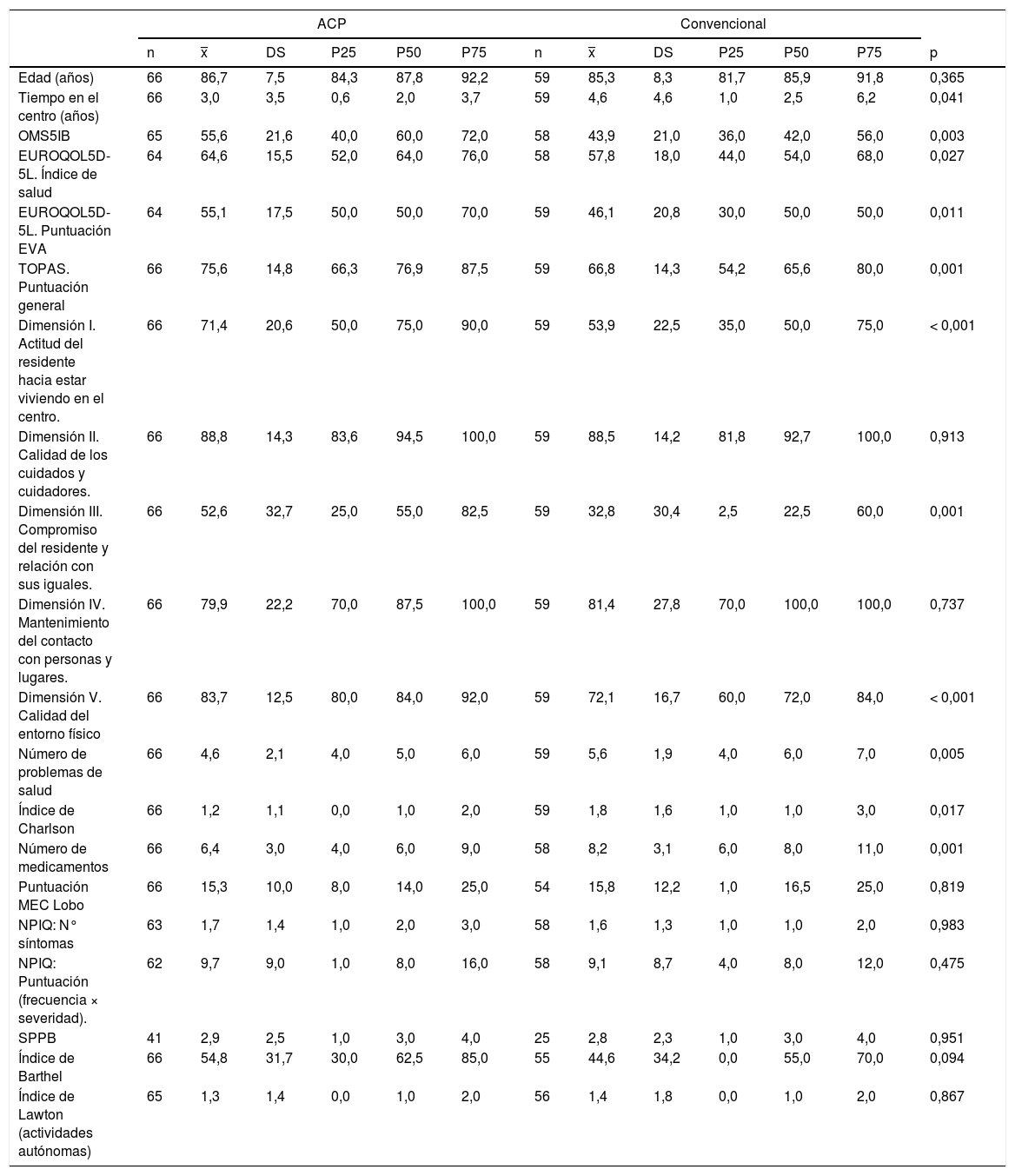
Descriptiva variables cuantitativas
| ACP | Convencional | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| n | x̅ | DS | P25 | P50 | P75 | n | x̅ | DS | P25 | P50 | P75 | p | |
| Edad (años) | 66 | 86,7 | 7,5 | 84,3 | 87,8 | 92,2 | 59 | 85,3 | 8,3 | 81,7 | 85,9 | 91,8 | 0,365 |
| Tiempo en el centro (años) | 66 | 3,0 | 3,5 | 0,6 | 2,0 | 3,7 | 59 | 4,6 | 4,6 | 1,0 | 2,5 | 6,2 | 0,041 |
| OMS5IB | 65 | 55,6 | 21,6 | 40,0 | 60,0 | 72,0 | 58 | 43,9 | 21,0 | 36,0 | 42,0 | 56,0 | 0,003 |
| EUROQOL5D-5L. Índice de salud | 64 | 64,6 | 15,5 | 52,0 | 64,0 | 76,0 | 58 | 57,8 | 18,0 | 44,0 | 54,0 | 68,0 | 0,027 |
| EUROQOL5D-5L. Puntuación EVA | 64 | 55,1 | 17,5 | 50,0 | 50,0 | 70,0 | 59 | 46,1 | 20,8 | 30,0 | 50,0 | 50,0 | 0,011 |
| TOPAS. Puntuación general | 66 | 75,6 | 14,8 | 66,3 | 76,9 | 87,5 | 59 | 66,8 | 14,3 | 54,2 | 65,6 | 80,0 | 0,001 |
| Dimensión I. Actitud del residente hacia estar viviendo en el centro. | 66 | 71,4 | 20,6 | 50,0 | 75,0 | 90,0 | 59 | 53,9 | 22,5 | 35,0 | 50,0 | 75,0 | < 0,001 |
| Dimensión II. Calidad de los cuidados y cuidadores. | 66 | 88,8 | 14,3 | 83,6 | 94,5 | 100,0 | 59 | 88,5 | 14,2 | 81,8 | 92,7 | 100,0 | 0,913 |
| Dimensión III. Compromiso del residente y relación con sus iguales. | 66 | 52,6 | 32,7 | 25,0 | 55,0 | 82,5 | 59 | 32,8 | 30,4 | 2,5 | 22,5 | 60,0 | 0,001 |
| Dimensión IV. Mantenimiento del contacto con personas y lugares. | 66 | 79,9 | 22,2 | 70,0 | 87,5 | 100,0 | 59 | 81,4 | 27,8 | 70,0 | 100,0 | 100,0 | 0,737 |
| Dimensión V. Calidad del entorno físico | 66 | 83,7 | 12,5 | 80,0 | 84,0 | 92,0 | 59 | 72,1 | 16,7 | 60,0 | 72,0 | 84,0 | < 0,001 |
| Número de problemas de salud | 66 | 4,6 | 2,1 | 4,0 | 5,0 | 6,0 | 59 | 5,6 | 1,9 | 4,0 | 6,0 | 7,0 | 0,005 |
| Índice de Charlson | 66 | 1,2 | 1,1 | 0,0 | 1,0 | 2,0 | 59 | 1,8 | 1,6 | 1,0 | 1,0 | 3,0 | 0,017 |
| Número de medicamentos | 66 | 6,4 | 3,0 | 4,0 | 6,0 | 9,0 | 58 | 8,2 | 3,1 | 6,0 | 8,0 | 11,0 | 0,001 |
| Puntuación MEC Lobo | 66 | 15,3 | 10,0 | 8,0 | 14,0 | 25,0 | 54 | 15,8 | 12,2 | 1,0 | 16,5 | 25,0 | 0,819 |
| NPIQ: N° síntomas | 63 | 1,7 | 1,4 | 1,0 | 2,0 | 3,0 | 58 | 1,6 | 1,3 | 1,0 | 1,0 | 2,0 | 0,983 |
| NPIQ: Puntuación (frecuencia × severidad). | 62 | 9,7 | 9,0 | 1,0 | 8,0 | 16,0 | 58 | 9,1 | 8,7 | 4,0 | 8,0 | 12,0 | 0,475 |
| SPPB | 41 | 2,9 | 2,5 | 1,0 | 3,0 | 4,0 | 25 | 2,8 | 2,3 | 1,0 | 3,0 | 4,0 | 0,951 |
| Índice de Barthel | 66 | 54,8 | 31,7 | 30,0 | 62,5 | 85,0 | 55 | 44,6 | 34,2 | 0,0 | 55,0 | 70,0 | 0,094 |
| Índice de Lawton (actividades autónomas) | 65 | 1,3 | 1,4 | 0,0 | 1,0 | 2,0 | 56 | 1,4 | 1,8 | 0,0 | 1,0 | 2,0 | 0,867 |
x̅ = media; DS = desviación estándar; P25, P50 y P75 percentiles 25, 50 y 75.
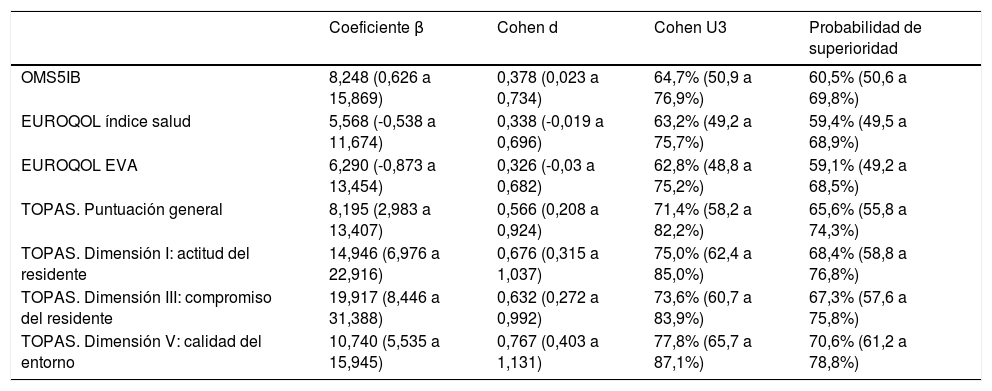
En los datos crudos se aprecian diferencias favorables a la ACP en bienestar, calidad de vida y capacidad de seguir adelante (si bien no se encuentran diferencias para la calidad de los cuidados y cuidadores o el mantenimiento del contacto con personas y lugares). Una vez ajustados (tabla 3) las diferencias en la calidad de vida desaparecen, mientras que se mantienen para el bienestar y en la capacidad de seguir adelante. En relación a esta, los efectos son más notables en la calidad del entorno físico, seguida de la actitud del residente hacia estar viviendo en el centro y del compromiso del residente y relación con sus iguales.
Tamaño del efecto (ajustado)*
| Coeficiente β | Cohen d | Cohen U3 | Probabilidad de superioridad | |
|---|---|---|---|---|
| OMS5IB | 8,248 (0,626 a 15,869) | 0,378 (0,023 a 0,734) | 64,7% (50,9 a 76,9%) | 60,5% (50,6 a 69,8%) |
| EUROQOL índice salud | 5,568 (-0,538 a 11,674) | 0,338 (-0,019 a 0,696) | 63,2% (49,2 a 75,7%) | 59,4% (49,5 a 68,9%) |
| EUROQOL EVA | 6,290 (-0,873 a 13,454) | 0,326 (-0,03 a 0,682) | 62,8% (48,8 a 75,2%) | 59,1% (49,2 a 68,5%) |
| TOPAS. Puntuación general | 8,195 (2,983 a 13,407) | 0,566 (0,208 a 0,924) | 71,4% (58,2 a 82,2%) | 65,6% (55,8 a 74,3%) |
| TOPAS. Dimensión I: actitud del residente | 14,946 (6,976 a 22,916) | 0,676 (0,315 a 1,037) | 75,0% (62,4 a 85,0%) | 68,4% (58,8 a 76,8%) |
| TOPAS. Dimensión III: compromiso del residente | 19,917 (8,446 a 31,388) | 0,632 (0,272 a 0,992) | 73,6% (60,7 a 83,9%) | 67,3% (57,6 a 75,8%) |
| TOPAS. Dimensión V: calidad del entorno | 10,740 (5,535 a 15,945) | 0,767 (0,403 a 1,131) | 77,8% (65,7 a 87,1%) | 70,6% (61,2 a 78,8%) |
Los datos sugieren que el modelo de ACP puede tener un efecto beneficioso sobre el bienestar y la capacidad de salir adelante una vez que se han ajustado por las variables que pudieran influir sobre las mismas, aunque el tamaño muestral no nos permite saber si los cambios en el OMS5IB son superiores a 10 puntos, que es lo considerado como clínicamente relevante23. No se han encontrado diferencias de calidad de vida en los indicadores del EUROQOL y calidad de vida autorreportada, posiblemente porque en su percepción el papel de capacidad funcional es superior al del modelo de atención. Estos resultados se contraponen con los de una revisión sistemática en personas con demencia16, que encontraba mejoras en la calidad de vida, pero no el bienestar, así como en unidades de convivencia30, aunque las diferencias con nuestro estudio referentes a la población y diseño los hacen difícilmente comparables. Aunque por el momento no disponemos de datos sobre diferencias relevantes en la escala TOPAS y sus subescalas, la capacidad de salir adelante es donde se obtiene más beneficios de acuerdo con los indicadores del tamaño del efecto, cabiendo destacar las elevadas puntuaciones en el grupo de referencia (con poco margen de mejora) en las dimensiones del TOPAS donde no se han encontrado diferencias. Cabe destacar que hay otras herramientas que tienen ciertas similitudes con el TOPAS31-33, aunque varían en la extensión, las dimensiones evaluadas, la metodología de recogida y a las personas a las que van dirigidas.
Nuestro estudio tiene algunas limitaciones: al ser un estudio transversal, no se puede establecer la direccionalidad de las asociaciones atendiendo únicamente a los datos del estudio, la adaptación del TOPAS utilizada no ha sido formalmente validada y la recogida de la información se ha centrado en los resultados en las personas, sin que se hubieran obtenido datos sobre el contexto organizativo global y los recursos disponibles de cada centro (personal, habilidades, formación, entorno, etc.) por lo que no podemos establecer la importancia de cada elemento sobre los resultados. Por otra parte, al contar únicamente con dos centros no se ha podido realizar un análisis que separe el efecto del centro del efecto del modelo, por lo que no se puede descartar que las diferencias sean debidas a otras causas no relacionadas con el modelo de atención.
Entre las fortalezas del presente estudio está su contribución a la difusión sobre el modelo ACP en nuestro entorno, cuya investigación es escasa, además de ser el primero en evaluar (con las limitaciones mencionadas) la capacidad de salir adelante, siendo el TOPAS uno de los instrumentos recomendados para la evaluación de la humanidad (personhood) por la iniciativa WE-THRIVE34.
ConclusiónEl modelo ACP puede tener un efecto beneficioso sobre sobre la capacidad de salir adelante y el bienestar en personas que viven en residencias, aunque este punto debe ser confirmado por otros estudios.
El modelo ACP pone el foco en aspectos poco desarrollados bajo el modelo tradicional, por lo que es necesario disponer de instrumentos validados para evaluarlos correctamente.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.