El tratamiento de las fracturas en 3 y 4 fragmentos de húmero proximal en el paciente anciano resulta controvertido. La frecuente coexistencia de un hueso de mala calidad y la afección del manguito rotador con dificultades para el tratamiento rehabilitador en pacientes pluripatológicos conlleva, en muchas ocasiones, resultados clínicos decepcionantes, aun cuando el resultado radiológico sea aceptable.
ObjetivoEvaluar los resultados clínicos, radiológicos y funcionales obtenidos en el tratamiento de las fracturas de húmero proximal complejas con prótesis inversa en pacientes mayores de 65 años de nuestro servicio.
Material y métodosRevisión prospectiva en la que incluimos a 30 pacientes con fractura de húmero proximal intervenidos en nuestro servicio con prótesis total inversa de hombro. De ellos, 26 eran mujeres y 4 hombres. La edad media fue de 74,9 años (DE=6,6). El seguimiento medio fue de 34,5 meses (DE=19,3).
ResultadosEl resultado clínico y funcional ha sido aceptable, con una antepulsión activa media de 124° y una rotación externa media de 13°. La puntuación media en la escala abreviada de Constant fue de 49,1 puntos (DE=14,1), en la escala UCLA fue de 27 puntos (SD=6,3) y en el cuestionario QuickDASH de 32,2 puntos (DE=19,2). El 80% de los pacientes están libres de dolor sin precisar analgesia para la realización de sus actividades habituales. El 95% de los pacientes estaban satisfechos o muy satisfechos tras la intervención. La tasa de complicaciones fue del 13,3%.
ConclusionesConsideramos la artroplastia total inversa como una opción válida en el tratamiento de las fracturas en 3 y 4 fragmentos de húmero proximal en pacientes mayores de 65 años. Los objetivos de la cirugía deben incluir la reconstrucción anatómica de las tuberosidades, evitando incrementos de la longitud del miembro intervenido superiores a 2cm.
The treatment of 3and 4 part proximal humeral fractures in elderly patients is still controversial. The frequent co-existence of poor quality bone and rotator cuff abnormalities in patients with multiple clinical conditions and with difficulties for physical rehabilitation leads to disappointing clinical results, even when the radiological images are acceptable.
ObjectiveTo evaluate the clinical, radiological, and functional results in patients over 65 years old with complex proximal humerus fractures treated with reverse shoulder arthroplasty.
Material and methodsA prospective review was carried out on 30 patients (26 women and 4 men) with proximal humeral fractures treated with reverse shoulder arthroplasty in our department. The mean age was 74.9 years (SD=6.3), and the mean follow-up was 34.5 months (SD=19.3).
ResultsClinical and functional results were acceptable, with a mean forward flexion of 124° and a mean external rotation of 13°. The mean abbreviated Constant abbreviated score was 49.1 (SD=14.1), 27 (SD=6.3) in the UCLA scale, and 32.2 (SD=19.2) in the QuickDASH questionnaire. The large majority (80%) of the patients are pain free, and they do not need medication to do daily activities. The complication rate was 13.3%.
ConclusionsWe consider that reverse shoulder arthroplasty is a valid option to treat 3and 4 part proximal humeral fractures in elderly patients. The surgical goals should include the anatomical reconstruction of the tuberosities, avoiding enlargement of the operated arm greater than 2cm.
Las fracturas de húmero proximal constituyen el tercer tipo de fractura más frecuente en el anciano, solo por detrás de las de radio distal y de cadera. Suponen casi el 10% de todas las fracturas1, su incidencia es mayor en las mujeres y aumenta con la edad: alcanzan su pico máximo en la octava década de la vida1,2.
Entre el 50 y el 80% son fracturas poco o nada desplazadas2 en las que el tratamiento ortopédico obtiene buenos resultados funcionales y tasas de consolidación cercanas al 100%3. En cambio, el tratamiento conservador de las fracturas desplazadas o conminutas se asocia con tasas de complicaciones del 48%4, como colapso en varo o necrosis de la cabeza humeral. Por eso, en pacientes ancianos activos con fracturas en 3 y 4 fragmentos, se debe considerar la cirugía.
La asociación de osteoporosis, afección previa del manguito rotador y múltiples comorbilidades hace que el tratamiento quirúrgico en estos pacientes sea complejo. Trabajos recientes resaltan la ausencia de consenso en el manejo de este tipo de pacientes, sin diferencias claras a favor del tratamiento conservador o de la cirugía5,6. La reducción abierta y la fijación interna obtienen resultados inconsistentes en cuanto a la función, al rango articular y al dolor postoperatorio. Incluso tras la llegada de las placas bloqueadas, las complicaciones tales como la pérdida de reducción y la penetración de los tornillos varían entre el 21 y el 43%, con tasas de reintervención publicadas de hasta el 19%7.
Neer2 propuso la utilización de la hemiartroplastia cuando la reconstrucción con osteosíntesis no es posible o el área afectada de superficie articular de la cabeza humeral es muy extensa. Proporciona alivio del dolor en la mayoría de los pacientes, pero la recuperación de la movilidad y el grado de satisfacción están directamente relacionados con la consolidación de las tuberosidades. Es fundamental su reconstrucción en posición anatómica, y retrasar el inicio de la rehabilitación hasta que exista evidencia radiográfica de consolidación8. Algunos trabajos recogen tasas de migración del 50%9, ausencia de consolidación en un 46% de casos10 y peores resultados en mujeres mayores de 75 años9.
Inicialmente, la artroplastia total inversa de hombro fue concebida para el tratamiento de la artropatía del manguito, pero los problemas asociados al uso de la hemiartroplastia han permitido ampliar su indicación al tratamiento de las fracturas de húmero proximal en pacientes de edad avanzada.
El objetivo de este trabajo es evaluar los resultados clínicos, radiológicos y funcionales obtenidos en el tratamiento de las fracturas de húmero proximal complejas con prótesis inversa en pacientes mayores de 65 años de nuestro servicio.
Material y métodosCon la aprobación del Comité Ético de nuestro hospital, hemos llevado a cabo un estudio prospectivo descriptivo que incluye a 30 pacientes consecutivos, mayores de 65 años, tratados mediante artroplastia total inversa de hombro por fractura de húmero proximal durante el periodo comprendido entre diciembre de 2008 y junio de 2014. Todos los sujetos dieron su consentimiento para participar en el estudio.
La edad media de los pacientes tratados fue de 74,9 años (DE=6,3). Del total, 26 eran mujeres (87%) y 4 varones (13%) y el tipo de fractura, según la clasificación de Neer2, fue de 3 fragmentos en el 27% de sujetos y de 4 fragmentos en el 73%.
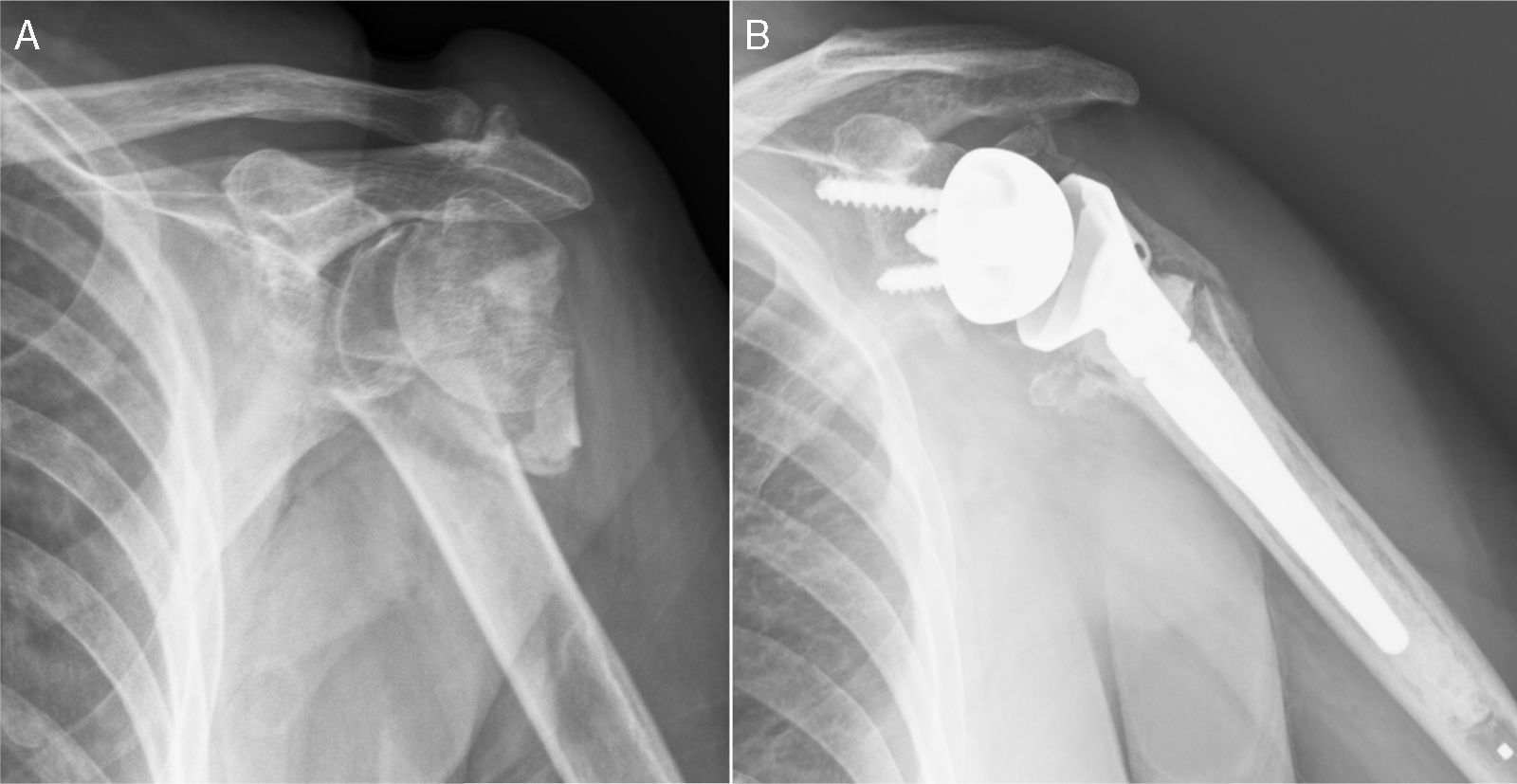
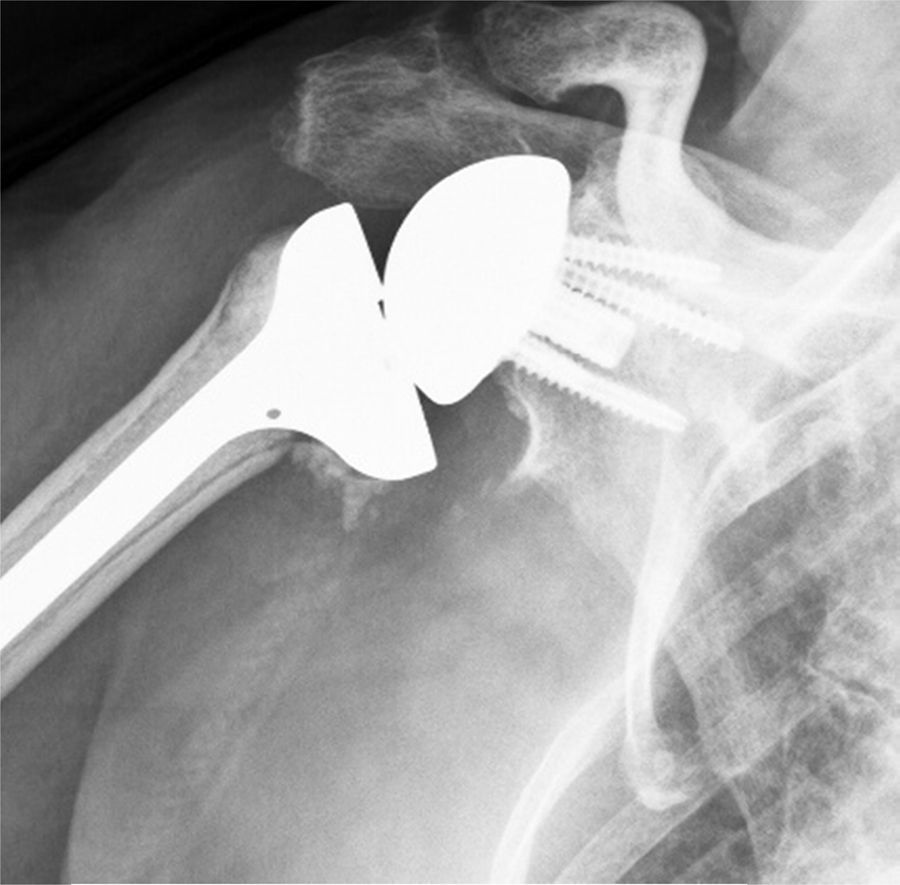
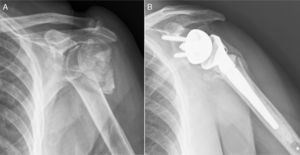
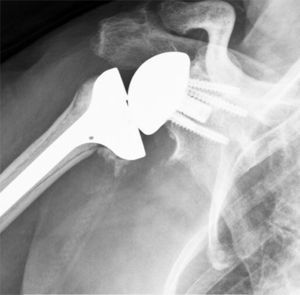
Fueron incluidos pacientes mayores de 65 años con fractura de húmero proximal en 3 y 4 fragmentos y con factores de riesgo que pudieran comprometer los resultados del tratamiento con osteosíntesis o hemiartroplastia: fracturas irreconstruibles, riesgo elevado de necrosis avascular, osteoporosis severa y lesiones previas del manguito rotador (fig. 1). Se excluyó a aquellos pacientes con lesiones permanentes del nervio axilar o de la totalidad del plexo braquial, con enfermedad que asociara una disfunción severa del deltoides o con fracturas de la glena que impidieran el correcto anclaje de la metaglena.
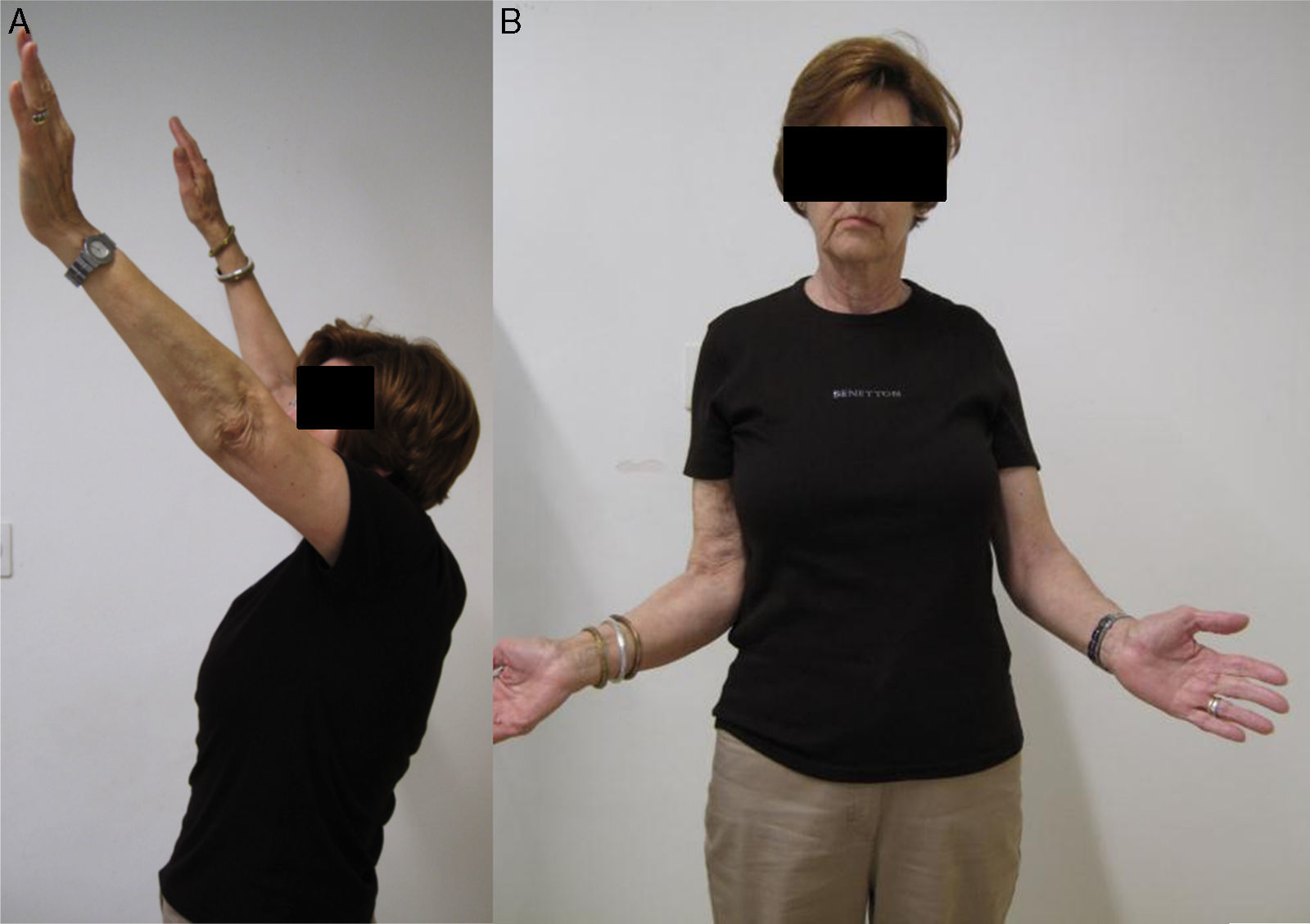
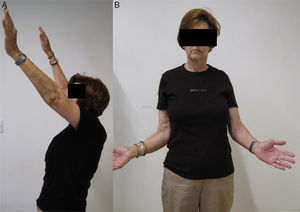
El seguimiento clínico y radiológico de los pacientes se llevó a cabo en las consultas externas de nuestro centro al mes, a los 3meses, a los 6 meses y anualmente en todos los pacientes (fig. 2). Para valorar los resultados clínicos recogimos la puntuación en la escala de Constant abreviada11 (que omite la medición de la fuerza, con un resultado máximo posible de 75 puntos), en el cuestionario Disabilities of the Arm, Shoulder and Hand (QuickDASH)12 y en la escala UCLA13.
Para la valoración de los resultados radiográficos se realizaron proyecciones anteroposterior, en rotación interna, externa y axilar en todas las visitas. Registramos la aparición de erosión en el cuello de la escápula (notching) según la clasificación de Sirveaux et al.14, la existencia de signos de aflojamiento del componente glenoideo según la clasificación de Cuff et al.15 y los signos de aflojamiento del componente humeral en función de los criterios propuestos por Sperling et al.16. Consideramos que las tuberosidades habían consolidado en posición anatómica cuando, en la proyección anteroposterior en posición neutra, la distancia entre el troquiter y el borde proximal de la prótesis era de 5 a 20mm por debajo del extremo proximal de la prótesis8
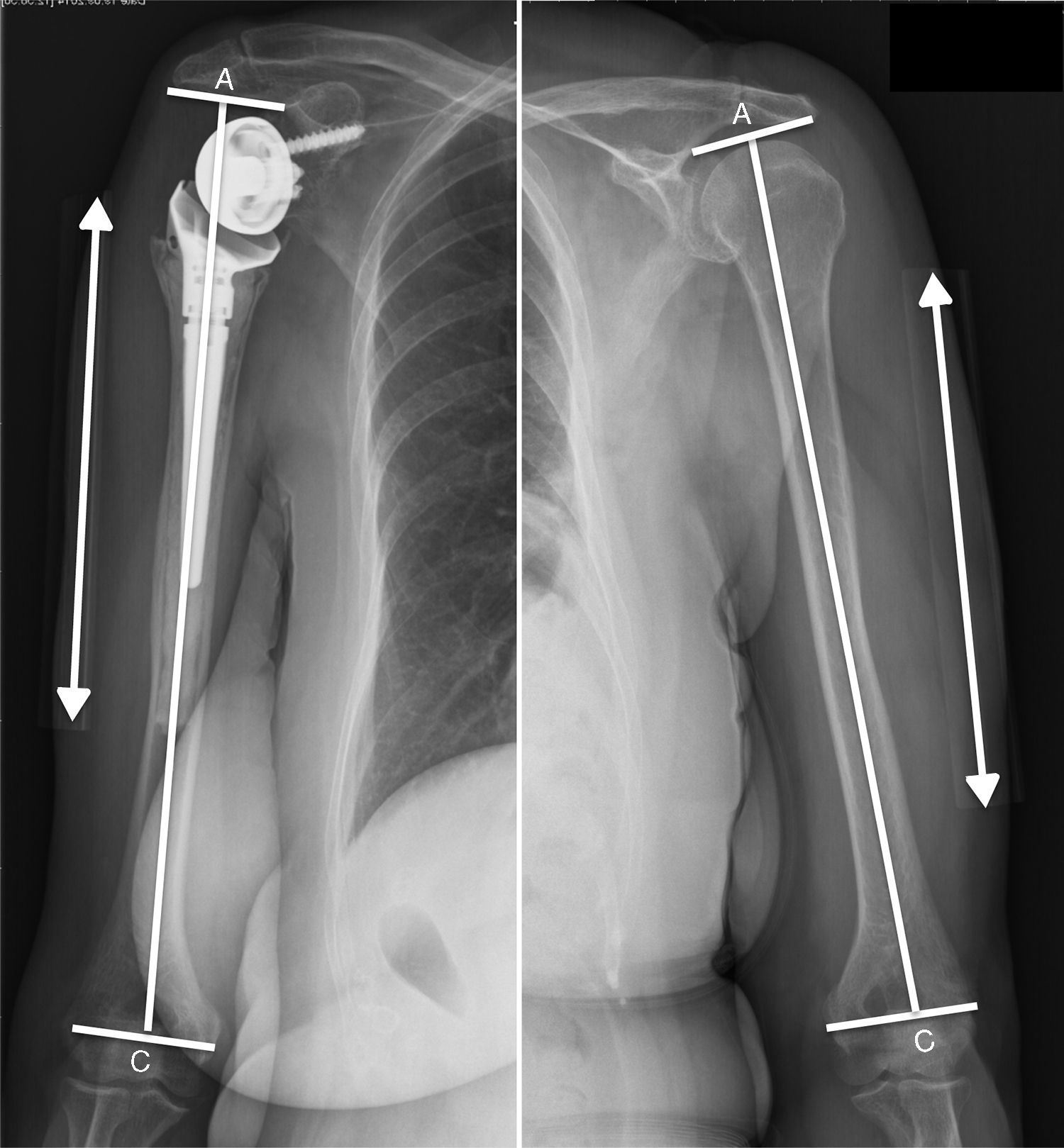
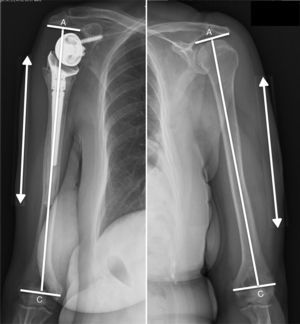
Como medida objetiva del restablecimiento de la tensión adecuada del deltoides medimos el alargamiento producido en el brazo intervenido según el método propuesto por Läderman17. Para ello se realiza Rx anteroposterior del brazo intervenido y del contralateral con el miembro en posición neutra y el paciente en bipedestación. Colocamos una regla graduada pegada a la piel de la zona lateral media del brazo para corregir la magnificación producida por el aparato de rayos, que ha de centrar el haz en el tercio medio de la diáfisis humeral. Medimos la diferencia en la distancia acromion-epicóndilo (distancia A-C) en los controles radiográficos del brazo operado y del contralateral (fig. 3).
Método para medir el alargamiento producido en el brazo intervenido propuesto por Lädermann17. Para determinar el alargamiento relativo producido en el brazo intervenido se utilizan 3 líneas principales, la línea epicondilar, la línea del eje diafisario y una tercera línea, perpendicular a la línea del eje diafisario, y que atraviesa el punto más lateral e inferior del acromion. El alargamiento viene determinado por la diferencia en la distancia acromion epicóndilo (A-C) entre el brazo operado y el contralateral.
Todos los casos fueron intervenidos por 2cirujanos con formación específica en cirugía reconstructiva de hombro. La vía de abordaje empleada fue la deltopectoral. Utilizamos como implante protésico el modelo SMR de Lima, optando por una fijación cementada del vástago humeral con 30° de retroversión en la totalidad de las cirugías. El tamaño de la glenosfera fue de 36mm en el 82% de los casos y de 40mm en el 18% restante de los pacientes. En todas las cirugías se realizó una reconstrucción de las tuberosidades con material no reabsorbible (EthibondN.° 5) mediante suturas horizontales, verticales a la diáfisis y cerclaje al cálcar, así como adición de autoinjerto de cabeza humeral y exéresis del remanente del tendón supraespinoso. El tiempo medio de cirugía fue de 90,2 min (DE=12,2).
Después de la cirugía se indicó inmovilización del hombro con un cabestrillo durante 3semanas tras las cuales se autorizaba la realización de ejercicios pendulares enseñados durante el ingreso, así como abducción y antepulsión pasivas hasta 90°. El inicio de la rehabilitación se demoró hasta la sexta semana posquirúrgica.
Análisis estadísticoEl tratamiento de los datos se ha realizado mediante el programa estadístico STATA en su versión 12. Se realizó análisis descriptivo, expresando las variables cuantitativas como medias o medianas según la simetría de la distribución y las variables cualitativas como frecuencias absolutas y relativas. Los resultados analíticos se realizan con técnicas bivariantes: t de Student-Fisher (variables cuantitativas) y X2 al cuadrado (variables cualitativas), asumiendo una significación estadística de p<0,05. Se empleó el test de ANOVA con la corrección de Bonferroni para las comparaciones múltiples, con un límite de significación del 95%.
ResultadosEl tiempo de seguimiento medio de los pacientes fue de 34,5 meses (DE=19,3). El balance articular medio tras la cirugía fue 124° (DE=30,3) de flexión anterior, 95° (DE=34,7) de abducción, 13° (DE=28) de rotación externa con el brazo en aducción y la región anatómica alcanzada con mayor frecuencia en rotación interna fue L5.
La puntuación media en la escala abreviada de Constant11 fue de 49,1 puntos (DE=14,1) sobre 75 posibles. La puntuación media en la escala UCLA13 fue de 27 puntos (DE=6,3) y en el cuestionario Quick Dash14 de 32,2 puntos (DE=19,2). El 80% de los pacientes intervenidos se encontraba sin dolor o con dolor leve, que calmaba con analgesia ocasional. El grado de satisfacción fue muy alto, con el 95% de los pacientes satisfechos o muy satisfechos con el resultado de la intervención. El 100% se volvería a intervenir con la misma técnica si tuvieran una fractura en el hombro contralateral.
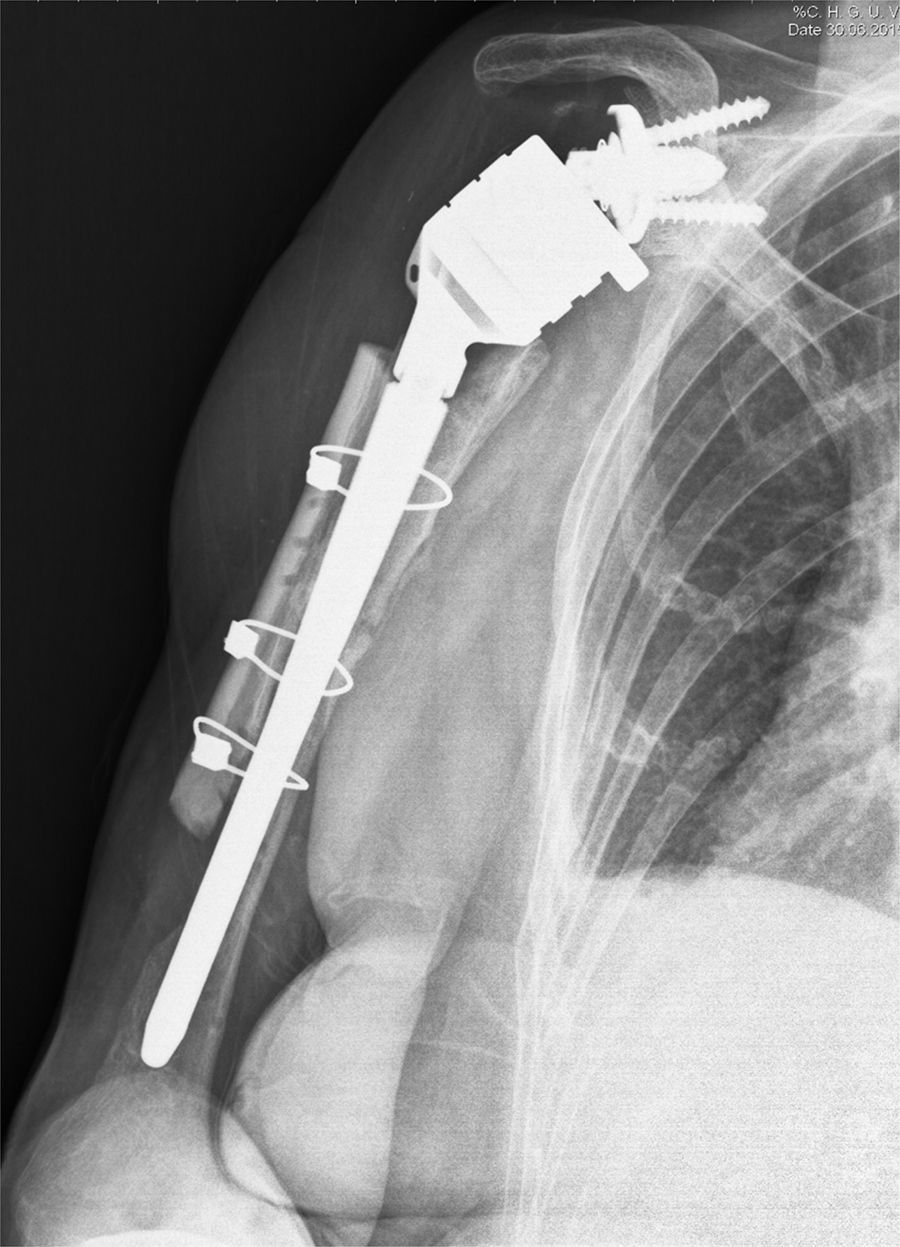
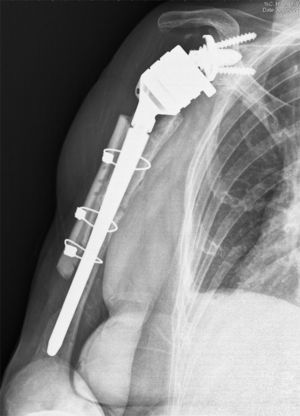
La tasa de complicaciones fue del 13,3% (4 pacientes). En 2casos se produjo una fractura intraoperatoria del húmero, tratadas mediante cerclajes y autoinjerto de la cabeza humeral. Un mismo paciente sufrió 3fracturas periprotésicas postoperatorias, tras 3episodios sucesivos de traumatismo casual. Las 2primeras, en las que el trazo se localizó alrededor de la punta del vástago, se trataron con osteosíntesis con placa, cerclajes y aloinjerto estructural (tabla cortical). En la última fractura, con trazo distal a la punta del vástago, se optó por un recambio a vástago largo, cerclajes y adición de aloinjerto estructural y proteína morfogenética ósea debido al pobre stock óseo (fig. 4). Actualmente la paciente se encuentra sin dolor y con una puntuación de 40 en el Constant abreviado. Por último, un paciente presento una infección profunda por Sf. epidermidis tratada mediante artroplastia de resección. No tuvimos ningún caso de luxación, de aparición de complicaciones neurológicas, de fractura del acromion o de aflojamiento de los componentes.
Control radiográfico evolutivo a los 6 meses tras la cirugía por la tercera fractura periprotésica después de 3caídas distintas y sucesivas en el mismo paciente. Se observa un defecto cortical lateral en el tercio distal del húmero. No se añadió aloinjerto cortical en esa zona por el riesgo de provocar demasiada tensión sobre el nervio radial.
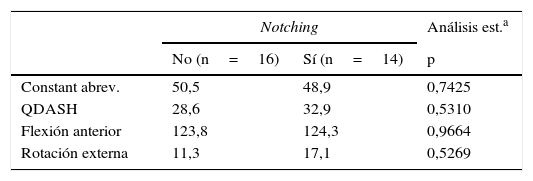
En cuanto a los resultados radiográficos, 14 pacientes (el 46%) presentaban notching escapular en la proyección anteroposterior. Según la clasificación de Sirveaux9, 11 pacientes tenían notching grado i y iii pacientes tenían notching grado ii (fig. 5). No encontramos relación entre la presencia de notching escapular en los controles radiográficos y la aparición de dolor, la puntuación en el Constant abreviado11 o la puntuación en el cuestionario QuickDASH12 (tabla 1).
Influencia de la aparición de notching escapular sobre los resultados (valores medios) en las escalas funcionales Constant abreviado, QuickDASH y la movilidad en flexión anterior y rotación externa
| Notching | Análisis est.a | ||
|---|---|---|---|
| No (n=16) | Sí (n=14) | p | |
| Constant abrev. | 50,5 | 48,9 | 0,7425 |
| QDASH | 28,6 | 32,9 | 0,5310 |
| Flexión anterior | 123,8 | 124,3 | 0,9664 |
| Rotación externa | 11,3 | 17,1 | 0,5269 |
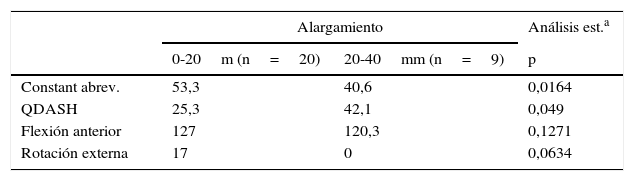
El incremento de la longitud media del miembro intervenido respecto al contralateral fue de 13,4mm (DE=9,3). Solo en un caso se produjo acortamiento del brazo intervenido. El balance articular de este paciente fue de 100° de flexión anterior y −20° de rotación externa, con una puntuación de 28 en el Constant abreviado11 y de 75 en el QuickDash12. En 20 pacientes el alargamiento se situó entre 0 y 20mm y en 9 casos el alargamiento fue mayor de 20mm. El grupo con un alargamiento del brazo intervenido menor de 20mm obtuvo mejores puntuaciones medias tanto en el Constant abreviado11 (53,3 frente a 40,6) como en el QuickDash12 (25,3 frente a 42,1). Estas diferencias en las escalas funcionales alcanzaron significación estadística. La movilidad en flexión anterior también fue mejor en el grupo, con un alargamiento menor a 20mm, aunque la diferencia fue de solo 7°, sin alcanzar significación estadística (tabla 2).
Influencia del alargamiento producido en el brazo intervenido sobre los resultados (valores medios) en las escalas funcionales Constant abreviado, QuickDASH y la movilidad en flexión anterior y rotación externa
| Alargamiento | Análisis est.a | ||
|---|---|---|---|
| 0-20m (n=20) | 20-40mm (n=9) | p | |
| Constant abrev. | 53,3 | 40,6 | 0,0164 |
| QDASH | 25,3 | 42,1 | 0,049 |
| Flexión anterior | 127 | 120,3 | 0,1271 |
| Rotación externa | 17 | 0 | 0,0634 |
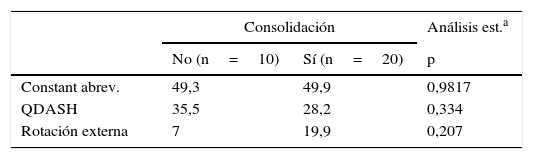
En un 67% de los pacientes las tuberosidades consolidaron en posición anatómica. En el 33% se observó migración de las tuberosidades o ausencia de consolidación en ellas. El grupo con consolidación en posición anatómica presentó mejores resultados de movilidad en rotación externa (20 frente a 7°) y mejores resultados en el QuickDash12 medio (28,2 frente a 35,5 puntos) aunque estas diferencias no alcanzaron significación estadística (tabla 3).
Influencia de la consolidación de las tuberosidades en posición anatómica sobre los resultados (valores medios) en las escalas funcionales Constant abreviado, QuickDASH y la movilidad en rotación externa
| Consolidación | Análisis est.a | ||
|---|---|---|---|
| No (n=10) | Sí (n=20) | p | |
| Constant abrev. | 49,3 | 49,9 | 0,9817 |
| QDASH | 35,5 | 28,2 | 0,334 |
| Rotación externa | 7 | 19,9 | 0,207 |
El tratamiento de las fracturas de húmero proximal complejas con artroplastia inversa de hombro supone una buena opción en aquellos pacientes con factores de riesgo que comprometan los resultados con osteosíntesis o hemiartroplastia: osteoporosis severa, riesgo elevado de necrosis avascular, fracturas irreconstruibles, dificultad para obtener la consolidación de las tuberosidades en posición anatómica o en aquellos casos en los que se prevea la ausencia de un manguito competente.
En nuestra serie, evaluamos los resultados funcionales de 30 pacientes con un seguimiento medio de 34,5 meses. Obtuvimos un valor medio de 124° para la flexión anterior y de 12° para la rotación externa. Los valores de flexión anterior son similares a los reflejados en trabajos previos, donde la recuperación de la movilidad varía entre 9718 y 138°19. La movilidad en rotación externa también es similar a la mayoría de los estudios publicados, que recogen valores medios entre de 8° y 13°, e inferiores a los 30° registrados por Klein et al.20 o Gallinet et al.21 y a los 49° obtenidos por Young et al.22 Nuestro valor medio en la escala Constant es algo inferior a la mayoría de las publicaciones18–21,23,24 con 49,1 puntos sobre un máximo de 75, debido a que utilizamos el Constant abreviado. En esta escala se omite la valoración de la fuerza debido la escasa estandarización del método de medida de este parámetro20. Su influencia sobre el resultado final no es muy notable, ya que los valores de fuerza en este espectro de la población son generalmente bajos.
El descenso y medialización del centro de rotación de la articulación gleno-humeral aumenta el brazo de palanca del deltoides y permite reclutar un mayor número de fibras de los vientres anterior y posterior. El acortamiento del brazo intervenido respecto a su situación inicial conlleva un déficit de tensión del deltoides con peores resultados funcionales y mayor incidencia de luxación17. Entre los factores predisponentes al acortamiento del brazo están la cirugía de revisión, la artritis postraumática o secuelas de fractura con acortamiento del brazo previamente a la intervención, o la utilización de un abordaje superolateral que conlleva habitualmente una mayor resección ósea. El alargamiento excesivo aumenta el riesgo de complicaciones tales como lesiones del nervio o fracturas del acromion17,25. En nuestra serie solo se produjo acortamiento del miembro intervenido en un paciente que no tenía ningún factor predisponente, por lo que probablemente la disminución en la longitud en el brazo operado fuera a causa de tener una fractura con importante conminución metafisaria.
Comparamos el grupo de pacientes con alargamiento poscirugía menor de 20mm y el grupo con un alargamiento mayor de 20mm. La flexión anterior media fue ligeramente mejor en el grupo con alargamiento menor a 20mm. Los valores medios en la escala Constant abreviada y en el cuestionario QuickDASH también fueron mejores. Estas diferencias en las escalas funcionales alcanzaron significación estadística. La tensión ideal tendría como objetivo restaurar la anatomía del hombro sano. La distancia acomiohumeral dependerá del grosor del polietileno, del tamaño del implante, del uso de una glenosfera en posición excéntrica y de la posición de la glenosfera en el plano vertical26. En nuestro estudio, un alargamiento mayor de 20mm del brazo intervenido es el umbral de referencia a partir del cual los resultados funcionales dejan de mejorar. Cabría realizar un seguimiento más a largo plazo, ya que diversos trabajos27 hablan de un deterioro funcional a partir de los 6-8 años de evolución, relacionado con una distensión progresiva de las fibras deltoideas.
Uno de los problemas asociados a la prótesis inversa es la ausencia sistemática de rotación del hombro, lo que repercute negativamente en las actividades habituales del paciente. Diversos trabajos21 han establecido la relación entre la consolidación de las tuberosidades en posición anatómica con mejores resultados de movilidad global, sobre todo en las rotaciones, y de puntuación en el Constant score. En el 67% de nuestros pacientes las tuberosidades consolidaron en posición anatómica, por un 33% donde las tuberosidades migraron o no consolidaron. Observamos mejores resultados de movilidad en rotación externa del hombro (20 frente a 7°) y menor puntuación en el cuestionario QuickDASH en el grupo con consolidación de las tuberosidades en posición anatómica. Estas diferencias no fueron significativas. Nuestros resultados son similares a los publicados por Gallinet21 (66%), aunque no obtuvimos diferencias tan claras a favor del grupo con consolidación anatómica. Diversos autores han publicado tasas de no consolidación o migración de las tuberosidades que varían entre el 0 y el 46%19. Gestos quirúrgicos, como la resección del tendón remanente del supraespinoso o la adición de injerto óseo9, favorecen la consolidación de las tuberosidades en posición correcta. Por otro lado, en la artroplastia inversa, el resultado final no es tan dependiente de este parámetro como en la hemiartroplastia28, ya que los casos con migración o ausencia de consolidación de las tuberosidades obtienen resultados aceptables.
Nuestra tasa de complicaciones fue del 13,3%. Consistieron principalmente en fracturas intra- y postoperatorias y una infección protésica. No tuvimos ningún caso de luxación, de aparición de complicaciones neurológicas ni de fracturas del acromion. Las tasas de complicaciones publicadas varían entre el 5 y el 40%29. La nuestra, superior a la del trabajo de Gallinet et al.21, se sitúa entre las reflejadas en las series de Bufquin18 (28%), Klein20 (15%) o Cazeneuve23,24 (13%).
El notching escapular es un hallazgo específico de las prótesis inversas. El 46% de nuestros pacientes presentaban notching escapular, en la mayoría de casos leve (grado I-II según Sirveaux14), tal vez debido al corto periodo de seguimiento. Levigne14 presenta tasas del 68% tras 4años de seguimiento medio y Cazeneuve24 del 57% tras 6,5 años, con mayores porcentajes de grados III y IV que nuestra serie. Hernández-Elena et al.30 registran tasas de notching del 29%, aunque con menor tiempo de seguimiento medio (24 meses). No hallamos relación entre la presencia del notching escapular y los resultados funcionales o el dolor. Ningún paciente presentó signos radiográficos de aflojamiento del componente glenoideo. Levigne31 indica que la inclinación superior del componente glenoideo, a consecuencia de la erosión de la parte superior de la glena, puede favorecer el desarrollo de notching. Hernández-Elena30 et al. indican que el aumento del Tilt glenoideo (ángulo formado por la intersección de una línea paralela al bulón de la metaglena y otra perpendicular al cuello de la glenoides) puede evitar su aparición. La utilización de componentes glenoideos excéntricos o glenosferas lateralizadas ayuda a disminuir su incidencia, pero a expensas de un aumento de las fuerzas de cizalladura en la interfaz hueso-base del componente glenoideo. La colocación de aloinjerto estructural para lateralizar la glenosfera es una buena opción para disminuir estas fuerzas cizallantes29.
Entre las limitaciones de nuestro estudio encontramos el pequeño tamaño muestral, lo que dificulta establecer relaciones causa-efecto, y un periodo de seguimiento relativamente corto que no permite conocer la evolución a largo plazo de estos pacientes. Aunque se instruyó a los técnicos del Servicio de Radiología de nuestro hospital sobre el modo correcto de obtener las proyecciones necesarias para la medición del alargamiento producido por la cirugía, es posible que algunas mediciones estén influidas por la proyección radiológica. No tenemos un grupo de pacientes tratados con otra alternativa terapéutica para comparar los resultados.
ConclusiónEn vista de los resultados obtenidos, consideramos la artroplastia total inversa como un procedimiento válido en el tratamiento de las fracturas de húmero proximal en pacientes mayores de 65 años. Los resultados funcionales con este tipo de implante son predecibles y nuestra tasa de complicaciones es baja. Sin embargo, la técnica quirúrgica es exigente: nuestros esfuerzos deben centrarse en obtener una reconstrucción anatómica de las tuberosidades y en evitar incrementos de la longitud del miembro intervenido superiores a 2cm.
Nivel de evidenciaNivel de evidencia IV.
Responsabilidades éticasConfidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Protección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.