1) Recordar la epidemiología y semiología de los osteocondromas del extremo proximal del húmero (EPH); 2) determinar las indicaciones de su tratamiento y 3) hacer recomendaciones relativas al tratamiento quirúrgico en ese asiento.
Material y métodoEstudio retrospectivo observacional y longitudinal de 20 osteocondromas solitarios y 12 múltiples del EPH. Se analizaron las características epidemiológicas, clínicas y de imagen de los pacientes de la serie, y los resultados del tratamiento, con un tiempo medio de seguimiento de los casos intervenidos de 45 meses.
ResultadosLos osteocondromas solitarios correspondieron a 11 hombres (55%) y 9 mujeres (45%), con una edad media de 21 años. Doce (60%) fueron intervenidos a una edad media de 23 años por ser sintomáticos o, en un caso, por sospecharse malignización. Dos casos solitarios no intervenidos pudieron haber involucionado espontáneamente. Las formas múltiples ocurrieron en 11 hombres (92%) y una mujer (8%) y 3 fueron intervenidos. No hubo complicaciones ni recidivas y el resultado funcional fue excelente en todos los pacientes.
DiscusiónLos osteocondromas del EPH son relativamente frecuentes, aunque la mayoría de las publicaciones son de casos clínicos aislados o de series cortas.
ConclusionesLos osteocondromas del EPH no difieren de los de otra localización. Los casos sintomáticos y en los que se sospecha malignización serían intervenidos, aquellos mejor con el crecimiento finalizado. El tratamiento quirúrgico se resume en la planificación del abordaje mediante TC o RM, resección en bloque extraperióstica y una eventual reconstrucción ósea, idealmente con homoinjerto.
1) To recall the epidemiology and signs of osteochondromas of the proximal humerus (OPH); 2) determine treatment indications; 3) and make recommendations for surgical treatment.
MethodsRetrospective, observational and longitudinal study of 20 solitary and 12 multiple osteochondromas of the proximal humerus. We analyzed the epidemiological, clinical and imaging characteristics and treatment results with an average time of follow-up of the operated cases of 45 months.
ResultsEleven (55%) males and 9(45%) females with an average age of 21 years presented solitary osteochondromas. Twelve (60%) cases were operated on at a mean age of 23 years because they were symptomatic or, in one case, malignancy was suspected. Two solitary osteochondromas could have spontaneously regressed. Multiple osteochondromas were found in 11(92%) males and one (8%) female of whom 3required surgery. There were no complications or recurrences. Functional outcome was excellent in all patients.
DiscussionOsteochondromas of the proximal humerus are relatively common, although most publications are case reports or short series.
ConclusionsOsteochondromas of the proximal humerus do not differ from those in other locations. Symptomatic cases and those in which malignancy is suspected would be operated, the former preferably at the end of growth. The surgical treatment is summarized in planning the approach, using CT and/or MRI, extraperiosteal en bloc resection, and eventual bone reconstruction, ideally with allograft.
Los osteocondromas son tumores óseos benignos formadores de tejido cartilaginoso. Se estima que suponen hasta el 35-40% de todos los tumores esqueléticos benignos y que los presenta el 2-3% de la población general, en el 15% de las ocasiones en el contexto de una osteocondromatosis múltiple hereditaria (OCMH). Suelen diagnosticarse en la metáfisis vecina a los cartílagos de crecimiento más fértiles, generalmente en el entorno de la rodilla, si bien cualquier hueso de osificación endocondral puede ser su origen. La mayoría se descubren durante la infancia y la adolescencia, con un leve predominio del sexo masculino sobre el femenino; pueden ser asintomáticos, complicarse con fracturas, lesiones neurológicas o vasculares, bursitis o daños tendinosos, o malignizar, lo que ocurre en casi el 1% de las formas solitarias y en el 3-25% de las múltiples1.
Los osteocondromas del extremo proximal del húmero (EPH), que son relativamente frecuentes, han merecido relativa escasa atención como entidad específica en la literatura científica. La mayoría son publicaciones de casos aislados con alguna complicación (bursitis2, tendinitis3, rotura tendinosa4, parálisis radial5, pseudoaneurismas6) o series cortas, habitualmente en esqueletos inmaduros7. El motivo podría ser la dispersión de los casos, que suelen tratarse en los centros donde se diagnostican, o a que se haya entendido que su manejo no es distinto al de los osteocondromas del fémur distal o de la tibia proximal, más frecuentes, en conjunto, que los del húmero proximal. Aunque esto es verdad, la anatomía regional es diferente en cada asiento.
El objetivo de este trabajo es triple: 1) recordar la epidemiología y semiología de los osteocondromas del EPH; 2) determinar las indicaciones de su tratamiento y 3) hacer recomendaciones relativas al tratamiento quirúrgico en ese asiento.
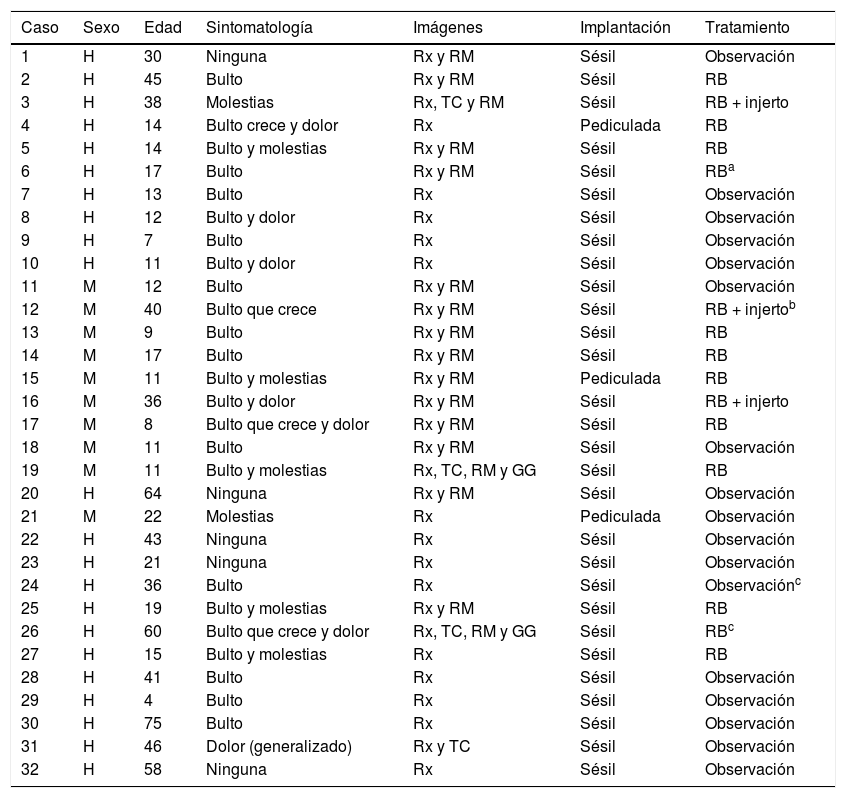
Material y métodosRealizamos un estudio retrospectivo observacional y longitudinal de todos los pacientes con osteocondromas del EPH diagnosticados en nuestra Unidad de Tumores Músculo-Esqueléticos desde julio de 2006 hasta junio de 2016. El total de pacientes con osteocondromas de cualquier asiento atendidos en este periodo fue de 176, en 24 de los cuales la enfermedad fue múltiple, con osteocondromas en diferente número (al menos 2) y localización. Entre los 152 osteocondromas solitarios (OCS), 86 (56,58%) se localizaron en el entorno de la rodilla (fémur distal, tibia proximal y peroné proximal). La muestra del estudio fue de 32 pacientes, con 20 OCS y 12 con afectación de uno o los 2húmeros en el contexto de una enfermedad exostosante múltiple u OCMH. En todos los casos el diagnóstico fue radiológico, con confirmación anatomopatológica en los casos intervenidos: 12 entre los OCS (60%) y 3 en pacientes con OCMH (25%). Entre los OCS, un paciente fue reintervenido por resección incompleta del tumor en otro centro y otro fue intervenido por sospecha de malignización por crecimiento y cambios radiográficos durante el seguimiento, con una cofia condral en RM de casi 2cm de espesor, si bien no se advirtieron células malignas en la pieza de resección. Entre los pacientes con OCMH, un paciente de 36 años había sido operado a la edad de 12 años de ambos hombros en otro centro; y otro al que se intervino del hombro derecho lo había sido también del izquierdo, también en otro centro, 30 años antes. Ninguna de esas intervenciones se contabilizaron a efectos estadísticos por carecer de información específica sobre ellas. El resumen de los datos epidemiológicos y clínicos más destacados de la serie se refleja en la tabla 1.
Resumen de los datos epidemiológicos y clínicos de los casos de la serie
| Caso | Sexo | Edad | Sintomatología | Imágenes | Implantación | Tratamiento |
|---|---|---|---|---|---|---|
| 1 | H | 30 | Ninguna | Rx y RM | Sésil | Observación |
| 2 | H | 45 | Bulto | Rx y RM | Sésil | RB |
| 3 | H | 38 | Molestias | Rx, TC y RM | Sésil | RB + injerto |
| 4 | H | 14 | Bulto crece y dolor | Rx | Pediculada | RB |
| 5 | H | 14 | Bulto y molestias | Rx y RM | Sésil | RB |
| 6 | H | 17 | Bulto | Rx y RM | Sésil | RBa |
| 7 | H | 13 | Bulto | Rx | Sésil | Observación |
| 8 | H | 12 | Bulto y dolor | Rx | Sésil | Observación |
| 9 | H | 7 | Bulto | Rx | Sésil | Observación |
| 10 | H | 11 | Bulto y dolor | Rx | Sésil | Observación |
| 11 | M | 12 | Bulto | Rx y RM | Sésil | Observación |
| 12 | M | 40 | Bulto que crece | Rx y RM | Sésil | RB + injertob |
| 13 | M | 9 | Bulto | Rx y RM | Sésil | RB |
| 14 | M | 17 | Bulto | Rx y RM | Sésil | RB |
| 15 | M | 11 | Bulto y molestias | Rx y RM | Pediculada | RB |
| 16 | M | 36 | Bulto y dolor | Rx y RM | Sésil | RB + injerto |
| 17 | M | 8 | Bulto que crece y dolor | Rx y RM | Sésil | RB |
| 18 | M | 11 | Bulto | Rx y RM | Sésil | Observación |
| 19 | M | 11 | Bulto y molestias | Rx, TC, RM y GG | Sésil | RB |
| 20 | H | 64 | Ninguna | Rx y RM | Sésil | Observación |
| 21 | M | 22 | Molestias | Rx | Pediculada | Observación |
| 22 | H | 43 | Ninguna | Rx | Sésil | Observación |
| 23 | H | 21 | Ninguna | Rx | Sésil | Observación |
| 24 | H | 36 | Bulto | Rx | Sésil | Observaciónc |
| 25 | H | 19 | Bulto y molestias | Rx y RM | Sésil | RB |
| 26 | H | 60 | Bulto que crece y dolor | Rx, TC, RM y GG | Sésil | RBc |
| 27 | H | 15 | Bulto y molestias | Rx | Sésil | RB |
| 28 | H | 41 | Bulto | Rx | Sésil | Observación |
| 29 | H | 4 | Bulto | Rx | Sésil | Observación |
| 30 | H | 75 | Bulto | Rx | Sésil | Observación |
| 31 | H | 46 | Dolor (generalizado) | Rx y TC | Sésil | Observación |
| 32 | H | 58 | Ninguna | Rx | Sésil | Observación |
Las formas múltiples se destacan en celdas en color gris.
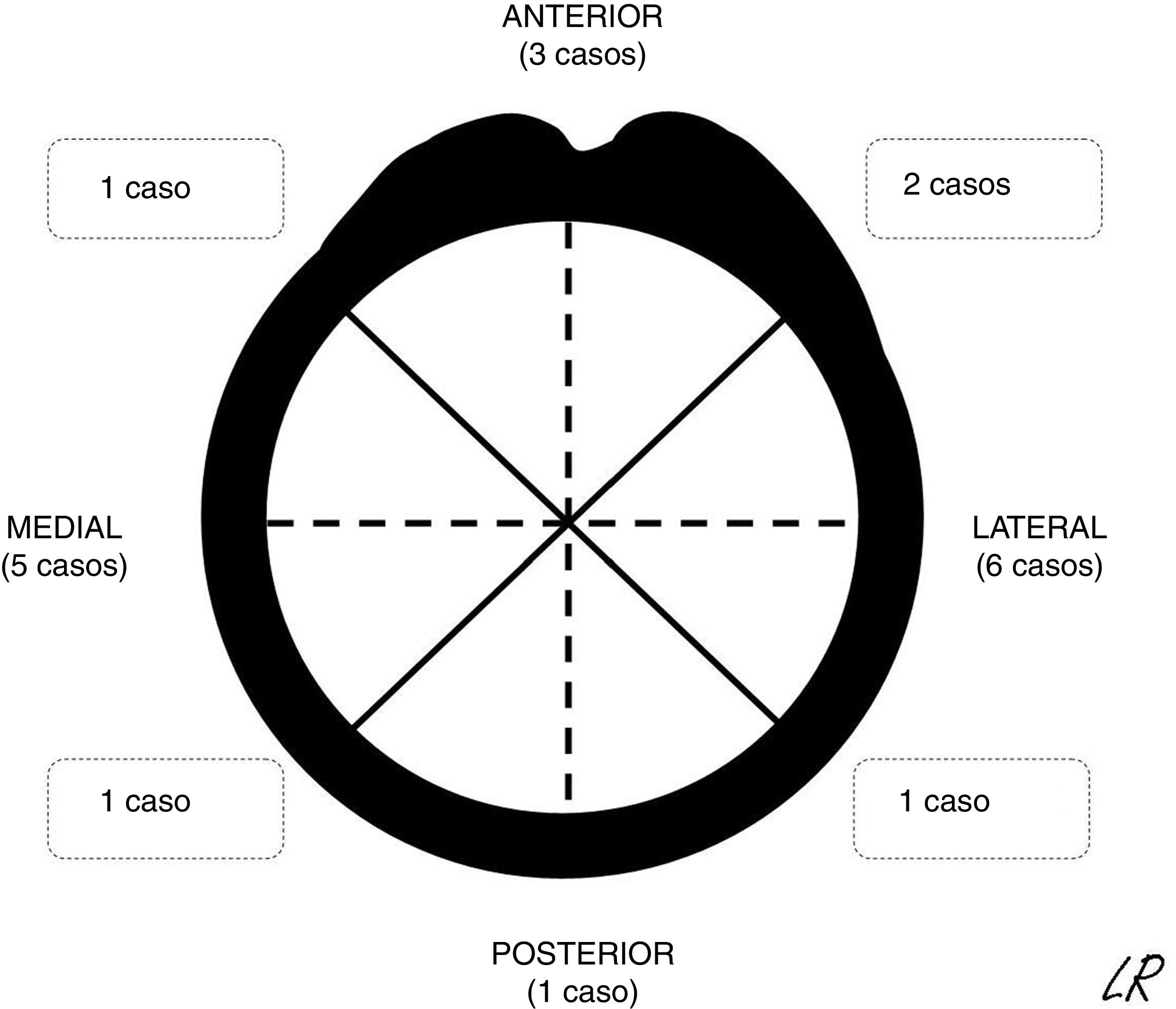
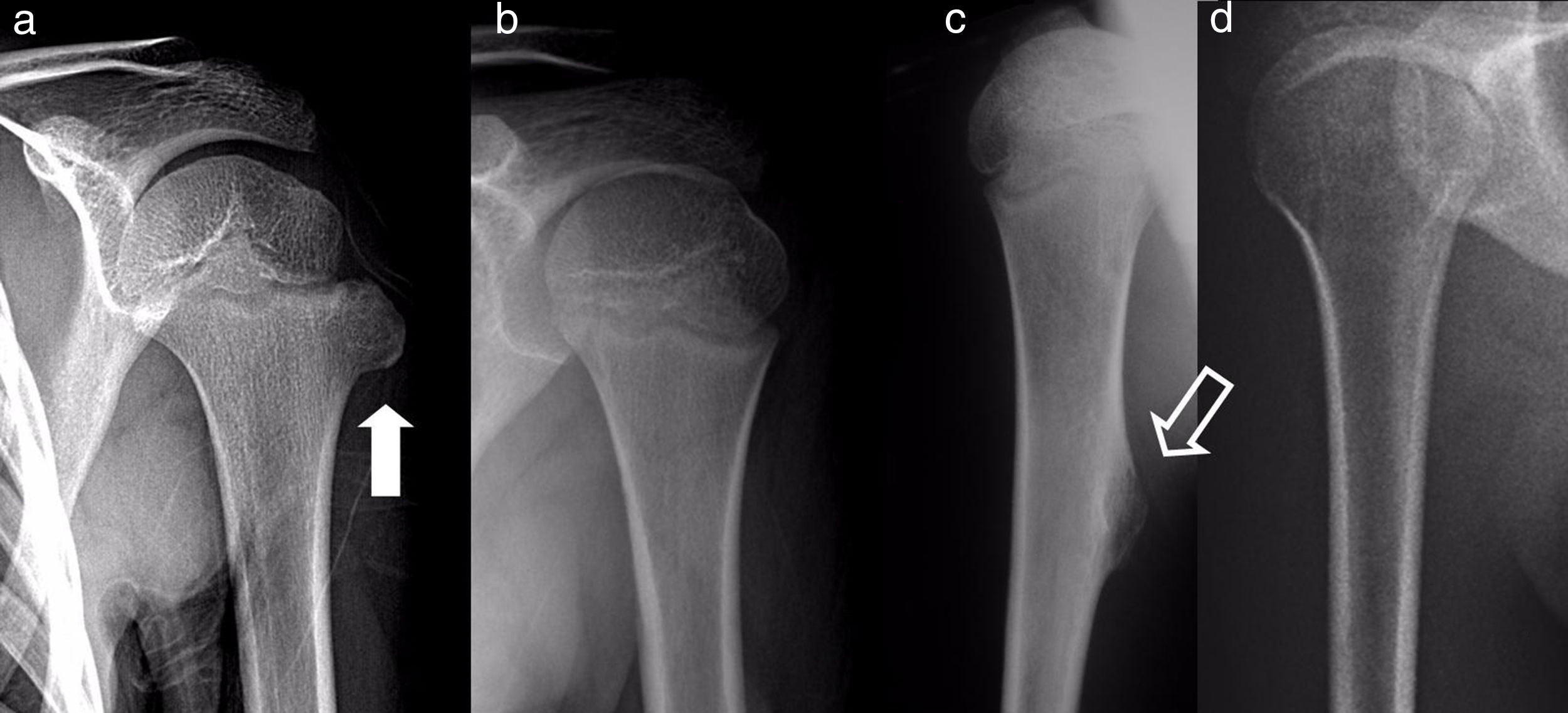
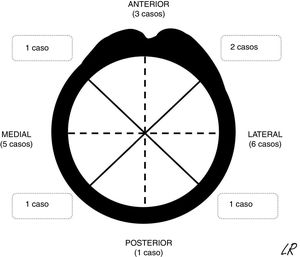
Los pacientes se obtuvieron e identificaron de forma continua del registro de pacientes de la unidad. De acuerdo con las normas éticas de los procedimientos de investigación, la información se obtuvo de la revisión de las historias clínicas. Se analizaron las características epidemiológicas, clínicas y de imagen de los pacientes de la serie. En los OCS se detalló su morfología y, en un plano axial de TC o RM, en los casos en los que se solicitó, la localización (fig. 1) y extensión de su base de implantación. La localización se describió con respecto a 4cuadrantes (anterior, medial, lateral y posterior) y la extensión, según el máximo porcentaje de perímetro de húmero afectado en cortes axiales. Las características radiográficas de los osteocondromas múltiples no se especificaron por la dificultad para distinguirlos de forma aislada debido a su número y, en ocasiones, superposición. Se describieron y justificaron los tratamientos realizados y los resultados del tratamiento quirúrgico en términos de complicaciones, recidiva o no de la tumoración y función según la escala de la Musculoskeletal Tumor Society8. El tiempo medio de seguimiento de los casos intervenidos fue de 45 meses (RIC: 12-116 meses). El de los casos solitarios no operados desde la primera consulta en nuestra unidad (8 casos) fue de 49 meses (14-120 meses).
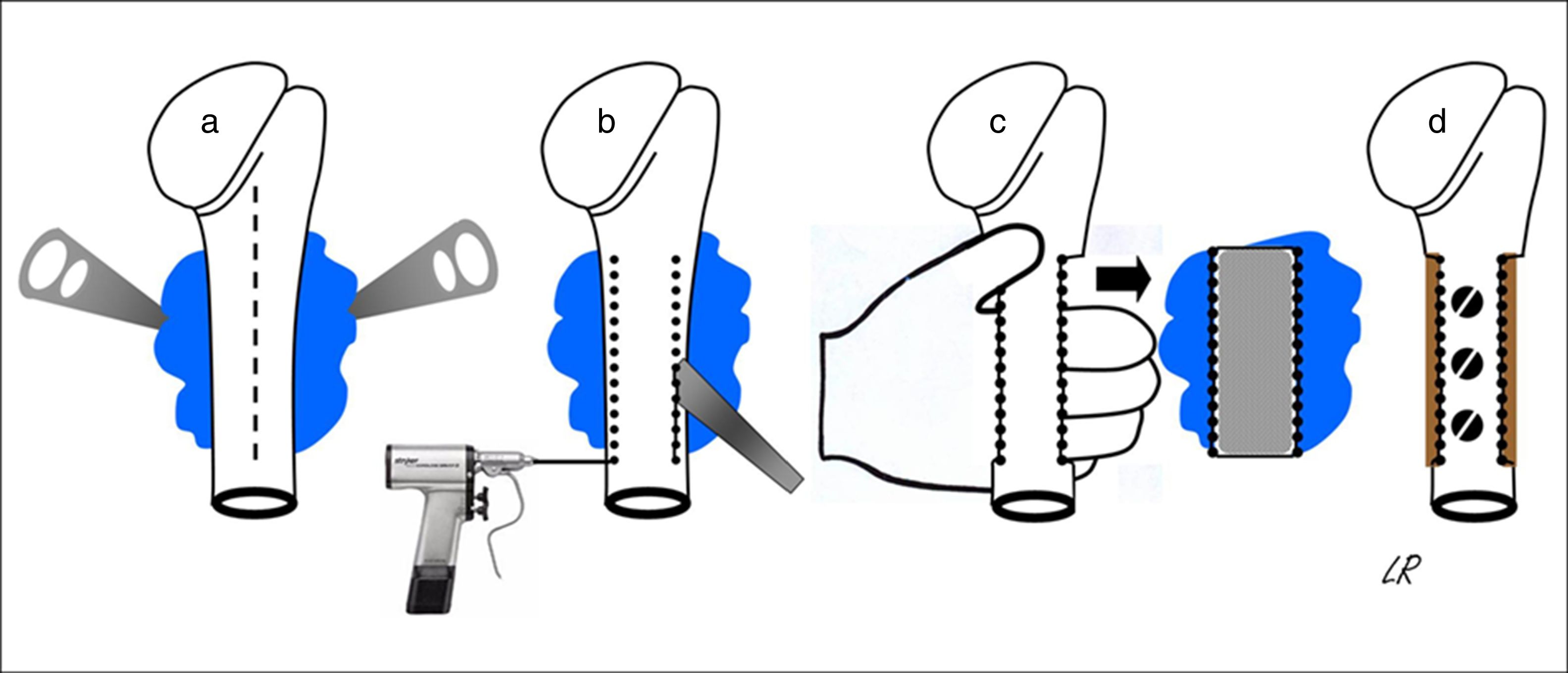
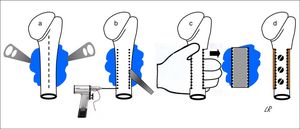
Todos los pacientes fueron intervenidos bajo anestesia general, en posición semisentada o de decúbito supino con el tronco ligeramente incorporado y el brazo libre para poder rotarlo y separarlo. La incisión cutánea siempre fue longitudinal, prolongándose hacia distal en la mitad anterior de la circunferencia del tercio proximal del brazo, más o menos medializada o lateralizada dependiendo de la base de implantación del tumor. Cuando esta fue ampliamente posterior, la incisión fue estrictamente anterior para, desde aquí, acceder a toda la base de implantación del osteocondroma por dentro y por fuera de la diáfisis humeral sin encontrarnos ni tensar el nervio radial. El abordaje medial casi siempre obligó a la desinserción de los músculos pectoral mayor y redondo mayor, mientras que el abordaje lateral solo precisó la separación del deltoides o la de algunas fibras de su tercio anterior. Alcanzado el tumor, se identificó su base de implantación, se incidió de forma circunferencial el periostio a su alrededor, separándolo con una legra para exponer el hueso cortical sano, y se realizó la osteotomía de manera directa con escoplo o precedida de perforaciones. La resección en bloque del tumor se completó extrayéndolo de forma manual después de liberarlo con cuidado de las partes blandas que continuaban insertadas en él, siempre respetando su cofia condral y el pericondrio de recubrimiento. En la figura 2 se representa de forma gráfica el procedimiento de resección de los osteocondromas de asiento posterior. Cuando se resecó la mitad o más de la circunferencia del húmero, en casos de amplia implantación del osteocondroma en el perímetro cortical humeral, aun siendo este un hueso que no es de carga, se reconstruyó el segmento humeral con un homoinjerto intercalar tallado encastrado o no en la epífisis proximal y fijado con tornillos (4 casos). La intervención concluyó en todos los casos con la reinserción de los tendones que lo precisaron, la colocación de un drenaje tipo Redon y la inmovilización del hombro.
Representación esquemática de la resección en bloque de un osteocondroma implantado en más de la mitad de la cara posterior del húmero proximal: abordaje longitudinal anterior (línea discontinua) y exposición del osteocondroma con palancas (a); osteotomía humeral con escoplo, previas perforaciones (b); extracción manual del osteocondroma (c); y reconstrucción con homoinjerto tallado fijado con 3 tornillos (d).
En todos los pacientes en los que se hicieron reinserciones tendinosas o reconstrucción ósea el hombro fue inmovilizado durante 3-4 semanas, aunque se permitieron movimientos pendulares de forma inmediata. En el resto de los pacientes la inmovilización fue un simple cabestrillo. Solo los pacientes en los que se utilizó injerto precisaron de rehabilitación asistida del hombro. Todos fueron revisados en la consulta externa hasta el alta médica, cuando, en ausencia de complicaciones, se estimó que la recuperación funcional no podía mejorar más y todos fueron reevaluados en la actualidad mediante entrevista clínica o telefónica con motivo de este trabajo.
Análisis estadísticoLa información se recogió en una base de datos creada con el programa Access 2000 de Microsoft. Una vez revisada y depurada, el análisis estadístico consistió en el análisis descriptivo de las variables, calculando la distribución de frecuencias para las cualitativas y la mediana y el rango intercuartil (RIC) para las cuantitativas.
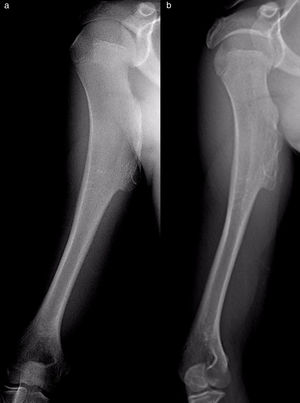
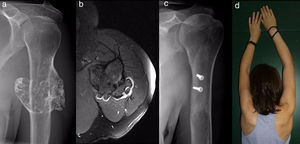
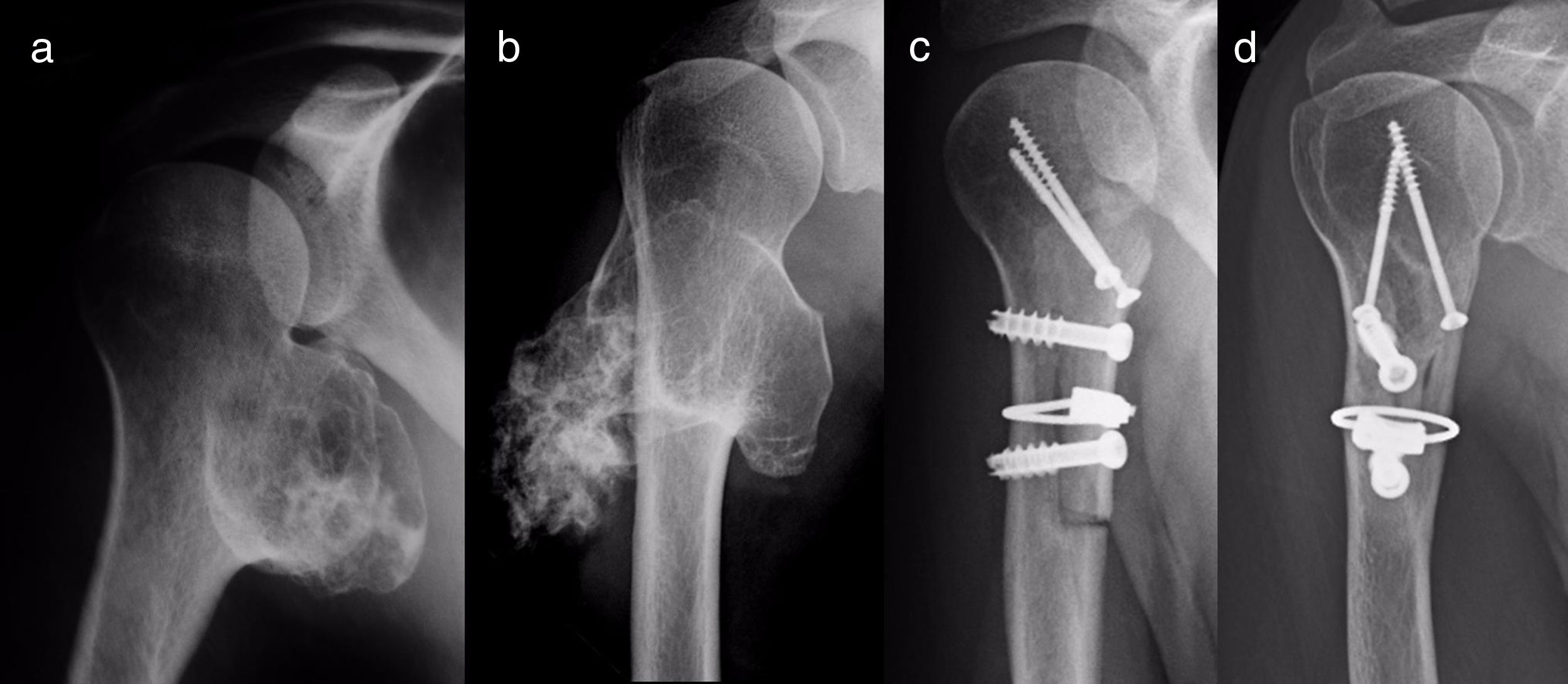
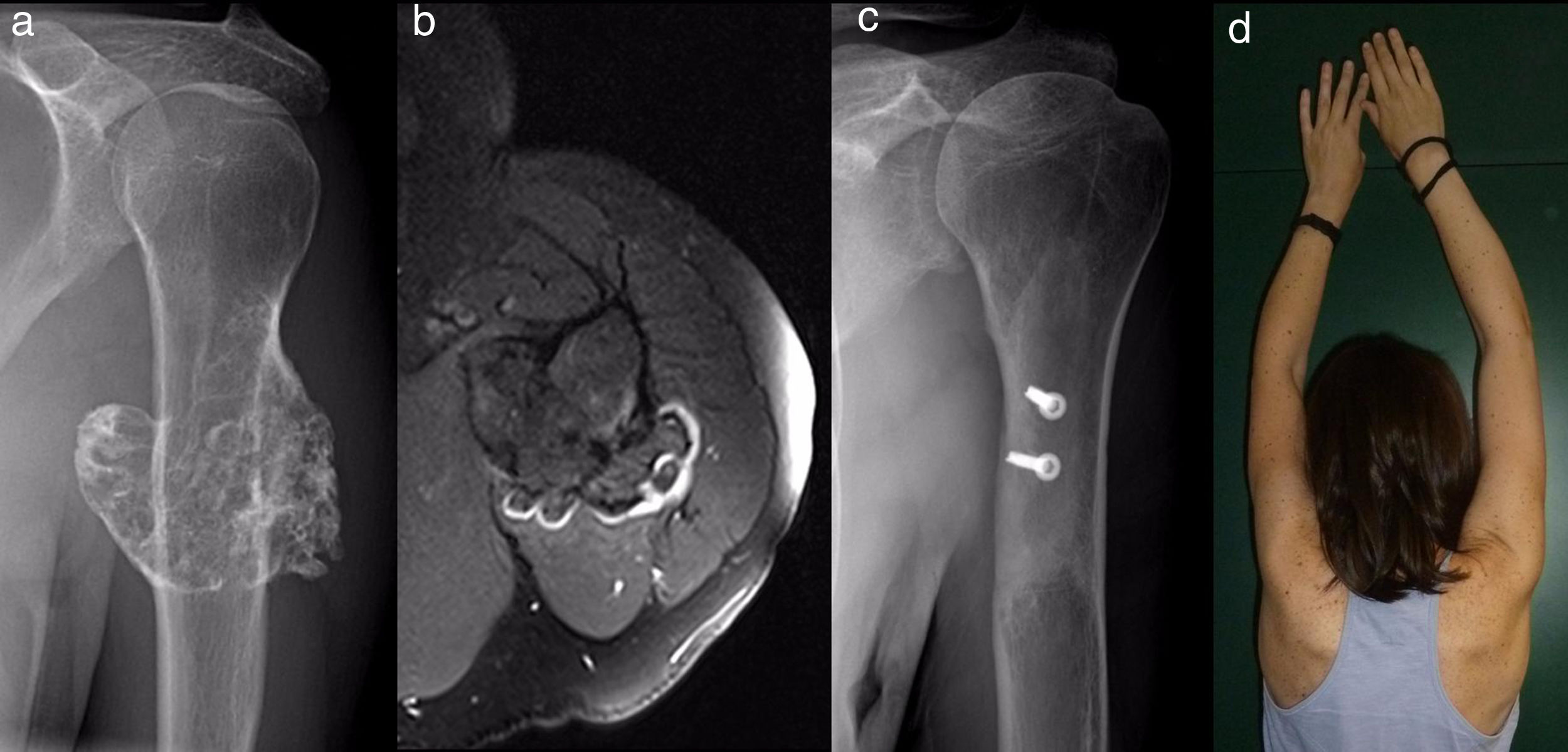
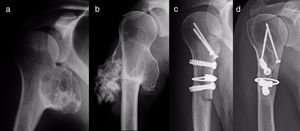
ResultadosResultados epidemiológicos y clínicos e indicaciones terapéuticasEntre los pacientes con OCS hubo 11 hombres (55%) y 9 mujeres (45%), con una edad media al diagnóstico del tumor en nuestra unidad de 21 años (RIC: 7-64 años). Dieciocho (90%) pacientes refirieron dolor o tumoración como primera sintomatología. En 2 pacientes el diagnóstico fue casual a partir de una radiografía realizada por otro motivo. El dolor de los 9 pacientes (45%) que lo refirieron fue leve, a veces definido como molestias y generalmente relacionado con la actividad física. El bulto fue referido por 17 pacientes y notado por ellos, por la madre o, en un caso, por un fisioterapeuta. Tres de ellos, 2en edad de crecimiento, manifestaron la sensación de que la tumoración hubiera crecido de tamaño. La movilidad escapulohumeral estuvo conservada en todos los casos. La paciente con la sospecha no confirmada del condrosarcoma secundario tenía 40 años y era conocedora de un osteocondroma desde los 24 años, que había crecido y cambiado radiográficamente en los últimos 2años (fig. 3 a y b).
A todos los pacientes se les informó de la enfermedad y de la posibilidad de un tratamiento quirúrgico o conservador. Se decidió de forma consensuada con el paciente y su familia en función de la sintomatología y su intensidad y de la sospecha o no de degeneración. Doce de los pacientes (60%) con OCS fueron intervenidos, la mayoría por ser sintomáticos y uno por la referida sospecha de degeneración por incremento de su tamaño y cambio en su aspecto radiográfico. El tiempo medio transcurrido desde la primera consulta en nuestra unidad y el tratamiento quirúrgico fue de 272 días (RIC: 8 días-5 años y 3 meses), con una edad media en el momento de la intervención de 23 años (RIC: 10-46 años). Los 8 pacientes (40%) no intervenidos por estar asintomáticos o referir molestias ocasionales bien toleradas fueron tratados mediante vigilancia clínica y radiográfica en nuestra consulta o en la de su médico de Atención Primaria.
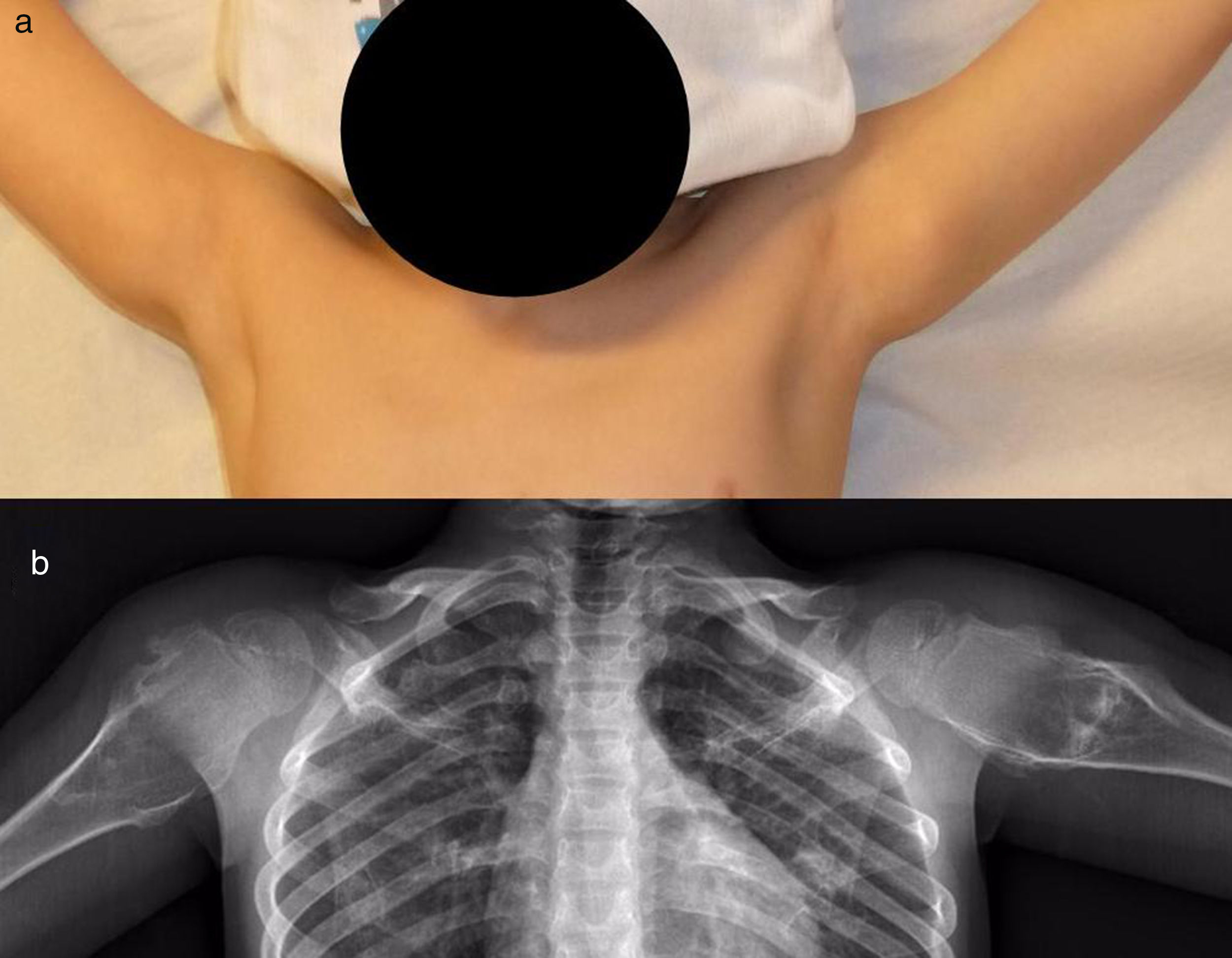
Los pacientes con OCMH fueron 11 hombres (91,67%) y una mujer (8,33%), con una edad media en la primera consulta en nuestra unidad de 37 años (RIC: 4-75 años). Ocho (67%) refirieron algún tipo de dolor o tumoraciones (fig. 4); siendo intervenidos los 3 más sintomáticos (25%) al cabo de una media de 29 meses desde la primera consulta. La edad media de estos pacientes en el momento de la intervención fue de 34 años (RIC: 16-25 años). La observación se decidió en los pacientes poco sintomáticos y sin sospecha de malignización, y fueron tratados mediante seguimiento clínico y radiográfico.
Resultados radiográficosDieciocho de los OCS fueron sésiles y 2, pediculados. Todos asentaron en la metáfisis o en el tercio proximal diafisario, implantados en todos los cuadrantes de la circunferencia humeral (fig. 1). En los 15 casos en los que se realizó TC o RM, la base de implantación del tumor ocupó aproximadamente un 30% de media del perímetro de la circunferencia del húmero en un plano axial.
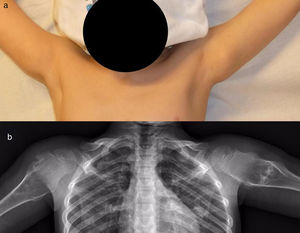
Resultados del tratamientoEntre los pacientes no intervenidos, 2parecieron experimentar la involución espontánea del osteocondroma: dejó de palparse la tumoración clínica con la que se habían presentado y desapareció en el estudio radiográfico repetido en el tiempo (fig. 5). En el resto de los casos, el osteocondroma no ha experimentado cambios y el paciente sigue en revisión (fig. 6) o ha sido dado de alta para seguimiento por su médico de Atención Primaria con la instrucción de consultar nuevamente en caso de dolor, de que el bulto aumente de tamaño o de otra eventualidad. Los pacientes con OCMH continúan revisándose una vez al año debido a su mayor riesgo de malignización.
Todos los pacientes intervenidos ingresaron el día antes de la cirugía y fueron dados de alta hospitalaria al cabo de un tiempo medio de 2,5 días (RIC: 1-7 días) desde la intervención quirúrgica. Las 2formas pediculadas fueron extirpadas con facilidad y no hubo complicaciones postoperatorias en ningún caso, si bien un paciente tuvo una fractura incompleta como consecuencia de una caída a los 2 meses de la intervención. La fractura consolidó manteniendo el brazo en cabestrillo, como también consolidaron los homoinjertos empleados en la reconstrucción en los 4 pacientes en los que se indicaron (figs. 3-7 c y d). A la finalización del estudio, no hubo ninguna recidiva del tumor y la función de todos los pacientes según la escala de la Musculoskeletal Tumor Society8 fue excelente.
Los osteocondromas son los tumores óseos benignos más frecuentes9. La prevalencia de las formas solitarias en la población se calcula en un 3%, aunque la cifra está infraestimada puesto que muchos son asintomáticos y no se diagnostican. En el húmero proximal, donde supondrían el 10-35% de todos los osteocondromas7, pasaría lo mismo: son los tumores más frecuentes en ese segmento óseo. En nuestra serie sumaron el 13,16% del total de los OCS que tratamos durante el periodo del estudio. En las formas múltiples, la estimación de la afectación humeral es más difícil de calcular. Clement et al.10 identificaron 5.361 osteocondromas en 172 pacientes de 78 familias con OCMH, de los que el 6,9% se localizaron en el húmero proximal. En contraste con estos datos, la mayor parte de las publicaciones relativas a osteocondromas del EPH son de casos aislados o de series cortas. La mayor de la que tenemos conocimiento es la de Bae et al.7, que publicaron 31 pacientes con una edad media de 13 años tratados quirúrgicamente.
La sintomatología de los osteocondromas del EPH, cuyo diagnóstico es fácil con base en la observación radiográfica de una lesión en la superficie del hueso que prolonga su tejido cortical y esponjoso en el humeral, puede limitarse a una tumoración dura adherida al plano óseo profundo o a una deformidad local más o menos manifiesta. Otras veces, probablemente pocas según se deduce de la bibliografía y de nuestra experiencia, sería la consecuencia de la compresión o irritación de estructuras anatómicas próximas, como pueden ser vasos6, bolsas serosas2, nervios5, o tendones3,4. Cuando crecen con el crecimiento finalizado, se hacen inesperadamente dolorosos o cambia su aspecto radiográfico, si se dispone de radiografías previas, se debe considerar la posibilidad de la degeneración sarcomatosa, que obliga a la realización de una RM para determinar el espesor de la cofia cartilaginosa del osteocondroma. Aunque es controvertido, cuando esta supera los 2cm en el adulto o los 3cm en el niño11, la sospecha es muy grande y puede justificar el tratamiento sin necesidad de una biopsia, teniendo en cuenta la dificultad histopatológica del diagnóstico12. No fue objetivo de nuestro estudio profundizar en esta complicación, que ocurriría en menos del 1% de las formas solitarias y en el 3-25% de las múltiples hereditarias1, con especial riesgo en los asientos escapulares10, y que uno de nuestros pacientes pudo haber experimentado. Este caso ilustra la importancia de la sospecha de la malignización13 y la necesidad, puesto que no hay momento concreto en el que se manifiesta la inestabilidad cromosómica que genéticamente la desencadenaría14, de adelantarse a los cambios anatomopatológicos que la confirman. El desarrollo de técnicas diagnósticas inmunohistoquímicas (como la expresión del marcador Bcl-2), de citometría de flujo y citogenéticas sobre el fenotipo de los condrocitos y la expresión de perfiles de los distintos tipos de colágeno para aventurar el comportamiento biológico de un tumor condral podría modificar el manejo de estos tumores en el sentido de adelantar el tratamiento de los osteocondromas que tienen más posibilidad de transformación maligna14.
Hecho el diagnóstico del osteocondroma, que se fundamenta en datos clínicos y radiográficos, si es sintomático procede la resección en bloque extraperióstica por su base de implantación: es conveniente planificarla con seguridad mediante TC o RM para determinar el lugar exacto y la extensión de aquella en el húmero, que puede ser necesario reconstruir, y la situación y el estado de las estructuras vasculonerviosas y tendinosas vecinas, que hay que respetar. Los casos asintomáticos pueden vigilarse, informando al paciente de la enfermedad y manteniendo los controles clínicos y de imagen, teniendo en cuenta que la preocupación de los progenitores, sobre todo en pacientes jóvenes, también puede hacer recomendable la resección en casos seleccionados. En este supuesto convendría demorar la cirugía hasta la madurez esquelética y programarla a conveniencia, cuando sea el caso, para minimizar el riesgo de recidiva local15 y de daño en la fisis proximal del húmero, cuya trascendencia sería menor. Otra justificación para no precipitarse en la indicación quirúrgica y evitar riesgos innecesarios es la posibilidad de la involución espontánea del tumor, de la que se ha informado en 25 casos hasta 201416,17 y que no puede descartarse en 2de nuestros pacientes. El mecanismo teórico sería la incorporación del tumor en el húmero por un proceso de remodelado óseo cuando el crecimiento del tumor termina antes que la madurez esquelética. Cuando se decide un tratamiento conservador en la enfermedad múltiple, las revisiones anuales de los pacientes son obligatorias y concienzudas por el referido mayor riesgo de malignización de alguno de los osteocondromas.
De cualquier modo, del análisis de la sintomatología y de las indicaciones terapéuticas en los pacientes de nuestra serie parece deducirse que en los casos de OCS la indicación quirúrgica es más frecuente y se hace en pacientes de menor edad que en los casos de OCMH, con cifras del 60% y 23 años de media, respectivamente, en aquellos, y del 25% y 34 años de media en estos. Siendo similar la proporción de casos sintomáticos en ambos grupos, la explicación podría ser que un tumor solitario, sintomático o no, preocupa más que el mismo tumor en el contexto de una enfermedad exostosante múltiple, en la que las molestias son mejor toleradas por el paciente y relativamente banalizadas por el facultativo, que centra su atención en las posibilidades de malignización. De tal forma, cuando no la sospecha, retrasaría o descartaría la indicación de la resección del osteocondroma. Paralelamente pudiera inferirse que la resección de algunos OCS poco sintomáticos pudiera ser innecesaria.
En lo relativo al tratamiento quirúrgico de un osteocondroma del EPH, la decisión de la vía de abordaje es parte esencial de la planificación para realizar una resección eficaz y segura. Eficaz significa que el tumor se extirpe en una sola pieza y sin violar su cofia condral, para evitar resecciones incompletas6 y recidivas locales, estimadas en menos del 2% de las ocasiones18,19. Una resección segura significa no producir fracturas ni daños neurovasculares yatrogénicos. La mayor parte de las veces la incisión es deltopectoral, aunque también puede ser lateral, medial, posterior o combinada7, dependiendo del asiento del tumor. Cuando este es posterior, pequeño y se origina en los 8cm proximales del húmero, podría ser útil la vía posterior de Berger y Buckwalter20. Cuando es posteromedial, el acceso —angosto y con riesgo de daño neurovascular— puede ser directo o indirecto. El abordaje medial directo, que tiene la ventaja añadida de ocultar la cicatriz en la axila, no debería sobrepasar el pliegue axilar y usa el músculo dorsal ancho como referencia7. El abordaje indirecto utiliza la vía deltopectoral y permite, después de las tenotomías necesarias (del pectoral mayor, dorsal ancho, redondo mayor y subescapular), rotar externamente el hombro y exponer el tumor con relativa seguridad en opinión de quienes lo propugnan21. En nuestra serie todos los casos se abordaron por el tercio anterior de la circunferencia del brazo. Nos parece destacable que incluso 2casos de amplia implantación posterior lo fueron por vía anterior pura.
Respecto a la reconstrucción, cuando se ha sacrificado una parte importante de la circunferencia cortical diafisaria del húmero —lo que suele ocurrir cuando se intenta resecar en bloque un osteocondroma que lo abraza, a menudo de implantación sésil— parece conveniente utilizar injertos de refuerzo. Taminiau et al.22 emplean 2 fragmentos de tibia autógena encastrados en el defecto complementados con autoinjerto esponjoso, en tanto que Gebhart et al.23 utilizan un autoinjerto de peroné libre que dividen en 2y fijan con 3 cerclajes. Nosotros preferimos homoinjertos estructurales tallados fijados con tornillos para evitar la morbilidad del autoinjerto, asumiendo una consolidación y remodelación más lenta por su menor poder osteogénico.
Los resultados del tratamiento quirúrgico de un osteocondroma del EPH son buenos cuando se atiende a las recomendaciones antedichas. No obstante, no está exento de complicaciones: dolor residual (6%), rigideces, daños neurovasculares, fracturas, etc.7. En nuestra serie, descartando el caso de la recidiva local como complicación propia y una fractura incompleta consecutiva a una caída, no registramos ninguna reseñable y los resultados funcionales fueron buenos de forma generalizada.
La principal fortaleza de nuestro estudio es que todos los casos fueron diagnosticados y tratados por el mismo equipo, con lo que el manejo general de esta entidad fue uniforme. La derivación de todos los tumores o lesiones sospechosas de serlo a nuestra unidad en nuestra área sanitaria podría considerarse otra fortaleza para el estudio epidemiológico, si bien en la muestra se incluyó algún caso de otras áreas sanitarias de la comunidad autónoma de Castilla y León y, con seguridad, habrían escapado al diagnóstico la mayoría de otras lesiones asintomáticas. Todos nuestros casos operados tuvieron RM o TC, frente a pocos casos en la serie de Bae et al.7, que hicieron las mediciones solo con base en radiografías, lo que supone una limitación por las variaciones en la orientación radiográfica. La RM o la TC, insistiendo en ellas, tienen interés diagnóstico en algún caso y son fundamentales para la planificación quirúrgica.
Las limitaciones de nuestro estudio son varias. La primera se refiere a su diseño retrospectivo y a su escaso nivel de evidencia por tratarse de una serie de casos. La segunda, al tamaño muestral, relativamente pequeño, que lo sería más si se consideran subgrupos atendiendo a la madurez esquelética y al número de osteocondromas. Sin ser una justificación, esas limitaciones suelen ser inevitables en las enfermedades tumorales. La muestra, no obstante, es equiparable a las de los pocos estudios que abordan esta entidad, como ya se ha comentado. A efectos estadísticos, existiría un sesgo de selección en los pacientes con enfermedad exostosante múltiple revisados en nuestra unidad debido a que no en todos ellos se exploró sistemáticamente la presencia de osteocondromas en el húmero proximal: es muy probable que existieran en más casos de los incluidos en la muestra del estudio. El no haber realizado las mediciones radiográficas en ellos también podría haber sesgado los resultados, si bien entendemos que esas medidas, por la dificultad para tomarlas, podrían haber falseado las de los OCS, que tienen entidad suficiente como para considerarlos por separado. No obstante, el método de medición radiográfica tampoco fue exacto ni está validado. Por cuanto respecta al tiempo de seguimiento, que podría entenderse como corto en algún caso, sobre todo en los pacientes de menor edad, estimamos que no lo es por la naturaleza benigna de la entidad que nos ocupa y porque la mayor parte de los pacientes operados lo fueron después de la madurez esquelética. Con todo, creemos que el trabajo es adecuado y da respuesta a los objetivos propuestos.
En conclusión, la epidemiología y semiología de los osteocondromas del EPH no difieren significativamente de la de los osteocondromas de otra localización. Los casos asintomáticos pueden observarse, siendo conveniente demorar la resección quirúrgica en los casos sintomáticos hasta el fin del crecimiento para no dañar la fisis y reducir el riesgo de recidiva local, sabiendo que la involución espontánea del tumor es teóricamente posible. Cuando se sospecha malignización no debiera demorarse. El tratamiento quirúrgico se resume en la planificación del abordaje mediante TC o RM, en la resección en bloque extraperióstica y en una eventual reconstrucción ósea, que puede ser con homoinjerto.
Nivel de evidenciaNivel de evidencia iii.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que los procedimientos seguidos seconformaron a las normas éticas del comité de experimentación humana responsable y de acuerdo con la Asociación Médica Mundial y la Declaración de Helsinki.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centrode trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesLos autores no han recibido financiación para la realización del trabajo y declaran que no existe ningún conflicto de intereses.
A los traumatólogos que nos derivan y confían a sus pacientes.





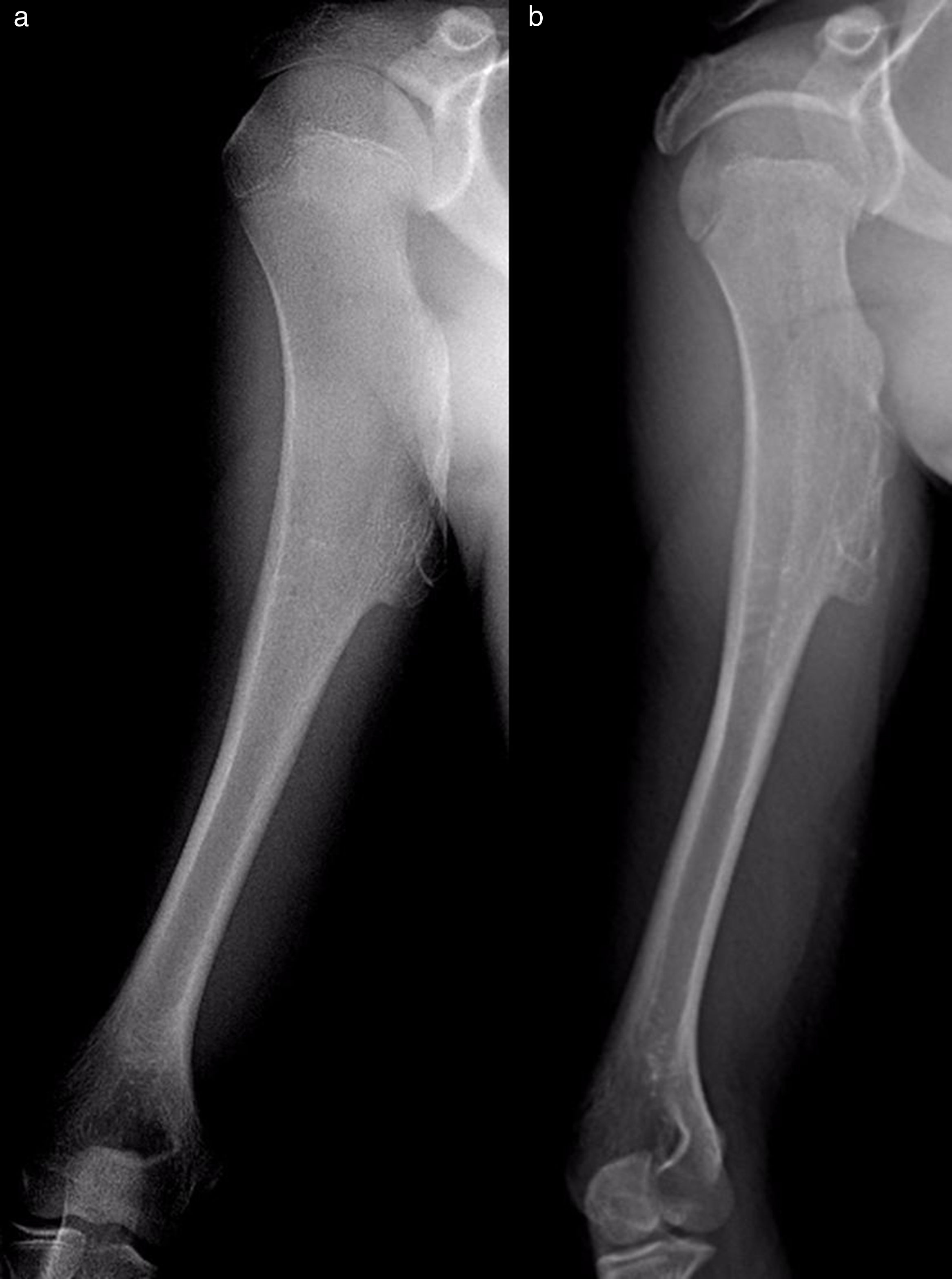
![Osteocondromas del extremo proximal del húmero, en un niño de 7 años de edad (flecha llena [a]) y en una niña de 11 años (flecha hueca [c]), con involución espontánea 1 y 2 años más tarde, respectivamente. Controles radiográficos 2 y 6 años después (b y d). Osteocondromas del extremo proximal del húmero, en un niño de 7 años de edad (flecha llena [a]) y en una niña de 11 años (flecha hueca [c]), con involución espontánea 1 y 2 años más tarde, respectivamente. Controles radiográficos 2 y 6 años después (b y d).](https://static.elsevier.es/multimedia/18884415/0000006200000003/v1_201805040417/S1888441517301996/v1_201805040417/es/main.assets/thumbnail/gr5.jpeg?xkr=ue/ImdikoIMrsJoerZ+w96p5LBcBpyJTqfwgorxm+Ow=)