La enfermedad covid-19 (coronavirus disease 2019) es una infección de reciente aparición que está causando una pandemia a nivel mundial. La forma de presentación varía desde una infección asintomática hasta una neumonía con síndrome de distrés respiratorio. Presentamos el caso de un paciente que presentó una neumonía por covid-19 junto a una coagulación intravascular diseminada con trombosis arterial y venosa en múltiples localizaciones y un estado de choque que requirió ingreso en unidad de cuidados intensivos. La alteración de las pruebas de coagulación en pacientes afectos de covid-19 se ha descrito desde los primeros casos observados en Wuhan, China, así como una mayor incidencia de trombosis venosas. Al contrario, una mayor incidencia de trombosis arterial no ha sido descrita en estos pacientes. El caso inusual que presentamos podría representar una manifestación de estas alteraciones.
The covid-19 disease (coronavirus disease 2019) is a novel disease causing a world pandemic. Its presentation varies from an asymptomatic infection to a pneumonia with acute respiratory distress syndrome. We present a case presenting initially as a covid-19 pneumonia together with a disseminated intravascular coagulopathy consisting of arterial and venous thrombosis in different locations and a shock requiring admission in the intensive care unit. The abnormal coagulation test in covid-19 patients have been described since the first cases observed in Wuhan, China, as well as an increased incidence of venous thrombosis. On the contrary, a higher incidence of arterial thrombosis has not been described in these patients. The unusual case we present could be a manifestation of this altered tests.
En diciembre de 2019 se describió en Wuhan, China, un nuevo coronavirus capaz de infectar a la especie humana, causante de la enfermedad covid-191. Se han descrito diferentes manifestaciones clínicas, desde la infección asintomática, hasta la neumonía con fracaso respiratorio que puede llegar a la muerte, pasando por infecciones leves del tracto respiratorio superior2. En el contexto de la actual pandemia causada por covid-19, las unidades de cuidados críticos se han visto obligadas a atender a muchos pacientes afectos de esta enfermedad. A continuación, comunicamos un caso de covid-19 atendido en nuestra unidad que se presentó en forma de coagulación intravascular diseminada (CID) con choque.
Caso clínicoPaciente varón de 56años con antecedentes de sobrepeso (índice de masa corporal 27,7kg/m2), hipertensión arterial en tratamiento médico (hidroclorotiazida 25mg/24h y lisinopril 10mg/24h) e insuficiencia venosa periférica intervenida. Presentaba lumbalgia aguda de características mecánicas 3días antes del ingreso que no mejoró con tratamiento conservador. Posteriormente, 2 episodios diarreicos sin tos ni fiebre. Presentó malestar general, diaforesis, dolor abdominal y sensación de pérdida de fuerza y sensibilidad en extremidades inferiores, por lo que acudió a urgencias. A su llegada se encontraba afebril con hipotensión arterial, taquicardia, diaforesis y taquipnea con SaO2 90% (FiO2 21%), signos de hipoperfusión con frialdad de extremidades, relleno capilar retardado y cianosis acra, hipofonesis basal izquierda a la auscultación con exploración abdominal y examen neurológico anodinos.
La radiografía de tórax objetivó un infiltrado pulmonar bilateral de características intersticiales con derrame pleural izquierdo. El electrocardiograma y la ecocardiografía a pie de cama no mostraron alteraciones. En la analítica se vio una elevación de los parámetros inflamatorios (proteína C reactiva 22,76mg/dL, procalcitonina 2,74mg/dL y leucocitosis de 25.930/mm3 con neutrofilia), troponina I ultrasensible de 224,7ng/mL (rango de normalidad <45,2ng/mL), creatinina de 2,36mg/dL y lactato de 28,8mg/dL. La gasometría inicial mostró una alcalosis respiratoria leve con pH preservado de 7,409 y una PaO2 de 48,6mmHg (relación PaO2/FiO2 231). Las pruebas de coagulación estaban levemente alteradas, con un tiempo de protrombina (TP) de 13,7s (73,1%) y un tiempo de tromboplastina parcial activado (TTPa) de 27,1s, con trombocitopenia de 45.000·103/mm3, dímero-D elevado (superior al límite de detección analítico de 10.000ng/mL) y fibrinógeno de 4,5g/L. La hemoglobina fue normal (17,1g/dL).
Se realizó monitorización invasiva y reanimación con fluidos, oxígeno y fármacos vasoactivos. Ante la sospecha de disección aórtica, se llevó a cabo una angio-tomografía computarizada (TC) abdominal y torácica (figs. 1 y 2) descartándose dicha patología, pero se hallaron múltiples defectos de repleción en el sistema vascular arterial atribuibles a trombos no oclusivos (arco aórtico, porción media de la arteria esplénica, porción distal de la arteria mesentérica inferior, bifurcación aorto-ilíaca, arteria ilíaca común izquierda, arteria ilíaca externa derecha, arteria femoral común derecha y arteria femoral profunda derecha). Asimismo, tromboembolismo pulmonar (TEP) agudo en ramas lobar y segmentarias del lóbulo medio y en las ramas segmentarias basales del lóbulo inferior derecho; trombosis venosa portal y esplénica distal; múltiples infartos esplénicos y hematomas de las glándulas suprarrenales. Además, como sugería la radiografía de tórax, presentaba un derrame pleural izquierdo y un patrón pulmonar bilateral parcheado en vidrio deslustrado con áreas de consolidación y atelectasia sugestivo de proceso infeccioso.
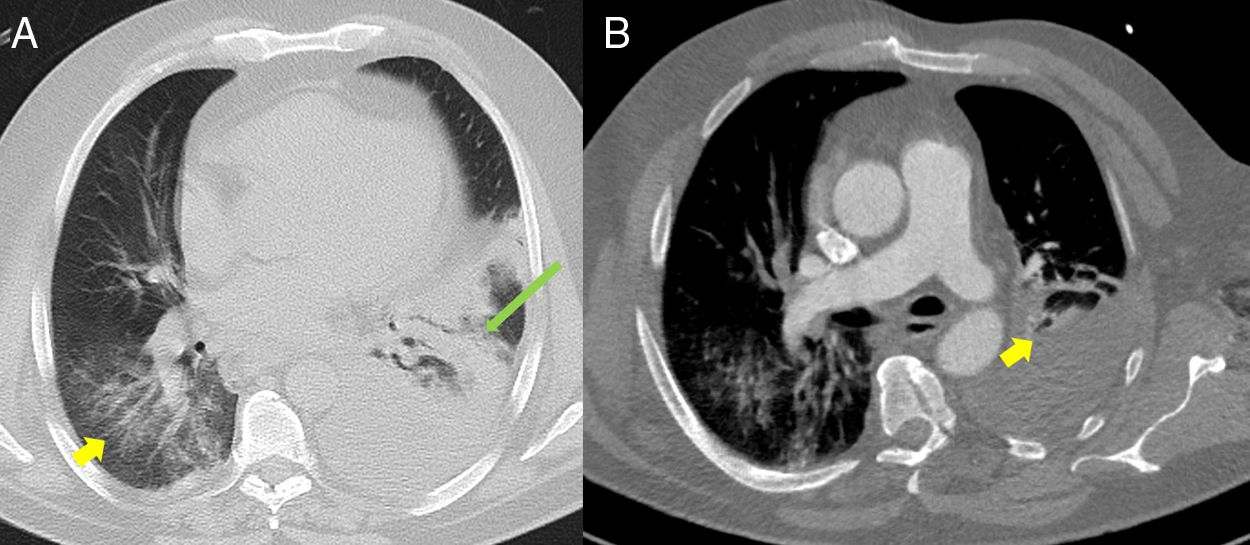
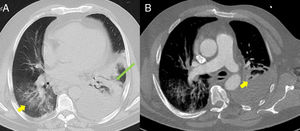
(A) Imagen axial en ventana pulmonar de tomografía computarizada (TC) torácica en condiciones basales a nivel de aorta torácica descendente. Se aprecian opacidades en vidrio deslustrado bilaterales de predominio en lóbulos inferiores (flecha amarilla), asociadas a un área de consolidación/atelectasia con broncograma aéreo en el lóbulo inferior izquierdo (flecha alargada verde). Moderado-notable derrame pleural izquierdo. (B) Imagen axial en ventana mediastínica de angio-TC pulmonar. Destacan unos defectos de repleción en ramas lobar y segmentarias del lóbulo medio de la arteria pulmonar (flecha amarilla) compatibles con tromboembolismo pulmonar agudo. Moderado-notable derrame pleural izquierdo.
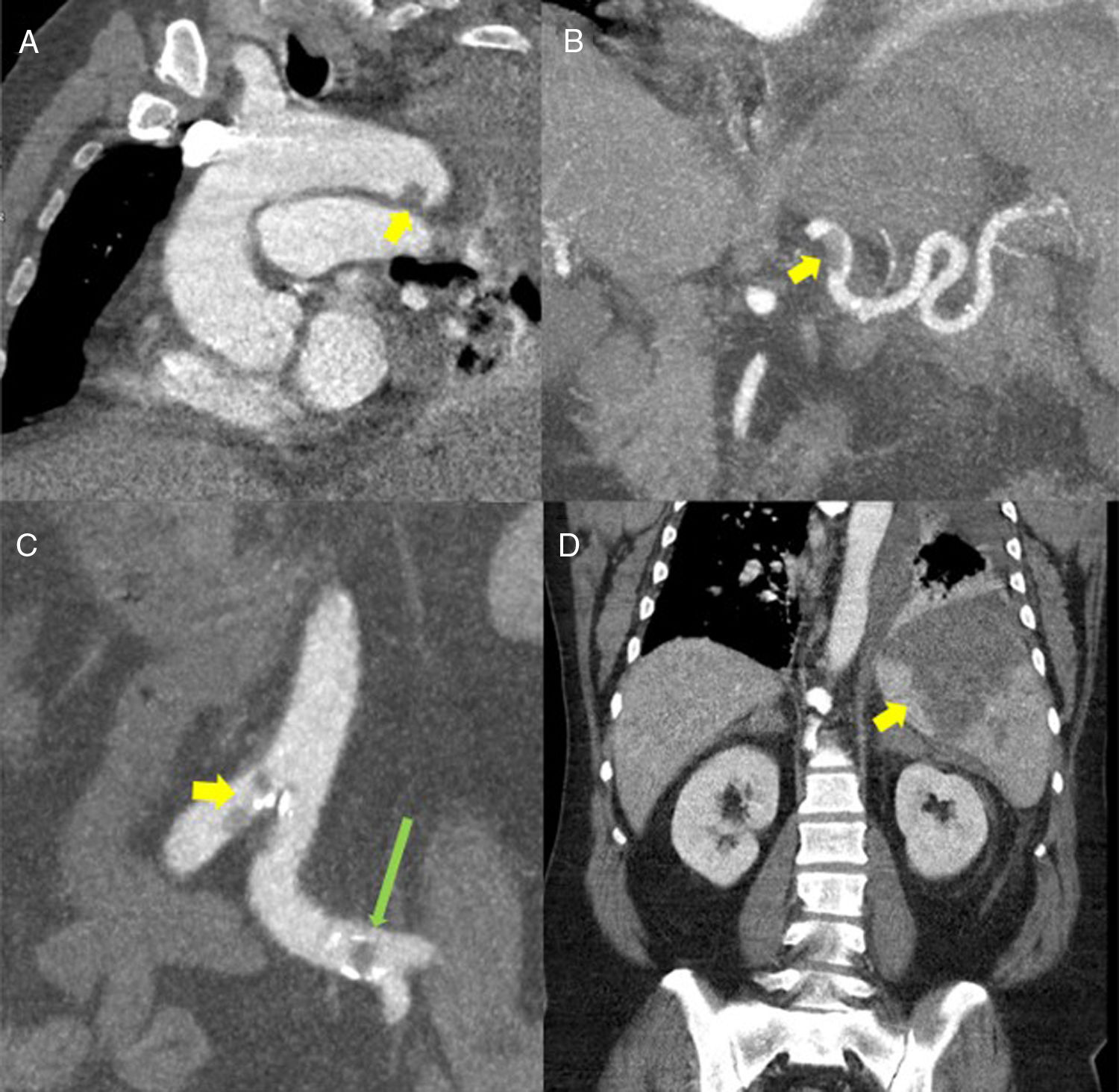
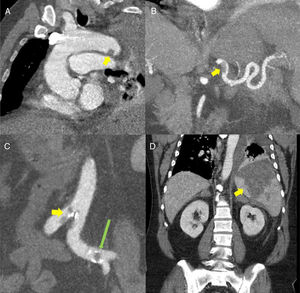
(A) Reconstrucción multiplanar (MPR) oblicua de tomografía computarizada (TC) torácica con contraste donde se aprecia un defecto de repleción de unos 12mm en la porción distal del arco aórtico sugestivo de trombosis (flecha amarilla). (B) Reconstrucción de proyección de máxima intensidad (MIP) fina coronal de TC abdominal con contraste. Se observa un defecto de repleción en la porción proximal/media de la arteria esplénica sugestivo de trombosis de la misma (flecha amarilla). (C) Reconstrucciones MIP coronal de TC abdominal con contraste. Se identifican defectos de repleción en aorta a nivel de la bifurcación ilíaca (flecha amarilla) y en arterias ilíacas común izquierda (flecha alargada verde). (D) Reconstrucción MPR coronal de TC abdominal con contraste que muestra una extensa área hipodensa de morfología triangular en el bazo compatible con infarto esplénico (flecha amarilla).
Ante estas imágenes se orientó inicialmente el cuadro como un proceso protrombótico de origen incierto, sugestivo de infección por covid-19 en el contexto epidemiológico actual. Se obtuvieron pruebas microbiológicas, y se inició antibioterapia empírica de amplio espectro, tratamiento específico antiviral (lopinavir/ritonavir, hidroxicloroquina y azitromicina) y anticoagulación con heparina sódica para TTPa objetivo de 50 a 70s. La reacción en cadena de la polimerasa para covid-19 confirmó el diagnóstico de la infección. El paciente fue trasladado a la unidad de cuidados intensivos (UCI).
Ingresó con apoyo vasoactivo (noradrenalina 0,6μg/kg/min) y se inició apoyo ventilatorio con oxigenoterapia de alto flujo nasal a 50lpm con FiO2 0,5. Se siguió con el tratamiento con heparina sódica que se cambió posteriormente por heparina de bajo peso molecular 1,5mg/kg/día al no obtenerse niveles objetivo de TTPa. Durante el ingreso presentó una mejoría progresiva disminuyéndose los requerimientos de oxígeno y retirándose el apoyo vasoactivo. La insuficiencia renal se resolvió tras la recuperación de la hipoperfusión inicial. El paciente solo presentó fiebre el primer día de ingreso en UCI, que se controló con paracetamol intravenoso. Dada la mejoría de los parámetros analíticos inflamatorios, y al no obtenerse gérmenes en los cultivos, se detuvo el tratamiento antibiótico. El paciente completó 5días de hidroxicloroquina, pero se detuvo el tratamiento con lopinavir/ritonavir por diarreas y malestar gástrico. Finalmente, ante la presencia de trombosis en arteria mesentérica inferior, se inició nutrición parenteral, con reintroducción de nutrición oral de forma progresiva con buena tolerancia. Hubo un descenso gradual de la hemoglobina hasta 10g/dL, atribuyéndose inicialmente a una posible isquemia mesentérica, a pesar de que no se observó sangre en heces ni signos de deposiciones melénicas, y siendo la exploración abdominal normal en todo momento.
En relación con las pruebas de coagulación, el TP alcanzó niveles máximos el primer día de ingreso en UCI, siendo de 16,2s (53,7%), y el TTPa solo llegó hasta 40,3s a pesar del tratamiento con heparina. El dímero-D estuvo por encima del límite superior de detección durante su estancia en UCI. Las plaquetas se recuperaron de forma progresiva hasta llegar a niveles normales 2días después del ingreso. Se cursaron los anticuerpos antifosfolípidos, con resultado negativo. No se han realizado otros estudios de trombofilia dada la trombosis aguda y la anticoagulación, que se realizarán de forma ambulatoria.
En el momento de la redacción de este manuscrito, el paciente todavía se encuentra en una sala de hospitalización convencional.
DiscusiónPresentamos un caso de enfermedad por covid-19 con una presentación atípica en forma de dolor lumbar y CID con trombosis arteriales múltiples no oclusivas y TEP asociado a sepsis por covid-19. El diagnóstico inicial se vio dificultado por un cuadro de hipoperfusión sin fiebre ni clínica respiratoria. La radiografía y la analítica, así como la TC posterior, fueron claves para la sospecha de la infección y la confirmación posterior del diagnóstico microbiológico por una técnica de detección de genes. Atribuimos el estado de choque inicial a la sepsis por covid-19, dado que el ecocardiograma inicial a pie de cama mostraba contractilidad conservada sin afectación segmentaria y buena función biventricular. Tampoco se evidenció una posible causa de hipovolemia. Existe la posibilidad de una translocación bacteriana intestinal al existir trombosis portal y de la arteria mesentérica inferior. Probablemente la presencia de los múltiples trombos arteriales empeoró el cuadro a pesar de ser todos ellos no oclusivos. El TEP seguramente tuvo un papel menor al no observarse una dilatación del ventrículo derecho.
Ante el cuadro del paciente y dado el contexto de sepsis, hay que sospechar una CID3. El paciente cumplía los criterios de la International Society of Thrombosis and Hemostasis4 por el valor inicial de plaquetas y de dímero-D. La rápida recuperación de las plaquetas indica que, si una CID hubiera estado presente, probablemente se pudo controlar de forma efectiva con la anticoagulación. Otra posibilidad a tener en cuenta es que el paciente tuviera una predisposición previa a la hipercoagulabilidad que se hubiera manifestado de forma más marcada al presentar la infección por covid-19. Durante el ingreso solo se midieron los anticuerpos antifosfolípidos, que fueron negativos. Probablemente se requerirá un estudio de trombofilias tras el cuadro agudo, así como un estudio de imagen de control.
El hecho que hace particular el cuadro que presentaba nuestro paciente es la extensa trombosis a nivel arterial y venoso. Es especialmente llamativa la buena evolución del paciente con niveles de anticoagulación subóptimos durante los primeros días de ingreso. La coagulopatía se ha descrito como una complicación frecuente de la sepsis que además empeora el pronóstico3,5. Específicamente en pacientes que presentan la enfermedad covid-19, parece haber cierta evidencia a favor de que la alteración de las pruebas clásicas de la coagulación y la elevación de los productos de destrucción del fibrinógeno implican un aumento de la gravedad y de la mortalidad del cuadro3,6. El mecanismo por el que esto sucede no parece ser distinto que en el de otras sepsis, a pesar de que no es del todo conocido6. La trombocitopenia también se ha asociado a un peor pronóstico en estos pacientes7.
Por otro lado, no queda claro qué implicación puede tener esta alteración de la coagulación respecto a la formación de trombos en esta enfermedad3. Parece existir un incremento de la trombosis venosa, probablemente multifactorial en el contexto de un paciente encamado y con una importante respuesta inflamatoria3,8. La experiencia de nuestro hospital parece confirmar esta propensión a la enfermedad tromboembólica venosa y al TEP. Contrariamente, no se ha descrito una asociación tan clara con la trombosis arterial. Como en cualquier paciente inmovilizado, y especialmente en aquellos pacientes sépticos, es recomendable el uso de profilaxis antitrombótica con heparina de bajo peso molecular dado que su uso incluso en pacientes que no cumplen criterios de CID ha demostrado una disminución en la mortalidad9. Ante un empeoramiento de la clínica respiratoria, así como en un empeoramiento de los parámetros de la coagulación, sería prudente sospechar una trombosis y descartarla mediante una técnica de imagen.
ConclusiónEn conclusión, este caso introduce la cuestión de si la nueva enfermedad por covid-19, además de provocar una alteración en las pruebas de coagulación que se ha demostrado predictiva de gravedad y mortalidad, podría requerir una anticoagulación profiláctica más agresiva por el riesgo aumentado de trombosis, especialmente venosas, pero también arteriales. Asimismo, puede ser útil el uso de herramientas que permitan una detección de alteraciones de la coagulación que pudieran pasar desapercibidas en pruebas de coagulación convencionales en estadios iniciales de la enfermedad. Además, probablemente ante la mínima sospecha, sea necesario descartar un episodio trombótico mediante una prueba de imagen.
Conflicto de interesesLos autores declaran no tener ningún conflicto de interés.