La rotura traqueal iatrogénica es una complicación grave secundaria a procedimientos como intubación orotraqueal emergente o realización de traqueostomía, entre otros. El manejo de la rotura traqueal iatrogénica depende del tamaño, la extensión y la localización de la lesión, junto con el estado respiratorio y las comorbilidades del paciente. La prioridad del tratamiento es mantener permeable la vía aérea para asegurar una adecuada ventilación. Presentamos el caso de una rotura traqueal tras la realización de una traqueostomía percutánea, en un paciente diagnosticado de síndrome de distrés respiratorio agudo grave secundario a neumonía intersticial bilateral por SARS-CoV-2, e intentamos arrojar luz sobre el manejo (conservador vs. quirúrgico) en función de las características de la lesión y del paciente, en el contexto tan particular que ha supuesto la pandemia COVID-19.
Iatrogenic tracheal rupture is a serious complication secondary to procedures such as emergent orotracheal intubation or tracheostomy, among others. The management of iatrogenic tracheal rupture depends on the size, extension and location of the injury, along with the patient's respiratory status and comorbidities. The priority of treatment is to keep the airway permeable to ensure adequate ventilation. We present the case of a tracheal rupture after performing a percutaneous tracheostomy, in a patient diagnosed with severe acute respiratory distress syndrome secondary to bilateral interstitial pneumonia due to SARS-CoV-2. The issues are discussed, such as the management (conservative vs. surgical) depending on the features of the injury and the patient, in the extraordinary context that the COVID-19 pandemic has entailed.
La rotura traqueal iatrogénica (RTI) es una complicación grave secundaria a procedimientos como intubación orotraqueal (IOT), realización de traqueostomías (percutáneas o quirúrgicas), cirugía de cuello y mediastino, fibrobroncoscopias y otros. La incidencia estimada de RTI es variable: 0,05-0,37% de las IOT monolumen1, 0,5-1% de las IOT bilumen2 y 1% para las traqueostomías percutáneas3. El manejo de la RTI depende del tamaño y extensión de la lesión, la localización, el estado respiratorio y las comorbilidades del paciente. La prioridad del tratamiento es mantener permeable la vía aérea para asegurar una adecuada ventilación.
Presentamos el caso de una RTI tras la realización de una traqueostomía percutánea, en un paciente diagnosticado de distrés respiratorio agudo grave secundario a neumonía intersticial bilateral por SARS-CoV-2, en el que el manejo conservador condujo al cierre de la fístula y la decanulación traqueal final sin secuelas.
Caso clínicoSe trata de un varón de 70 años diagnosticado de neumonía intersticial bilateral por SARS-CoV-2, que ingresó en la Unidad de Reanimación y Cuidados Críticos por síndrome de distrés respiratorio agudo (SDRA) grave. Como antecedentes relevantes presentaba extabaquismo e hipertensión arterial y dislipidemia leves bajo tratamiento dietético. Durante su estancia en la planta de hospitalización había recibido tratamiento con antibióticos (azitromicina y ceftriaxona), antivirales (lopinavir/ritonavir) e inmunomoduladores (metilprednisolona, hidroxicloroquina y tocilizumab).
Inicialmente, en la Unidad de Reanimación y Cuidados Críticos el paciente precisó intubación endotraqueal urgente por insuficiencia respiratoria, la cual se realizó sin incidencias, e hipoxemia severa durante días, que requirió ventilación mecánica protectora, sedoanalgesia y relajación neuromuscular con varios ciclos de posicionamiento en decúbito prono de unas 16h de duración. La evolución respiratoria y clínica (inestabilidad hemodinámica, dificultad en la sedoanalgesia y adaptación a la ventilación mecánica) no fue suficientemente estable hasta el día 25 de ingreso, en el que la situación del paciente permitió realizar una traqueostomía percutánea para optimizar el destete de la ventilación mecánica.
La traqueostomía percutánea se realizó en quirófano bajo control fibroscópico insertando una cánula traqueal Tracoe® del número 8 con balón de neumotaponamiento entre el segundo y el tercer anillo traqueal, aplicándose en la medida de lo posible las recomendaciones de seguridad publicadas en el documento de consenso sobre la traqueotomía en pacientes con COVID-194. No se objetivaron complicaciones durante la dilatación percutánea ni en el control fibroscópico a través de cánula que se realizó al finalizar para comprobar la distancia hasta la carina.
A los pocos minutos de realizar la técnica se observó la aparición progresiva de un gran enfisema subcutáneo en ambos pectorales, miembros superiores, cuello y cara, así como una fuga de alrededor de un 20% del volumen minuto pautado. En esos momentos la saturación periférica de oxígeno se encontraba entre el 95-98% con una FiO2 de 0,8, la frecuencia cardíaca era de 90lpm y precisaba soporte vasoactivo con dosis bajas de noradrenalina para alcanzar una tensión arterial media entre 65-70mmHg.
Ante la sospecha de RTI que no había sido objetivada en el control fibroscópico realizado al finalizar la traqueostomía, se decidió realizar una TAC cervicotorácica, donde se visualizó una tráquea con morfología de «sable» (eje AP mayor que el transverso, indicativo de traqueomalacia), con una solución de continuidad de 6mm de longitud en el eje craneocaudal de la pared posterior traqueal que comunicaba directamente con la cámara del neumomediastino, acompañada de enfisema subcutáneo generalizado que se extendía por todos los planos visualizados desde el abdomen superior hasta la región inferior del cráneo. Además, se observó hemotórax derecho moderado y neumotórax anterior izquierdo residual, así como también múltiples focos de consolidación pulmonar y opacidades en «vidrio deslustrado» de distribución difusa, con predominio periférico, indicativos de SDRA por neumonía por SARS-CoV-2 (figs. 1–3).
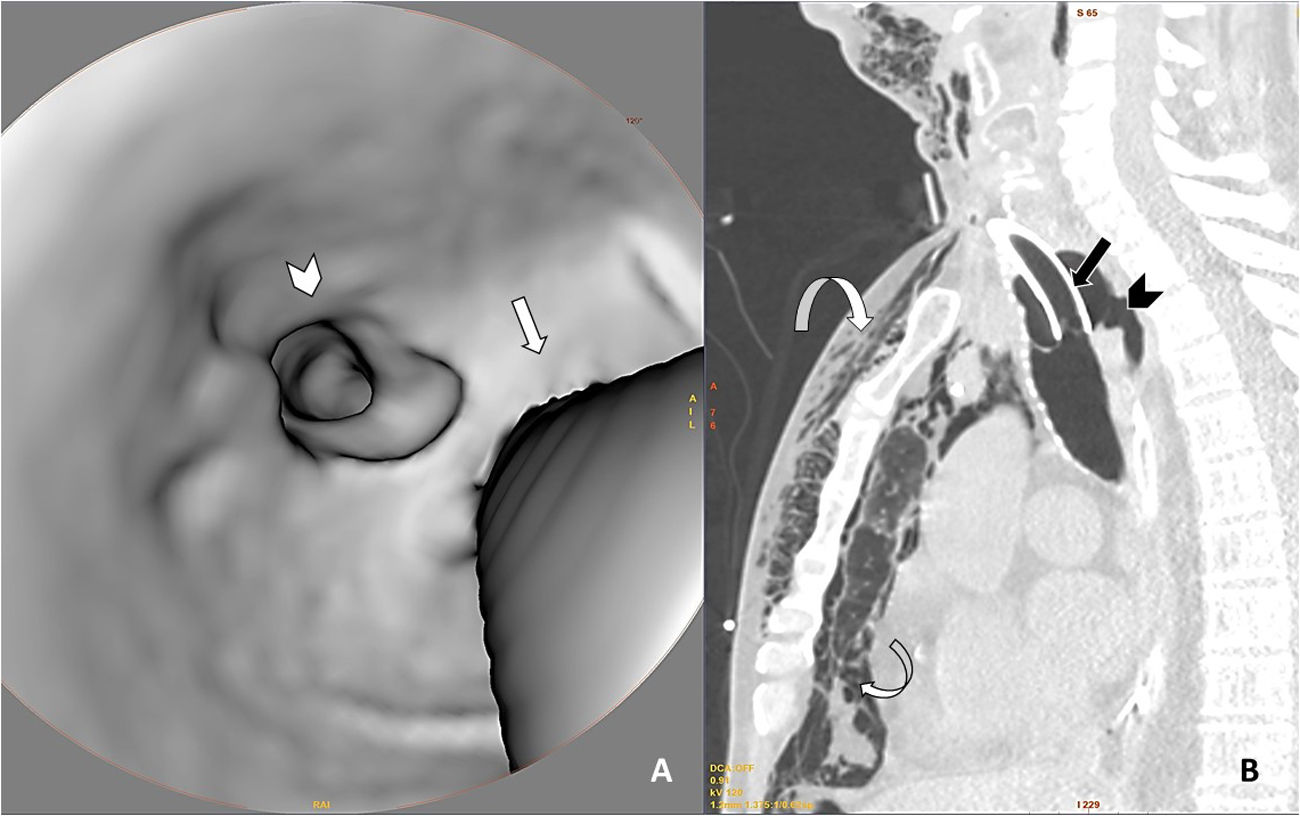
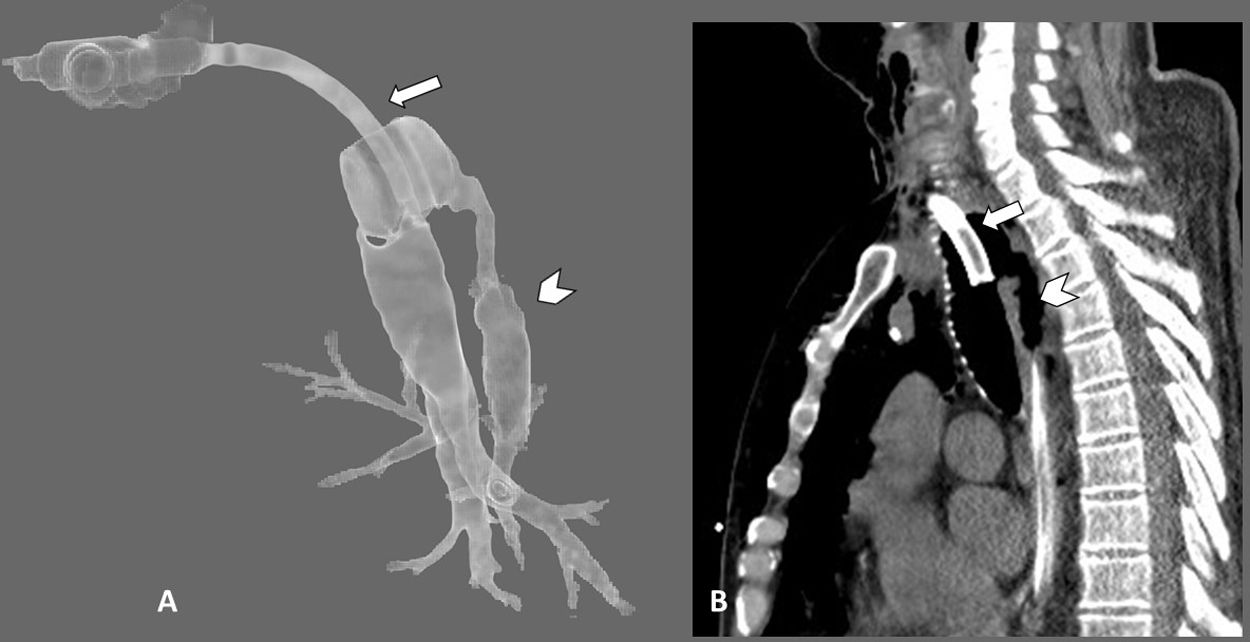
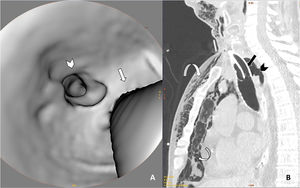
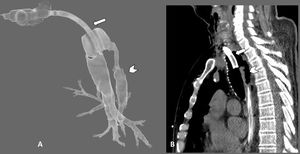
TAC cervicotorácica con reconstrucciones axiales 3D de la tráquea (A) y sagitales con ventana de pulmón (B), en las que observamos solución de continuidad de la pared posterior de la tráquea (punta de flecha en ambas imágenes) asociada a neumomediastino y a marcado enfisema subcutáneo (flechas curvas). Véase que las flechas rectas marcan el borde posterior de la cánula de traqueostomía en ambas imágenes para mejor orientación en la reconstrucción 3D.
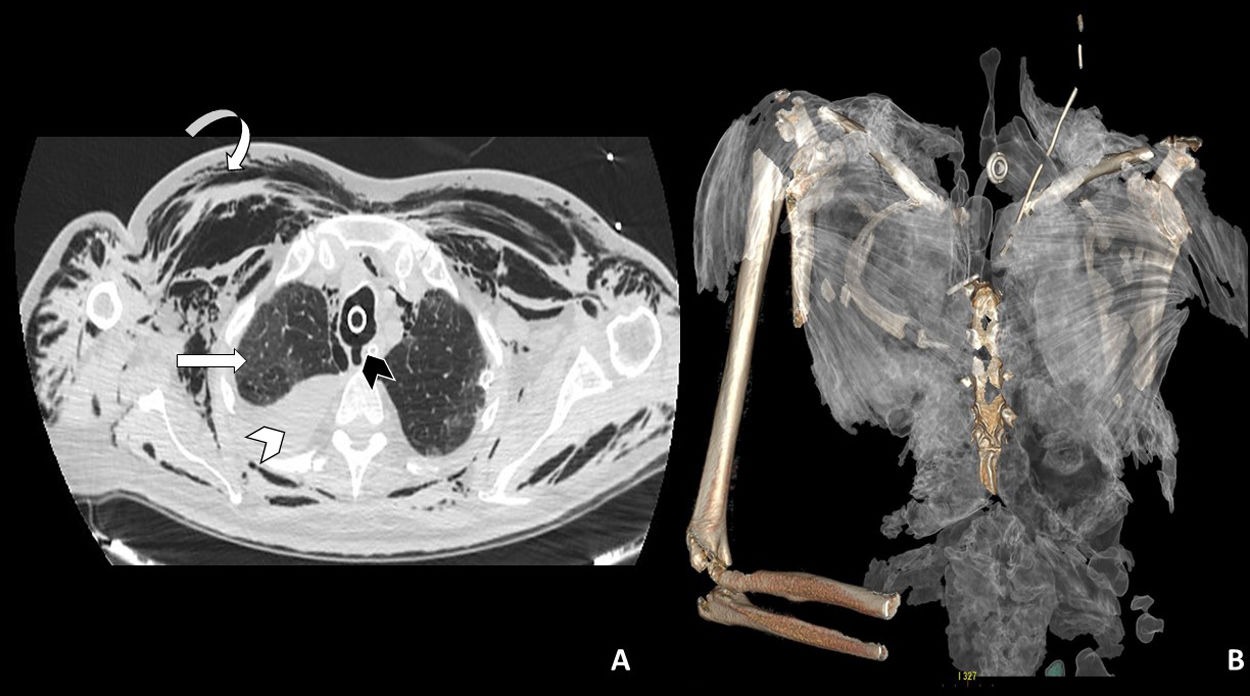
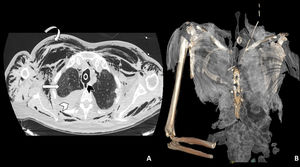
A: Imagen axial de TAC torácica con ventana de pulmón en la que se observa la rotura traqueal (cabeza de flecha negra), neumomediastino y marcado enfisema celular subcutáneo (flecha curva). En el hemitórax derecho se observa derrame pleural de alta densidad en relación con hemotórax (cabeza de flecha blanca), así como opacidades parcheadas en vidrio deslustrado en el parénquima pulmonar en relación con afectación por SARS-CoV-2 (flecha recta blanca). B: Reconstrucción 3D del enfisema subcutáneo.
Ante los hallazgos radiológicos se contactó con Otorrinolaringología y se decidió, bajo IOT y en quirófano, retirar la traqueostomía y realizar una nueva, esta vez quirúrgica, distal a la previa (a nivel aproximado de vértebras T3-T4). Se insertó una cánula traqueal Tracoe® del número 9 con balón de neumotaponamiento y un drenaje en la cara lateral cervical, sin incidencias. Tras ello se amplió el tratamiento antibiótico para profilaxis de mediastinitis y, debido a que el paciente había precisado dosis altas de sedoanalgesia y relajación previamente, se mantuvo el bloqueo neuromuscular durante 10 días más para evitar episodios bruscos de desadaptación y tos que pudiesen aumentar el defecto traqueal, con buena evolución tanto respiratoria como hemodinámica. Durante ese periodo se colocaron además 2 tubos torácicos para el drenaje de ambos hemoneumotórax. El paciente fue evolucionando favorablemente, por lo que se decidió realizar una nueva TAC de control 12 días después de la nueva traqueostomía, que mostró persistencia de la solución de continuidad en la pared posterior traqueal a nivel del tercio superior, con formación de un pseudodivertículo, cambios fibróticos en la grasa mediastínica adyacente, resolución del neumomediastino y ausencia de enfisema subcutáneo o evidencia de colecciones o fuga aérea a otros niveles (fig. 4).
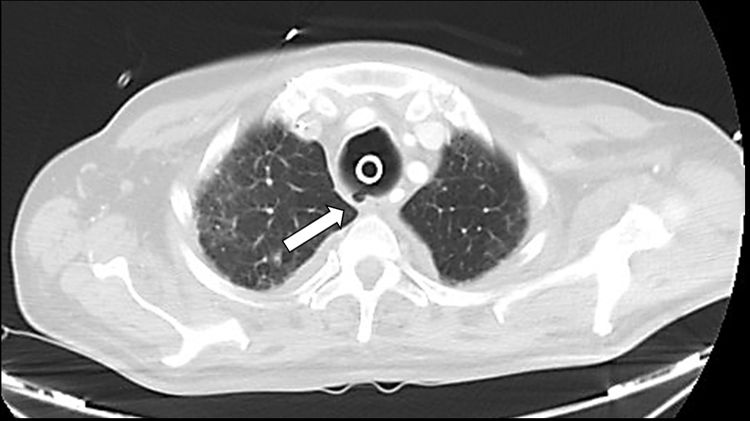
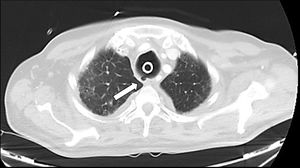
Imagen axial de TAC torácica con ventana de pulmón realizada 12 días después de la nueva traqueostomía, en la que se observa persistencia de la solución de continuidad en pared posterior traqueal a nivel del tercio superior, con formación de un pseudodivertículo (flecha) y resolución del neumomediastino y del enfisema subcutáneo.
Diariamente se reevaluaba el caso de forma conjunta con Otorrinolaringología y se decidió reanudar el destete respiratorio, retirando la relajación neuromuscular y progresivamente la sedoanalgesia. A los 18 días de la intervención y bajo control fibroscópico, la cánula de traqueostomía pudo cambiarse a una fenestrada del número 8 con balón, comprobando en los días posteriores que la respiración espontánea se realizaba sin incidencias, para finalmente ser decanulado 3 días antes de abandonar la unidad. El paciente fue trasladado a planta de hospitalización 55 días después de su ingreso en la Unidad de Reanimación y Cuidados Críticos, eupneico, con excelente mecánica respiratoria y en buena situación clínica general, para continuar el seguimiento de la lesión por parte de Otorrinolaringología periódicamente.
DiscusiónLa RTI es una complicación poco frecuente que puede surgir tras numerosos procedimientos y, por lo tanto, establecer su incidencia real secundaria a una traqueostomía percutánea es complicado con la bibliografía publicada. La incidencia estimada de RTI varía, según las series publicadas, entre 0,05 y 1%1–3.
Las manifestaciones clínicas descritas en la literatura ante las que se debe sospechar una RTI son: enfisema subcutáneo de predominio en tórax, cuello y cara (presente en la mayoría de los casos), neumotórax y neumomediastino, normalmente visibles en pruebas de imagen, acompañados o no de insuficiencia respiratoria. A pesar de la disponibilidad inmediata de la TAC en nuestro medio, el gold standard para el diagnóstico continúa siendo la fibrobroncoscopia3.
Se han planteado diferentes factores de riesgo atendiendo a características tanto anatómicas como mecánicas5. Las anatómicas incluyen el sexo femenino, una edad superior a los 50 años, anormalidades de la tráquea (traqueomalacia, estenosis traqueal, debilidad de la pars membranosa), enfermedades que alteren la posición de la misma (colecciones mediastínicas, adenopatías, tumores), el uso crónico de esteroides, la EPOC y otras lesiones o procesos inflamatorios del árbol traqueobronquial, como los que pueden ser producidos por agentes infecciosos. Entre los factores de riesgo mecánicos destacan las IOT urgentes (la probabilidad aumenta hasta un 15% tras procedimientos urgentes/emergentes en pacientes con un estado físico ASA III-IV6), un tamaño del tubo inadecuado, la falta de experiencia del operador con intentos repetidos de intubación, una IOT traumática con necesidad de fiadores, la hiperinsuflación del balón de neumotaponamiento, así como la movilización de cabeza y cuello mientras el paciente está intubado, hecho común en estos enfermos al utilizar los ciclos de decúbito prono como un tratamiento más para la hipoxemia refractaria por SDRA. Los casos con una mayor mortalidad son los que se presentan asociados a una intubación de emergencia y/o al desarrollo de mediastinitis, siendo la longitud de la rotura un tema aún controvertido5,7.
Nuestro paciente presentaba varios de los factores de riesgo descritos, pues se trataba de una persona de 70 años, probablemente con vulnerabilidad tisular en el sistema respiratorio debido tanto a las terapias de tratamiento contra el SARS-CoV-2 (inmunomoduladores, corticoides y antivirales) como a la propia infección vírica, una dilatación traqueal y traqueomalacia considerables tras 25 días de intubación con ventilación mecánica con presiones altas tanto inspiratorias como espiratorias en la vía aérea, y necesidad de movilización a decúbito prono de forma cíclica por SDRA grave.
El manejo conservador parece estar indicado para lesiones pequeñas (<2cm), sin daño esofágico, en pacientes estables con enfisema subcutáneo contenido, en aquellos que no requieren ventilación mecánica o que precisándola no presentan fugas importantes. Respecto al abordaje quirúrgico, se indica en pacientes inestables, con lesiones extensas que afectan a estructuras mediastínicas8, y diferentes autores coinciden en que se realice en aquellas ocasiones en las que el daño traqueal se ha objetivado intraoperatoriamente y permite una corrección inmediata5. También se han planteado otros abordajes menos agresivos que incluyen la corrección del defecto a través de la realización de cervicotomías sin necesidad de toracotomía. Otra opción menos invasiva, aunque no por ello exenta de complicaciones, es la colocación y expansión de stent traqueal de forma endoscópica8.
Finalmente, la oxigenación por membrana extracorpórea podría ser una opción de tratamiento no quirúrgico de RTI9, al permitir una ventilación ultraprotectora, disminuyendo tanto presiones en la vía aérea como la fuga de aire, facilitando también la oxigenación en pacientes con SDRA con hipoxemia refractaria, aunque la experiencia en este último punto es aún limitada.
Respecto al caso clínico descrito, en un primer momento se valoró el manejo quirúrgico de la lesión, ya que el paciente se encontraba en mal estado general, con SDRA que requería presiones altas en la vía aérea; además, el riesgo de mediastinitis era elevado. Sin embargo, nos encontramos con 2 limitaciones importantes: nuestro centro no dispone de servicio de cirugía torácica y el paciente no podía ser trasladado a otro hospital tanto por su estado crítico como debido al contexto sanitario de saturación de los servicios hospitalarios de la Comunidad de Madrid en el que nos encontrábamos a principios de abril de 2020. Tampoco pudimos optar por una oxigenación por membrana extracorpórea que nos permitiera disminuir las presiones en la vía aérea y llevar a cabo una ventilación ultraprotectora que permitiese conseguir el cierre de la rotura con mayores garantías dentro del manejo conservador, ya que en nuestro centro tampoco tenemos disponibilidad de asistencias respiratorias.
El manejo que se realizó se considera conservador, o como denominan otros autores, mínimamente invasivo6, puesto que únicamente se hizo una nueva traqueostomía quirúrgica, distal a la previa percutánea, excluyendo de esta forma la lesión del circuito respiratorio, evitando agravar la RTI. De esta forma se favoreció el cierre del defecto traqueal a expensas de la fibrosis de la grasa mediastínica adyacente, cesando así la fuga aérea. Para completar el manejo y prevenir otras complicaciones se drenaron ambos hemoneumotórax y se instauró la profilaxis antibiótica descrita anteriormente.
La elección del manejo conservador en nuestro caso, además de logísticamente forzados a ella, va en línea con las recomendaciones recogidas en la bibliografía5,10, por las características de la lesión y la buena evolución clínica del paciente.
La incidencia de presentación de la RTI es infrecuente y resulta difícil establecer una serie de recomendaciones aplicables a la mayoría de los pacientes. La controversia entre el tratamiento conservador o quirúrgico de esta complicación y su elevada mortalidad hacen indispensable un manejo multidisciplinar e individualizado de cada caso, que dependerá de la gravedad de la lesión y los recursos disponibles.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.