La neurosífilis es una enfermedad infecciosa crónica ocasionada por Treponema pallidum y puede producir una gran variedad de signos y síntomas neuropsiquiátricos, lo que complica su diagnóstico.
Descripción del casoSe presenta el caso de un paciente de 40 años que consultó al servicio de urgencias por una convulsión de novo, junto con un cuadro crónico de deterioro cognitivo y psicosis. Se le realizaron los estudios pertinentes para el diagnóstico de neurosífilis y se inició el tratamiento recomendado. El paciente presentó mejoría clínica y fue dado de alta.
DiscusiónCon resultados de serología VDRL positivos y hallazgos imagenológicos de atrofia cortical marcada, se consideró una neurosífilis parenquimatosa de tipo tardío, junto con franco deterioro cognoscitivo y psicosis. Se le dejó tratamiento con penicilina cristalina, que disminuyó la intensidad de los síntomas del paciente; sin embargo, el poco interés de este en asistir a sus controles disminuye sus probabilidades de una recuperación adecuada.
ConclusionesLa neurosífilis se debe sospechar en pacientes con síntomas neurológicos o psiquiátricos clínicamente evidentes. El análisis de la serología de VDRL y los estudios de neuroimagen son importantes como evaluación inicial del paciente, que debe complementarse con pruebas cognitivas o examen mental para determinar el estado de deterioro cognitivo.
Neurosyphilis is a chronic infectious disease caused by Treponema pallidum that can cause a great variety of neuropsychiatric signs and symptoms, which complicates its diagnosis.
Case descriptionThis case occurred in a 40-year-old man who consulted the Emergency Department because of a convulsion (de novo) which was related to a chronic condition of cognitive impairment and psychosis. The appropriate studies were performed for the diagnosis of neurosyphilis and the recommended treatment was initiated. The patient presented clinical improvement and was discharged.
DiscussionPositive VDRL serology results and imaging findings of marked cortical atrophy conducted to consider a late-stage parenchymatous neurosyphilis with serious cognitive impairment and associated psychosis. Treatment with crystalline penicillin was formulated, which reduced the intensity of the patient's symptoms; however, the patient's lack of interest to attend the check-ups significantly reduces his chances of an adequate recovery.
ConclusionsNeurosyphilis must be suspected in patients with clinically evident neurological or psychiatric symptoms. Analysis of VDRL serology and neuroimaging studies are important as an initial evaluation of the patient and must be complemented with cognitive tests or mental examination to determine the state of cognitive impairment.
La sífilis es una enfermedad infecciosa crónica, causada por la espiroqueta Treponema pallidum1. Se la conoce como la «gran imitadora», pues sus signos y síntomas no son patognomónicos y no se distinguen fácilmente de otras afecciones2. Con el descubrimiento de la penicilina, hubo una reducción importante del número de casos de sífilis y, por lo tanto, de sus formas tardías. La neurosífilis es una de las formas tardías de la sífilis que se caracteriza por un deterioro difuso o focal del sistema nervioso3.
Hasta el inicio de la década de los noventa, la sífilis era una enfermedad considerada rara en Europa y Estados Unidos, con una disminución significativa de su prevalencia4. Sin embargo, desde mediados de los noventa, ha habido un incremento notable en la prevalencia de sífilis y de neurosífilis, tanto en Estados Unidos como en Europa5,6. La afección del sistema nervioso central por T. pallidum se produce en un 5-10% de los infectados7, y en la tercera parte de los casos que progresan a estadios avanzados se desarrolla neurosífilis8. Las formas clásicas de neurosífilis tardía (tabes dorsal, parálisis general progresiva) son infrecuentes y predominan las manifestaciones clínicas atípicas9. La neurosífilis parenquimatosa cerebral, conocida clásicamente como parálisis general progresiva (PGP), da lugar a una demencia caracterizada por deterioro cognitivo y trastornos de la personalidad y el comportamiento10, que aparece entre 10 y 20 años después del comienzo de la infección inicial no tratada y puede tener mal pronóstico11.
Actualmente esta enfermedad, antaño tan frecuente, representa una causa rara de demencia en países de bajos y altos ingresos, lo que hace que la sospecha diagnóstica sea baja12.
Con los cambios en la nosología de los trastornos cognitivos, según el DSM-5, ya no se habla de demencias, sino de trastorno neurocognitivos, de tal manera que los casos que antes eran denominados como «demencia sifilítica»13 hoy pueden entenderse como trastornos neurocognitivos debidos a otra condición médica (neurosífilis)14.
Se presenta un caso de neurosífilis caracterizada por deterioro neurocognitivo y síntomas psicóticos.
Descripción del casoSe trata de un varón de 40 años de edad, que se presentó con un cuadro clínico de 4 años de evolución iniciado con lentitud en los movimientos, postura encorvada y perseveración, asociado semanas más tarde con olvido de datos recientes, bloqueo del pensamiento, bradipsiquia, insomnio terminal y somnolencia diurna. Dos años después de iniciado el cuadro, presentaba además alteraciones en la conducta (esconder objetos del hogar sin propósito claro), deterioro del funcionamiento laboral por la acentuación de los movimientos voluntarios, indiscreciones sexuales, hurto de objetos menores, aislamiento y disminución del contacto social. A los 3 años de evolución, el cuadro clínico empeoró acompañándose además de distraibilidad, apatía, lenguaje incoherente, descuido del aseo personal y el vestido y conductas sexuales desadaptativas, como zoofilia. Dos meses antes del ingreso al hospital, se tornó irritable, hostil, con agresividad verbal dirigida a los familiares y acentuación del deterioro del juicio y la conducta, y llegó a la falta de control de esfínteres. Posteriormente presentó un episodio de convulsión tónico-clónico generalizado de duración indeterminada, con sialorrea y desviación de la mirada, por el cual ingresa en el servicio de urgencias del hospital de la ciudad. El paciente no tiene historia de enfermedades mentales ni de transmisión sexual conocidas, pero se informó que sostuvo relaciones heterosexuales ocasionales sin pareja sexual estable; no se mencionan antecedentes familiares de enfermedades neurológicas ni psiquiátricas.
A la exploración objetiva de ingreso a urgencias, los signos vitales estaban dentro de los límites normales, pero se le observó estuporoso, con una escala de coma de Glasgow de 12/15 puntos, pupilas isocóricas hiporreactivas, sin déficit sensitivo, con fuerza muscular en la extremidad superior derecha 4/5. No se observaron alteraciones en el resto de la exploración física.
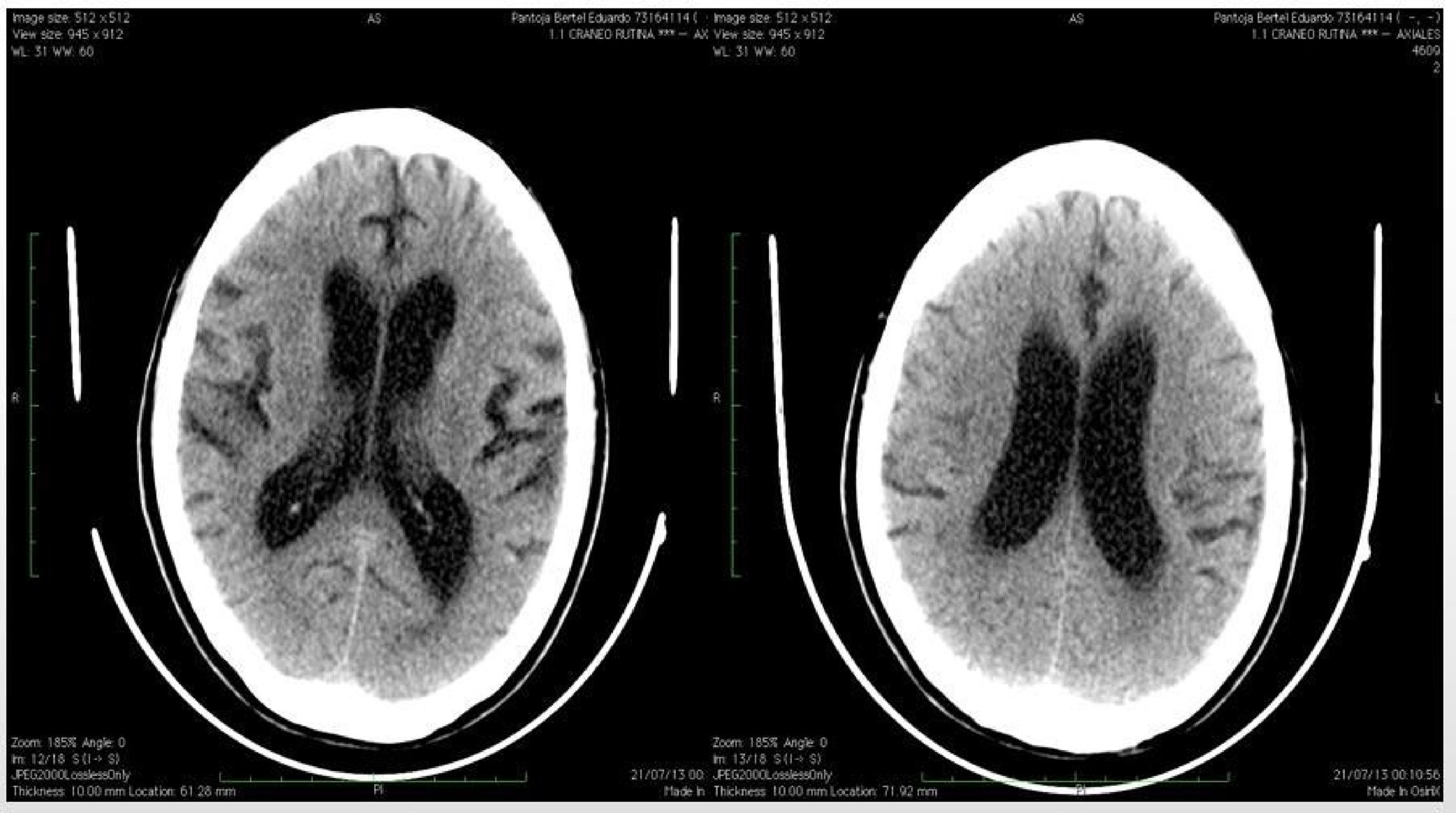
Se administró midazolam 5mg y se decidió hospitalizar con fenitoína 125mg i.v. cada 8 h y ranitidina 50mg endovenosa cada 8 h. Se le realizaron paraclínicos (hemograma, PT, PTT, uroanálisis, glucemia, electrolitos séricos y PCR) con resultados dentro de los parámetros normales. La tomografía computarizada (TC) cerebral simple mostró dilatación del sistema ventricular en los cortes axiales desde la base del cráneo hasta el vértex, compatible con hidrocefalia comunicante pero sin evidencia de obstrucción como mecanismo compensatorio de atrofia cortical (fig. 1).
Al segundo día después de su ingreso, se observó desorientación espacio-temporal asociado a lenguaje incoherente, deambulación excesiva y tendencia a la agresividad física y verbal, por lo que se inició haloperidol oral en tabletas 5mg cada 12 h. Al tercer día se recibió el resultado de VDRL reactivo 1:32 diluciones, FTA-ABS positivo, por lo que se decidió realizar una punción lumbar. Además se determinaron las concentraciones séricas de tirotropina y vitamina B12, que se informaron como normales; asimismo se determinaron los anticuerpos HIV I, II, Herpes simplex I IgM, Herpes simplex II IgM, Herpes simplex I IgG y Herpes simples II IgG: negativos.
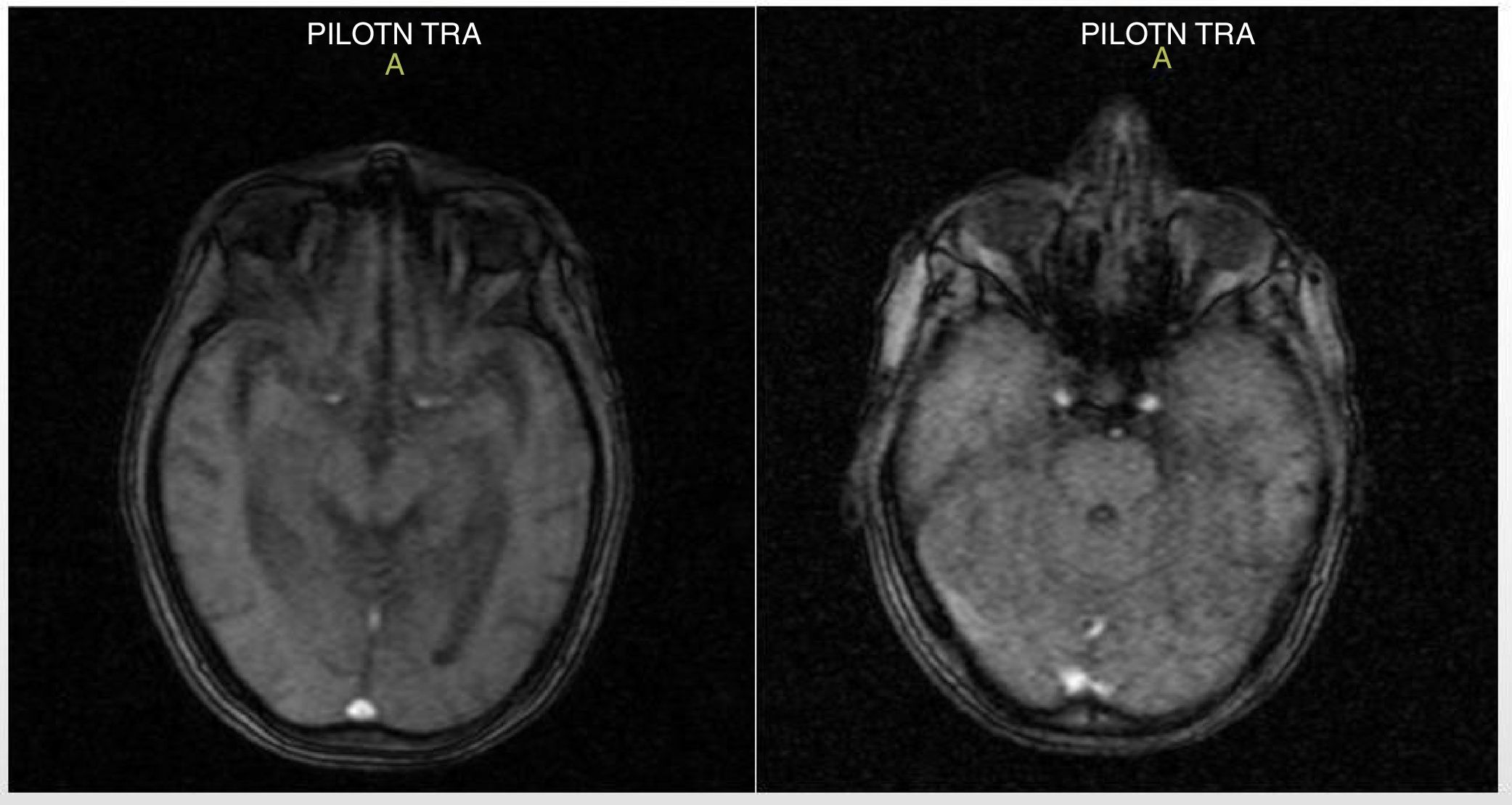
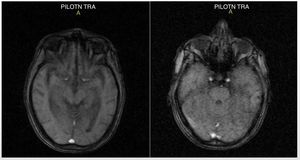
Cuatro días tras el ingreso, se recibió el informe de la resonancia magnética (RM), que evidenció atrofia corticosubcortical supratentorial importante: aumento de la amplitud de las cavidades ventriculares y los surcos de la convexidad por cambios atróficos; las demás estructuras no mostraban alteraciones (fig. 2). Además, el paciente continuaba con alteración en la orientación espaciotemporal, y se evidenció, además del comportamiento desorganizado, deterioro en las pruebas de memoria. Se le realizó una punción lumbar, sin complicaciones, a nivel de L4-L5 y se obtuvo un líquido claro y cristalino.
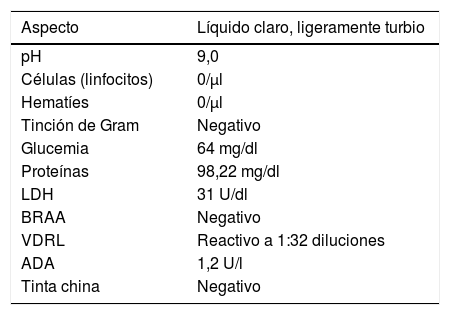
Al sexto día del ingreso se recibió el informe de laboratorio del líquido cefalorraquídeo (tabla; destaca el VDRL reactivo en 32 diluciones). Se confirmó el diagnóstico de neurosífilis y se inició el tratamiento endovenoso con penicilina cristalina 4 MUI cada 4 h durante 14 días.
Características de los resultados de los exámenes del líquido cefalorraquídeo
| Aspecto | Líquido claro, ligeramente turbio |
|---|---|
| pH | 9,0 |
| Células (linfocitos) | 0/μl |
| Hematíes | 0/μl |
| Tinción de Gram | Negativo |
| Glucemia | 64 mg/dl |
| Proteínas | 98,22 mg/dl |
| LDH | 31 U/dl |
| BRAA | Negativo |
| VDRL | Reactivo a 1:32 diluciones |
| ADA | 1,2 U/l |
| Tinta china | Negativo |
ADA: adenosina desaminasa; BRAA: bacterias resistentes a ácido-alcohol; LDH: lactato deshidrogenasa.
Ese día el paciente fue evaluado por el servicio de neurología y psiquiatría, que halló un claro deterioro cognitivo objetivado por un Minimental test de 18 puntos, sin datos de tabes dorsal, pupilas hiporreactivas a la luz tanto en la respuesta directa como en la consensual, pero reactivas a la acomodación. Al examen mental se encontró parcialmente desorientado en la esfera alopsíquica, con juicio desviado de la realidad, raciocinio afectado, afecto restringido e inapropiado con risas inmotivadas, con episodios de agitación psicomotriz, agresividad física y verbal heterodirigida y comportamiento desorganizado. Por la presentación clínica, se consideró una neurosífilis parenquimatosa de tipo tardío, con franco deterioro cognoscitivo y psicosis asociada. Por ello se decidió continuar con la penicilina cristalina y se reajustó el tratamiento psicofarmacológico con haloperidol, levomepromazina y biperideno por la presencia de síntomas extrapiramidales.
Al octavo día del ingreso, se informó un nuevo cultivo de LCR negativo, pero el paciente continuaba desorientado y logorreico con conducta desorganizada a pesar del tratamiento antipiscótico. En ese momento también se recibió el informe de transaminasas, gamaglutamiltransferasa, calcio iónico y fósforo, que estaban dentro de los límites normales.
Se observó mejoría de los síntomas psicóticos y el deterioro cognoscitivo; al mes culminó el tratamiento con penicilina, y se observó una mejoría más significativa de los síntomas psicóticos, cognitivos y del comportamiento, por lo que se decidió darle el alta con seguimiento ambulatorio por neurología, psiquiatría e infectología, con recomendaciones generales. Al egreso (año 2013) no acudió a las citas de seguimiento por psiquiatría o neurología, aunque continuó por 1 mes con tratamiento psicofarmacológico con haloperidol y levomepromazina.
Después de una búsqueda activa, se logró que el paciente acudiera con el familiar a una consulta de control en marzo de 2015. El familiar informó que 3 meses después del egreso le notó pérdida de la memoria reciente, aumento de la latencia de la respuesta, confabulación, perseveración en la conducta de acumular objetos inservibles, pararrespuestas, insomnio terminal, conducta errática, desorganizada («pelar cables en la madrugada sin sentido»), descuido del aseo personal, irritabilidad, agresividad verbal hacia los familiares y física y verbal hacia personas de la calle. Este patrón sintomático se mantuvo hasta 3 meses antes de la cita de control en 2015, cuando se vio mejora en el aseo personal, disminución de la agresividad y mejora de las relaciones interpersonales y que empezó a trabajar como obrero en construcción. El examen físico fue normal, sin déficit neurológico. Al examen mental no había síntomas psicóticos ni maniacos, pero llamaban la atención fallas en procesos cognitivos superiores y memoria. El Minimental fue de 21 puntos. Se planteó la necesidad de realizar una evaluación neuropsicológica para determinar de manera exacta el grado de deterioro e iniciar un programa de rehabilitación cognitiva, pero el paciente se negó a asistir a las citas.
DiscusiónSegún los criterios del DSM-5, nuestro paciente presentaba un trastorno neurocognitivo mayor debido a otra condición médica (neurosífilis) con alteración del comportamiento14.
En general, las causas comunes de trastornos neurocognitivos incluyen trastornos neurodegenerativos como la enfermedad de Alzheimer, la degeneración frontotemporal, la demencia vascular y la demencia de cuerpos de Lewy15,16, las cuales son difíciles de tratar. En contraste, existen muchas entidades tratables que causan síntomas de trastornos neurocognitivos (demencias potencialmente reversibles). Dichas condiciones incluyen trastornos de origen metabólico, inducidas por drogas, alteraciones estructurales e infecciones como la neurosífilis17,18.
La incidencia de neurosílis declinó drásticamente con el uso de la penecilina, pero en años recientes se ha observado un aumento en la incidencia de este problema3. Después de la aparición del sida en 1981, la ocurrencia de neurolúes en la infección por VIH es la razón para el incremento de nuevos casos en países desarrollados19. A pesar de logros importantes en salud pública, en países en vías de desarrollo la neurosífilis es una enfermedad que todavía está ocurriendo (independiente de la infección por el VIH/sida)20, y por su polimorfismo clínico, se debe considerar como un diagnóstico diferencial de varias enfermedades neurológicas y psiquiátricas21. De ahí la importancia de un alto índice de sospecha y la búsqueda activa de esta condición.
Aunque el grupo de trabajo de servicios preventivos de Estados Unidos (US Preventive Service Task Force) recomienda el cribado de todos los individuos con alto riesgo, otros proponen cribar a todos los pacientes psiquiátricos, dado el resurgimiento en las tasas de sífilis y la constelación de posibles manifestaciones clínicas22. El beneficio del cribado sistemático de la sífilis en los pacientes psiquiátricos debería ser la temprana identificación y estadificación de esos individuos, de tal manera que pueda iniciarse un tratamiento urgente23. En el caso de nuestro paciente, la neurosífilis no se sospechó y las pruebas específicas no se realizaron hasta que llegó al hospital por un episodio convulsivo.
La neurosífilis puede presentarse con una gran variedad de síntomas neuropsiquiátricos, desde reflejos pupilares anormales hasta una constelación de manifestaciones cognitivas y psicóticas y alteraciones en el estado de ánimo22. Las manifestaciones clínicas se clasifican en formas latentes y tardías. Las últimas incluyen las neurosífilis asintomáticas y sintomáticas. Las formas sintomáticas causan irritación meníngea con neuropatías craneales como la sífilis ocular, la otosífilis y la meningovascular20. Por otro lado, las neurosífilis tardías, las cuales causan principalmente parálisis general y tabes dorsal, ocurren de unos pocos hasta 20 años después de la infección inicial3. Nuestro paciente sufrió una alteración de las funciones cognitivas por 4 años, lo que es congruente con una neurosífilis tardía. Mostró un claro deterioro cognitivo, objetivado por un Minimental test de 18 puntos, sin datos de tabes dorsal, pupilas hiporreactivas a la luz tanto en la respuesta directa como consensual, pero reactivas a la acomodación, alteraciones de la afectividad y el juicio, con episodios de agitación psicomotriz, agresividad física y verbal heterodirigida y comportamiento desorganizado, con pruebas serológicas positivas para neurosífilis y atrofia cerebral importante observada en la RM cerebral.
Las anomalías de la neurosífilis en la RM incluyen atrofia generalizada, lesiones focales, cambios no específicos en la materia blanca y realce extraaxial indicativo de meningitis24. En este caso el hallazgo más característico fue la atrofia generalizada, que en ausencia de pruebas neurospicológicas especializadas, constituye un marcador para el diagnóstico de trastorno neurocognitivo mayor14. A este paciente no se le realizaron pruebas cognitivas especializadas durante su hospitalización, debido a su estado psicótico que en el momento comprometía su aplicación y fiabilidad25.
La presentación clínica y las pruebas complementarias permitieron reconocer que la causa del trastorno neurocognitivo de este paciente correspondía a una forma parenquimatosa tardía de neurosífilis, antes llamada PGP26, con franco deterioro cognoscitivo y psicosis asociada.
Una reciente guía de tratamiento ha establecido que el diagnóstico de neurosífilis es un proceso que debe incluir cuidadosamente la combinación de pruebas treponémicas y no treponémicas en suero y LCR, el recuento celular en LCR y la concentración de proteínas27. El hallazgo más importante al realizarse el examen de LCR de nuestro paciente fue VDRL reactivo en 32 diluciones, lo que establece el diagnóstico de neurosífilis28; sin embargo, un resultado negativo no hubiera excluido el diagnóstico; Hooshmand29 demostró en el que 43% de los casos evaluados con neurosífilis tuvieron resultados de VDRL en LCR no reactivo. Se han informado casos de delirio y psicosis secundarios a encefalitis viral por virus del Herpes simplex I o II durante la etapa aguda de la neuroinfección, y las secuelas neurocognoscitivas durante la etapa posencefalítica30; por ello fue importante descartar en nuestro paciente una infección por herpes como etiología de su cuadro clínico.
El tratamiento de la neurosífilis se basa en penicilina cristalina G 18-24 MU/día, administrados por vía intravenosa en 3-4 MU/4 h o en infusión continua por 14 días según los Centros para el Control de Enfermedades (CDC)28. A nuestro paciente se le administró penicilina cristalina endovenosa 4 MUI/4 h por 14 días atendiendo al régimen ya mencionado. A pesar de que no existe un antipsicótico específico recomendado para el tratamiento de la psicosis en la neurosífilis, Sánchez et al.31 demostraron que los antipsicóticos que parecen disminuir los síntomas psicóticos de los pacientes con neurosífilis son el haloperidol, la risperidona y la quetiapina; al paciente se le administró haloperidol para tratar la conducta agresiva y desorganizada y levomepromazina debido a su efecto hipnótico, al actuar sobre la dopamina evitando la sobrestimulación cerebral del paciente32. En este paciente, se observó mejoría de los síntomas psicóticos y el deterioro cognoscitivo; al mes culminó el tratamiento con penicilina, y se observó una mejoría más significativa de los síntomas psicóticos y cognitivos y del comportamiento, por lo que se decidió darle el alta.
El seguimiento de la neurosífilis se basa en la revaluación del LCR cada 6 meses; el recuento celular debe disminuir en el transcurso de 6 meses y la VDRL y la concentración de proteínas, en 2 años; de lo contrario, se deberá dar un nuevo tratamiento con penicilina intravenosa28,33. Este seguimiento no se realizó estrictamente porque el paciente no asistió a las citas de control tras su egreso, y cuando ya se pudo localizar al paciente, este incumplió varias veces las citas para el seguimiento de laboratorio y las evaluaciones neuropsicológicas.
En las formas parenquimatosas de neurosífilis, la recuperación puede no ser completa, y los pacientes siguen con secuelas a largo plazo, lo que hace necesario el seguimiento para la evaluación neurospicológica y la rehabilitación neurocognitiva26. En nuestro paciente, después de 20 meses se observaba persistencia de fallas en los procesos cognitivos superiores y la memoria, con un Minimental test de 21 puntos.
Este caso ilustra además la tolerancia de la familia y el paciente a síntomas cognitivos y conductuales de varios años, lo que causó una demora sustancial en el diagnóstico y permitió que se estableciera una franca demencia en un paciente joven, lo que deja secuelas permanentes.
La mejora en el cuidado de la salud física de la población psiquiátrica se ha centrado en los factores de riesgo cardiovasculares y metabólicos, pero se estima que la prevalencia de infecciones transmitidas por la sangre en la población con enfermedades mentales graves es mayor que en la población general34. La prevalencia de sífilis en los pacientes psiquiátricos ha variado mucho a lo largo de los años, pero generalmente se ha mantenido por encima de la prevalencia en la población general35. Con lo anterior se resalta la importancia del cribado de sífilis y otras etiologías orgánicas e infecciosas como causa de síntomas psiquiátricos en cualquier paciente con hallazgos psiquiátricos, para instaurar el adecuado tratamiento y asegurar la mejoría de los síntomas antes de remitirlo al servicio de psiquiatría para revaluación y cambios en el tratamiento36.
ConclusionesLa sífilis es todavía una preocupación existente. La neurosífilis, por lo tanto, debería ser incluida como una posible etiología de la demencia progresiva, especialmente en pacientes no ancianos.
La serología de VDRL y los estudios de neuroimagen son importantes como evaluación inicial del paciente, que debe complementarse con pruebas cognitivas o examen mental para determinar el estado de deterioro cognitivo.
Este caso muestra la necesidad de considerar esta seria pero tratable condición en pacientes con deterioro cognitivo. Además, la neurosífilis debe ser parte del diagnóstico diferencial de todo paciente con deterioro en la cognición y alteraciones conductuales.
Conflicto de interesesNinguno.