Se ha dicho que las enfermedades mentales se caracterizan por la mala toma de decisiones; existe evidencia de neurociencias de alteraciones específicas en el desempeño en pruebas relacionadas con decisiones, pero poco se conoce sobre cómo los pacientes eligen acerca de su tratamiento.
MétodosGrupos focales con pacientes en 2 clínicas psiquiátricas, con análisis de discurso.
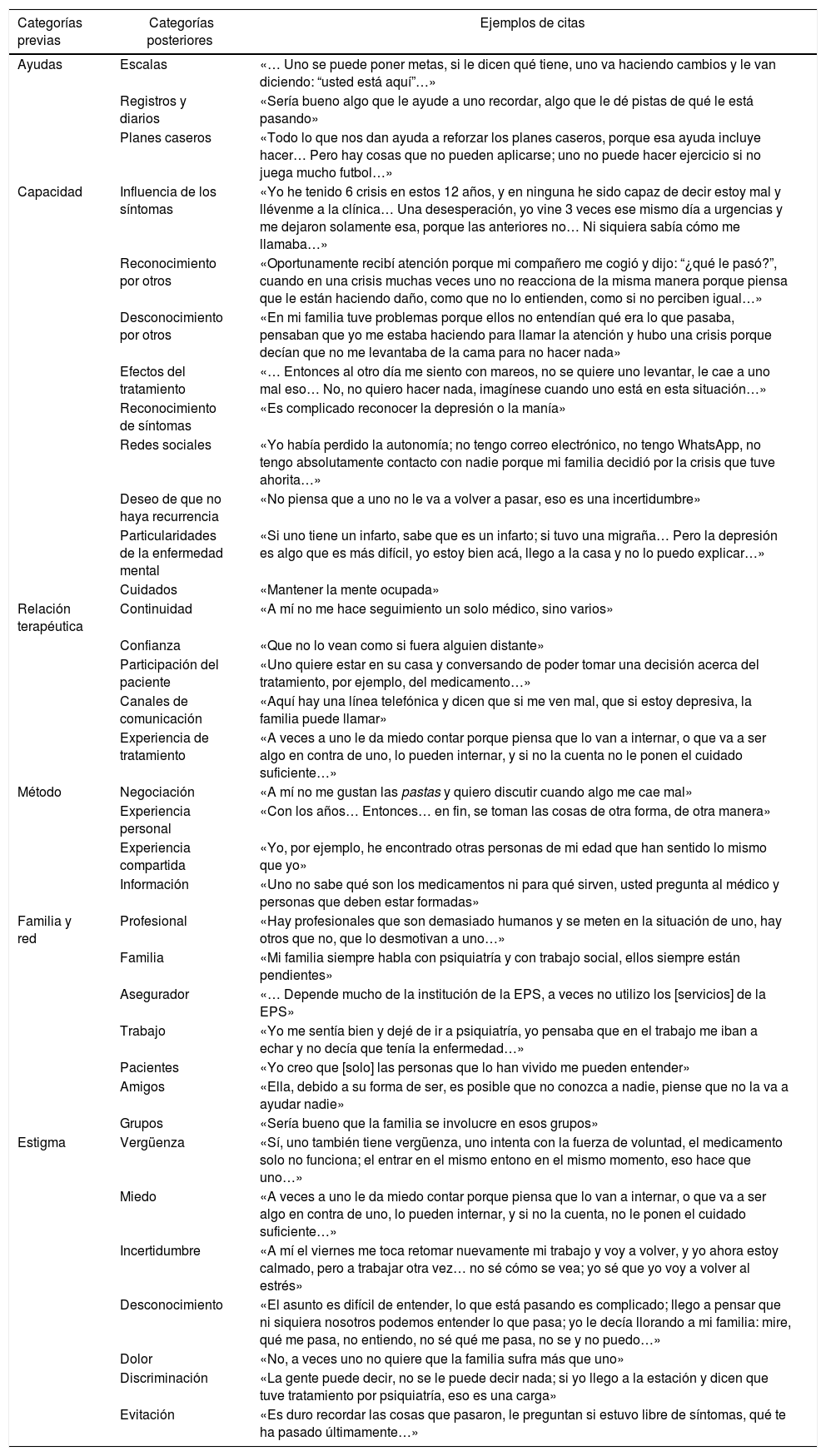
ResultadosSe consideraron categorías previas (ayudas, capacidad, relación terapéutica, método, familia y red), con una categoría adicional (estigma) producto del análisis y 35 categorías inductivas. Se analizan las categorías, se presentan los hallazgos.
ConclusionesLos pacientes expresan necesidad de mayor participación en elecciones sobre su tratamiento y una relación más simétrica con el psiquiatra, con participación de las familias. Las decisiones pueden alterarse por el estigma, las barreras de acceso al tratamiento y las experiencias previas.
It has been said that mental illnesses are characterised by poor decision making; there is some neuroscientific evidence of specific alterations in performance in decision making tests, but little is known about how patients make choices about their own treatments.
MethodsFocus groups with patients from two psychiatric clinics, with discourse analysis.
ResultsFive deductive categories (tools, capacity, therapeutic relationship, method and family and network), plus one additional category from the analysis (stigma), and 35 inductive (posterior) categories were considered. The categories are analysed and the findings presented.
ConclusionsPatients express a need for greater participation in decisions about their treatment, and a more symmetrical psychiatrist-patient relationship, involving families. Decisions may be changed due to stigma, barriers to treatment access, and previous experiences.
La participación de los pacientes en la toma de decisiones (TD) acerca de su tratamiento se relaciona con aspectos clínicos, legales, éticos y sociales1-3; una mayor participación enfatiza la autonomía de los sujetos y los derechos de usuarios4,5, lo cual resulta en un cambio del uso pasivo a una participación activa en el proceso de tratamiento6-8. Existen políticas que obligan la participación de los pacientes en las decisiones sobre su tratamiento, aunque las repercusiones en la práctica no son evidentes4,9; en Colombia la ley de Salud Mental considera al paciente como receptor de la información y su participación en la decisión se establece a través del consentimiento informado de tratamiento10.
La implementación de modelos que promuevan la participación en su tratamiento de pacientes con enfermedad mental supone retos importantes e incertidumbres4. Según la OMS (2012), la participación activa de los pacientes con enfermedad mental en su tratamiento es uno de los mayores retos en la salud mental11,12; la práctica de la salud mental orientada en la recuperación enfatiza en la autonomía y el empoderamiento de los pacientes y en esfuerzos por proteger sus derechos7,8,13,14. Las prioridades de los pacientes con enfermedad mental concernientes a su tratamiento cubren una amplia gama de temas, tales como son el acceso, la oportunidad, la seguridad, la continuidad y los costos4,15,16, y evidencian altos niveles de necesidades no satisfechas17,18.
La TD es la elección de una alternativa para resolver un problema actual o potencial, incluso sin conflicto evidente19; en Medicina se enseña con modelos provenientes de ciencias sociales y economía20, como los árboles de decisiones y la evaluación de utilidades y probabilidades20,21; estas formas de abordar la TD generalmente no se presentan al paciente.
Las enfermedades mentales alteran la TD; existen investigaciones en diferentes trastornos que muestran variaciones en las pruebas que miden la capacidad de decisión y tareas de TD según diagnósticos22-25, aunque la presencia de enfermedad mental, por ejemplo, la esquizofrenia, no necesariamente altera la capacidad de decidir26. Un gran interrogante es cómo abordar dificultades en TD de pacientes con enfermedad mental; para ello se ha enfatizado en el desarrollo de habilidades de comunicación y negociación, la alfabetización en salud (health literacy)27, la alfabetización numérica (health numeracy)28 y la capacidad de reconocer signos y síntomas4.
Se busca que la decisión esté basada en evidencia, pero esta puede ser un constructo difícil con significados y relevancia variados para los trabajadores de salud mental29 y difícil de traducir a los enfermos. Para tomar decisiones, los pacientes utilizan tanto la historia personal como la información factual30. Según la teoría de manejo de la incertidumbre (UMT), los pacientes se enfrentan a la incertidumbre en la TD en diversas formas31; aunque no todos los pacientes buscan reducirla, existen muchas estrategias para hacerlo, como la búsqueda activa de información12.
La mala TD en las personas con enfermedad mental tiene impacto en el funcionamiento individual y social, independientemente de los síntomas de cada trastorno32, las decisiones están alteradas como producto de déficit en procesos neuropsicológicos básicos, como atención, memoria y respuesta inhibitoria, los cuales clínicamente se expresan en desenlaces tales como bajas tasas de adherencia al tratamiento farmacológico, trastornos por uso de sustancias y síndrome metabólico32. Las alteraciones en el desempeño en pruebas para evaluar TD en pacientes con enfermedad mental reflejan alteraciones en la «red de control cognitivo», la cual incluye la corteza dorsolateral prefrontal, la corteza medial prefrontal, la corteza cingulada anterior, corteza parietal, áreas motoras y cerebelo32.
La capacidad de decisión incluye la capacidad de entender información relevante, razonar sobre los riesgos y beneficios de las opciones potenciales, apreciar los efectos en la persona, valorar las consecuencias de las decisiones y expresar la elección33,34. Una decisión autónoma incluye: a) actuar voluntariamente, libre de coacciones externas; b) tener información suficiente sobre la decisión que va a tomar (objetivo, riesgos, beneficios y alternativas posibles), y c) tener capacidad (cognitiva, volitiva y afectiva) que permita conocer, valorar y gestionar adecuadamente la información, tomar una decisión y expresarla34-36.
En clínica existen diferentes modelos de TD1,19: a) paternalista: el médico decide acerca del tratamiento y el paciente no participa activamente; b) decisión informada: el médico brinda información relevante, el paciente decide; implica una mayor autonomía en la elección por parte del paciente; c) interpretativo: el profesional guía y aconseja de acuerdo con sus valores, y d) toma de decisiones conjunta (TDC): el paciente y el médico participan en la TD en un proceso de información, deliberación y decisión compartida.
Si bien el modelo de TDC se valora por considerar mayor participación y autonomía del paciente, se deben realizar acciones para mejorar las habilidades de TD y de comunicación para participar en el proceso8,37,38, utilizar ayudas o herramientas que ayuden a los pacientes a elegir y brindar información acerca de opciones, riesgos y beneficios asociados39. Esto resulta en pacientes más satisfechos e involucrados en las decisiones, con mayor entendimiento de las opciones de tratamiento, una percepción más realista de los riesgos, mejor calidad en las decisiones, mayor participación en los cribados, sin incrementar la ansiedad4,9; hay necesidad de evaluar su costo-efectividad, su impacto en adherencia y el uso en poblaciones con baja escolaridad39.
Algunos estudios han mostrado que los psiquiatras no involucran adecuadamente a los pacientes en las decisiones sobre su tratamiento; por lo tanto, es necesario investigar qué variables del paciente permiten la TDC y cómo afectarían a los desenlaces9. La adecuada comunicación es un imperativo en el cuidado de la salud12; se puede acelerar que los pacientes se involucren mediante estrategias como la comunicación de apoyo, que reconoce el estado emocional o motivaciones explícitamente12, y la comunicación formadora de alianza, la cual supone preguntar al paciente sobre sus preferencias para promover que se involucre, acordando o apoyando sus peticiones40.
La TD clínica requiere integrar información del estado clínico del paciente y sus circunstancias, de la evidencia relevante que corresponda al estado clínico, y de las preferencias y acciones del paciente sobre las opciones41. La mayoría de los modelos de TD se centran en el rol del médico y del paciente, enfatizando en la autonomía; el papel de la familia y los amigos no se ha explorado adecuadamente. Pueden existir diferencias culturales: para algunas culturas orientales la autonomía no parece ser tan importante y el rol de la red de apoyo está más establecido8; no tener en cuenta el entorno puede determinar un error contextual y un plan de cuidados inadecuado41, ya que las creencias culturales y la actitud hacia la enfermedad son expresadas en preferencias y elecciones41. Incorporar el contexto en la planeación de cuidado se describe como ‘cuidado en contexto’ o TD centrada en el paciente 41.
No hay al momento investigación en Colombia sobre experiencias, opiniones y preferencias en toma de decisiones en psiquiatría que aborde el punto de vista de los pacientes.
MétodosEl proyecto fue aprobado por comité de ética Pontificia Universidad Javeriana y Hospital Universitario San Ignacio.
Pregunta de investigación: ¿cuáles son las experiencias, preferencias y opiniones de pacientes con respecto a la enfermedad mental y sus implicaciones en la toma de decisiones? Tipo de estudio: grupos focales. Población de estudio: pacientes atendidos en programa de hospital de día de 2 instituciones psiquiátricas de Bogotá que consintieran en participar en el estudio. Criterios de inclusión: pacientes provenientes de instituciones participantes, contactados mediante citación, que no se encuentren en fase aguda, que puedan participar en la actividad y firmen consentimiento informado. Criterios de exclusión: condición clínica que impida la participación en grupo.
Se realizaron 5 grupos focales, 3 en la institución A y 2 en la institución B.
Tamaño de la muestra: 49 pacientes; institución A: 20 pacientes, institución B: 29 pacientes de ambos sexos, mayores de edad y con diferentes diagnósticos.
Procedimiento: se realiza convocatoria en programas ambulatorios de ambas instituciones, se llevaron a cabo reuniones en instalaciones de hospital de día, con asistencia de pacientes hospitalizados, de hospital de día o de consulta externa. Previo consentimiento verbal y firma de listado de asistencia, se realizan grupos en sesiones de 2 h cada uno, iniciando con la presentación del tema y promoviendo la opinión de los participantes acerca de opiniones, experiencias y preferencias con respecto a la TD acerca de su propio tratamiento; se establece que las opiniones serían analizadas conservando el anonimato, que se respetarían todas las opiniones; se realizan aclaraciones sobre modelos de TD, búsqueda de información, ayudas en la TD, manteniendo el foco de las sesiones. El conductor intentó que existiera participación de todos los asistentes, respetando si algunos asistentes no expresaron su opinión.
Se realiza grabación en audio de las sesiones, para transcripción literal en sistema Word y análisis de contenido posterior por el autor; el foco es la toma de decisiones en la atención clínica. Se omiten descripciones que lleven a la identificación de usuarios.
Las categorías de análisis previas (deductivas) se basan en revisión sistemática de literatura: capacidad de toma de decisiones, método, ayudas, relación terapéutica y red de apoyo. Se agrupan en las categorías previas las frases registradas; se realiza agrupación buscando similitudes temáticas por categorías emergentes (inductivas) de los relatos incluidos y se codifican, buscando que fueran categorías excluyentes.
ResultadosSe establecen 5 categorías previas: ayudas en toma de decisión, capacidad de decisión, relación terapéutica, método y familia y red de apoyo; de acuerdo con elementos surgidos en las grabaciones, se analiza una adicional (estigma). Fragmentos de las transcripciones de la sesión se ubican en las categorías; se establecen subcategorías según tema específico, resultando en 35 categorías posteriores (tabla 1).
Categorías de análisis
| Categorías previas | Categorías posteriores | Ejemplos de citas |
|---|---|---|
| Ayudas | Escalas | «… Uno se puede poner metas, si le dicen qué tiene, uno va haciendo cambios y le van diciendo: “usted está aquí”…» |
| Registros y diarios | «Sería bueno algo que le ayude a uno recordar, algo que le dé pistas de qué le está pasando» | |
| Planes caseros | «Todo lo que nos dan ayuda a reforzar los planes caseros, porque esa ayuda incluye hacer… Pero hay cosas que no pueden aplicarse; uno no puede hacer ejercicio si no juega mucho futbol…» | |
| Capacidad | Influencia de los síntomas | «Yo he tenido 6 crisis en estos 12 años, y en ninguna he sido capaz de decir estoy mal y llévenme a la clínica… Una desesperación, yo vine 3 veces ese mismo día a urgencias y me dejaron solamente esa, porque las anteriores no… Ni siquiera sabía cómo me llamaba…» |
| Reconocimiento por otros | «Oportunamente recibí atención porque mi compañero me cogió y dijo: “¿qué le pasó?”, cuando en una crisis muchas veces uno no reacciona de la misma manera porque piensa que le están haciendo daño, como que no lo entienden, como si no perciben igual…» | |
| Desconocimiento por otros | «En mi familia tuve problemas porque ellos no entendían qué era lo que pasaba, pensaban que yo me estaba haciendo para llamar la atención y hubo una crisis porque decían que no me levantaba de la cama para no hacer nada» | |
| Efectos del tratamiento | «… Entonces al otro día me siento con mareos, no se quiere uno levantar, le cae a uno mal eso… No, no quiero hacer nada, imagínese cuando uno está en esta situación…» | |
| Reconocimiento de síntomas | «Es complicado reconocer la depresión o la manía» | |
| Redes sociales | «Yo había perdido la autonomía; no tengo correo electrónico, no tengo WhatsApp, no tengo absolutamente contacto con nadie porque mi familia decidió por la crisis que tuve ahorita…» | |
| Deseo de que no haya recurrencia | «No piensa que a uno no le va a volver a pasar, eso es una incertidumbre» | |
| Particularidades de la enfermedad mental | «Si uno tiene un infarto, sabe que es un infarto; si tuvo una migraña… Pero la depresión es algo que es más difícil, yo estoy bien acá, llego a la casa y no lo puedo explicar…» | |
| Cuidados | «Mantener la mente ocupada» | |
| Relación terapéutica | Continuidad | «A mí no me hace seguimiento un solo médico, sino varios» |
| Confianza | «Que no lo vean como si fuera alguien distante» | |
| Participación del paciente | «Uno quiere estar en su casa y conversando de poder tomar una decisión acerca del tratamiento, por ejemplo, del medicamento…» | |
| Canales de comunicación | «Aquí hay una línea telefónica y dicen que si me ven mal, que si estoy depresiva, la familia puede llamar» | |
| Experiencia de tratamiento | «A veces a uno le da miedo contar porque piensa que lo van a internar, o que va a ser algo en contra de uno, lo pueden internar, y si no la cuenta no le ponen el cuidado suficiente…» | |
| Método | Negociación | «A mí no me gustan las pastas y quiero discutir cuando algo me cae mal» |
| Experiencia personal | «Con los años… Entonces… en fin, se toman las cosas de otra forma, de otra manera» | |
| Experiencia compartida | «Yo, por ejemplo, he encontrado otras personas de mi edad que han sentido lo mismo que yo» | |
| Información | «Uno no sabe qué son los medicamentos ni para qué sirven, usted pregunta al médico y personas que deben estar formadas» | |
| Familia y red | Profesional | «Hay profesionales que son demasiado humanos y se meten en la situación de uno, hay otros que no, que lo desmotivan a uno…» |
| Familia | «Mi familia siempre habla con psiquiatría y con trabajo social, ellos siempre están pendientes» | |
| Asegurador | «… Depende mucho de la institución de la EPS, a veces no utilizo los [servicios] de la EPS» | |
| Trabajo | «Yo me sentía bien y dejé de ir a psiquiatría, yo pensaba que en el trabajo me iban a echar y no decía que tenía la enfermedad…» | |
| Pacientes | «Yo creo que [solo] las personas que lo han vivido me pueden entender» | |
| Amigos | «Ella, debido a su forma de ser, es posible que no conozca a nadie, piense que no la va a ayudar nadie» | |
| Grupos | «Sería bueno que la familia se involucre en esos grupos» | |
| Estigma | Vergüenza | «Sí, uno también tiene vergüenza, uno intenta con la fuerza de voluntad, el medicamento solo no funciona; el entrar en el mismo entono en el mismo momento, eso hace que uno…» |
| Miedo | «A veces a uno le da miedo contar porque piensa que lo van a internar, o que va a ser algo en contra de uno, lo pueden internar, y si no la cuenta, no le ponen el cuidado suficiente…» | |
| Incertidumbre | «A mí el viernes me toca retomar nuevamente mi trabajo y voy a volver, y yo ahora estoy calmado, pero a trabajar otra vez… no sé cómo se vea; yo sé que yo voy a volver al estrés» | |
| Desconocimiento | «El asunto es difícil de entender, lo que está pasando es complicado; llego a pensar que ni siquiera nosotros podemos entender lo que pasa; yo le decía llorando a mi familia: mire, qué me pasa, no entiendo, no sé qué me pasa, no se y no puedo…» | |
| Dolor | «No, a veces uno no quiere que la familia sufra más que uno» | |
| Discriminación | «La gente puede decir, no se le puede decir nada; si yo llego a la estación y dicen que tuve tratamiento por psiquiatría, eso es una carga» | |
| Evitación | «Es duro recordar las cosas que pasaron, le preguntan si estuvo libre de síntomas, qué te ha pasado últimamente…» |
Los análisis de cada categoría siguieron un orden para profundizar en el análisis y buscar una formulación tentativa de modelo o teoría, así:
- 1.
Selección de datos contenidos en la categoría: incluye las transcripciones literales de fragmentos.
- 2.
Descripción: se realiza una descripción general de los hallazgos según los fragmentos de cada categoría.
- 3.
Relación entre variables: busca ampliar los datos seleccionados en cada categoría con otras categorías de análisis.
- 4.
Revisión de datos: se buscan tanto elementos presentes como ausentes en cada categoría.
- 5.
Posibles explicaciones: intenta una aproximación a explicaciones comunes a los fragmentos contenidos en cada categoría.
- 6.
Conceptualización general: busca una explicación en contexto, ampliando a explicaciones históricas, culturales, etc., más allá del grupo asistente.
- 7.
Formulación tentativa de nuevas hipótesis: si es posible, intentar formular hipótesis con los elementos anteriores.
- 8.
Búsqueda de nuevos hallazgos en los datos: se intenta volver a los datos para evidenciar otras posibles explicaciones.
Se presentan los datos provenientes de la transcripción, según análisis de discurso, ya sea en la conceptualización general, la formulación tentativa de nuevas hipótesis o la búsqueda de nuevos hallazgos en los datos, de acuerdo con el nivel de análisis alcanzado. La tabla de análisis completo está disponible por el autor.
Para el presente artículo se presentan las 6 categorías de análisis con los análisis generales contenidos en las subcategorías.
DiscusiónCapacidad de decisiónLos pacientes reconocen que los síntomas pueden interferir en la TD, lo que lleva a no seguir recomendaciones de cuidado y el plan de tratamiento y rechazar las alternativas brindadas; únicamente a posteriori se integra esta información. El reconocimiento no siempre se da en forma oportuna y temprana, y es más difícil en los primeros episodios de enfermedad y los síntomas tempranos, lo cual lleva a demorar la decisión de consulta y comunicación de los cambios; la dificultad de poner en palabras lo experimentado por el paciente dificulta la TD conjunta, pues las opciones y consideraciones no siempre se explicitan.
Muchas veces no son los pacientes quienes reconocen los síntomas, son personas cercanas, en particular de la familia o compañeros de trabajo quienes lo hacen y toman decisiones acerca del tratamiento, incluso en contra de la voluntad del paciente; pero no siempre las personas del entorno logran reconocer e interpretar adecuadamente los síntomas, y se toman decisiones basadas en ocasiones más en el prejuicio o el rechazo que en el apoyo y la atención a la salud.
Muchos pacientes no están preparados para reconocer la respuesta parcial y los eventos adversos del tratamiento; gran parte de las decisiones de abandono o toma irregular de medicación tienen que ver con la aparición de eventos adversos o que no se produzca la respuesta esperada individualmente, que no siempre se comunica al médico.
El uso de redes sociales y el contacto con personal de salud evidencia formas diferentes de relacionamiento que pueden favorecer o entorpecer la TD sobre cuidado personal, dada la cantidad de información, no siempre congruente y basada en evidencia o útil para el tratamiento; además, es necesario realizar selección y análisis de la información para tomar decisiones.
Existen pacientes con dificultad para aceptar la enfermedad mental; este proceso puede llevar tiempo y explica algunas decisiones que toman en el curso de esta. El deseo de no tener nuevos episodios lleva a que existan pacientes que asocian el tratamiento con la probabilidad de recurrencia, lo cual lleva a no cumplir y abandonar el tratamiento.
Para algunos pacientes resulta difícil entender la enfermedad mental con el modelo de enfermedad no psiquiátrica, lo cual lleva a la búsqueda de tratamientos diferentes como de medicina alternativa, de base religiosa o filosófica.
Relación terapéuticaLos pacientes valoran una relación médico-paciente más simétrica, colaborativa y de ayuda, enfatizando en el trato humanizado por parte del profesional; la confianza en la relación permite la negociación de alternativas y cambios de esquema de tratamiento.
Los pacientes manifiestan deseo de participar en manera más activa en su cuidado, con mayor verbalización de la experiencia de tratamiento, y no siempre es explícita la información compartida con el médico; esto dificulta la consideración adecuada de la respuesta terapéutica y de las opciones que tener en cuenta.
La consulta es el momento privilegiado para la comunicación de información y la TD; otros canales como la atención telefónica son menos usuales; en la muestra no hubo referencia a uso de páginas web, correos electrónicos y similares.
Los pacientes buscan continuidad en el tratamiento psiquiátrico, pero también cambiar de médico en cuanto no se obtenga la mejoría esperada.
Las experiencias tempranas de tratamiento pueden determinar decisiones de rechazo y escepticismo, con impacto en la relación actual. Es importante abordar experiencias previas al momento de brindar información y tomar decisiones de tratamiento.
MétodoLos pacientes buscan poder considerar opciones de tratamiento, discutir los efectos de la medicación, lo cual no siempre es posible cuando se enfatiza en el modelo paternalista de atención y en la jerarquía.
La experiencia personal previa de haber sufrido crisis se valora para la toma individual de decisiones, y es más frecuente la aceptación del tratamiento farmacológico tras otros intentos sin la adecuada adherencia al tratamiento.
Acudir a conocer experiencias de otras personas que hayan tenido situaciones similares ayuda a los pacientes en el proceso de cuidado personal, pues está más claro cuando la otra persona se percibe como un par por edad, diagnóstico y otras características. El acceso a la experiencia de otras personas se hace frecuentemente por ser usuarios de la misma institución o a través de asociaciones de usuarios.
Se documenta que existen dificultades y barreras para acceder a información de calidad. Los pacientes enfatizan en ser receptores de información, aunque hay un empoderamiento en la transmisión, tomando como base el modelo educativo. Los pacientes acceden a información por diversos medios, formal e informalmente, durante la atención clínica y por redes sociales.
Ayudas en toma de decisiónEl uso de escalas en la toma de decisiones se relaciona con experiencias en otras áreas, en las cuales se reconoce la utilidad, pero pueden ser atemorizantes o dispendiosas; específicamente para la población laboralmente activa, hay familiaridad con su uso. No hay referencias en la muestra estudiada sobre el uso específico de escalas para tomar decisiones concernientes al tratamiento por psiquiatría.
Sistemas de registros y diarios son evaluados como útiles, pero son valorados más como recordatorios que como ayuda en la TD; si bien algunos pacientes tienen experiencias en este tipo de estrategias, pueden percibirlas más como una tarea para presentar al psiquiatra en un modelo asimétrico de relación.
Se están usando planes caseros en pacientes que asisten a un programa de hospital de día; existe familiaridad con su uso y son más bien recordatorios de acciones que llevar a cabo en casa, no una ayuda en la TD.
Familia y redLos profesionales de la salud se centran más en el modelo paternalista, que los pacientes no siempre valoran de manera positiva; estos valoran la participación en la TD y una mayor autonomía en una relación profesional-paciente de mayor colaboración.
Los pacientes evidencian una gran importancia de las familias en las decisiones concernientes al tratamiento y buscan que participen más activamente. Existen barreras como el desconocimiento y los prejuicios que dificultan sentir que son la red de apoyo deseada; en otros casos los familiares logran manifestar un apoyo evidente.
La relación con aseguradoras evidencia que existen barreras en atención oportuna y la continuidad de la atención; la enfermedad mental actúa como determinante social en salud. Es necesario trabajar en disminuir las barreras de acceso para llevar a cabo los planes de tratamiento.
Para esta población laboralmente activa, el trabajo se percibe como factor de enfermedad en muchas ocasiones; el impacto en el desempeño laboral y la incertidumbre sobre la continuidad del trabajo son temores expresados. Los compañeros de trabajo pueden ser vistos como red de apoyo, aunque algunos casos manifiestan que la enfermedad puede afectar a la relación con otros trabajadores.
Otros pacientes con experiencias similares ayudan en el proceso de aprendizaje sobre la enfermedad; la relación con otros pacientes se centra en la similitud sintomática; no se evidenció que se reconozcan pacientes entrenados en el modelo de TDC, que sirvan para que la información sea más efectiva38.
Los pacientes hacen poca referencia a los amigos, salvo aquellos del entorno laboral, lo cual puede evidenciar que la información sobre el tratamiento de la enfermedad se prioriza para la familia y a que muchos pacientes exhiben un aislamiento social.
Los participantes tienen escaso conocimiento de las asociaciones de pacientes, aunque manifiestan una actitud positiva frente a ellas. De otra parte, la búsqueda de pares se hace en la mayoría de los casos informalmente en los momentos de atención clínica.
EstigmaLa vergüenza por el diagnóstico y el tratamiento psiquiátrico lleva a algunos pacientes a guardar silencio, aislarse y abandonar el tratamiento. Los temores ante la enfermedad mental son profundos, ligados a estereotipos que dificultan la aceptación de la enfermedad y pueden relacionarse con decisiones de no consultar y fallas en el cumplimiento del tratamiento.
La incertidumbre acerca de la evolución repercute en la TD, se relaciona con la falta de información y de referentes, lo cual parece determinar fallas en los cuidados que el paciente puede elegir.
Se evidencia falta de un reconocimiento adecuado de la enfermedad por el paciente y su familia, con juicios morales sobre las manifestaciones que dificultan la comunicación y la comprensión de los otros, y existen prejuicios que incluyen a los psiquiatras.
Los pacientes pueden manifestar diversos grados de dolor por la experiencia traumática que supone la enfermedad mental; esto hace que hablar sobre ella resulte difícil; es necesario que pueda hacerse evitando revivir el evento traumático.
Los pacientes reconocen diversas formas de discriminación como resultado de la enfermedad, tanto por los comportamientos exhibidos como por el diagnóstico.
Se evita recordar la enfermedad o pensar en la posibilidad de recaída por considerar que es doloroso o difícil de verbalizar; esto lleva al aislamiento social, no evaluar opciones de tratamiento y participar menos en la TD.
ConclusionesSe trata de un primer estudio en Colombia para entender cómo deciden los pacientes con enfermedad mental sobre su tratamiento.
Existen condiciones del sujeto, de la relación terapéutica y del entorno que determinan decisiones no siempre ajustadas al plan de tratamiento, tales como el estigma y la discriminación, las barreras de acceso y los tratamientos previos.
Los pacientes quieren tomar parte de las decisiones sobre su cuidado, dentro de un modelo más informado y participativo, con apoyo de la familia, sus pares y grupos.
Consideraciones éticasEstudio aprobado por comité de ética del Hospital Universitario San Ignacio, la participación fue voluntaria, se omiten datos que lleven a la identificación de casos.
Conflicto de interesesNinguno.
Clínica La Inmaculada y Clínica Retornar. Programa de Doctorado en Epidemiología Clínica de la Facultad de Medicina, Pontificia Universidad Javeriana, Bogotá, Colombia, del cual el autor es candidato a PhD.