La depresión perinatal es el episodio depresivo mayor que se inicia durante el embarazo o en las primeras 4 semanas posparto y genera importantes riesgos de salud para la madre y para el bebé. Se realiza un estudio descriptivo transversal a partir de 112 registros de mujeres embarazadas o en el posparto inmediato, a quienes se aplicó la escala de Edimburgo para depresión perinatal y se exploró la posible asociación con factores de riesgo psicosocial ocurridos en el último año. La prevalencia de síntomas depresivos perinatales de importancia clínica usando la escala de Edimburgo fue del 22,36%. El modelo de regresión logística encontró asociación entre síntomas depresivos perinatales clínicamente significativos (escala de Edimburgo ≥ 12) y los siguientes factores psicosociales: finalización de la relación de pareja (OR=6,26; IC95%, 1,91-20,49), dificultades económicas graves (OR=6,61; IC95%, 1,86-23,45) y muerte de un familiar (OR=3,79; IC95%, 1,12-12,74). En este estudio, 1 de cada 4 mujeres había roto con la pareja y tenía problemas económicos graves durante la gestación; además, 1 de cada 10 había sufrido la muerte de un ser querido en el último año. Estos hallazgos ofrecen la oportunidad de identificar precozmente algunos eventos psicosociales negativos como factores de riesgo de depresión perinatal, lo que permitiría dar acompañamiento y tratamiento oportuno a quienes lo requieran.
Perinatal depression is a major depression episode that starts during pregnancy and the postpartum period; and is an important cause of health risks in women and infants. A cross-sectional observational study was conducted with information from the records of 112 pregnant women or in the immediate postpartum period who were surveyed to determine the possible association between perinatal depressive symptoms and psychosocial factors occurring in the last year. The prevalence of clinically significant perinatal depressive symptoms using the Edinburgh scale was of 22.36%. The logistic regression model found association between clinically significant perinatal depressive symptoms (score on the Edinburgh scale ≥ 12 and the following psychosocial factors: end of the couple's relationship (OR=6.26; 95% CI, 1.91-20.49), severe economic problems (OR=6.61; 95% CI, 1.86-23.45), and the death of a family member (OR=3.79; 95% CI, 1.12-12.74). In this study one in four women had broken up with their partner and had severe economic problems during pregnancy, also one of ten had suffered the death of a loved one in the past year. These psychosocial factors were strongly associated with the presence of depressive symptoms with clinical importance. These finding offer the opportunity to consider psychosocial factors as a source of maternal stress that could be easily identified in the prenatal controls that pregnant women receive to identify women at risk of experiencing depressive symptoms in the perinatal period, which will enable appropriate treatment to be given to those who need it.
Según la quinta edición del Manual Diagnóstico y Estadístico de las Enfermedades Mentales (DSM-5), la depresión perinatal es un episodio depresivo mayor con inicio en el periodo perinatal (durante el embarazo o en las primeras 4 semanas tras el parto).
Según un metanálisis reciente, la prevalencia de depresión perinatal se sitúa en el 11,9% (intervalo de confianza del 95% [IC95%], 11,4-12,5)1. Es ampliamente conocido que las mujeres presentan con mayor frecuencia trastornos del estado del ánimo, es 2 veces más frecuente en ellas que en los varones, con una prevalencia de un 14-21%1. Lo que todavía no resulta tan claro para algunos es que, contra lo que se creía previamente, el embarazo no protege, sino que vulnera a la mujer frente al riesgo de sufrir síntomas depresivos y depresión perinatal2. La prevalencia de depresión perinatal se han descrito del 14 al 23%3 y se incrementa conforme avanza la gestación4.
La depresión perinatal puede tener consecuencias devastadoras no solo para la madre, sino también para el recién nacido y la familia5. Cuando ocurre en la primera mitad del embarazo, se incrementa el riesgo de parto prematuro, preeclampsia6,7, bajo peso para la edad gestacional, bajo peso al nacer8, bajo Apgar y menor perímetro cefálico. Grigoriadis et al.9, en un metanálisis encontraron que la depresión materna se asoció significativamente con parto prematuro, bajo peso al nacer y pobre succión.
Otro estudio demostró alteraciones fetales a la estimulación vibroacústica, en la variabilidad de la frecuencia cardiaca fetal, en la actividad motora y en el desarrollo conductual cuando la madre se encontraba deprimida10.
Se ha observado, además, deterioro en el autocuidado de estas madres, lo que puede asociarse con mayor consumo de nicotina, alcohol y sustancias psicoactivas, poca actividad física y no tomar las vitaminas prenatales10.
Sumado a todo esto, la depresión perinatal está infradiagnosticada y mal tratada11. Además, las mujeres con antecedentes de depresión frecuentemente suspenden los tratamientos con psicofármacos, empeorando el riesgo para ellas y sus bebés12. Entre el 50 y el 62% de las mujeres con antecedente de depresión posparto y el 33% con historia perinatal de depresión sufrirán depresión en el próximo embarazo13.
Recientemente se ha prestado atención al impacto que los factores psicosociales adversos podrían tener en la mujer embarazada y la asociación con depresión prenatal14. Entre los numerosos factores que se han asociado con esta afección, se encuentran los bajos ingresos15, el bajo nivel educativo16, el abuso sexual en la niñez17, el escaso apoyo social18 y los eventos vitales mayores19.
Robertson et al.20 identificaron factores predictores de depresión perinatal y los clasificaron en fuertes, moderados y débiles. Entre los primeros están la ansiedad, los eventos vitales estresantes, el escaso apoyo social durante la gestación y el antecedente de depresión. Los predictores moderados son la baja autoestima y la ansiedad materna, y los predictores débiles, no tener pareja o tener una difícil relación con ella, el bajo nivel económico y las complicaciones obstétricas.
El objetivo de esta investigación es explorar la posible asociación entre síntomas depresivos perinatales y eventos psicosociales negativos ocurridos en el último año.
MétodosEstudio descriptivo transversal a partir de fuente de información secundaria. El estudio primario se llevó a cabo en el Hospital General de Medellín, el principal hospital público de la ciudad de Medellín, que presta servicios de tercer nivel de complejidad a población general del departamento de Antioquia.
El tamaño de muestra para el estudio primario fue por conveniencia a partir de las mujeres que se encontraban hospitalizadas entre el 1 de noviembre y el 15 de diciembre de 2014 y cumplían los siguientes criterios: ser alfabeta, estar hospitalizada y embarazada o en las primeras 72 h posparto, tener por lengua materna el español y una condición clínica que a criterio del médico tratante no impidiera a la paciente participar en el estudio.
La encuesta empleada para recopilar la información del estudio fue diseñada por las investigadoras, una de ellas (SG) con amplia experiencia en el campo de la psiquiatría perinatal. Fue autoaplicada. El lenguaje de las preguntas es sencillo y para responderlas las pacientes tardaron entre 15 y 30 min. Una de las investigadoras (JV) fue la encargada de motivar a las pacientes a participar en la investigación y estuvo presente para aclarar dudas y garantizar el correcto diligenciamiento.
La encuesta incluyó la escala de depresión de Edimburgo21,22 validada por Jadresic et al.23. Esta escala se ha traducido y se ha utilizado en numerosos estudios para identificar a mujeres que podrían estar cursando con depresión en el embarazo y/o posparto24–28. La escala consta de 10 ítems y es autoaplicable, y completarla requiere 5 min. Las preguntas son tipo Liker con puntuaciones de 0 («No, nunca») a 3 («Sí, la mayor parte del tiempo»). La puntuación máxima es 30. Cuando se toma como punto de corte entre 12 y 13, se consigue la mayor eficiencia general (correcta clasificación de casos y no casos en el 87,4%), con una buena combinación de valores predictivos positivos (85,3%) y negativos (88,3%), además de una sensibiidad del 76,3% y una especificidad del 93,2%. La puntuación obtenida por cada paciente en la escala de Edimburgo permitió conformar 2 grupos de comparación, así: a) pacientes con ≥ 12 puntos, y b) pacientes con <12 puntos.
La variable dependiente para este estudio fueron los síntomas depresivos según la escala de Edimburgo. El punto de corte elegido para la escala fue ≥ 12, el cual se tomó para determinar qu’e pacientes estaban en alto riesgo de depresión. Otras variables incluidas fueron edad, estado civil, educación, lugar de residencia, empleo y capacidad de sostenerse económicamente. A partir de los factores de riesgo psicosocial caracterizados en el estudio primario, se tomaron los siguientes: muerte de un familiar o ser querido, finalización de una relación afectiva significativa, problemas graves, dificultades económicas, robo o pérdida de objetos valiosos, diagnóstico de una enfermedad grave, desempleo, cambio de empleo, problemas legales, sufrir un accidente, ser víctima de violencia física, cambio de religión y circunstancias que rodearon la gestación desde el punto de vista de la relación de pareja, las relaciones familiares, la situación económica, la salud física y el estado emocional. Las preguntas que evaluaron estos aspectos fueron de tipo Likert, con 5 posibles respuestas: excelente, bueno, regular, malo y pésimo.
Análisis estadísticoLa descripción de las variables cualitativas se hizo con frecuencias absolutas y relativas, en tanto que para la edad se empleó la mediana [intervalo intercuartílico], puesto que la muestra no tenía una distribución normal.
Se realizaron pruebas de normalidad y se calcularon medidas de resumen de las variables cuantitativas y tablas de frecuencias absolutas y relativas de las variables cualitativas. Se buscó la asociación entre tener una escala de Edimburgo ≥ 12 puntos con las demás variables incluidas en el estudio.
Como medida de asociación, se utilizó la odds ratio (OR) con su respectivo IC95%. Para establecer la relación entre variables cualitativas, se empleó la prueba de la χ2 de independencia. Se empleó el modelo de regresión logística binaria, en el cual se incluyeron las variables que en el análisis bivariable cumplieron el criterio de Hosmer-Lemeshow (p <0,25). Las variables edad, escolaridad, estado civil y empleo, se recategorizaron en 2 categorías para el modelo multivariable, según criterios clínicos de las psiquiatras investigadores.
Para minimizar los posibles sesgos, el manejo de la base de datos estuvo a cargo de personal con entrenamiento en este campo, con lo que se garantizó la fiabilidad de la información obtenida. Se controló con regresión logística por posibles variables confusoras. Para el análisis de la información se utilizó el software SPSS® versión 21.0 (SPSS Inc.; Chicago, Illinois, Estados Unidos), licencia amparada.
Esta investigación se clasificó como sin riesgo según la normativa colombiana (resolución 8430 de 1993) y fue aprobada por el Comité de Ética universitario y por el Comité de Investigación del Hospital. Se solicitó consentimiento informado a las mujeres participantes mayores de 18 años, y a las menores de edad se les pidió el asentimiento y el consentimiento informado fue dado por la familia o el tutor legal responsable. Se garantizó en todo momento la confidencialidad de la información analizada.
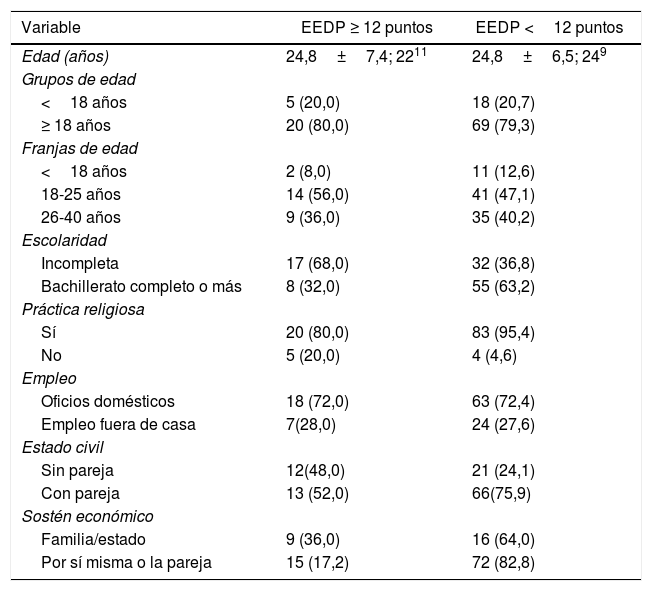
ResultadosSe analizó información de 112 gestantes o en el posparto inmediato. La edad mínima era 13 años y la máxima, 45. El 44,6% de las mujeres completaron los estudios medios de secundaria y el 29,4%, no. En cuanto al estado civil, la mayoría vivía en unión libre (58,9%), y las solteras eran el 29,4%. Solo el 16,1% de las pacientes tenían empleo y el 15,1% se sostenía económicamente. Todas las pacientes tenían seguridad social (tabla 1).
Características sociodemográficas de la población de estudio, por puntuaciones en la Escala de Edimburgo de Depresión Perinatal
| Variable | EEDP ≥ 12 puntos | EEDP <12 puntos |
|---|---|---|
| Edad (años) | 24,8±7,4; 2211 | 24,8±6,5; 249 |
| Grupos de edad | ||
| <18 años | 5 (20,0) | 18 (20,7) |
| ≥ 18 años | 20 (80,0) | 69 (79,3) |
| Franjas de edad | ||
| <18 años | 2 (8,0) | 11 (12,6) |
| 18-25 años | 14 (56,0) | 41 (47,1) |
| 26-40 años | 9 (36,0) | 35 (40,2) |
| Escolaridad | ||
| Incompleta | 17 (68,0) | 32 (36,8) |
| Bachillerato completo o más | 8 (32,0) | 55 (63,2) |
| Práctica religiosa | ||
| Sí | 20 (80,0) | 83 (95,4) |
| No | 5 (20,0) | 4 (4,6) |
| Empleo | ||
| Oficios domésticos | 18 (72,0) | 63 (72,4) |
| Empleo fuera de casa | 7(28,0) | 24 (27,6) |
| Estado civil | ||
| Sin pareja | 12(48,0) | 21 (24,1) |
| Con pareja | 13 (52,0) | 66(75,9) |
| Sostén económico | ||
| Familia/estado | 9 (36,0) | 16 (64,0) |
| Por sí misma o la pareja | 15 (17,2) | 72 (82,8) |
EEDP: Escala de Edimburgo de Depresión Perinatal.
Los valores expresan n (%), media±desviación estándar o mediana [intervalo intercuartílico].
El 22,36% de las mujeres evaluadas obtuvo una escala de Edimburgo ≥ 12 puntos, lo que representa riesgo de depresión perinatal.
Al momento de la encuesta, el 39,3% de las mujeres estudiadas se encontraban en embarazo y el 60,7%, en el posparto inmediato, es decir, las primeras 72 h tras el parto. Debido a esto, se consideró que los síntomas depresivos que se detectaron en esta evaluación estaban presentes durante la gestación, y no corresponden a baby blues, dado que se considera que los síntomas de esta entidad se manifiestan después del tercer día tras el parto29,30.
Dos de cada 3 mujeres embarazadas tenían una edad gestacional> 28 semanas, el 34,1% llevaba entre 13 y 28 semanas y solo en 1 era <13 semanas. Los principales motivos de hospitalización para estas mujeres fueron la amenaza de parto prematuro (40,0%) y el trabajo de parto (23,2%).
Eventos vitales y estresantes psicosociales ocurridos en el último añoSe comparan los eventos vitales negativos ocurridos en los últimos 12 meses a las mujeres con y sin síntomas depresivos relevantes según escala de depresión de Edimburgo (tabla 2).
Prevalencia de eventos vitales negativos vividos por la población de estudio en los últimos 12 meses
| Variable | EEDP ≥ 12 puntos | EEDP <12 puntos |
|---|---|---|
| Ruptura de relación de pareja | ||
| Sí | 15 (60,0) | 11(12,6) |
| No | 10 (40,0) | 76 (87,4) |
| Muerte de familiar | ||
| Sí | 12 (48,0) | 15 (17,2) |
| No | 13 (52,0) | 72 (82,8) |
| Problemas económicos graves | ||
| Sí | 17 (68,0) | 13 (14,9) |
| No | 8 (32,0) | 74 (85,1) |
| Desempleo | ||
| Sí | 12 (48,0) | 7 (8,0) |
| No | 13 (52,0) | 80 (92,0) |
| Problemas graves con hijos | ||
| Sí | 6 (24,0) | 4 (4,6) |
| No | 19 (76,0) | 83 (95,4) |
| Problemas familiares graves | ||
| Sí | 12 (48,0) | 11 (12,6) |
| No | 13 (52,0) | 76 (87,4) |
| Problemas graves de pareja | ||
| Sí | 18 (72,0) | 12 (13,8) |
| No | 7 (28,0) | 75 (86,2) |
| Problemas físicos graves | ||
| Sí | 11 (44,0) | 14 (16,1) |
| No | 14 (56,0) | 73 (83,9) |
| Violencia fisica | ||
| Sí | 6 (24,0) | 1 (1,1) |
| No | 19 (76,0) | 86 (98,9) |
| Robos o amenazas | ||
| Sí | 3 (12,0) | 4 (4,6) |
| No | 22 (88,0) | 83 (95,4) |
| Accidente | ||
| Sí | 1 (4,0) | 2 (2,3) |
| No | 24 (96,0) | 85 (97,7) |
| Problemas con la ley | ||
| Sí | 0 | 2 (2,3) |
| No | 25 (100) | 85 (97,7) |
EEDP: Escala de Edimburgo de Depresión Perinatal.
Los valores expresan n (%).
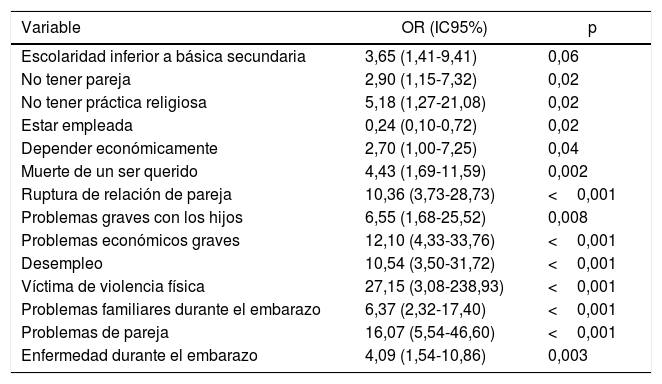
En el análisis bivariable se encontraron múltiples asociaciones entre síntomas depresivos perinatales y variables psicosociales y algunas sociodemográficas. Como factores de riesgo se encontraron: no tener pareja, problemas emocionales graves, muerte de un ser querido, problemas económicos graves en el último año, sufrir violencia física, problemas familiares durante el embarazo y situación de pareja regular o mala durante el embarazo. El único factor protector fue tener empleo (tabla 3).
Asociaciones significativas entre síntomas depresivos perinatales y otras variables del estudio
| Variable | OR (IC95%) | p |
|---|---|---|
| Escolaridad inferior a básica secundaria | 3,65 (1,41-9,41) | 0,06 |
| No tener pareja | 2,90 (1,15-7,32) | 0,02 |
| No tener práctica religiosa | 5,18 (1,27-21,08) | 0,02 |
| Estar empleada | 0,24 (0,10-0,72) | 0,02 |
| Depender económicamente | 2,70 (1,00-7,25) | 0,04 |
| Muerte de un ser querido | 4,43 (1,69-11,59) | 0,002 |
| Ruptura de relación de pareja | 10,36 (3,73-28,73) | <0,001 |
| Problemas graves con los hijos | 6,55 (1,68-25,52) | 0,008 |
| Problemas económicos graves | 12,10 (4,33-33,76) | <0,001 |
| Desempleo | 10,54 (3,50-31,72) | <0,001 |
| Víctima de violencia física | 27,15 (3,08-238,93) | <0,001 |
| Problemas familiares durante el embarazo | 6,37 (2,32-17,40) | <0,001 |
| Problemas de pareja | 16,07 (5,54-46,60) | <0,001 |
| Enfermedad durante el embarazo | 4,09 (1,54-10,86) | 0,003 |
IC95%: intervalo de confianza del 95%; OR: odds ratio.
Se construyó un modelo de regresión logística binaria de tipo explicativo, que permitió controlar las variables de confusión y mostrar las verdaderas asociaciones de los síntomas depresivos perinatales y las variables candidatas, las cuales se seleccionaron por tener un valor de p <0,25 en el análisis bivariable según criterio de Hosmer-Lemeshow. Las variables independientes que tenían más de 2 categorías se analizaron como variables dummy. Posteriormente se utilizó el método Enter para el ingreso de las variables y la obtención de la medida ajustada.
En la tabla 4 se pueden observar las variables que quedaron en el modelo y las OR ajustadas. El modelo construido con las 3 variables incluidas permite explicar los síntomas depresivos perinatales (χ2=44,150; p <0,001), es significativo, explica entre el 0,326 y el 0,498 de la variable dependiente y clasifica correctamente el 84,8% de los casos, lo que permite aceptar el modelo.
Factores asociados con los síntomas depresivos perinatales: modelo bivariable frente a modelo de regresión logística
| Variable | Modelo bivariable, OR (IC95%) | Modelo multivariable, ORa (IC95%) |
|---|---|---|
| Finalización de relación de pareja | 10,36 (3,73-28,73) | 6,26 (1,91-20,49) |
| Dificultades económicas graves | 12,10 (4,33-33,76) | 6,61 (1,86-23,45) |
| Muerte de un familiar cercano | 4,43 (1,69-11,59) | 3,79 (1,12-12,74) |
IC95%: intervalo de confianza del 95%; OR: odds ratio; ORa: odds ratio ajustada.
Se determinaron factores psicosociales y eventos vitales negativos asociados con depresión perinatal en 112 mujeres en embarazo y posparto inmediato (< 3 días). El hallazgo más importante de este estudio fue la alta prevalencia de depresión perinatal (22,3%), comparado con las prevalencias descritas en otros estudios, que oscilan entre el 10 y el 15%: Suiza, 13,7%31,32; Reino Unido, 13,5%33; Australia, 16,9%19, y Estados Unidos, 15,6%30,34,35. Esta alta prevalencia encontrada y la asociación estadística con factores de adversidad psicosocial pueden ser el reflejo del tipo de población obstétrica que acude al hospital donde se tomó la muestra.
Localmente se ha reportado una amplia gama de prevalencias de depresión perinatal, lo cual podría estar en relación con los instrumentos empleados para medir los síntomas depresivos. En un estudio realizado con 189 gestantes en Medellín utilizando el Inventario de Depresión de Beck versión II (BDI-II), encontraron una prevalencia de síntomas depresivos del 61,4%, y además encontraron asociación con el antecedente de depresión (OR=7,1; IC95%, 2,6-19,2), maltrato psicológico (OR=8,7; IC95%, 2,0-38,5) y pareja disfuncional (OR=5,1; IC95%, 1,9-13,8)36. Otro estudio local incluyó a 125 adolescentes embarazadas y las comparó con 125 adolescentes no embarazadas a través de la escala de Zung para depresión. La prevalencia de síntomas depresivos en las adolescentes embarazadas fue del 32,8% y en las no embarazas, el 16,8%37. Un estudio realizado en Cali (Colombia)38 incluyó a 149 mujeres en el posparto inmediato y, utilizando la Escala de Edimburgo, encontró una prevalencia de síntomas depresivos del 46,3%. Este es el único estudio que se podría comparar directamente con el nuestro, aunque el punto de corte empleado por los investigadores para determinar riesgo de depresión fue ≥ 10, y nosotros empleamos como punto de corte ≥ 12, según lo recomendado en la literatura.
Otro hallazgo de importancia es la asociación significativa entre los síntomas depresivos perinatales y los factores psicosociales negativos en el último año. La ruptura de la relación de pareja se asoció con un riesgo de sufrir síntomas perinatales 5 veces mayor (OR=6,26); los problemas económicos graves, un riesgo 5 veces mayor (OR=6,61), y la muerte de un familiar, 2 veces mayor (OR=3,79), lo cual coincide con una revisión sistemática realizada por Lancaster et al.27, quienes encontraron que los eventos estresantes, el escaso apoyo social, la violencia doméstica, los bajos ingresos económicos, el bajo nivel educativo y las malas relaciones interpersonales se asociaban con mayor riesgo de síntomas depresivos prenatales.
Yelland et al.39 encontraron que más del 60% de las mujeres experimentan por lo menos un evento vital estresante en los 12 meses que preceden el nacimiento, y al menos el 18% viven 3 o más eventos de adversidad social. Son numerosas las investigaciones que han asociado los eventos vitales estresantes durante la gestación con la depresión prenatal20,32,39–43, lo cual coincide con nuestros hallazgos. La mayoría de los estudios que tienen en cuenta los eventos vitales estresantes omiten clasificarlos por tipo de evento, lo cual es útil para definir las intervenciones.
Al contrario que en otros estudios, no se encontró asociación con abortos previos44,45, el nivel educativo46–48 o tener una relación de pareja disfuncional30. A pesar de estos hallazgos, pocos estudios se han centrado en el papel de la red de apoyo familiar y social en la intervención preventiva del riesgo psicosocial asociado con la gestación49,50.
Kingston et al.51 encontraron en una muestra de 6.421 mujeres que el 10,5% reportaba abuso cerca del momento del parto y el 4,3%, en los 2 años previos. Se encontró en nuestro estudio que haber sufrido violencia durante el embarazo es factor de riesgo de depresión prenatal. Varias investigaciones han mostrado que las mujeres son víctimas de diferentes tipos de violencia durante el embarazo, de manera mucho más prevalente las violencias sexual e intrafamiliar52–55.
Los hallazgos de este estudio deben interpretarse a la luz de las siguientes limitaciones: a) los resultados se basan en una autoevaluación que puede estar afectada por sesgos de memoria; b) la muestra del estudio fue por conveniencia y se compuso principalmente de mujeres con ingresos bajos y medios; además, el hospital donde se realizó el estudio es un centro de atención terciaria al que se remite a las mujeres embarazadas con alto riesgo obstétrico, lo que podría restar validez externa a los resultados; c) el cuestionario con que se obtuvo la información psicosocial fue diseñado por las investigadoras y no ha sido validado; d) la mayoría de las mujeres al momento de ser encuestadas se encontraban en el posparto inmediato y en el tercer trimestre de gestación, por lo que no están representadas las mujeres en el primer y segundo trimestre del embarazo; e) dado el contenido sensible de las preguntas, es posible que las pacientes hayan sentido vergüenza al responderlas, lo que podría representar un sesgo de información; f) cuando se indagó por situaciones de violencia, no se especificó el tipo de violencia, por lo que no se puede concluir acerca de este aspecto, y g) los casos de depresión deben tomarse como prevalentes y no como incidentes, por lo que no se puede asegurar que algunas de las mujeres no estuvieran deprimidas al momento de embarazarse. No obstante estas limitaciones, este estudio provee información valiosa relacionada con la depresión prenatal y los riesgos psicosociales en mujeres con alto riesgo obstétrico.
ConclusionesLos síntomas de depresión perinatal en este grupo de mujeres con alto riesgo obstétrico se asoció significativamente con la presencia de situaciones concretas de riesgo psicosocial, como la disfunción de la pareja, los problemas económicos y los duelos por muerte de un familiar. Todos estos aspectos psicosociales se pueden identificar en los controles prenatales y son susceptibles de observación clínica para intervenir oportunamente a las mujeres que así lo requieran. Esto podría impactar positivamente en el bienestar tanto de estas madres como de sus bebés.
Se requiere un esfuerzo social conjunto que parta de la promoción de estilos de vida saludables, de la psicoeducación de la población en riesgo, en este caso las mujeres en edad reproductiva, pero también de los prestadores de los servicios de salud, médicos, enfermeras y promotores de salud, que deberán identificar a las mujeres que pasan por estas situaciones psicosociales y, a su vez, clasificarlas por los factores de riesgo para la madre y el feto.
Finalmente, un problema de tal magnitud como la depresión perinatal requiere intervenciones integrales que incluyan recursos, políticas y acciones de salud pública.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.
Conflicto de interesesNinguno.
Agradecemos de manera especial a las mujeres que nos ayudaron con esta investigación.