Colombia está enfrentado una epidemia emergente del consumo endovenoso de heroína. Un conocimiento de los programas existentes que ofrecen tratamiento asistido con metadona en el país es necesario para que se puedan proponer estrategias de mejoría.
MétodosSe encuestaron 13 programas de regiones prioritarias. Se evaluaron las características demográficas y clínicas de los usuarios, así como los servicios ofrecidos por estos programas, sus protocolos de tratamiento con metadona y las diferencias en las barreras al tratamiento y las causas de abandono del tratamiento.
ResultadosSe analizaron 12/13 cuestionarios, con un total de 538 pacientes activos. La mayoría de los pacientes eran varones (85,5%) de 18 a 34 años (70%). El 40% eran usuarios de drogas intravenosas y el 25% admitió compartir agujas. Entre las comorbilidades asociadas con el consumo de heroína se encontró la enfermedad mental (48%), la hepatitis C (8,7%) y la infección por el VIH (2%). La comorbilidad psiquiátrica se asocia más con los pacientes que acuden al sector privado (el 69,8 frente al 29,7%; p < 0,03). La media de la dosis inicial de metadona es 25,3±8,9mg/día y las dosis de mantenimiento van de 41 a 80 mg/día. La falta de articulación con atención primaria fue una barrera más sentida que los problemas con la cobertura del seguro médico y los prejuicios del tratamiento con metadona (p < 0,05). También, los problemas administrativos y de la aseguradora (p < 0,003), la falta de suministro de metadona (p < 0,018) y la recaída en el consumo (p < 0,014) son las razones más significativas de abandono del tratamiento.
ConclusionesEstos programas tienen diferentes niveles de desarrollo e implementación en los protocolos de tratamiento. Algunas de las barreras de acceso y de las causas de abandono del tratamiento pueden mitigarse mejorando la administración de salud.
Colombia is facing a rising epidemic of intravenous heroin use. Knowledge of the methadone-assisted treatment programs in the country is crucial in order to propose improvement strategies.
Methods13 programmes from priority regions were surveyed. The demographic and clinical characteristics of the patients attending the programs, a description of the services offered, their methadone treatment protocols, the various barriers to treatment and the causes of treatment abandonment were reviewed.
Results12/13 questionnaires were analysed with a total of 538 active patients. Most of the patients attending these programs were men (85.5%) between 18 and 34 years-old (70%). Forty percent (40%) were intravenous drug users and 25% admitted sharing needles. The comorbidities associated with heroin use were mental illness (48%), hepatitis C (8.7%) and HIV (2%). Psychiatric comorbidity was more likely in patients attending the private sector (69.8% vs 29.7%; p<0.03). The initial average dose of methadone administered was 25.3±8.9mg/day, with a maintenance dose ranging from 41 to 80mg/day. Lack of alignment with primary care was perceived to be the most serious barrier to access, ahead of problems with insurance and prejudice towards treatment with methadone (p<0.05). Health Administration and insurance problems (p<0.003), together with the lack of availability of methadone (p<0.018) and relapse (p<0.014) were the most important reasons for abandonment of treatment.
ConclusionsThe treatment protocols of these programmes offer different levels of development and implementation. Some of the barriers to access and reasons for abandonment of treatment with methadone can be mitigated with better health administration.
La prevalencia de vida del uso de heroína en la población colombiana es del 0,14% (31.852 personas), y la prevalencia del último año fue del 0,03% en 20131. En cambio, en 2015 la prevalencia de vida del consumo de heroína entre los mayores de 45 años fue del 0,7%, y los autores no reportaron datos sobre el consumo de opioides en la vida o el último año en los otros grupos etarios2. Las estimaciones de 2013 indican que en el país puede haber cerca de 7.000 consumidores de heroína el último año1. Aunque estos datos parecen leves cuando se comparan con los de otros países de la región que tienen mayor prevalencia de consumo de opiáceos, como Bolivia (0,6%), Brasil (0,5%) y Chile (0,5%)3, esta creciente demanda en Colombia puede desbordar la capacidad de los servicios de tratamiento disponibles.
En un estudio realizado en Medellín con 50 pacientes dependientes de heroína que accedieron a tratamiento, se mostró que la mayoría eran varones (74%) con una edad promedio de 23 años que habían iniciado el consumo de heroína a los 18 años en promedio. Igualmente, el 38% tenía comorbilidad psiquiátrica, con un riesgo de infección por el VIH asociado con la práctica de relaciones sexuales sin protección y, curiosamente, no con el uso endovenoso4. Para evaluar la situación de los pacientes que no acceden a los servicios de tratamiento en Colombia, se realizó otro estudio utilizando la metodología de muestra de referencia en cadena (RSD)5, que evaluó a 42 usuarios de heroína en la comunidad y evidenció que el 24% reconoce uso endovenoso y el 14% de ellos admiten que comparten las jeringas6. La prevalencia estimada de infección por el VIH en la población de usuarios de drogas intravenosas (UDI) en la ciudad de Medellín es de 3,8% y en la ciudad de Pereira, del 1,9%7,8. Aunque estas prevalencias de infección por el VIH entre los UDI son menores que la reportada en Latinoamérica y el Caribe, que consolidada es del 7,4%9, el riesgo de propagación de la infección por el VIH aumenta exponencialmente en las circunstancias en que se comparte la parafernalia de uso endovenoso.
La respuesta oficial en Colombia al consumo endovenoso de heroína y sus riesgos incluye legislación (Ley 1566 de 2012) que garantiza la atención integral a las personas que consumen sustancias psicoactivas, y la Política Nacional para la Reducción del Consumo de Sustancias Psicoactivas y su Impacto10, que definen los lineamientos sectoriales frente a este problema, que operativamente se traduce en el Plan Nacional de Respuesta al Consumo Emergente de Heroína11 en el desarrollo de la Política de Salud Mental12. Estas acciones se aúnan en que la cobertura de los servicios para la atención de personas con consumo de heroína y otros opiáceos están incluidos en el Plan Obligatorio de Salud (POS)13. Los lineamientos generales de las acciones son la prevención, la mitigación, la superación y el aumento de la capacidad de respuesta10. En este sentido, se han instaurado varios centros de tratamiento asistido con metadona (TAM), que pueden estar en diferentes niveles de desarrollo e implementación en las 7 regiones que tienen las más altas prevalencias de este problema, ya que se desconocen los detalles del estado actual de su desarrollo. Estos programas han venido utilizando únicamente metadona en tabletas, porque en Colombia la metadona líquida no está disponible. El uso de la metadona líquida con sistemas de administración computarizadas facilita la dosificación segura y el monitoreo del medicamento durante los tratamientos en países donde está disponible.
El objetivo central de este estudio es describir el estado de desarrollo de los programas en estas regiones que están usando TAM, identificar las características demográficas y clínicas de los usuarios de los servicios y las características de los programas, así como los patrones de uso y la dosis promedio de metadona utilizadas en estos programas, y evaluar la severidad de las potenciales barreras de acceso y las causas de abandono de este tratamiento. El objetivo complementario de este estudio es describir las diferencias significativas entre los programas públicos y los privados. Estos incluyen a las organizaciones sin ánimo de lucro y las organizaciones no gubernamentales (ONG). Se espera que, con este conocimiento más detallado de los usuarios, los programas y los impedimentos al tratamiento, se pueda ayudar a identificar áreas que necesiten mejoras y aumentar la posibilidad de proponer estrategias para mitigar el impacto en salud.
Material y métodosLos programas se eligieron de las 7 regiones y ciudades colombianas donde el consumo de heroína es más preocupante (Antioquia, Bogotá, Cauca, Norte de Santander, Quindío, Risaralda y Valle del Cauca). Se seleccionaron todos los programas de estas ciudades que habían reportado TAM para el trastorno por uso de opiáceos. El instrumento para la evaluación se diseñó con base en el cuestionario utilizado para la caracterización de los servicios disponibles en Estados Unidos14, que se ajustó a la revisión de la literatura15–17 y se adaptó a la necesidad del país con la retroalimentación de expertos conocedores sobre los centros de atención en Colombia. El instrumento consta de 5 secciones donde se evalúa: a) las características de los usuarios; b) las características de los programas; c) la severidad de las barreras al acceso y las causas de abandono del tratamiento; d) los modelos de tratamiento y los medicamentos utilizados, y e) datos específicos de los protocolos de TAM utilizados por cada programa. El instrumento fue revisado consensuadamente por 3 expertos nacionales y después se envió por correo electrónico a los 13 diferentes programas que suministran TAM para el trastorno por consumo de opiáceos (dependencia de heroína y opiáceos). Se utilizó el programa estadístico SPSS (IBM SPSS Statistics 22) para el análisis descriptivo de todos los programas y las diferencias entre los programas públicos (n = 7) y los privados (n = 5). Para las diferencias de los promedios se utilizó la prueba de la t de Student para variables continuas, y para las diferencias de los proporciones, la prueba de la χ2 de Pearson para variables categóricas. También se analizaron las diferencias de intensidad de las barreras al acceso y las causas de abandono del tratamiento que utilizó una escala de 0 (nunca ocurre) a 5 (siempre presente), con ANOVA y post-hoc para evaluar las diferencias de cada barrera o causa de abandono. La significación estadística se definió con la prueba alfa de 2 colas y p < 0,05.
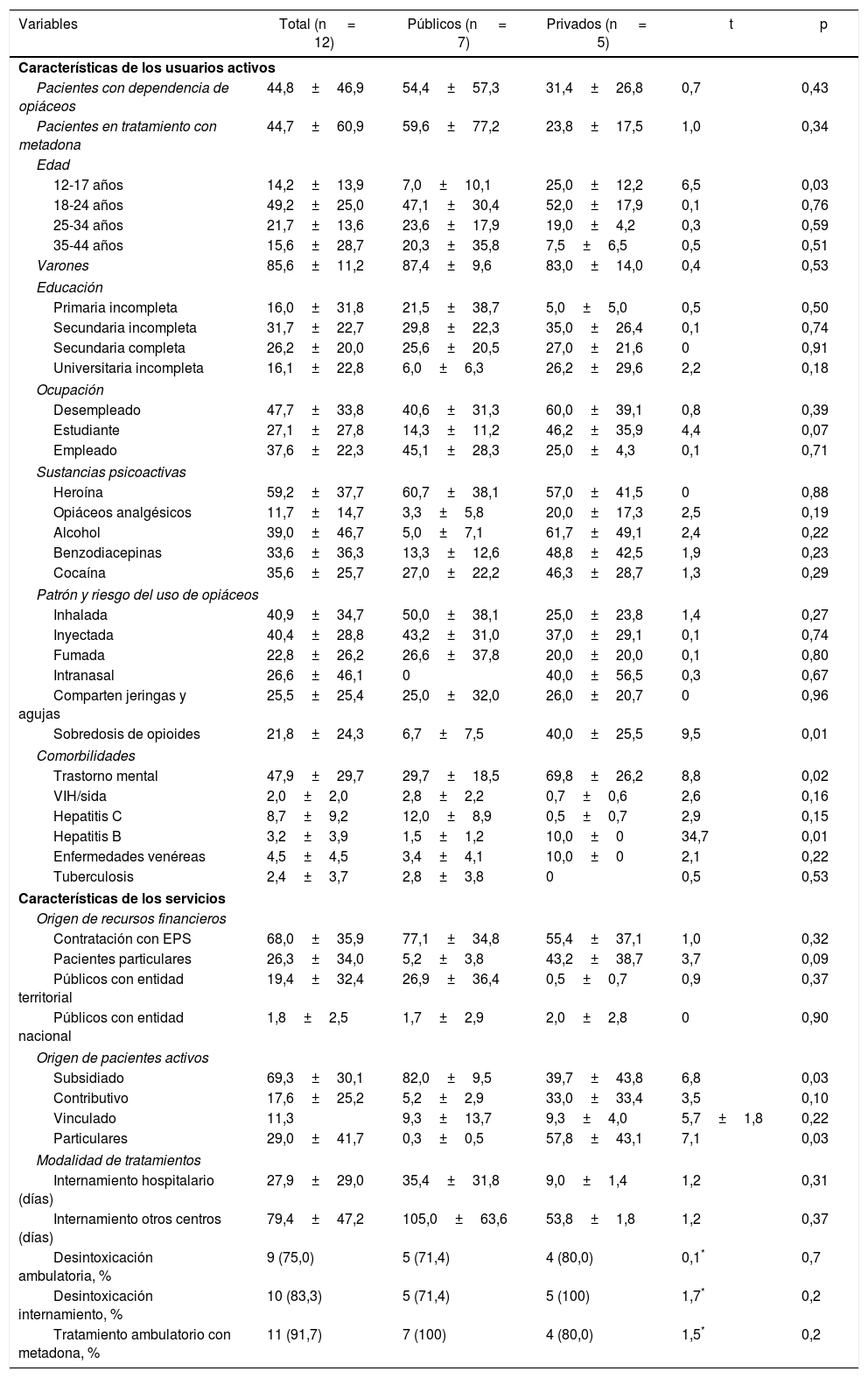
ResultadosSe recibieron 12 cuestionarios de los 13 enviados a las instituciones seleccionadas de las 7 ciudades y regiones priorizadas. En la tabla 1 se presentan las características agregadas de los programas con las descripciones de los pacientes activos en tratamiento y los servicios prestados por los programas, junto con las diferencias relevantes entre las instituciones públicas y las privadas.
Programas de tratamiento asistido con metadona en Colombia
| Variables | Total (n = 12) | Públicos (n = 7) | Privados (n = 5) | t | p |
|---|---|---|---|---|---|
| Características de los usuarios activos | |||||
| Pacientes con dependencia de opiáceos | 44,8±46,9 | 54,4±57,3 | 31,4±26,8 | 0,7 | 0,43 |
| Pacientes en tratamiento con metadona | 44,7±60,9 | 59,6±77,2 | 23,8±17,5 | 1,0 | 0,34 |
| Edad | |||||
| 12-17 años | 14,2±13,9 | 7,0±10,1 | 25,0±12,2 | 6,5 | 0,03 |
| 18-24 años | 49,2±25,0 | 47,1±30,4 | 52,0±17,9 | 0,1 | 0,76 |
| 25-34 años | 21,7±13,6 | 23,6±17,9 | 19,0±4,2 | 0,3 | 0,59 |
| 35-44 años | 15,6±28,7 | 20,3±35,8 | 7,5±6,5 | 0,5 | 0,51 |
| Varones | 85,6±11,2 | 87,4±9,6 | 83,0±14,0 | 0,4 | 0,53 |
| Educación | |||||
| Primaria incompleta | 16,0±31,8 | 21,5±38,7 | 5,0±5,0 | 0,5 | 0,50 |
| Secundaria incompleta | 31,7±22,7 | 29,8±22,3 | 35,0±26,4 | 0,1 | 0,74 |
| Secundaria completa | 26,2±20,0 | 25,6±20,5 | 27,0±21,6 | 0 | 0,91 |
| Universitaria incompleta | 16,1±22,8 | 6,0±6,3 | 26,2±29,6 | 2,2 | 0,18 |
| Ocupación | |||||
| Desempleado | 47,7±33,8 | 40,6±31,3 | 60,0±39,1 | 0,8 | 0,39 |
| Estudiante | 27,1±27,8 | 14,3±11,2 | 46,2±35,9 | 4,4 | 0,07 |
| Empleado | 37,6±22,3 | 45,1±28,3 | 25,0±4,3 | 0,1 | 0,71 |
| Sustancias psicoactivas | |||||
| Heroína | 59,2±37,7 | 60,7±38,1 | 57,0±41,5 | 0 | 0,88 |
| Opiáceos analgésicos | 11,7±14,7 | 3,3±5,8 | 20,0±17,3 | 2,5 | 0,19 |
| Alcohol | 39,0±46,7 | 5,0±7,1 | 61,7±49,1 | 2,4 | 0,22 |
| Benzodiacepinas | 33,6±36,3 | 13,3±12,6 | 48,8±42,5 | 1,9 | 0,23 |
| Cocaína | 35,6±25,7 | 27,0±22,2 | 46,3±28,7 | 1,3 | 0,29 |
| Patrón y riesgo del uso de opiáceos | |||||
| Inhalada | 40,9±34,7 | 50,0±38,1 | 25,0±23,8 | 1,4 | 0,27 |
| Inyectada | 40,4±28,8 | 43,2±31,0 | 37,0±29,1 | 0,1 | 0,74 |
| Fumada | 22,8±26,2 | 26,6±37,8 | 20,0±20,0 | 0,1 | 0,80 |
| Intranasal | 26,6±46,1 | 0 | 40,0±56,5 | 0,3 | 0,67 |
| Comparten jeringas y agujas | 25,5±25,4 | 25,0±32,0 | 26,0±20,7 | 0 | 0,96 |
| Sobredosis de opioides | 21,8±24,3 | 6,7±7,5 | 40,0±25,5 | 9,5 | 0,01 |
| Comorbilidades | |||||
| Trastorno mental | 47,9±29,7 | 29,7±18,5 | 69,8±26,2 | 8,8 | 0,02 |
| VIH/sida | 2,0±2,0 | 2,8±2,2 | 0,7±0,6 | 2,6 | 0,16 |
| Hepatitis C | 8,7±9,2 | 12,0±8,9 | 0,5±0,7 | 2,9 | 0,15 |
| Hepatitis B | 3,2±3,9 | 1,5±1,2 | 10,0±0 | 34,7 | 0,01 |
| Enfermedades venéreas | 4,5±4,5 | 3,4±4,1 | 10,0±0 | 2,1 | 0,22 |
| Tuberculosis | 2,4±3,7 | 2,8±3,8 | 0 | 0,5 | 0,53 |
| Características de los servicios | |||||
| Origen de recursos financieros | |||||
| Contratación con EPS | 68,0±35,9 | 77,1±34,8 | 55,4±37,1 | 1,0 | 0,32 |
| Pacientes particulares | 26,3±34,0 | 5,2±3,8 | 43,2±38,7 | 3,7 | 0,09 |
| Públicos con entidad territorial | 19,4±32,4 | 26,9±36,4 | 0,5±0,7 | 0,9 | 0,37 |
| Públicos con entidad nacional | 1,8±2,5 | 1,7±2,9 | 2,0±2,8 | 0 | 0,90 |
| Origen de pacientes activos | |||||
| Subsidiado | 69,3±30,1 | 82,0±9,5 | 39,7±43,8 | 6,8 | 0,03 |
| Contributivo | 17,6±25,2 | 5,2±2,9 | 33,0±33,4 | 3,5 | 0,10 |
| Vinculado | 11,3 | 9,3±13,7 | 9,3±4,0 | 5,7±1,8 | 0,22 |
| Particulares | 29,0±41,7 | 0,3±0,5 | 57,8±43,1 | 7,1 | 0,03 |
| Modalidad de tratamientos | |||||
| Internamiento hospitalario (días) | 27,9±29,0 | 35,4±31,8 | 9,0±1,4 | 1,2 | 0,31 |
| Internamiento otros centros (días) | 79,4±47,2 | 105,0±63,6 | 53,8±1,8 | 1,2 | 0,37 |
| Desintoxicación ambulatoria, % | 9 (75,0) | 5 (71,4) | 4 (80,0) | 0,1* | 0,7 |
| Desintoxicación internamiento, % | 10 (83,3) | 5 (71,4) | 5 (100) | 1,7* | 0,2 |
| Tratamiento ambulatorio con metadona, % | 11 (91,7) | 7 (100) | 4 (80,0) | 1,5* | 0,2 |
Contibutivo: con pago directo de trabajadores; EPS: empresa prestadora de servicio; Subsidiado: con aporte estatal y otras fuentes solidarias; Vinculado: con recursos nacionales para población pobre no asegurada.
El número total de pacientes que estaban activos en TAM era de 536 personas. El 85,6% de estos pacientes en tratamiento eran varones, que estaban mayormente representados en el grupo etario de 18 a 34 años, el 26,2% con educación secundaria completa y el 47,7% desempleados. El grupo de menores de 17 años estaba significativamente más representado en el sector privado que en el público (el 25 frente al 7%; p < 0,04), y con una tendencia no significativa a ser mayormente estudiantes (el 46,2 frente al 14,3%; p = 0,07). Alrededor del 40% de estos pacientes usan la heroína por vía endovenosa y otro 40,9% la inhala. El 25,5% de los consumidores de heroína reportaron haber compartido jeringas y agujas. El 21,8% de los usuarios del servicio indicaron haber sufrido una sobredosis de heroína, la mayoría en el sector privado (el 40 frente al 6,7%; p < 0,02). En cuanto al uso de otras sustancias, el 39% de los pacientes declararon el uso concomitante de alcohol y el 33,6%, de benzodiacepinas, sustancias que aumentan el riesgo de sobredosis y muerte cuando su consumo se añade al tratamiento con metadona. Aunque el uso inapropiado de analgésicos opiáceos parece ser un problema prevalente entre los usuarios de servicios que acuden al sector privado (el 20 frente al 3,3%), esta diferencia no es significativa. Las otras enfermedades asociadas con la dependencia de la heroína incluyen trastorno mental (48%), hepatitis C (8,7%), infección por el VIH (2%) y tuberculosis (2,4%). La comorbilidad psiquiátrica está significativamente más asociada a los pacientes con dependencia de opiáceos que se atienden en el sector privado (el 69,8 frente al 29,7%; p < 0,03).
Características de los programasLos programas de tratamiento son la mayoría de complejidad media. Según el origen de los recursos, el 68% recibe contratación con las Empresas Promotoras de Salud (EPS); el 26,3%, de pacientes particulares, y el 19,4%, de la entidad territorial. Como era de esperarse, las instituciones privadas obtienen el 43,2% de sus recursos de pacientes particulares comparado con el 5,3% de las públicas. Según la fuente de financiación, el 69,3% de los pacientes activos pertenecen al régimen subsidiado, que a su vez están mayormente representados en el sector público (el 82 frente al 39,7%; p < 0,04). Las modalidades de tratamiento para los pacientes con dependencia de la heroína ofrecidas entre los 12 programas examinados incluyen desintoxicación ambulatoria (75%), desintoxicación con internamiento (83,3%) y TAM ambulatorio (91,7%).
En general los programas de tratamiento cuentan con equipos de tratamiento multidisciplinarios. Todos tienen psicólogo y psiquiatra; el 91,7%, terapeuta ocupacional, trabajo social y enfermería; el 66,7%, un médico general; el 50%, un nutricionista y operador calificado; el 33,3%, toxicólogo y pedagogo reeducador, y el 25%, médico especialista en farmacodependencia y psicólogo con especialización en neuropsicología. La mayoría de estos equipos (> 75%) tamiza tanto por uso de sustancias como por problemas relacionados con este y trastornos mentales, determinan la presencia de drogas en orina (83,3%), y realizan análisis de sangre por hepatitis B (66,7%), hepatitis C (58,3%) y VIH (75%) y determinaciones de bacilo de Kock en esputo (75%). Sólo 2 (16,7%) de estos equipos hacen búsqueda activa de pacientes en la comunidad, así como evaluación de alcoholemia mediante su detección en el aliento. Solo 1 de los programas de tratamiento (8,3%) ofrece vacunación contra la hepatitis B, así como centro de acogida y tratamiento para los pacientes a cargo del sistema judicial.
Los centros utilizan como referencia las guías de tratamiento con metadona desarrolladas por CARISMA18 o la OMS19. En el estado actual, los centros de tratamiento aún no tienen implementadas estrategias de reducción de daño como el suministro de jeringas o salas de consumo limpio para las personas que no logran la abstinencia total o no están interesadas.
La mayoría de los programas ofrecen intervenciones de psicoterapia con diferentes orientaciones, pero casi nunca utilizan la terapia de 12 pasos. Dos programas están instruyendo a pacientes y familiares sobre las maniobras para el rescate de las personas en sobredosis de opiáceos. El 41,7% de los programas realizan actividades de educación en la reducción del riesgo del consumo de drogas por vía endovenosa.
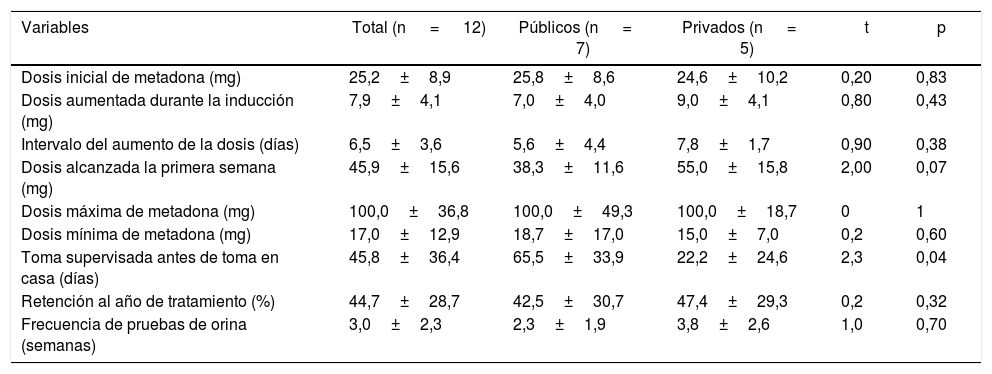
Protocolos de tratamiento asistido con metadonaEl número total de pacientes que estaban activos en TAM era 536, con una media de 44,7±60,9 (rango, 0-199) pacientes activos. Como se ilustra en la tabla 2, la dosis inicial promedio durante la inducción ambulatoria con metadona era de 25,3±8,9 (15–40) mg/día. Esta dosis inicial de metadona se incrementa en promedio 7,9±4,1mg cada 6,5±3 días hasta alcanzar un dosis promedio de metadona de 45,9 mg/día (rango, 20–80) en la primera semana; 9 programas (75%) dijeron que se mantenía la dosis de metadona en 41–80mg/día; en cambio, 2 programas mantenían la dosis < 40mg/día y 1 programa, > 80mg/día. El promedio de la dosis máxima diaria reportada es de 100 mg/día (rango, 40-180). Dos de los programas reportaron que, por protocolo, realizan la inducción al tratamiento con metadona con el paciente siempre hospitalizado, para luego continuarlo ambulatoriamente. El promedio de días necesarios antes de que el paciente pueda tomar la metadona en su casa sin supervisión del personal médico es de 45,8±36,4 días (rango, 1–90). Los programas del sector público supervisan la toma de metadona en promedio de 65±33,9 días, significativamente más que los programas privados (22 días; p = 0,04). Para terminar, los programas realizan en promedio 1 prueba toxicológica cada 3 semanas (rango, 1–8).
Protocolos de tratamiento asistido con metadona. Colombia, 2014
| Variables | Total (n = 12) | Públicos (n = 7) | Privados (n = 5) | t | p |
|---|---|---|---|---|---|
| Dosis inicial de metadona (mg) | 25,2±8,9 | 25,8±8,6 | 24,6±10,2 | 0,20 | 0,83 |
| Dosis aumentada durante la inducción (mg) | 7,9±4,1 | 7,0±4,0 | 9,0±4,1 | 0,80 | 0,43 |
| Intervalo del aumento de la dosis (días) | 6,5±3,6 | 5,6±4,4 | 7,8±1,7 | 0,90 | 0,38 |
| Dosis alcanzada la primera semana (mg) | 45,9±15,6 | 38,3±11,6 | 55,0±15,8 | 2,00 | 0,07 |
| Dosis máxima de metadona (mg) | 100,0±36,8 | 100,0±49,3 | 100,0±18,7 | 0 | 1 |
| Dosis mínima de metadona (mg) | 17,0±12,9 | 18,7±17,0 | 15,0±7,0 | 0,2 | 0,60 |
| Toma supervisada antes de toma en casa (días) | 45,8±36,4 | 65,5±33,9 | 22,2±24,6 | 2,3 | 0,04 |
| Retención al año de tratamiento (%) | 44,7±28,7 | 42,5±30,7 | 47,4±29,3 | 0,2 | 0,32 |
| Frecuencia de pruebas de orina (semanas) | 3,0±2,3 | 2,3±1,9 | 3,8±2,6 | 1,0 | 0,70 |
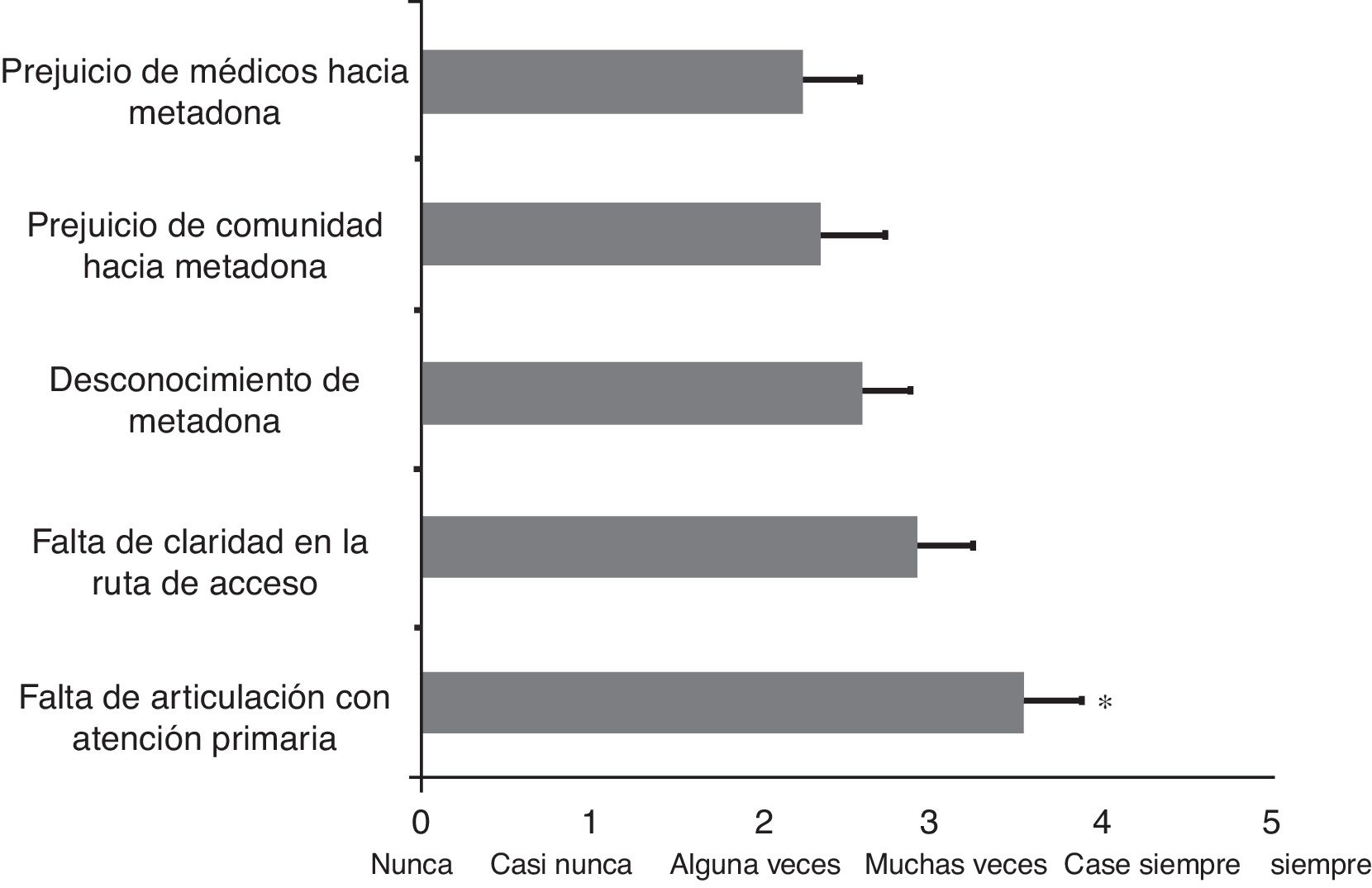
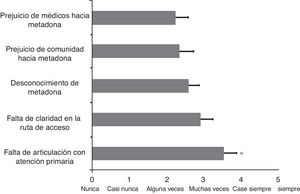
Tras evaluar las barreras al acceso al tratamiento, los resultados indican que hay una diferencia significativa entre ellas (ANOVA, F = 2,4; df = 4; p = 0,05). La figura 1 ilustra los resultados de la valoración de los programas en lo relacionado con las barreras para el acceso al TAM, para lo cual se utilizó la escala de 0 (nunca) a 5 (siempre). Los resultados de los análisis post-hoc identifican que la falta de articulación con atención primaria es significativamente el mayor obstáculo para el acceso al TAM, con una media de 3,54±0,3 en esta escala de evaluación comparado con el desconocimiento del TAM (2,58±0,2; p < 0,05), con el prejuicio de la comunidad hacia la metadona (2,33±0,3; p < 0,014) y con el prejuicio de los médicos hacia el TAM (2,25±0,3; p < 0,009). Aunque la falta de claridad en la ruta de acceso (2,92±0,3) siguió en intensidad a la falta de articulación con atención primaria, esta no alcanzó la significación estadística. Asimismo el 66,7% de los programas identificaron el retraso de las EPS en las órdenes de tratamiento como la circunstancia más prevalente en esta barrera.
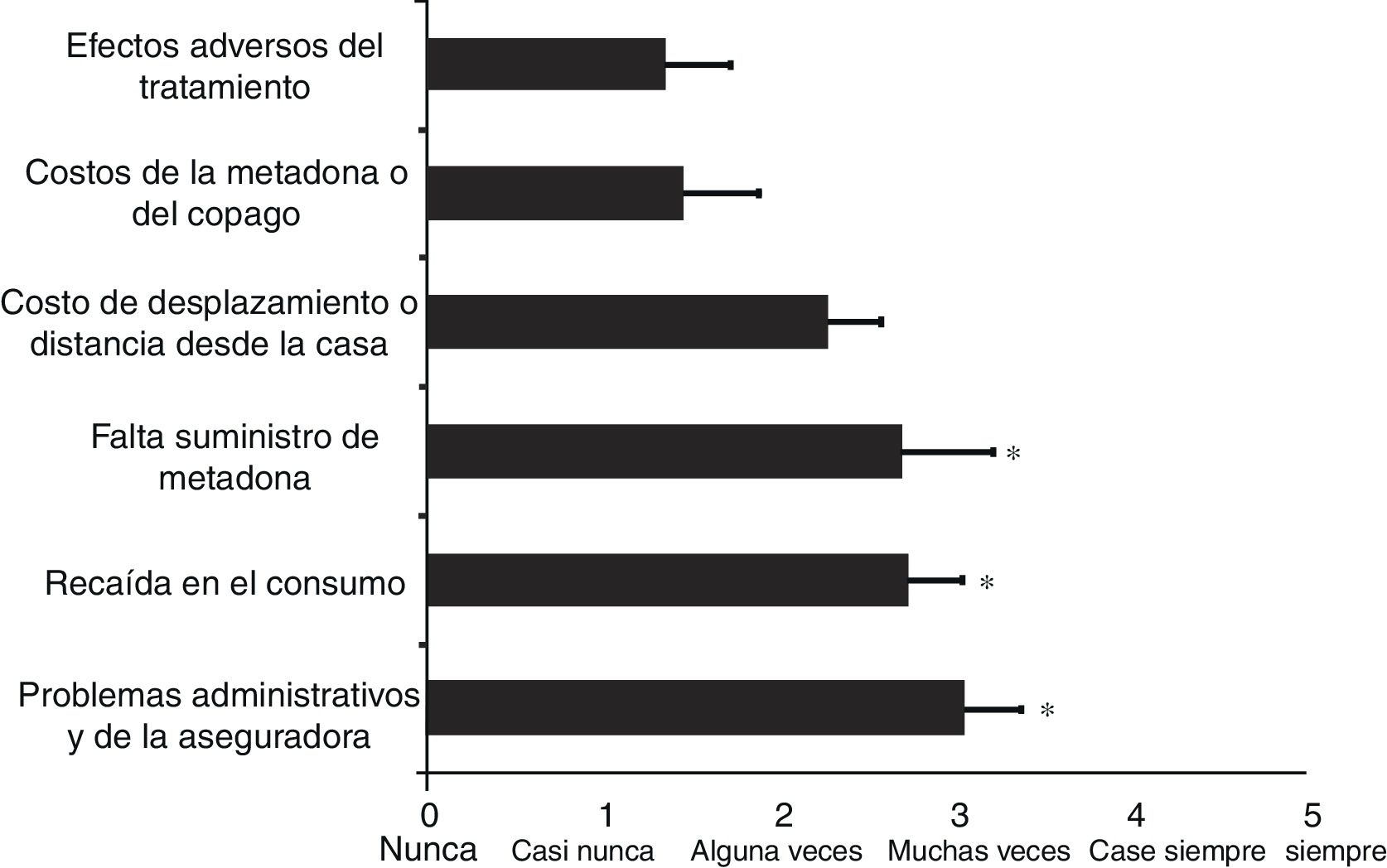
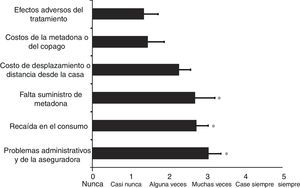
Los resultados de las causas de abandono del TAM entre los programas analizados indican que hay diferencias significativas entre ellas (ANOVA, F = 3,5; df = 5; p < 0,009). La figura 2 ilustra los resultados de la valoración de los programas en lo relacionado con las causas de abandono del TAM utilizando la misma escala de 0 (nunca) a 5 (siempre). Los resultados del análisis post-hoc indican que la falta de suministro de la metadona es la causa más significativa del abandono del tratamiento, con una media de 2,70±0,5 (p < 0,018), junto con la recaída en el consumo (2,73±0,3; p < 0,014) y los problemas administrativos y con las aseguradoras (3,05±0,3; p < 0,003), comparados con los efectos adversos del tratamiento (1,36±0,3). En cambio, el costo de desplazamiento o la distancia desde la casa (2,27±0,3; p = 0,09) y los costos de la metadona o del copago (1,45±0,4; p = 0,8) no son significativamente distintos de los efectos adversos del tratamiento (figura 2). Las diferencias entre programas públicos y privados para las barreras al tratamiento y el abandono del tratamiento no fueron significativas, por lo cual no se presentan los resultados.
DiscusiónLos hallazgos de este estudio indican que en general los programas de TAM en Colombia analizados tienen desiguales desarrollo e implementación de los protocolos nacionales e internacionales. Entre los 12 programas evaluados, algunos están en las fases iniciales de implementación y otros tienen un desarrollo mucho más avanzado. Por ejemplo, un programa reportó 150 pacientes nuevos con dependencia de opioides durante el último año, pero únicamente tenían a 5 pacientes en TAM. Este desequilibrio al parecer se explica porque la única meta terapéutica aceptada en este centro es la superación o el 100% abstinencia de todas las sustancias, incluida la marihuana. Esta decisión administrativa se origina en las restricciones de las EPS, que en este caso solo cubren tratamientos para la superación, no de mitigación. Algunas instituciones que administran los recursos y servicios en salud (EPS e IPS) tienen objetivos y manejos terapéuticos propios que no coinciden necesariamente con los objetivos de las políticas y los planes del Sistema de Seguridad Social en Salud.
El uso de heroína inyectada por un 40% de las personas, que en un 25,5% comparten jeringas y agujas, coincide, aunque con mayor prevalencia, con los resultados del estudio hecho con usuarios de la comunidad, que evidenció un 25% de uso endovenoso y un 14% que comparte parafernalia de consumo de drogas por vía endovenosa7,8. Se habla con acierto de la ventana de oportunidad que representa que los pacientes en tratamiento activo presentan infección por el VIH (2%) y por hepatitis C (8,7%); por ello se esperaría que el 100% de los programas ofrecieran educación, pruebas de detección y estrategias de reducción del daño con miras a evitar la historia de otros países donde las prevalencias de VIH y hepatitis C entre los consumidores de drogas por vía endovenosa han llegado a ser de hasta el 50%20–23 y el 90%22,24–28. Igualmente importante en la atención a estos pacientes con dependencia de opiáceos es el riesgo de sobredosis accidental o intencional, que en este estudio fue significativamente más frecuente entre las personas que acudían al sector privado.
Algunos de los programas estudiados prefieren comenzar la inducción al tratamiento con metadona con el paciente hospitalizado para luego continuarlo ambulatoriamente. El estándar aceptado internacionalmente es que la hospitalización no es necesaria cuando se está induciendo el tratamiento con metadona29. Esta hospitalización se puede justificar únicamente cuando existen comorbilidades psiquiátricas graves con ideación suicida o problemas médicos complejos, por lo cual se trata de la excepción y no la regla.
Los centros especializados en TAM deben ofrecer también programas de reducción del daño que incluyan programas de intercambio de jeringuillas30,31 y salas de consumo limpio, para que las personas que aún no están interesadas en suspender el consumo de heroína se acerquen a los centros de tratamiento32. Los programas en que los pacientes reciben metadona diariamente deben realizar un balance entre la efectividad del TAM y la necesidad de incorporar medidas que reduzcan los riesgos de una sobredosis accidental o por interacción con sustancias depresoras, como el alcohol y las benzodiacepinas. Para ello deberían ser capaces de identificar a las personas expuestas a este riesgo, advertirles del riesgo implícito de la interacción de estas sustancias con la metadona, hacerles pruebas de alcohol en aliento y desarrollar protocolos en que la dosis de metadona se pueda reducir temporalmente en respuesta al grado de alcoholemia o la toma de benzodiacepinas.
Asimismo, como no todos los programas tienen capacidad para que el paciente reciba diariamente la metadona en el centro de tratamiento, que es lo ideal y más seguro, es necesario buscar otras alternativas de suministro del medicamento. Actualmente las tabletas de metadona se entregan para largos periodos de tratamiento, con riesgo de que se derive al mercado negro, los pacientes se alejen de los centros de tratamiento y las intervenciones psicosociales disminuyan. Una solución práctica implementada en algunos programas colombianos, y que ofrece algún grado de seguridad aunque no óptimo, es involucrar a un acudiente responsable que guarde la metadona y solo administre la dosis diaria indicada por el médico. Otra alternativa posible a este dilema es suministrar la metadona diariamente desde una camioneta móvil que se desplace por la ciudad y que además permita acceso al tratamiento de las personas con dificultades de transporte.
Además de que el 50% de los todos los usuarios en los programas son bastante jóvenes, los menores de 17 años y estudiantes están acudiendo más al sector privado. El motivo de este hallazgo no está claro, pero una posible explicación de esta diferencia significativa puede ser un aumento en la prevalencia de uso de opiáceos a esas edades entre las personas que acceden a ese sector o, por otro lado, un impedimento en el acceso al tratamiento para las personas de iguales edad y condición en el sector público como otra alternativa.
En cuanto a las barreras al acceso al tratamiento, la falta de articulación con la atención primaria se considera la barrera significativamente más problemática. Actualmente solo 1 programa de tratamiento tiene articulación efectiva con la atención primaria que participa en TAM. El entrenamiento de los equipos de atención primaria en el tamizaje, la identificación y la remisión de pacientes con dependencia de la heroína puede ser una de las acciones para mejorar esta articulación. Los centros especializados deben ser referentes de remisión, capacitación y asesoría. Con el tiempo, los equipos de atención primaria tendrán la experiencia para atender a los pacientes estables y de baja complejidad. Esta es una oportunidad de desarrollo y de acercamiento que es posible implementar para facilitar el acceso a los servicios y que las dosis supervisadas sean más la regla que la excepción. La segunda barrera para el acceso al tratamiento más sentida es la falta de claridad en la ruta de acceso al tratamiento. La forma más prevalente son las órdenes de servicio rechazadas o negadas por la EPS, seguidas por la falta de claridad para el usuario sobre la cobertura del servicio, y son algunas de las razones más frecuentes de que los pacientes abandonen el tratamiento. Por ello se debe instruir al recurso humano tanto administrativo como clínico en los fundamentos del TAM, a fin de que los primeros no sean un obstáculo y que los segundos lo administren oportunamente y con calidad dentro de los más altos estándares internacionales reconocidos.
Tres de las barreras para el acceso al tratamiento identificadas, como el desconocimiento entre la población de que existen los servicios de tratamiento con Metadona, los prejuicios de la comunidad y el gremio médico, pueden modificarse con una campaña sostenida de información y educación. Igualmente, un aumento de la enseñanza de los problemas relacionados con el uso de sustancias psicoactivas y sus tratamientos farmacológicos en las escuelas de profesionales de la salud puede aumentar el conocimiento y disminuir el prejuicio hacia los tratamientos asistidos con medicamentos para problemas de adicción.
Finalmente, junto con los problemas administrativos y de las aseguradoras ya comentados, la falta de disponibilidad de metadona en el país es una causa significativa de abandono del tratamiento que se debe prevenir. A los usuarios en Colombia, se les cambia con frecuencia de tabletas de 40 mg a otras de 10 mg alternativamente según la disponibilidad. Esto hace que el precio de la fórmula varíe constantemente y genere insatisfacción en los usuarios, porque las tabletas de 10 mg resultan más costosas. La autoridad sanitaria tiene la obligación de garantizar la disponibilidad permanente de cualquier medicamento utilizado en el tratamiento de enfermedades crónicas, como es el caso, a fin de mejorar la adherencia al tratamiento, evitar el abandono y mejorar los porcentajes de recuperación. La metadona líquida, junto con la dispensación diaria con un sistema de bomba computarizada, puede aumentar la administración segura durante la inducción ambulatoria, disminuir la desviación hacia mercado negro y facilitar el desmonte de la medicación cuando esté indicado. Además, se debe considerar la importación de otros medicamentos como la buprenorfina y la naltrexona para aumentar el acceso al tratamiento para la dependencia de opiáceos. Para corregir el problema de la disponibilidad nacional de metadona, se hace necesario gestionar el aumento de la cuota de metadona permitida para Colombia con el representante de Colombia en la junta internacional de estupefacientes de Naciones Unidas. Dado que es un problema emergente de salud pública en Colombia, de manera intersectorial, las autoridades nacionales —como Ministerio de Salud, Ministerio de Hacienda, Ministerio de Educación y el Fondo Nacional de Estupefacientes— deben garantizar las apropiaciones adecuadas que demandan la prevención, la mitigación y la superación de este problema. Es indispensable que las autoridades nacionales garanticen la adquisición de metadona que cubra la demanda, a fin de garantizar la continuidad del tratamiento. Se recomienda que en el futuro mediato se considere la metadona liquida, con los respectivos equipos de dispensación computarizada, así como la inclusión en el recetario nacional del SGSSS de otros medicamentos que podrían justificarse para hacer frente a este problema emergente de salud pública.
El Estado colombiano ha realizado ingentes esfuerzos para enfrentar el consumo de heroína en el contexto de reducción del daño. Esta experiencia es de utilidad, con fortalezas y debilidades, pues ha contribuido a atenuar los costos financieros, pero sobre todo los personales y comunitarios en términos de dolor y deterioro.
ConclusionesEl aumento del uso de heroína en algunas regiones y ciudades de Colombia es preocupante por la evidencia de uso endovenoso, con la práctica de compartir parafernalia, y un aumento en la prevalencia de infecciones por el VIH y la hepatitis C. Los datos de los servicios de tratamiento resaltan la rápida adaptación de los programas existentes en salud mental y farmacodependencia para incorporar el uso de TAM, que están en diferentes etapas de desarrollo de los protocolos implementados a la fecha. La falta de infraestructura y experiencia en comenzar el TAM, al parecer, ha promovido la necesidad de hospitalización, que seguramente va a cambiar a medida que se mejoren las condiciones en que se administra el TAM. Las barreras al acceso y los problemas de retención identificados pueden mitigarse fácilmente con una mejor administración en salud, de modo que las autoridades colombianas garanticen la disponibilidad continua de la metadona para el tratamiento de la dependencia de opiáceos. La experiencia colombiana enfrentando el uso endovenoso de heroína como enfermedad emergente de reconocido impacto en salud pública puede servir de guía para otros Estados suramericanos con mayor prevalencia de uso.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que en este artículo no aparecen datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores declaran que en este artículo no aparecen datos de pacientes.
FinanciaciónUNODC contrato No. 0354 de 2014.
Conflicto de interesesNinguno.
Nuestros reconocimientos a Disney Niño (UNODC) y Aldemar Parra del Ministerio de Salud y Protección Social de la Republica de Colombia, por su constante retroalimentación y los comentarios realizados a la versión inicial del texto que sirvió de base para la elaboración de este artículo. Asimismo, nuestros agradecimientos a los directores y delegados de las instituciones participantes quienes colaboraron respondiendo los cuestionarios y participaron en las mesas redondas de discusión.
Este trabajo fue presentado en el 77th Annual Scientific Meeting del College of Problems in Drug Dependence (CPDD) en Pheonix, Arizona (Estados Unidos), el 13-19 de junio de 2015.