La psiquiatría cultural evalúa las manifestaciones, los síntomas de sufrimiento emocional o los trastornos mentales en los distintos contextos culturales; asimismo, aborda problemas sociales como la pobreza, la violencia y las desigualdades entre grupos o clases sociales.
ObjetivoPresentar una revisión narrativa de los aspectos culturales más relevantes en el contexto de la práctica clínica en psiquiatría y proponer algunas alternativas para mejorar la competencia cultural de los profesionales de la salud.
MétodosSe llevó a cabo una revisión narrativa de los artículos más relevantes en el área.
ResultadosHabitualmente se utiliza la perspectiva cultural para explicar diferencias en las prevalencias que se observan en algunos trastornos mentales según el sexo y la localización geográfica. Las diferencias culturales modifican la expresión de distress o sufrimiento emocional, y esto puede reducir la precisión y afectar a la confiabilidad de las clasificaciones y la validez de los diagnósticos actuales usados en psiquiatría. La Asociación Psiquiátrica Americana, en la clasificación más reciente, revisó los trastornos asociados con la cultura pero solo incluyó un reducido número de situaciones. La formación médica y la psiquiatría deben responder a las necesidades de comunidades diversas y proporcionar un cuidado de calidad mediante el desarrollo de competencias transculturales en los currículos.
ConclusionesSe debe considerar que las diferencias culturales modifican la expresión de distress y con ello se menoscaba la validez y la confiabilidad de los diagnósticos hegemónicos en distintos contextos culturales. En un mundo cada vez más globalizado, es posible que futuras clasificaciones diagnósticas omitan los «síndromes culturales».
Cultural psychiatry evaluates manifestations, symptoms of emotional distress and mental disorders in diverse cultural contexts; it also addresses social problems such as poverty, violence, inequalities between groups or social classes.
ObjectiveTo present a narrative review of the most relevant cultural aspects in the context of clinical practice in psychiatry and to suggest some alternatives to improve the cultural competence of health care professionals.
MethodA narrative review was carried out of the most relevant articles in the area.
ResultsUsually, the cultural argument is used to explain differences in observed prevalences in some mental disorders according to gender and geographical location. Cultural differences modify the expression of emotional distress and this can reduce the accuracy and affect the reliability and validity of the current diagnostic classification used in psychiatry. The American Psychiatric Association, in the most recent classification, revised cultural syndromes but only included a limited number of situations. Consequently, medical education and psychiatry must respond to diverse populations and provide quality care through the development of trans-cultural competence in the curriculum.
ConclusionsIt should be considered that cultural differences modify the expression of distress and thereby undermine the validity and reliability for diagnoses in distinct cultural contexts. In an increasingly globalised world, future classifications may completely omit’cultural syndromes’.
La psiquiatría cultural se interesa en los trastornos mentales y cómo varían según el colectivo en que se presentan, e interpreta los síntomas y el sufrimiento emocional en los distintos contextos1. Asimismo, la psiquiatría cultural atiende no solo a los síntomas, sino también a las creencias sobre las causas, los tratamientos y las maneras de afrontar los trastornos mentales en un grupo de personas en particular. Sin embargo, no siempre se ha dado el adjetivo de cultural a esta área de la psiquiatría, calificativos como psiquiatría «exótica» y psiquiatría «tropical» se dieron en los inicios; seguidamente, se lo llamó etnopsiquiatría y psiquiatría social y posteriormente, psiquiatría comparativa y psiquiatría transcultural (cross-, trans-), según la perspectiva ideológica subyacente o hegemónica del momento histórico2-4. Los cambios en la denominación atienden a la idea general de dar y reconocer la importancia del contexto local sobre la salud1-4.
Cultura no es solo un patrón de características intrínsecas, homogéneas y fijas de una persona o colectivo, sino que involucra un proceso continuo, permanente y flexible de transmisión y uso de conocimientos que depende de las dinámicas que se dan al interior de los grupos de personas y de las interacciones resultantes entre estas personas y las comunidades, con las instituciones formales e informales sociales o políticas1.
En el ámbito de la salud, con la inclusión de la psiquiatría, se usa el concepto de «cultura» para explicar las diferentes maneras en que las personas interpretan y tratan (o dan tratamiento) a las mismas condiciones médicas según un contexto particular5,6. La cultura permea la salud mental en al menos dos modos diferentes: en el primero, las personas usan modelos explicativos culturalmente específicos para pensar, hablar y manejar los asuntos relacionados con la salud mental, la explicación de las causas de las enfermedades mentales y del tipo de tratamientos que pueden recibir estas personas. En Colombia, tanto en un estudio publicado por León y Micklin en 1971, como en la investigación de De Taborda et al. en 1976, estas explicaciones se fundamentaban en las creencias populares, con predominio de aquellas de base orgánica, seguidas de una gama amplia de causalidades como son las emocionales, psicosociales, socioculturales, mágicas y religiosas7,8. En consonancia con esas definiciones para la «etiología», ya para esos años se consideraba que los tratamientos se debían proporcionar a los enfermos eran aquellos de base «física», como medicamentos y tratamientos somáticos7. Y en el segundo, los hábitos y prácticas culturales pueden favorecer o modificar comportamientos de la vida diaria, por ejemplo, el patrón de consumo de alcohol y otras sustancias susceptibles de abuso que inducen «trastornos» clínicos específicos o modifican el curso de otros trastornos mentales subyacentes o comórbidos9. Sin embargo, la psiquiatría cultural no solo se ha concentrado en los problemas de salud mental, sino que ha incluido el estudio de problemas sociales como la pobreza, la violencia y las desigualdades entre grupos o clases sociales1.
El interés de este artículo es reflexionar sobre la atención de la psiquiatría cultural hacia los síndromes culturales en el marco de la publicación del DSM-5 y discutir los retos que tiene para los profesionales de la salud colombianos estudiar estos síndromes.
Desarrollo del temaEn el DSM-5 se presentan tres nuevas acepciones tautológicas para explicar mejor los llamados trastornos mentales ligados a la cultura que ya aparecían en el Manual Diagnóstico y Estadístico de la Asociación Psiquiátrica Americana, cuarta edición revisada (DSM-IV-TR)10: a) las expresiones idiomáticas de distress;b) las causas percibidas o explicaciones culturales de los trastornos mentales, y c) los síndromes culturales11. Además, en esta versión del manual se presenta una Entrevista de Formulación Cultural con 16 preguntas que cubren la definición cultural del problema, factores culturales implicados, factores culturales que pueden afectar al tratamiento y el afrontamiento y modelos de solicitud de ayuda en episodios anteriores10.
Al respecto de los síndromes culturales, la reflexión que se desarrollan se dirige a los siguientes debates: a) la concepción misma de los síndromes; b) el proceso sobre la elección de los síndromes actualmente incluidos; c) el estudio y la investigación, y d) la visibilidad de los síndromes culturales latinoamericanos.
El debate sobre la concepción misma de los síndromes se centra en una vieja discusión sobre si estos síndromes culturales constituyen entidades autónomas o más bien son variantes clínicas de entidades ya convencionalmente reconocidas. Esta discusión se refiere a la idea de que lo considerado «normal» o «patológico» en un determinado grupo se debe al juicio social inmediato y que esa connotación, sin duda, puede variar entre diferentes culturas. Lo que es relevante para un grupo étnico tiene que ver con las prácticas de adaptación y sobrevivencia que le son propias a un grupo humano. Los que están en consonancia con esta visión se consideran relativistas, y otros consideran que los trastornos mentales como un conjunto de síntomas que corresponden a patrones culturales generales se denominan universalistas en la perspectiva cultural12. Estas dos visiones se encuentran implicadas de manera directa en los síndromes culturales, se resalta la importancia de los aspectos culturales en el proceso diagnóstico y se destaca que los límites para lo «normal» y lo «disfuncional» cambian según la cultura para comportamientos específicos13.
En relación con el debate sobre la elección de los síndromes actualmente incluidos, en la versión anterior del DSM el número de síndromes era mucho mayor que en la versión actual. Ahora aparecen únicamente ocho trastornos (tabla 1). La pregunta es: ¿qué criterios se consideraron para incluir solamente este número? La respuesta se relaciona con una concentración tácita y enfática en ciertas minorías o grupos étnicos como el foco de la investigación cultural; por ejemplo, se han privilegiado las minorías afrodescendientes y los migrantes en Estados Unidos. Este criterio de selección va en detrimento de la evaluación de ciertos grupos sobre otros en la evaluación clínica en general14. Por otra parte, en esta versión del manual se incluyeron factores de validez externos tales como etiología, marcadores de laboratorio, respuesta al tratamiento y resultados, y se dejaron exclusivamente los síndromes que cumplían con los criterios mencionados por la dificultad de hacer la evaluación con los sistemas clasificatorios actuales15.
Síndromes culturales incluidos en el DSM-5
| Denominación | Población | Síntomas | Estresor |
|---|---|---|---|
| Ataque de nervios21–23 | Personas residentes en Estados Unidos de origen latinoamericano | Intensa ansiedad, depresivos y dispositivos | La familia, como la muerte de un ser querido |
| Dhat24–27 | Las primeras descripciones provienen del sur de Asia | Síntomas cognitivos y somáticos; cansancio, debilidad, pérdida de peso, dificultades con la erección, entre otras manifestaciones. Pueden reunir criterios de trastorno de ansiedad en el 75% de los casos o trastorno depresivo en el 56% de los casos23 | Pérdida de semen |
| Khyal Cap21,28 | Este «síndrome» se observa en personas de origen camboyano | Se caracteriza por los síntomas similares a los que se observan en un ataque de pánico, como lo describe el DSM-521 | Estos episodios se pueden presentar sin un evento precipitante; no obstante, es más frecuente que aparezcan en respuesta a «preocupaciones», permanecer de pie largo tiempo o estar lugares muy concurridos28 |
| Kufungisisa21,29 | Del shona en Zimbabue. Equivale aproximadamente en español a «pensar demasiado» | Puede tomar el patrón cognitivo obsesivo y mostrar problemas somáticos como se describen en el DSM-5 | Distress como elemento causal de episodios de ansiedad y depresión |
| Maladi Moun30,31 | Este es un «síndrome» que se observa en personas de Haití | Manifestaciones que se incluyen en el DSM-5 dentro del espectro de la psicosis, como la ideación referencial o de delirio persecutorio, y cambios abruptos en el patrón de comportamiento que llevan a la desorganización | Se dan en respuesta a la envidia o el odio que profesan a las personas afectadas otras de su entorno cercano |
| Nervios22,23,32 | En América Latina, especialmente en el Caribe, y en latinoamericanos residentes en Estado Unidos | Asociado con una amplia gama de trastornos de ansiedad, depresivos y disociativos, relacionados con el espectro de la esquizofrenia, relacionados con traumas y con síntomas somáticos, como se entiende en el DSM-5 | Expresión de distress emocional |
| Shenjing Shuairo23,33 | Esta es una expresión idiomática del mandarín que traduce «debilidad del sistema nervioso» | Con síntomas del espectro denominado somático del DSM-5 como sensación debilidad, cefaleas e insomnio y síntomas emocionales como irritabilidad y tensión. Aproximadamente, la mitad de este grupo puede reunir criterios de trastorno de ansiedad, depresivo o por síntomas somáticos según el DSM-5 | No se especifica el estresor |
| Susto17,34-38 | Se considera que el «susto» es una expresión de distress que se observa en latinoamericanos, particularmente originarios del Caribe, y latinos residentes en Estados Unidos17,35,36 | El conjunto de manifestaciones que describen el «susto» es amplio e inespecífico; en este grupo se incluyen cambios en el patrón de sueño y la ingesta de alimentos, sentimientos de tristeza y minusvalía, desinterés por el entorno, hipersensibilidad interpersonal y síntomas gastrointestinales y somáticos dolorosos. Algunas manifestaciones asociadas con el susto pueden ser parte de los síntomas tradicionales de trastornos depresivos, relacionados con traumas y síntomas somáticos, como se explica en el DSM-5 | Este grupo de síntomas puede aparecer con frecuencia sin razón aparente, pero igualmente es posible observarlo en respuesta a eventos potencialmente traumáticos o fenómenos sobrenaturales, como «brujería»23,38 |
| Taijin Kyofusho23,35,39,40 | Esta es una expresión japonesa que equivale a «trastorno de miedo interpersonal». Este patrón de respuesta en las interacciones interpersonales habitualmente se observa en personas del lejano Oriente, particularmente en Corea y Japón23,39 | Este conjunto de síntomas está muy relacionado con el trastorno de ansiedad social que se presenta en el DSM-523,35,39. Algunas modalidades podrían indicar un trastorno dismórfico corporal, un trastorno obsesivo-compulsivo o un trastorno delirante23 | Se tiene la firme percepción de que el olor corporal puede molestar a otras personas23,40 |
De igual manera, la inclusión de algunos síndromes responde exclusivamente a los intereses en las clasificaciones y diagnósticos desde los países occidentales hegemónicos y esto es una forma de neocolonialismo, en favor de los intereses derivados del complejo médico-industrial y financiero para la generación de utilidades a partir de la introducción de medicamentos y servicios para situaciones que solo son expresión de malestar emocional en respuesta al entorno sociocultural, y no enfermedades o trastornos per se16-19. Este proceso no es exclusivo de la psiquiatría como especialidad, sino de toda la medicina como profesión, en que los médicos dejaron de ser profesionales liberales y se convirtieron en empleados (obreros), inmersos en sistemas de salud con intereses particulares, de donde se deriva la patologización de los síndromes culturales y la transformación de los grupos étnicos y comunidades en un conjunto de enfermos20.
Con frecuencia se usa sin mayor análisis el argumento cultural para explicar las diferencias en las prevalencias que se observan en algunos trastornos mentales según el sexo y las distintas localidades geográficas. Sin embargo, es completamente pertinente pensar un poco más allá3. Es importante considerar que las diferencias culturales modifican o matizan la expresión de distress o sufrimiento emocional en distintos contextos culturales y esto puede reducir la precisión y afectar la confiabilidad de las clasificaciones y validez de los diagnósticos en psiquiatría41,42. Y más, si se entiende «clasificación» como la agrupación o categorización de los síntomas y «diagnóstico» como las posibles causas o mecanismos subyacentes a cada conjunto de síntomas a los que se da el nombre de un trastorno mental en particular43.
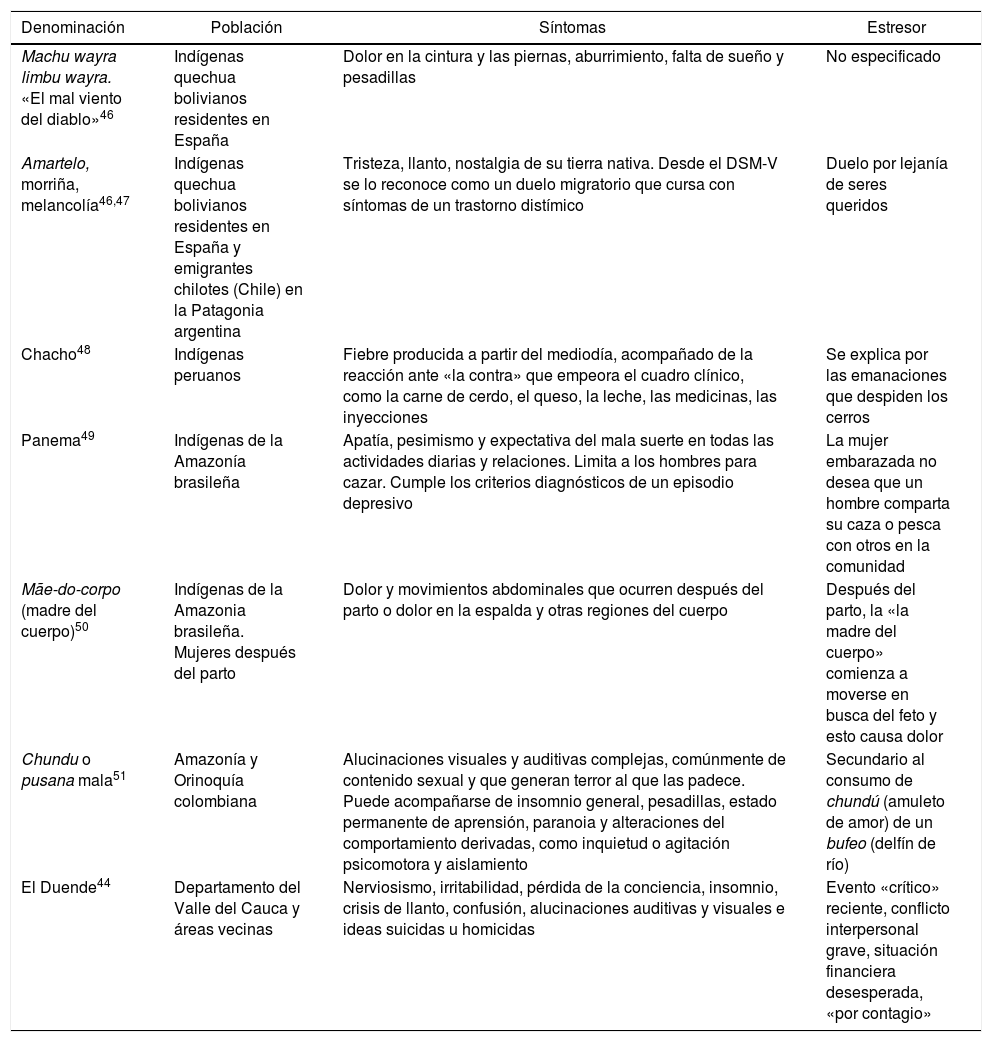
El debate sobre el estudio y la investigación lleva al análisis de la producción latinoamericana con respecto a los síndromes culturales. Es evidente que es aún incipiente, posiblemente por tres razones: a) la poca asignación de recursos para la investigación de estos temas en los diferentes países; Brasil, México y Chile son los países con mayor producción en el área, y en Colombia, León publicó en 1974 un estudio con varias familias sobre El duende44; b) las investigaciones se concentran en intereses que favorecen la agenda de validación de instrumentos y estudios epidemiológicos, más que los estudios que hagan comparación cultural, y c) la indexación heterogénea de las publicaciones en las bases de datos (p. ej., el término culture bound no aparece disponible en MEDLINE, pero sí aparece estudios transculturales, y se excluyen estos estudios del descriptor «cultura»45.
En el debate final sobre la visibilidad de los síndromes culturales latinoamericanos se debe retomar lo anteriormente mencionado sobre la poca investigación, es notoria la ausencia de síndromes propiamente latinoamericanos en el DSM-V, y los incluidos distan mucho de ser representativos de la amplia diversidad cultural del continente y aún más de Colombia. Por esta razón, en la tabla 2 se resumen algunos identificados en las bases de datos EBSCO y Proquest bajo las palabras clave “cultural bound síndrome” y “Latino”.
Síndromes asociados a la cultura en Latinoamérica
| Denominación | Población | Síntomas | Estresor |
|---|---|---|---|
| Machu wayra limbu wayra. «El mal viento del diablo»46 | Indígenas quechua bolivianos residentes en España | Dolor en la cintura y las piernas, aburrimiento, falta de sueño y pesadillas | No especificado |
| Amartelo, morriña, melancolía46,47 | Indígenas quechua bolivianos residentes en España y emigrantes chilotes (Chile) en la Patagonia argentina | Tristeza, llanto, nostalgia de su tierra nativa. Desde el DSM-V se lo reconoce como un duelo migratorio que cursa con síntomas de un trastorno distímico | Duelo por lejanía de seres queridos |
| Chacho48 | Indígenas peruanos | Fiebre producida a partir del mediodía, acompañado de la reacción ante «la contra» que empeora el cuadro clínico, como la carne de cerdo, el queso, la leche, las medicinas, las inyecciones | Se explica por las emanaciones que despiden los cerros |
| Panema49 | Indígenas de la Amazonía brasileña | Apatía, pesimismo y expectativa del mala suerte en todas las actividades diarias y relaciones. Limita a los hombres para cazar. Cumple los criterios diagnósticos de un episodio depresivo | La mujer embarazada no desea que un hombre comparta su caza o pesca con otros en la comunidad |
| Mãe-do-corpo (madre del cuerpo)50 | Indígenas de la Amazonia brasileña. Mujeres después del parto | Dolor y movimientos abdominales que ocurren después del parto o dolor en la espalda y otras regiones del cuerpo | Después del parto, la «la madre del cuerpo» comienza a moverse en busca del feto y esto causa dolor |
| Chundu o pusana mala51 | Amazonía y Orinoquía colombiana | Alucinaciones visuales y auditivas complejas, comúnmente de contenido sexual y que generan terror al que las padece. Puede acompañarse de insomnio general, pesadillas, estado permanente de aprensión, paranoia y alteraciones del comportamiento derivadas, como inquietud o agitación psicomotora y aislamiento | Secundario al consumo de chundú (amuleto de amor) de un bufeo (delfín de río) |
| El Duende44 | Departamento del Valle del Cauca y áreas vecinas | Nerviosismo, irritabilidad, pérdida de la conciencia, insomnio, crisis de llanto, confusión, alucinaciones auditivas y visuales e ideas suicidas u homicidas | Evento «crítico» reciente, conflicto interpersonal grave, situación financiera desesperada, «por contagio» |
Es necesario considerar los principales retos para la práctica clínica de los profesionales colombianos, si se parte de la consideración de un país multiétnico y multicultural, atravesado por las diferencias regionales.
Reto 1. Reconocer que los factores culturales impregnan la práctica clínicaLos componentes o factores culturales no son exclusivos de la práctica clínica de la psiquiatría, sino que están presentes en todas las áreas de la medicina3. La afectación de los factores culturales no solo se vincula con la evaluación, sino también con la interpretación de los trastornos mentales y las condiciones físicas en los cinco continentes6,52,53. Es importante considerar que el trabajo de los profesionales en psiquiatría tiene que ver tanto con la identificación de nuevos síndromes como con las explicaciones que da la población sobre las causas e interpretaciones de los trastornos mentales4,41.
Reto 2. Identificar cómo la cultura afecta a la confianza en las acciones terapéuticas recomendadas y el seguimientoLa cultura desempeña un papel decisivo en la búsqueda de ayuda formal e informal4,41,54. En consonancia con el impacto que pueden tener las acciones terapéuticas de los profesionales de la salud, la psiquiatría cultural y los futuros psiquiatras deben desarrollar ciertas competencias culturales que les ayuden a reconocer nuevos síndromes y valorar el límite entre la cultura y la «psicopatología-trastorno mental», así como el entrenamiento del juicio clínico; por lo tanto, la evaluación tiene un alto tinte de subjetividad, con frecuencia, culturalmente matizada55.
Reto 3. Valorar cómo estos factores socioculturales explican cómo se vivencian los síntomas y cómo se comunicanEn conjunto, los factores socioculturales se relacionan con el significado social que se da a reunir los criterios de un trastorno mental41. Asimismo, el contexto cultural explica gran parte del complejo estigma-discriminación asociado con los trastornos mentales mayores56. Por otra parte, los profesionales deben estar atentos a las explicaciones adicionales que la cultura brinda a las disparidades observadas en el proceso salud-enfermedad-atención de diferentes colectivos o poblaciones cuando los factores exclusivamente biológicos y genéticos no satisfacen las observaciones sistemáticas y estructuradas de las aproximaciones completamente positivistas3,57.
Reto 4. Analizar el impacto de las diferencias culturales en la expresión de distressEl profesional de salud debe tener claro que las diferencias entre las culturas afectan a la precisión de la clasificación de estas expresiones informales en síntomas formales y, de tal suerte, menoscaban la validez y la confiabilidad de los diagnósticos en distintos contextos culturales41,42. Por ejemplo, los profesionales deben evitar confrontar, discutir o corregir al paciente o hacerle sentir que las respuestas son equivocadas. Esta situación promueve un clima menos tenso y favorece que no haya un impacto negativo entre la perspectiva del profesional que de alguna forma es un extraño (no conoce la cultura del otro: postura ethic) y que debe intentar comprender la perspectiva cultural del paciente (persona nativa: postura emic)6.
Reto 5. Promover acciones explícitas para combatir el sesgo etnocentrista y los estereotipos racialesHoy, los psiquiatras deben atender a la necesidad inicial de una práctica sin sesgos. Los sesgos están presentes en la práctica cotidiana. Por ejemplo, en Estados Unidos y Reino Unido es más probable que los pacientes no caucásicos, en particular los afroamericanos o afrodescendientes, reciban más tratamientos físicos, más antipsicóticos que antidepresivos y menos psicoterapias58,59. En otras palabras, es más probable que se haga el diagnóstico de esquizofrenia que el de un trastorno depresivo, solo por la diferencia cultural entre el profesional y el usuario del servicio59,60.
Asimismo, existe la necesidad de que los clínicos no solo memoricen en el conjunto de manifestaciones clínicas de los trastornos síntomas descritos en las clasificaciones, sino que también faciliten la narrativa, los profesionales deben invitar a los pacientes a hablar libremente de las experiencias cognitivas y emocionales que motivan la consulta en un intento de abarcar toda la variedad y complejidad del sufrimiento humano, siempre matizado por la cultura61-64.
Reto 6. Investigar los aspectos culturales para ir más allá de un estudio de las minorías y los grupos menos favorecidosNaturalmente, se necesita más investigación en esta área con el ánimo de que la psiquiatría cultural se extienda más allá del estudio de los colectivos llamados minorías, inmigrantes o grupos menos favorecidos65,66. Es importante contar con evidencias que corroboren la validez y confiabilidad de las observaciones recogidas a la fecha, tanto desde la perspectiva de los observadores externos (ethic, desde la perspectiva antropológica) como de los observadores internos (emic), y que estas se incorporen a los procesos de atención y reduzcan las barreras culturales para el acceso a los servicios de salud67-69.
Colombia es un país culturalmente diverso y pluriétnico, en consecuencia, la pertinencia cultural debe ser constante tanto en la formación del talento humano en salud como en el ejercicio de los profesionales de la salud. Las diferencias encontradas en el reconocimiento de las emociones en las regiones colombianas son un hallazgo interesante en este sentido, evidenciado en la Encuesta Nacional de Salud Mental de 201570.
ConclusionesEs claro que la psiquiatría cultural está en deuda con el trabajo con las distintas comunidades del país, sean estas indígenas, raizales o migrantes, y que hoy no se tienen claros los lineamientos para comenzar a abonar investigación empírica sobre los síndromes culturales colombianos. Una primera labor es comenzar a utilizar la entrevista para la formulación cultural. La aplicación sistemática a pacientes de diferentes segmentos sociales o étnico-culturales en Colombia podría resultar una nueva forma de incorporar lo cultural en la labor cotidiana, identificar modismos culturales de distress o atribuciones causales de innegable valor psicoterapéutico y preventivo.
El informe de síntomas relacionados con los trastornos mentales varía según el contexto cultural; en consecuencia, el contexto cultural puede afectar a la prevalencia observada de los trastornos mentales. La cultura tiene un papel importante en la búsqueda de ayuda y tratamiento de los trastornos mentales. Se necesita considerar las variedades culturales propias del contexto colombiano e incorporarlas a la formación del talento humano en salud y a las prácticas de los profesionales de la salud.
FinanciaciónLa Universidad del Magdalena, Santa Marta, financió la participación de Adalberto Campo-Arias y Mónica Reyes-Rojas y el Instituto de Investigación del Comportamiento Humano, Bogotá, Colombia, apoyó la autoría de Edwin Herazo.
Conflicto de interesesNinguno.