Estudiar la relación entre desnutrición y disfagia en pacientes con ictus.
MétodoEstudio observacional, descriptivo, longitudinal y prospectivo que incluyó 183 pacientes ingresados en Neurología del Hospital Universitario de Burgos, diagnosticados de ictus. Se recogieron variables sociodemográficas y clínicas utilizando el índice de masa corporal (IMC), el índice CONUT, el Mini Nutritional Assessment (MNA), el índice de Barthel, la escala de Rankin y el método de exploración clínica volumen-viscosidad al ingreso, al alta hospitalaria y a los 3meses.
ResultadosAl ingreso el 64,3% (92) de los pacientes presentaban algún grado de desnutrición según CONUT y el 13,4% (22) tenían riesgo de malnutrición según el MNA. La mediana (rango intercuartílico) de la dependencia fue 100 (90;100). La mediana de la discapacidad fue 1 (0;2). El 40,4% (67) de los pacientes presentaban disfagia.
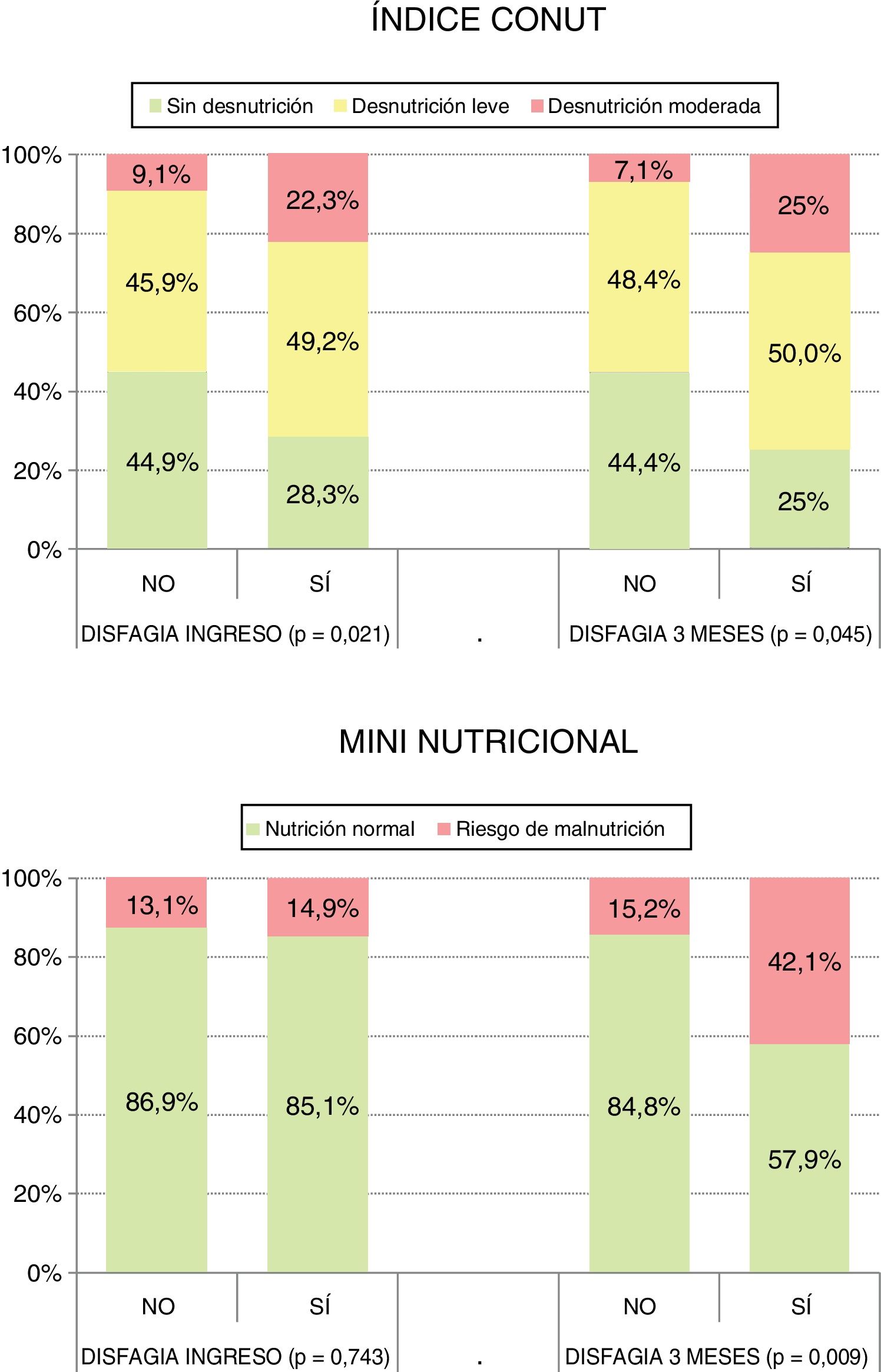
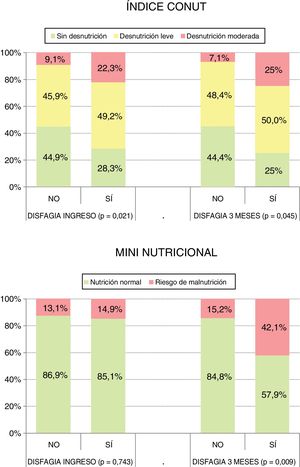
A los 3meses, utilizando las escalas anteriores, el 58,2% (83) de los pacientes presentaban algún grado de desnutrición y el 17,1% (28) tenían riesgo de malnutrición. La mediana de la dependencia fue 95 (80;100). La mediana de la discapacidad fue 1(1;3). El 12% (20) tenían disfagia. Existe una relación estadísticamente significativa entre disfagia y grado de desnutrición según CONUT al ingreso (p=0,021) y a los 3meses (p=0,045), y según el MNA a los 3meses (p=0,009).
ConclusiónEn los pacientes con ictus existe una asociación entre disfagia y desnutrición tanto al ingreso como a los 3meses. Tras el empeoramiento inicial, se objetiva mejoría a los 3meses en relación con el grado de dependencia y discapacidad, sin llegar a alcanzar los valores previos al ictus.
To study the relationship between malnutrition and dysphagia in stroke patients.
MethodAn observational, descriptive, longitudinal and prospective study that included 183 patients admitted to the neurological department of the University Hospital of Burgos with a diagnosis of stroke. Sociodemographic and clinical variables were collected using body mass index (BMI), CONUT index, Mini Nutritional Assessment (MNA), Barthel's index, Rankin scale, volume-viscosity clinical examination method, on admission, on discharge, and at 3months.
ResultsOn admission to hospital, 64.3% (92) of the patients had some degree of malnutrition according to the CONUT index, and 13.4% (22) were at risk of malnutrition according to the MNA. The median (interquartile range) of dependency was 100 (90;100). The median disability was 1 (0;2). Forty point four percent (67) of the patients had dysphagia.
At 3months, using the abovementioned scales, 58.2% of the patients had some degree of malnutrition, and 17.1% (28) were at risk of malnutrition. The median dependency was 95 (80;100). The median disability was 1 (1;3). Twelve percent (20) had dysphagia. There was a statistically significant relationship between dysphagia and level of malnutrition according to the CONUT index on admission (P=.021) and at 3months (P=.045), and according to the MNA at 3months (P=.009).
ConclusionIn stroke patients, there is an association between dysphagia and malnutrition, both on admission to hospital and at three months. After initial worsening, an improvement was observed at 3months with regard to the degree of dependency and disability but pre-stroke levels were not achieved.
Se denomina ictus al trastorno brusco del flujo sanguíneo cerebral que altera de forma transitoria o permanente la función de una determinada región del encéfalo1. El ictus es una causa importante de discapacidad; de hecho, constituye la primera causa de discapacidad permanente en la edad adulta2. Las tasas de incidencia acumulada de enfermedad cerebrovascular (ECV) fueron 218 (IC95%: 214-221) en varones y 127 (IC95%: 125-128) en mujeres3.
En el caso particular de España, la tasa de incidencia acumulada por 100.000 habitantes de la ECV asciende en la población >24años a 218 nuevos casos en varones y 127 en mujeres4. Incluso con un tratamiento adecuado, más del 30% de los pacientes que sobreviven a un ictus presentan secuelas importantes, que limitan sus actividades de la vida diaria, requieren con frecuencia cuidados de familiares y otras personas, originando un importante gasto sanitario5.
Entre las manifestaciones clínicas más importantes del ictus se halla la disfagia, definida como la dificultad para progresar el bolo alimenticio de forma eficaz y segura3. En estudios realizados en enfermos con disfagia después de un ictus se ha visto que esta es a menudo transitoria, lo que puede explicar la amplia variación acerca de su prevalencia, entre el 28 y el 73%3,6,7.
Las complicaciones asociadas a la disfagia aumentan de forma notable la mortalidad en estos pacientes y contribuyen a un mal pronóstico en términos de morbilidad y recuperación funcional. Estas incluyen deshidratación, desnutrición o infección respiratoria de origen broncoaspirativo8.
En los procesos agudos de ECV el correcto manejo nutricional se asocia con una mejor evolución, desde el punto de vista funcional y de la prevención de complicaciones9. En el momento del ictus hasta el 20% de los pacientes ya están desnutridos, probablemente debido a su edad avanzada y a la existencia de alguna discapacidad previa, lo que se asocia a peor pronóstico. Después del ictus el estado nutricional se deteriora, generalmente por disfagia y déficits neurológicos que dificultan la alimentación autónoma3.
Hemos considerado la necesidad de realizar un estudio para describir el estado clínico-nutricional de los pacientes con ictus de la provincia de Burgos, su relación con la presencia de disfagia y su evolución en el tiempo.
El objetivo general del presente estudio es estudiar la relación entre desnutrición y disfagia en pacientes con ictus. Los objetivos específicos son: analizar el estado nutricional, la presencia de disfagia, el grado de discapacidad y la dependencia funcional de los pacientes hospitalizados con ictus al ingreso y a los 3meses de evolución.
MetodologíaSe trata de un estudio observacional, descriptivo, prospectivo y longitudinal en el que se llevó a cabo una primera evaluación en el momento del ingreso, al alta y a los 3meses tras el alta hospitalaria.
ParticipantesSe incluyeron en el estudio 183 pacientes ingresados en el Servicio de Neurología del Hospital Universitario de Burgos (HUBU) durante el periodo comprendido entre el 1 de noviembre de 2015 hasta el 30 de junio de 2016 con diagnóstico de ictus. Fueron criterios de exclusión: residencia en el extranjero, fallecimiento intrahospitalario, ser portador de sonda enteral o tener diagnosticada disfagia previa al ingreso. Todos los pacientes aceptaron participar voluntariamente y dieron consentimiento por escrito, con la debida protección de datos conforme a la legislación vigente (Ley 15/1999, de 13 de diciembre, de Protección de Datos de Carácter Personal) y aprobación del Comité Ético de Investigación Clínica del HUBU.
Instrumentos para la recogida de datosSe utilizaron los siguientes cuestionarios, índices, escalas y métodos de exploración:
- ∘
Cuestionario semiestructurado. Se recogieron las siguientes variables sociodemográficas y clínicas: edad, sexo, tipo del ictus (isquémico o hemorrágico), valoración social (vive solo/acompañado/institucionalizado), tratamiento antidepresivo (sí/no), diagnóstico de deterioro cognitivo según criterio médico (sí/no), procesos oncológicos activos recogidos en la historia clínica (sí/no), talla, peso (con báscula adaptada a cama) y valores analíticos (colesterol, albúmina y linfocitos).
La valoración sociofamiliar está basada en la escala de valoración social que por protocolo se lleva a cabo en el HUBU.
En cuanto a la valoración de ansiedad y depresión, se han reflejado los pacientes que están recibiendo tratamiento con fármacos antidepresivos o ansiolíticos. Es criterio del facultativo la prescripción de tratamiento en los casos que estiman necesario.
- ∘
Valoración del estado nutricional
- 1.
Índice de masa corporal (IMC). Valora la relación existente entre peso y talla. Se divide en las siguientes categorías: <18,5: por debajo de peso; de 18,5 a 24,9: saludable; de 25,0 a 29,9: sobrepeso; de 30,0 a 39,9: obeso; >40: obesidad extrema o de alto riesgo10.
- 2.
Índice CONUT. Es un sistema de filtro que utiliza los parámetros analíticos de albúmina en suero, el colesterol total y el recuento total de linfocitos para el cribado de desnutrición. La puntuación según los valores plasmáticos y niveles de gravedad del riesgo de malnutrición son: sin riesgo de desnutrición (0-1), riesgo de desnutrición leve (2-4), riesgo de desnutrición moderado (5-8) y riesgo de desnutrición grave (>8)11.
- 3.
Mini Nutritional Assesment (MNA). Es un instrumento sencillo, fiable y barato que permite detectar la presencia o el riesgo de malnutrición de la población geriátrica ambulatoria, de pacientes ingresados en hospital o en instituciones geriátricas. Incluye dos cuestionarios. El primero, el MNA-SF, examina 6 apartados y permite descartar el riesgo de desnutrición; un resultado ≥11 puntos implica una nutrición normal, ≤10 puntos posible malnutrición, siendo necesario continuar con el segundo cuestionario, que examina 12 apartados y permite obtener una apreciación precisa del estado nutricional; una puntuación global de 17 a 23,5: riesgo de malnutrición, y menos de 17 puntos: malnutrición10.
- ∘
Valoración del estado de dependencia y discapacidad
- 4.
Índice de Barthel. Escala diseñada por Mahoney y Barthel (1965) que valora la capacidad funcional del individuo y su nivel de autonomía para ejecutar las actividades básicas de la vida diaria. Grado de dependencia: 0-20: dependencia total; 21-60: dependencia severa; 61-90: dependencia moderada; 91-99: dependencia leve; 100: independiente12,13.
La dependencia de los pacientes se mide en tres momentos durante el estudio: previa al ictus, en el momento del alta y a los 3meses.
- 5.
Escala de Rankin modificada. Valora la discapacidad global, no actividades concretas. Su puntuación varía de 0 (sin síntomas) a 6 (muerte)14.
- ∘
Valoración de la disfagia
- 6.
Método de exploración clínica volumen-viscosidad (MECV-V). Método de cribado que permite detectar a los pacientes con disfagia, la existencia de aspiración clínica o silente, seleccionar el volumen (5, 10 y 20ml) y la viscosidad (néctar, líquido y pudding) del bolo más seguro y eficaz para la ingesta de fluidos y programar adecuadamente la exploración instrumental3.
Se puntualiza que en el momento del ingreso ningún paciente padecía disfagia diagnosticada y se ha realizado el MECV-V durante el ingreso y a los 3meses.
A todos los pacientes se les realizó una evaluación para el estudio en tres momentos: una inicial al ingreso, al alta hospitalaria y una revisión a los 3meses. Se contactó telefónicamente con los pacientes o responsables incluidos en el estudio, y los que quisieron continuar participando fueron citados en el Servicio de Neurología. La recogida de datos fue realizada por todos los investigadores.
Análisis estadísticoLos datos se procesaron mediante el software estadístico IBM SPSS 19® con un intervalo de confianza (IC) del 95%. Previamente se utilizó para la recogida y tratamiento de los mismos Microsoft Office Excel 2010. El nivel de significación estadística es de 0,05.
Se realizó un análisis descriptivo de la muestra aportando medias ±desviación típica o medianas (rango intercuartílico) para las variables cuantitativas, según cumplieran o no la normalidad (test de Kolmogorov-Smirnof), y frecuencias absolutas (frecuencias relativas) para las variables cualitativas.
Se evaluaron las posibles diferencias entre las distintas variables mediante las pruebas de la chi-cuadrado (Fisher) para el caso de variables cualitativas y realizando la prueba t de Student para muestras independientes/ANOVA (siempre que verifique condiciones de uso; en caso contrario, las pruebas no paramétricas correspondientes: U de Mann-Whitney/Kruskral-Wallis) si una de las variables es cuantitativa.
Para muestras relacionadas se utilizaron las siguientes pruebas: test de McNemar (dos cualitativas), t de Student para muestras relacionadas (dos cuantitativas, o su prueba no paramétrica test de Wilcoxon), test de Friedman (más de dos cuantitativas) y test de Q de Cochran (más de dos dicotómicas).
ResultadosDe una muestra inicial de 183 sujetos, 17 fueron excluidos por diferentes causas (abandono voluntario, fallecimiento y negativa a la realización de la revisión). De los 166 pacientes que finalmente se incluyeron la mediana (rango intercuartílico) de la edad fue 78 (66;84), con un rango de 34 a 94años, siendo 93 (56%) varones y 73 (44%) mujeres (tabla 1).
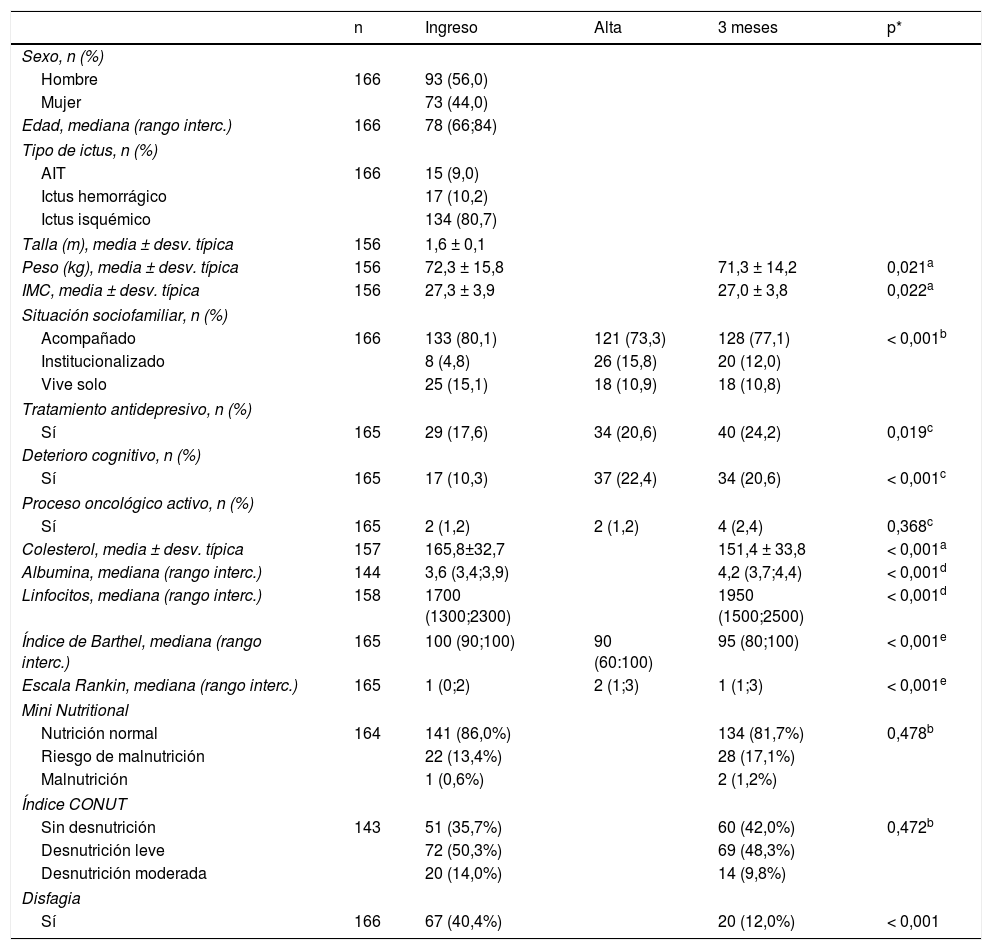
Características sociodemográficas, clínicas y relativas a la capacidad funcional de los pacientes incluidos en el estudio al ingreso, al alta y a los 3meses
| n | Ingreso | Alta | 3 meses | p* | |
|---|---|---|---|---|---|
| Sexo, n (%) | |||||
| Hombre | 166 | 93 (56,0) | |||
| Mujer | 73 (44,0) | ||||
| Edad, mediana (rango interc.) | 166 | 78 (66;84) | |||
| Tipo de ictus, n (%) | |||||
| AIT | 166 | 15 (9,0) | |||
| Ictus hemorrágico | 17 (10,2) | ||||
| Ictus isquémico | 134 (80,7) | ||||
| Talla (m), media ± desv. típica | 156 | 1,6 ± 0,1 | |||
| Peso (kg), media ± desv. típica | 156 | 72,3 ± 15,8 | 71,3 ± 14,2 | 0,021a | |
| IMC, media ± desv. típica | 156 | 27,3 ± 3,9 | 27,0 ± 3,8 | 0,022a | |
| Situación sociofamiliar, n (%) | |||||
| Acompañado | 166 | 133 (80,1) | 121 (73,3) | 128 (77,1) | < 0,001b |
| Institucionalizado | 8 (4,8) | 26 (15,8) | 20 (12,0) | ||
| Vive solo | 25 (15,1) | 18 (10,9) | 18 (10,8) | ||
| Tratamiento antidepresivo, n (%) | |||||
| Sí | 165 | 29 (17,6) | 34 (20,6) | 40 (24,2) | 0,019c |
| Deterioro cognitivo, n (%) | |||||
| Sí | 165 | 17 (10,3) | 37 (22,4) | 34 (20,6) | < 0,001c |
| Proceso oncológico activo, n (%) | |||||
| Sí | 165 | 2 (1,2) | 2 (1,2) | 4 (2,4) | 0,368c |
| Colesterol, media ± desv. típica | 157 | 165,8±32,7 | 151,4 ± 33,8 | < 0,001a | |
| Albumina, mediana (rango interc.) | 144 | 3,6 (3,4;3,9) | 4,2 (3,7;4,4) | < 0,001d | |
| Linfocitos, mediana (rango interc.) | 158 | 1700 (1300;2300) | 1950 (1500;2500) | < 0,001d | |
| Índice de Barthel, mediana (rango interc.) | 165 | 100 (90;100) | 90 (60:100) | 95 (80;100) | < 0,001e |
| Escala Rankin, mediana (rango interc.) | 165 | 1 (0;2) | 2 (1;3) | 1 (1;3) | < 0,001e |
| Mini Nutritional | |||||
| Nutrición normal | 164 | 141 (86,0%) | 134 (81,7%) | 0,478b | |
| Riesgo de malnutrición | 22 (13,4%) | 28 (17,1%) | |||
| Malnutrición | 1 (0,6%) | 2 (1,2%) | |||
| Índice CONUT | |||||
| Sin desnutrición | 143 | 51 (35,7%) | 60 (42,0%) | 0,472b | |
| Desnutrición leve | 72 (50,3%) | 69 (48,3%) | |||
| Desnutrición moderada | 20 (14,0%) | 14 (9,8%) | |||
| Disfagia | |||||
| Sí | 166 | 67 (40,4%) | 20 (12,0%) | < 0,001 | |
Según el tipo de ictus se distribuyeron en: hemorrágicos (10,2%), isquémicos (80,7%) y AIT (9%) (tabla 1).
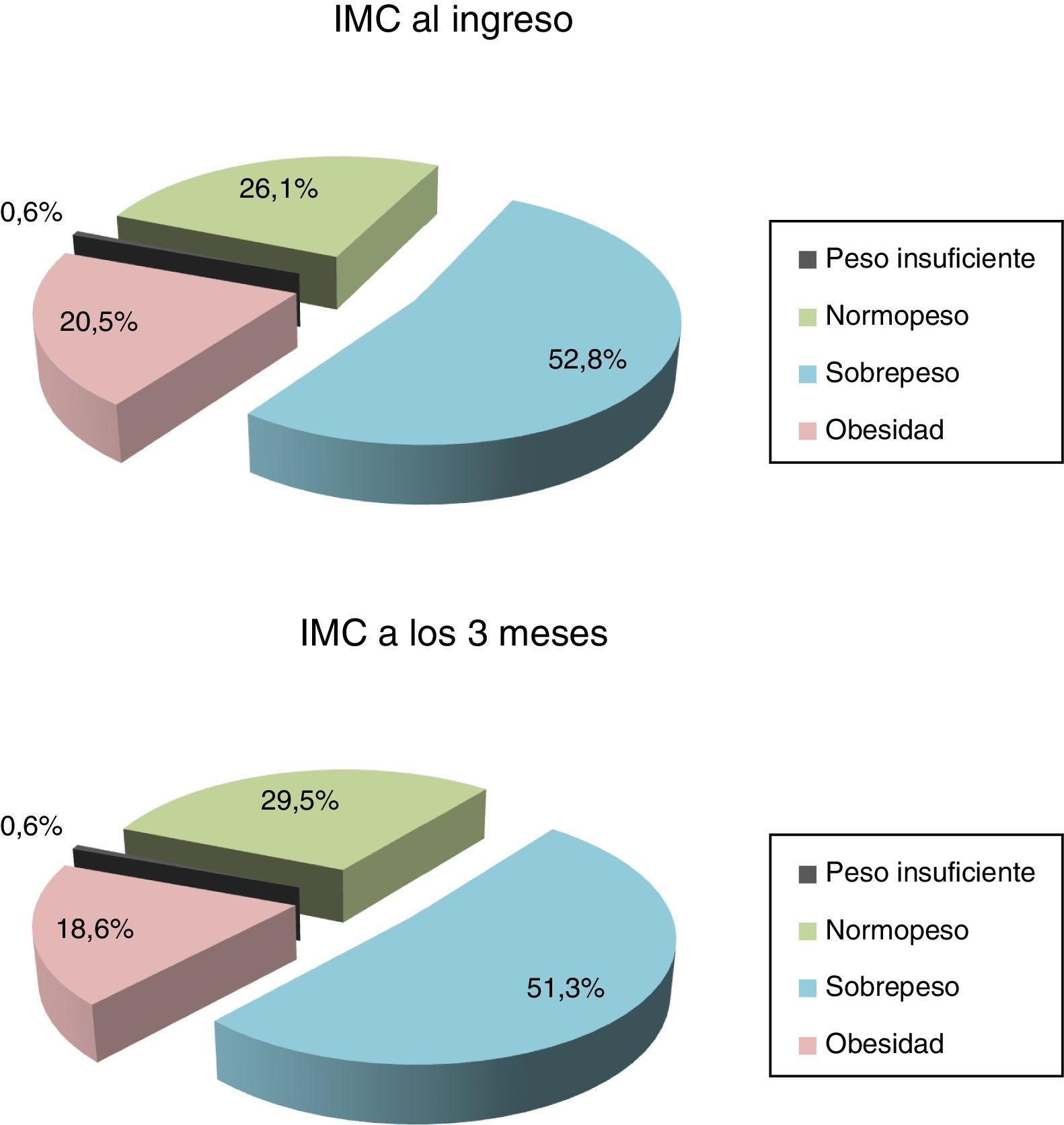
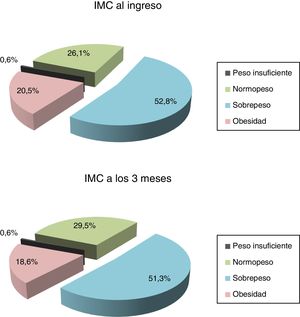
La media (±desviación estándar) de IMC al ingreso fue 27,3±3,9 (tabla 1). Agrupándolo, se categoriza en: normopeso (26,1%), sobrepeso (52,8%), obesidad (20,5%) y peso insuficiente (0,6%). En cuanto al IMC, se observaron diferencias estadísticamente significativas en la media al ingreso y a los 3meses, y aunque los pacientes habían disminuido de peso a los 3meses, la media de la muestra se encontró en la categoría de sobrepeso (p=0,021) (fig. 1).
El 4,8% de los pacientes vivían institucionalizados en centros sociosanitarios antes del episodio de ictus; este dato asciende al 15,8% al alta hospitalaria, aunque este incremento no suponga diferencias estadísticamente significativas (tabla 1).
En el momento previo al ingreso el 17,6% de los pacientes seguían tratamiento antidepresivo, elevándose el porcentaje al 20,6% al alta y al 24,2% a los 3meses. Por tanto, se observaron diferencias estadísticamente significativas en cuanto al porcentaje de pacientes en tratamiento antidepresivo previo y post-ictus (p=0,019) (tabla 1).
Previo al ingreso, el 10,3% de los pacientes estaban diagnosticados de deterioro cognitivo, al alta se eleva al 22,4% y a los 3meses se reduce al 20,6%. Se observaron por tanto diferencias estadísticamente significativas en relación con la existencia de deterioro cognitivo (p<0,001) (tabla 1).
En relación con los valores plasmáticos, se produjo una disminución en los valores de colesterol a los 3meses y un aumento de albúmina respecto al ingreso (tabla 1).
Atendiendo a la valoración nutricional, el 64,3% de los pacientes presentaron desnutrición en el momento del ingreso según el índice CONUT, mientras que con el MNA el 13,4% presentaron riesgo de malnutrición y tan solo el 0,6% una malnutrición establecida.
A los 3meses, el porcentaje de pacientes desnutridos según el CONUT ha descendido a 58,2%, y a 17,1% según el MNA. De este modo, hubo diferencias en relación con la valoración nutricional según el índice CONUT y el MNA, si bien estas no fueron estadísticamente significativas: p=0,472 y p=0,478, respectivamente (tabla 1).
En cuanto a las variables de capacidad funcional (índice de Barthel) en el momento del ingreso los pacientes presentaron una mediana de 100 (90;100) y de 1(0;2) en la Escala de Rankin modificada. Este grado de dependencia y discapacidad se incrementó al alta y se redujo a los 3meses, sin alcanzar los valores previos al ingreso (p<0,001) (tabla 1).
El porcentaje de pacientes con disfagia durante el ingreso fue del 40,4% mientras que a los 3meses este porcentaje se redujo hasta el 12% (tabla 1).
Se realizó un análisis descriptivo de la muestra comparando las variables recogidas al ingreso con las demográficas y el tipo de ictus para describir su distribución (tabla 2).
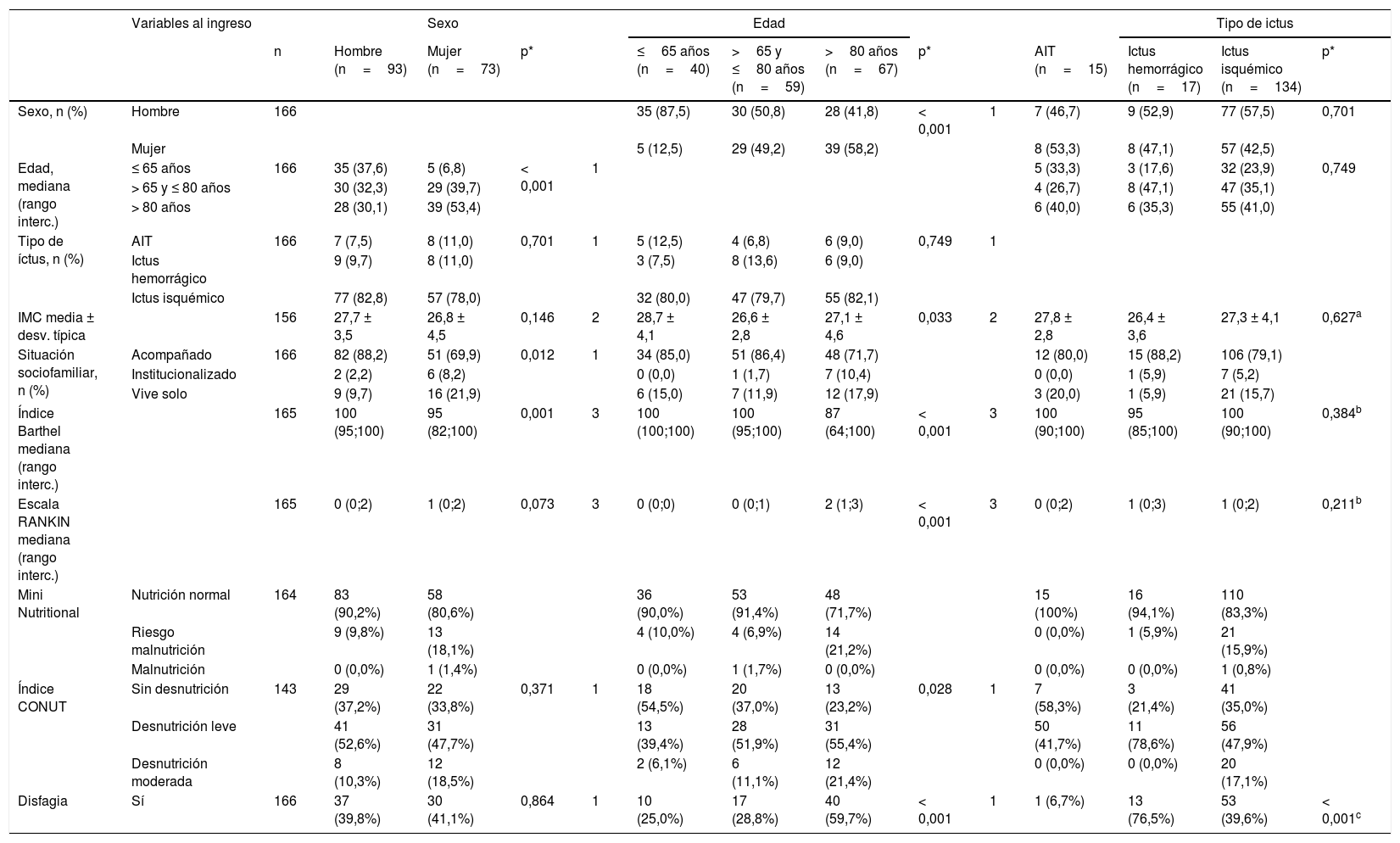
Análisis descriptivo de las variables demográficas y tipo de ictus comparando con el resto de las variables recogidas al ingreso
| Variables al ingreso | Sexo | Edad | Tipo de ictus | ||||||||||||
|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|---|
| n | Hombre (n=93) | Mujer (n=73) | p* | ≤65 años (n=40) | >65 y ≤80 años (n=59) | >80 años (n=67) | p* | AIT (n=15) | Ictus hemorrágico (n=17) | Ictus isquémico (n=134) | p* | ||||
| Sexo, n (%) | Hombre | 166 | 35 (87,5) | 30 (50,8) | 28 (41,8) | < 0,001 | 1 | 7 (46,7) | 9 (52,9) | 77 (57,5) | 0,701 | ||||
| Mujer | 5 (12,5) | 29 (49,2) | 39 (58,2) | 8 (53,3) | 8 (47,1) | 57 (42,5) | |||||||||
| Edad, mediana (rango interc.) | ≤ 65 años | 166 | 35 (37,6) | 5 (6,8) | < 0,001 | 1 | 5 (33,3) | 3 (17,6) | 32 (23,9) | 0,749 | |||||
| > 65 y ≤ 80 años | 30 (32,3) | 29 (39,7) | 4 (26,7) | 8 (47,1) | 47 (35,1) | ||||||||||
| > 80 años | 28 (30,1) | 39 (53,4) | 6 (40,0) | 6 (35,3) | 55 (41,0) | ||||||||||
| Tipo de íctus, n (%) | AIT | 166 | 7 (7,5) | 8 (11,0) | 0,701 | 1 | 5 (12,5) | 4 (6,8) | 6 (9,0) | 0,749 | 1 | ||||
| Ictus hemorrágico | 9 (9,7) | 8 (11,0) | 3 (7,5) | 8 (13,6) | 6 (9,0) | ||||||||||
| Ictus isquémico | 77 (82,8) | 57 (78,0) | 32 (80,0) | 47 (79,7) | 55 (82,1) | ||||||||||
| IMC media ± desv. típica | 156 | 27,7 ± 3,5 | 26,8 ± 4,5 | 0,146 | 2 | 28,7 ± 4,1 | 26,6 ± 2,8 | 27,1 ± 4,6 | 0,033 | 2 | 27,8 ± 2,8 | 26,4 ± 3,6 | 27,3 ± 4,1 | 0,627a | |
| Situación sociofamiliar, n (%) | Acompañado | 166 | 82 (88,2) | 51 (69,9) | 0,012 | 1 | 34 (85,0) | 51 (86,4) | 48 (71,7) | 12 (80,0) | 15 (88,2) | 106 (79,1) | |||
| Institucionalizado | 2 (2,2) | 6 (8,2) | 0 (0,0) | 1 (1,7) | 7 (10,4) | 0 (0,0) | 1 (5,9) | 7 (5,2) | |||||||
| Vive solo | 9 (9,7) | 16 (21,9) | 6 (15,0) | 7 (11,9) | 12 (17,9) | 3 (20,0) | 1 (5,9) | 21 (15,7) | |||||||
| Índice Barthel mediana (rango interc.) | 165 | 100 (95;100) | 95 (82;100) | 0,001 | 3 | 100 (100;100) | 100 (95;100) | 87 (64;100) | < 0,001 | 3 | 100 (90;100) | 95 (85;100) | 100 (90;100) | 0,384b | |
| Escala RANKIN mediana (rango interc.) | 165 | 0 (0;2) | 1 (0;2) | 0,073 | 3 | 0 (0;0) | 0 (0;1) | 2 (1;3) | < 0,001 | 3 | 0 (0;2) | 1 (0;3) | 1 (0;2) | 0,211b | |
| Mini Nutritional | Nutrición normal | 164 | 83 (90,2%) | 58 (80,6%) | 36 (90,0%) | 53 (91,4%) | 48 (71,7%) | 15 (100%) | 16 (94,1%) | 110 (83,3%) | |||||
| Riesgo malnutrición | 9 (9,8%) | 13 (18,1%) | 4 (10,0%) | 4 (6,9%) | 14 (21,2%) | 0 (0,0%) | 1 (5,9%) | 21 (15,9%) | |||||||
| Malnutrición | 0 (0,0%) | 1 (1,4%) | 0 (0,0%) | 1 (1,7%) | 0 (0,0%) | 0 (0,0%) | 0 (0,0%) | 1 (0,8%) | |||||||
| Índice CONUT | Sin desnutrición | 143 | 29 (37,2%) | 22 (33,8%) | 0,371 | 1 | 18 (54,5%) | 20 (37,0%) | 13 (23,2%) | 0,028 | 1 | 7 (58,3%) | 3 (21,4%) | 41 (35,0%) | |
| Desnutrición leve | 41 (52,6%) | 31 (47,7%) | 13 (39,4%) | 28 (51,9%) | 31 (55,4%) | 50 (41,7%) | 11 (78,6%) | 56 (47,9%) | |||||||
| Desnutrición moderada | 8 (10,3%) | 12 (18,5%) | 2 (6,1%) | 6 (11,1%) | 12 (21,4%) | 0 (0,0%) | 0 (0,0%) | 20 (17,1%) | |||||||
| Disfagia | Sí | 166 | 37 (39,8%) | 30 (41,1%) | 0,864 | 1 | 10 (25,0%) | 17 (28,8%) | 40 (59,7%) | < 0,001 | 1 | 1 (6,7%) | 13 (76,5%) | 53 (39,6%) | < 0,001c |
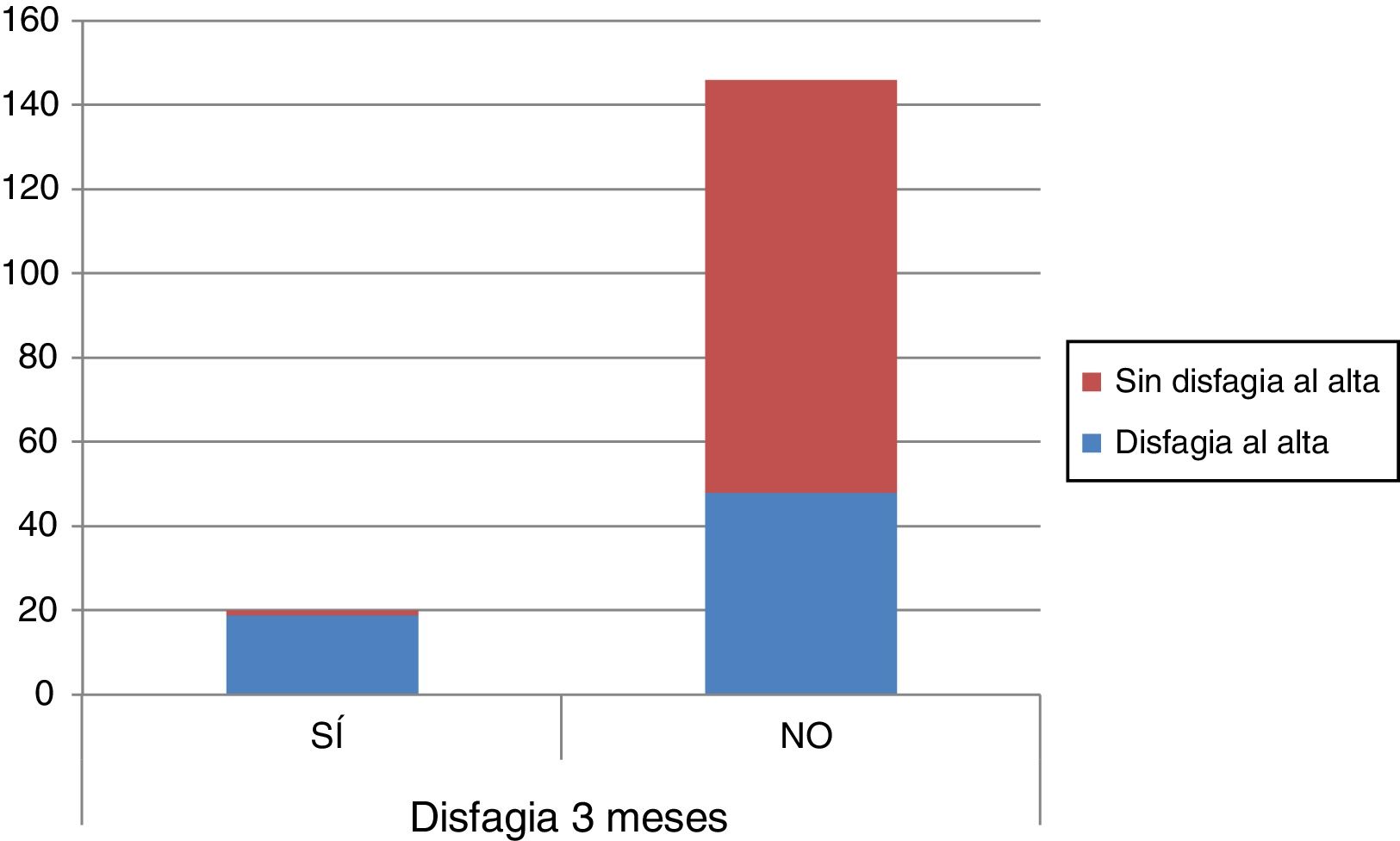
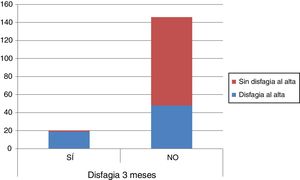
De los 67 pacientes que en el momento del alta hospitalaria presentaban disfagia, sólo en 19 persistía a los 3meses. Como curiosidad, a los 3meses, sí se detectó disfagia en un paciente que no la presentaba en el momento del alta (fig. 2).
Existe una asociación estadísticamente significativa entre el grado de desnutrición y la presencia de disfagia, tanto al ingreso (sólo con el Índice CONUT) como a los 3meses (según Índice CONUT y el MNA) (fig. 3).
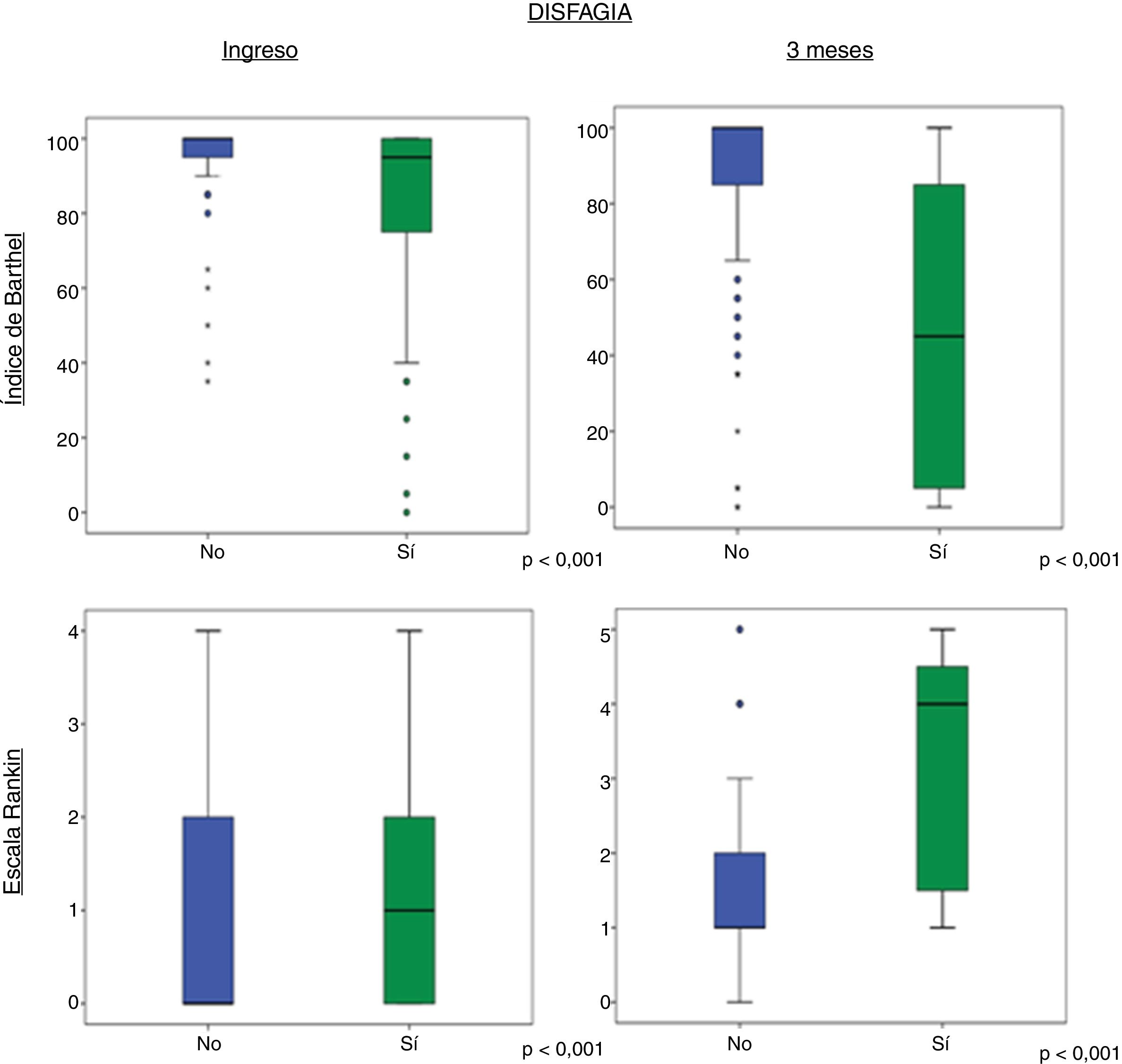
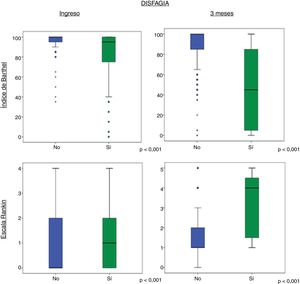
Al ingreso y al alta hay una relación entre presentar o no disfagia y el grado de dependencia y discapacidad, según el índice de Barthel y la escala de Rankin, respectivamente. De este modo, la mediana en el índice de Barthel de los pacientes que presentaron disfagia durante el ingreso es menor que la de aquellos que no presentaron disfagia; por lo tanto, los pacientes con disfagia son más dependientes. Lo mismo sucede con la escala de Rankin, en la que los pacientes con disfagia presentaron una mediana mayor y, por tanto, mayor discapacidad.
Al evaluar los mismos parámetros a los 3meses, se obtienen los mismos resultados pero con medianas que reflejan mayor dependencia y discapacidad (fig. 4).
DiscusiónEl presente trabajo estudia la relación entre desnutrición y disfagia en pacientes con ictus ingresados en una unidad de agudos y su evolución a los 3meses en el HUBU.
Respecto a los datos sociodemográficos, se encontró una discreta mayor incidencia de ictus en varones, similar a otros estudios13,15. En contraste, diversos estudios encuentran valores de incidencia de ictus más acusada en varones. Según el metaanálisis de 2006 en población española, la prevalencia era significativamente más baja en las mujeres, con una odds ratio (OR) de 0,79, similar a otros estudios europeos. En otro estudio de población catalana (2002) las tasas de incidencia acumulada de ictus fueron casi el doble en varones que en mujeres (218 vs 127)5.
Atendiendo al tipo de ictus, el 89,7% presentaron ictus de origen isquémico y el 10,2% de origen hemorrágico, igual que en otros estudios15.
En relación con el IMC, la media al ingreso es de 27,3 y a los 3meses es del 27 (ambos datos están categorizados como sobrepeso); datos similares se observan en otros estudios15.
La mayoría de los pacientes (80,1%) vivían acompañados en el domicilio familiar antes del ictus, como refieren otros estudios13,15. Este porcentaje disminuye al 77,1% a los 3meses.
Según los datos de nuestro estudio, la situación sociofamiliar influye en el estado nutricional, de manera que los pacientes que estaban institucionalizados obtenían mayores puntuaciones en el índice CONUT. En otros estudios se han encontrado resultados similares, aunque utilizaron el cuestionario MNA como instrumento de medida15.
Al ingreso, el 17,6% se encuentran en tratamiento antidepresivo, que sugiere la presencia de clínica depresiva de base. Este dato es similar al obtenido en otros estudios, que estiman la prevalencia de depresión en la población mayor entre el 16 y el 34,5%16.
Dado que se ha inferido la presencia de depresión en función de la prescripción antidepresiva, es posible que este dato esté muy infravalorado. De hecho, diversos estudios destacan la escasa detección por los profesionales sanitarios de depresión en el anciano después de un ictus17.
El 10,3% habían sido diagnosticados de algún grado de deterioro cognitivo previo al ingreso. Este dato es menor que la prevalencia detectada en España, que lo estima en el 18,5%. Igual que con la clínica depresiva, es posible que el deterioro cognitivo esté infradiagnosticado si no se utilizan de forma sistemática herramientas de cribado por los profesionales sanitarios. Hoy sabemos que la depresión es la complicación neuropsiquiátrica más frecuente tras un ictus18. El daño cerebral producido hace que se incremente el grado de deterioro cognitivo.
En cuanto a la valoración de dependencia, nuestros resultados demuestran que tras el empeoramiento inicial debido al ictus se produce una mejoría a los 3meses [dependencia leve con mediana de 95 (80;100) y discapacidad ligera con mediana 1 (1;3)], aunque no se alcancen los valores previos al ictus. Datos similares a estos se encuentran en otro estudio, aunque en este último se analizó el grado de dependencia a los 6meses tras el ictus19.
Según los valores analíticos de colesterol, albúmina y linfocitos (recogidos para analizar el índice CONUT), destaca una disminución de los valores de colesterol a los 3meses y un aumento de los valores de albúmina respecto al ingreso, pudiendo estar justificado por el seguimiento de la dieta recomendada a los pacientes al alta hospitalaria.
Según el índice CONUT, al ingreso el 50,3% presentan un grado de desnutrición leve, y el 14% moderada. Este dato es coherente con el estudio PREDYCES®, realizado en 1.597 pacientes de 31 centros hospitalarios de todo el territorio nacional. En este estudio, realizado en condiciones de práctica clínica habitual, encontraron riesgo de desnutrición en el 37% de los mayores de 70años y en el 47% de mayores de 85años, y este riesgo estaba incrementado en algunas condiciones como neoplasias, enfermedad respiratoria, cardiovascular, neurológica, o diabetes o disfagia20. Si tenemos en cuenta nuestros resultados según el MNA al ingreso, el 13,4% tienen riesgo de malnutrición y solo el 0,6% presentan criterios de malnutrición. La disparidad de estos porcentajes con respecto al índice CONUT y al estudio PREDYCES® puede tener relación con el método clínico de cribado nutricional utilizado. Tanto los resultados del MNA como del índice CONUT de nuestro estudio son coherentes con una revisión sistemática de 8estudios realizada en pacientes con ictus agudo, que estima una prevalencia de desnutrición en población española entre el 8,2 y el 49%21.
En este aspecto, a los 3meses existen cambios que podrían considerarse favorables, como son una disminución significativa del IMC a valores más cercanos al normopeso, y una disminución de los niveles de colesterol, considerando este último como factor de riesgo de ictus17.
El 40,4% presentaron disfagia secundaria al ictus, congruente con otro estudio de 2013 en el que se estimó una prevalencia de disfagia entre el 24,3 y el 52,6% de los pacientes con ictus agudo21. Otro estudio refleja una incidencia de disfagia en la fase aguda entre el 29 y el 65%, dependiendo de la localización de la lesión, decreciendo hasta el 12% a los 3meses tras el ictus, siendo estos datos similares a los obtenidos en nuestro estudio22,23.
A los 3meses se produce una reducción del porcentaje de pacientes que presentan disfagia (40,4% al ingreso vs 12% a los 3meses), similar en otros estudios22,24, lo cual podría condicionar una mejoría en la valoración nutricional. A pesar de ello, no encontramos diferencias significativas en el grado de desnutrición que indiquen una mejoría cuando analizamos toda la población en conjunto.
Otros estudios señalan que los pacientes con disfagia presentaban menor puntuación en el MNA y, por tanto, peor estado nutricional que los que no la padecían15.
En nuestro estudio se ha encontrado asociación entre la presencia de disfagia y el grado de desnutrición durante el ingreso (solo cuando se utiliza el índice CONUT pero no con el MNA) y a los 3meses (con ambas herramientas). Destaca que al ingreso, cuando el grado de desnutrición no depende de la disfagia a priori, también se muestra esta asociación con el índice CONUT, aunque no con el MNA. Esto sugiere que los pacientes con peor nivel nutricional podrían tener un mayor riesgo de desarrollar disfagia secundaria al ictus. En contraste, a los 3meses esta asociación encontrada con ambas herramientas podría relacionarse en sentido inverso, es decir, que la presencia de disfagia aumente el riesgo de padecer desnutrición8. No obstante, dado que son muchos los factores que pueden influir en el grado de desnutrición, sería preciso evaluar qué factores de riesgo pudieran actuar como factores predictores mediante análisis de regresión logística.
Consideramos como puntos fuertes de nuestro estudio la elevada muestra, habiendo realizado una valoración integral.
En cuanto a las limitaciones del estudio, la clínica depresiva se ha inferido por la prescripción de tratamiento antidepresivo, y no por el uso de escalas validadas para esta variable. De la misma manera, la clínica de deterioro cognitivo se ha extrapolado de la información de la historia clínica y no se han utilizado instrumentos de detección.
Además, durante el desarrollo del estudio hemos detectado cierta escasez de recursos en el traslado de sujetos hasta el hospital para realizar la recogida de datos en la segunda valoración, así como la dificultad para la realización de la analítica de control a los 3meses, lo que implicó la disminución de la muestra inicial.
En cuanto a las perspectivas futuras, consideramos necesario evaluar las variables que influyen en el estado de desnutrición mediante un análisis estadístico de regresión logística.
Por otra parte, sería conveniente realizar este estudio en otras unidades de agudos para poder extrapolar los resultados y establecer protocolos dirigidos a la mejora del estado nutricional en pacientes con disfagia.
ConclusionesLa existencia de disfagia afecta desfavorablemente al estado nutricional. En los pacientes con ictus existe una asociación entre disfagia y desnutrición, tanto al ingreso como a los 3meses. Tras el empeoramiento inicial se objetiva mejoría a los 3meses en relación con el grado de dependencia y discapacidad, sin llegar a alcanzar los valores previos al ictus.
Los pacientes con peor nivel nutricional podrían tener un mayor riesgo de desarrollar disfagia secundaria al ictus. En contraste, a los 3meses podría relacionarse en sentido inverso, es decir, que la presencia de disfagia aumente el riesgo de padecer desnutrición. Por lo que podemos concluir que existe relación entre desnutrición y disfagia.
En relación con los objetivos específicos, destaca que la desnutrición se relaciona con un incremento de discapacidad y dependencia funcional. A los 3meses se observa una evolución favorable de la disfagia, de la discapacidad y de la dependencia, pero no así del estado nutricional.
Este estudio sugiere que los pacientes con ictus presentan un sobrepeso que contrasta con un elevado porcentaje de desnutrición leve.
FinanciaciónColaboración del Hospital Universitario de Burgos.
Premio Sedene: premio especial al mejor proyecto de investigación en enfermería neurológica 2015.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Al Servicio de Neurología del Hospital Universitario de Burgos.
Al Servicio de Investigación del Hospital Universitario de Burgos.
A los pacientes y familiares que han participado en este estudio.