A transição do ticagrelor para o clopidogrel não está fundamentada em estudos farmacodinâmicos ou clínicos, mas é uma prática comum. O objetivo do presente estudo foi testar, de forma exploratória, em pacientes com diagnóstico de síndrome coronariana aguda submetidos à intervenção coronariana percutânea, inicialmente tratados com ticagrelor, a transição para duas diferentes doses de clopidogrel no momento da alta hospitalar.
MétodosPacientes previamente tratados com ticagrelor foram randomizados para receber uma dose de ataque de 300mg de clopidogrel no momento da alta hospitalar, ou 75mg, omitindo‐se a dose de ataque. O objetivo primário foi a incidência de eventos adversos cardiovasculares ou sangramento aos 30 dias.
ResultadosDentre 348 pacientes selecionados, 132 foram incluídos e completaram o estudo. A incidência de eventos isquêmicos e hemorrágicos aos 30 dias foi similar entre os grupos, traduzindo‐se em uma taxa de eventos cardíacos e cerebrovasculares de 6,1% vs. 9,1% (RR: 0,787; IC 95%: 0,361‐1,715; p = 0,74).
ConclusõesA transição para clopidogrel com a dose de 75mg no momento da alta, omitindo‐se uma dose de ataque, aparenta ser uma estratégia possível. Estudos com maior poder estatístico são necessários para confirmar estes achados.
The transition from ticagrelor to clopidogrel is not based on pharmacodynamic or clinical studies, but it is a common practice. The aim of the present study was to test, in an exploratory way, the transition to two different doses of clopidogrel at the time of hospital discharge in patients diagnosed with acute coronary syndrome submitted to percutaneous coronary intervention who were initially treated with ticagrelor.
MethodsPatients previously treated with ticagrelor were randomized to receive a loading dose of 300mg clopidogrel at hospital discharge, or 75mg without the loading dose. The primary endpoint was the incidence of cardiovascular adverse events or bleeding at 30 days.
ResultsOf 348 selected patients, 132 were enrolled and completed the study. The incidence of ischemic and hemorrhagic events at 30 days was similar between the groups, resulting in a rate of cardiac and cerebrovascular events of 6.1% vs. 9.1% (RR: 0.787; 95% CI: 0.361‐1.715; p = 0.74).
ConclusionsThe transition to clopidogrel with a dose of 75mg at discharge, without a loading dose, appears to be a possible strategy. Studies with greater statistical power are needed to confirm these findings.
No manejo de pacientes com síndrome coronariana aguda (SCA), a opção pela utilização de novos agentes bloqueadores do receptor P2Y12, como ticagrelor, em detrimento ao clopidogrel, é a terapêutica de escolha, dada a redução observada na incidência de eventos cardíacos adversos graves, incluindo mortalidade cardiovascular, sem incremento significativo no risco de sangramento grave.1 Apesar de comprovada custo‐efetividade,2,3 é frequente que políticas de saúde pública ou de reembolso por parte dos planos de saúde suplementar não prevejam o fornecimento de ticagrelor após a alta hospitalar, mesmo aos pacientes com indicação.4
Embora parte do benefício advindo da utilização de ticagrelor na redução de mortalidade possa recair sobre seus possíveis efeitos pleiotrópicos, como incremento na velocidade de fluxo coronário mediado pela adenosina e menor número de mortes súbitas ao longo de 12 meses,5 seu rápido início de ação e sua potente inibição plaquetária estão associados a menores taxas de complicações agudas, como trombose definitiva de stent.6 Assim, mesmo em um cenário em que o paciente não apresenta condições socioeconômicas para o uso prolongado do ticagrelor, adotamos o fármaco como primeira linha de tratamento das SCA durante a fase hospitalar, com o intuito de não o privar de eventuais vantagens proporcionadas por seu uso neste período.
A transição do ticagrelor para o clopidogrel não está fundamentada em estudos farmacodinâmicos ou clínicos, mas é comum na prática clínica.7,8 Uma vez que o ticagrelor tem um rápido término de ação antiplaquetária (ao redor de 48 a 72 horas)9 e que a administração diária de 75mg de clopidogrel, não precedida por dose de ataque, pode levar até 7 dias para atingir seu efeito pleno,10 persiste a dúvida sobre a melhor estratégia de transição entre os fármacos, devido a um teórico hiato de tempo durante o qual o paciente não estaria adequadamente sob antiagregação plaquetária ótima.
O objetivo do presente estudo foi testar de forma exploratória, em pacientes com diagnóstico de SCA, submetidos à intervenção coronariana percutânea (ICP) e inicialmente tratados com ticagrelor, a transição com duas diferentes doses de clopidogrel no momento da alta hospitalar e seu impacto na taxa de eventos cardíacos adversos graves aos 30 dias.
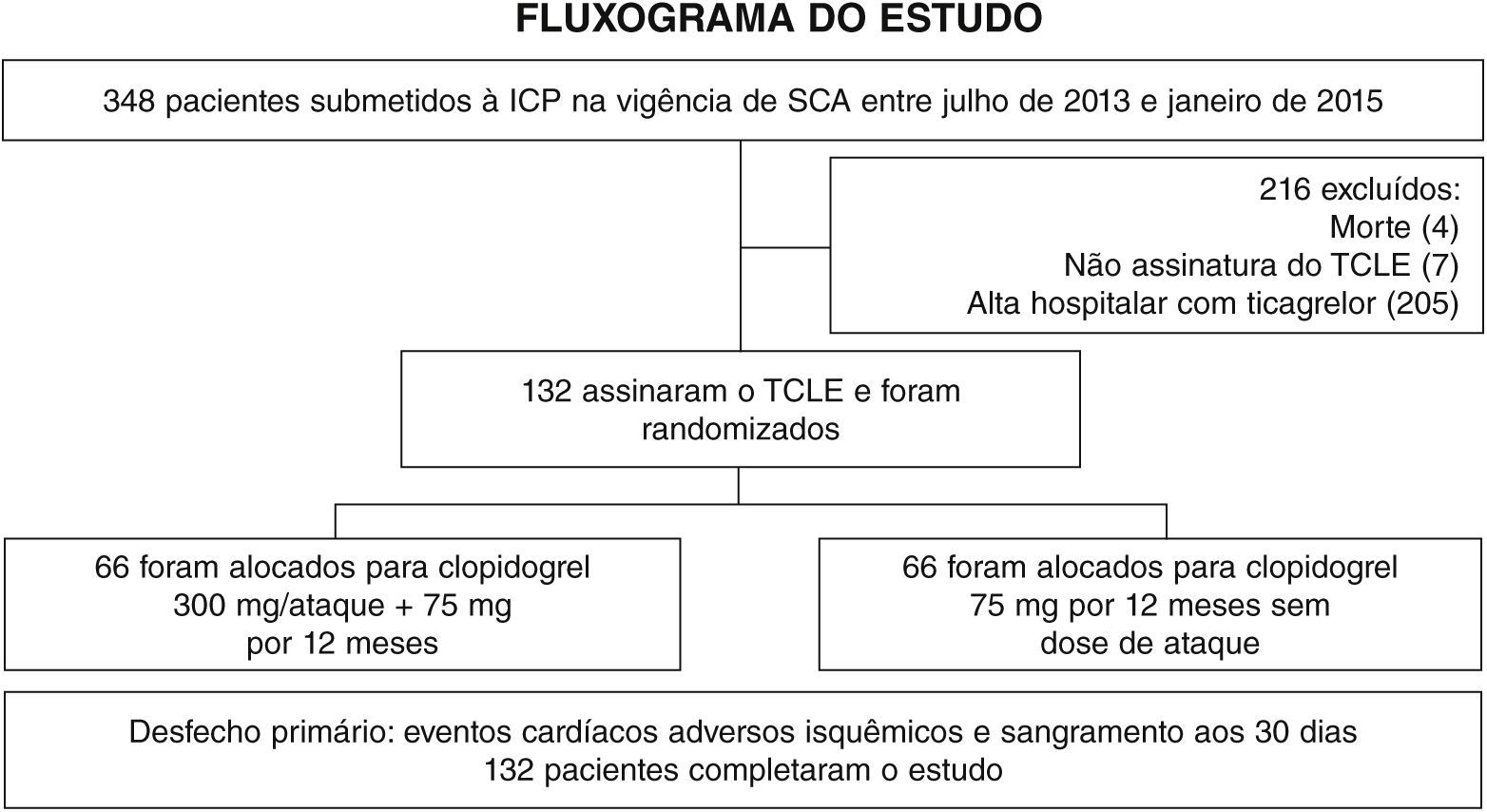
MétodosDesenho e população do estudoEstudo exploratório unicêntrico, que incluiu pacientes com diagnóstico de SCA sem supradesnivelamento do ST (angina instável ou infarto agudo do miocárdio sem supradesnivelamento do ST) submetidos à estratificação invasiva e ICP com implante de stent, ou infarto agudo do miocárdio com supradesnivelamento do ST submetidos à ICP primária; previamente tratados com ticagrelor na dose de ataque de 180mg, seguida de manutenção de 90mg a cada 12 horas, e com ácido acetilsalicílico na dose de ataque de 300mg e manutenção de 100mg ao dia; e que não apresentavam condições socioeconômicas de adquirir o ticagrelor após a alta hospitalar, necessitando da transição para o clopidogrel. O principal critério de exclusão foi a possibilidade de manutenção da terapia com ticagrelor por 12 meses, constituindo uma amostra representativa da prática clínica de mundo real.
Os pacientes foram randomizados para receber uma dose de ataque de 300mg de clopidogrel no momento da alta hospitalar, seguida por 75mg por 12 meses, ou 75mg na alta e pelos próximos 12 meses, omitindo‐se a dose de ataque. Para a randomização, empregou‐se uma sequência aleatória, obtida de algoritmos computacionais, e mantida em envelopes individuais, não translúcidos e fechados, permitindo o ocultamento do processo de alocação.
Objetivos e definiçõesO objetivo primário de eficácia do estudo foi a incidência de eventos cardíacos adversos graves, definidos como um desfecho combinado de mortalidade cardiovascular, infarto agudo do miocárdio, trombose de stent ou nova revascularização do vaso alvo aos 30 dias. O objetivo primário de segurança foi a incidência de sangramento grave aos 30 dias. Foram classificados como graves os sangramentos do tipo 3 − (3a) sangramento com queda de hemoglobina ≥ 3 e < 5 g/dL, ou transfusão de concentrado de hemácias; (3b) sangramento com queda de hemoglobina ≥ 5 g/dL, ou tamponamento cardíaco, ou sangramento que requeira intervenção cirúrgica, ou sangramento que requeira uso de drogas vasoativas intravenosas; (3c) hemorragia intracraniana, ou subcategorias confirmadas por autópsia, exame de imagem, ou punção lombar, ou sangramento intraocular com comprometimento da visão; ou do tipo 5 − (5a) sangramento fatal provável, (5b) sangramento fatal definitivo, de acordo com a definição do Bleeding Academic Research Consortium.11
ProcedimentosNos casos de SCA sem supradesnivelamento do ST, fondaparinux foi o agente anticoagulante de escolha no manejo pré‐intervenção, exceto em pacientes com clearance de creatinina < 20 mL/minuto. Durante a realização de ICP, procedia‐se à suplementação com heparina não fracionada endovenosa na dose de 85 U/kg ou 60 U/kg, quando planejada a utilização de inibidores da glicoproteína IIb/IIIa. A anticoagulação de pacientes com infarto agudo do miocárdio com supradesnivelamento do ST era obtida com heparina não fracionada endovenosa na dose de 100 U/kg no laboratório de hemodinâmica.
As ICP obedeceram às recomendações e práticas estabelecidas pelas diretrizes vigentes.12 A via radial constituía a primeira opção de acesso vascular. Aspiração manual de trombo e utilização de inibidores de glicoproteína IIb/IIIa ficaram a critério do operador. O eletrocardiograma de 12 derivações era realizado à admissão, e aos 30 a 60 minutos após o término do procedimento. Dosagens de isoenzima MB da creatinina quinase (CK‐MB) e troponina eram realizadas a cada 6 horas, até a constatação de queda nos níveis dos marcadores; hemoglobina e hematócrito eram dosados entre 12 a 24 horas após o término do procedimento. Exceto mediante contraindicação, a prescrição dos pacientes incluía, além dos agentes antitrombóticos, estatina, betabloqueador e inibidor da enzima conversora de angiotensina ou bloqueador do receptor de angiotensina. O estudo foi aprovado pelo Comitê de Ética em Pesquisa local e, antes de qualquer procedimento, obtinha‐se o Termo de Consentimento Livre e Esclarecido.
Análise estatísticaAs variáveis qualitativas foram resumidas em frequências absolutas e porcentagens. Os dados quantitativos foram descritos em médias ± desvios padrão ou em medianas (percentil 25 – percentil 75), de acordo com a distribuição de cada variável. Para comparação dos grupos, foi utilizado o teste qui quadrado, ou o teste exato de Fisher, para as variáveis qualitativas, e o teste t de Student ou teste de Mann‐Whitney, para variáveis quantitativas. Foram considerados estatisticamente significantes os resultados com valor de p < 0,05. A estimativa da probabilidade livre de eventos em 30 dias foi determinada de acordo com o método de Kaplan‐Meier.
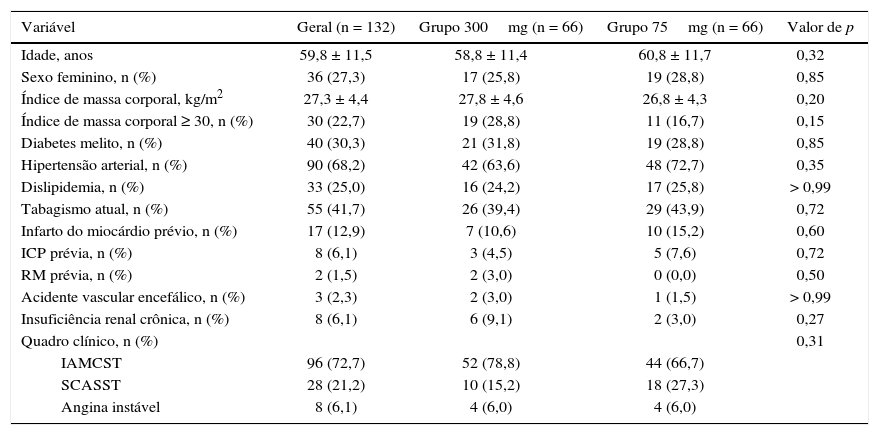
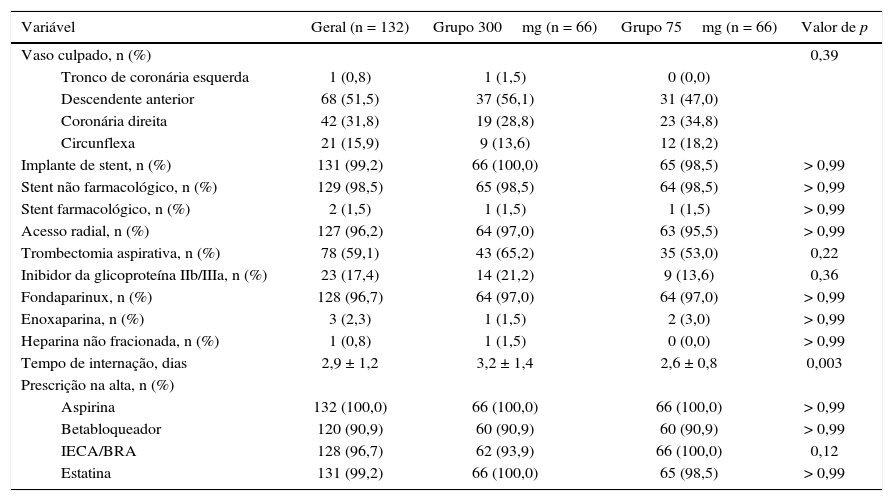
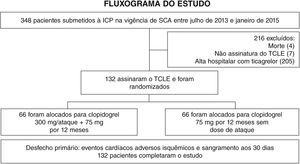
ResultadosNo período de julho de 2013 a janeiro de 2015, 348 pacientes com diagnóstico de SCA submetidos à ICP receberam ticagrelor no momento da admissão hospitalar. Dentre aqueles que tiveram alta, 132 não possuíam condições socioeconômicas para manutenção ambulatorial do fármaco, sendo inclusos no presente estudo (fig. 1). A média de idade foi de 60 anos, sendo 27% do sexo feminino e 30% portadores de diabetes melito, sem diferenças entre os grupos (tabela 1). Cerca de três quartos dos pacientes foram constituídos por pacientes submetidos à ICP primária e, exceto pelo tempo de hospitalização maior no grupo clopidogrel 300mg, não houve diferença nas características dos procedimentos e na medicação concomitante na alta hospitalar, com elevada prescrição de farmacoterapia para prevenção secundária de eventos (tabela 2).
Características clínicas
| Variável | Geral (n = 132) | Grupo 300mg (n = 66) | Grupo 75mg (n = 66) | Valor de p |
|---|---|---|---|---|
| Idade, anos | 59,8 ± 11,5 | 58,8 ± 11,4 | 60,8 ± 11,7 | 0,32 |
| Sexo feminino, n (%) | 36 (27,3) | 17 (25,8) | 19 (28,8) | 0,85 |
| Índice de massa corporal, kg/m2 | 27,3 ± 4,4 | 27,8 ± 4,6 | 26,8 ± 4,3 | 0,20 |
| Índice de massa corporal ≥ 30, n (%) | 30 (22,7) | 19 (28,8) | 11 (16,7) | 0,15 |
| Diabetes melito, n (%) | 40 (30,3) | 21 (31,8) | 19 (28,8) | 0,85 |
| Hipertensão arterial, n (%) | 90 (68,2) | 42 (63,6) | 48 (72,7) | 0,35 |
| Dislipidemia, n (%) | 33 (25,0) | 16 (24,2) | 17 (25,8) | > 0,99 |
| Tabagismo atual, n (%) | 55 (41,7) | 26 (39,4) | 29 (43,9) | 0,72 |
| Infarto do miocárdio prévio, n (%) | 17 (12,9) | 7 (10,6) | 10 (15,2) | 0,60 |
| ICP prévia, n (%) | 8 (6,1) | 3 (4,5) | 5 (7,6) | 0,72 |
| RM prévia, n (%) | 2 (1,5) | 2 (3,0) | 0 (0,0) | 0,50 |
| Acidente vascular encefálico, n (%) | 3 (2,3) | 2 (3,0) | 1 (1,5) | > 0,99 |
| Insuficiência renal crônica, n (%) | 8 (6,1) | 6 (9,1) | 2 (3,0) | 0,27 |
| Quadro clínico, n (%) | 0,31 | |||
| IAMCST | 96 (72,7) | 52 (78,8) | 44 (66,7) | |
| SCASST | 28 (21,2) | 10 (15,2) | 18 (27,3) | |
| Angina instável | 8 (6,1) | 4 (6,0) | 4 (6,0) |
ICP: intervenção coronária percutânea; RM: revascularização miocárdica; IAMCST: infarto agudo do miocárdio com supradesnivelamento do ST; SCA: síndrome coronariana aguda sem supradesnivelamento do ST.
Características angiográficas e do procedimento
| Variável | Geral (n = 132) | Grupo 300mg (n = 66) | Grupo 75mg (n = 66) | Valor de p |
|---|---|---|---|---|
| Vaso culpado, n (%) | 0,39 | |||
| Tronco de coronária esquerda | 1 (0,8) | 1 (1,5) | 0 (0,0) | |
| Descendente anterior | 68 (51,5) | 37 (56,1) | 31 (47,0) | |
| Coronária direita | 42 (31,8) | 19 (28,8) | 23 (34,8) | |
| Circunflexa | 21 (15,9) | 9 (13,6) | 12 (18,2) | |
| Implante de stent, n (%) | 131 (99,2) | 66 (100,0) | 65 (98,5) | > 0,99 |
| Stent não farmacológico, n (%) | 129 (98,5) | 65 (98,5) | 64 (98,5) | > 0,99 |
| Stent farmacológico, n (%) | 2 (1,5) | 1 (1,5) | 1 (1,5) | > 0,99 |
| Acesso radial, n (%) | 127 (96,2) | 64 (97,0) | 63 (95,5) | > 0,99 |
| Trombectomia aspirativa, n (%) | 78 (59,1) | 43 (65,2) | 35 (53,0) | 0,22 |
| Inibidor da glicoproteína IIb/IIIa, n (%) | 23 (17,4) | 14 (21,2) | 9 (13,6) | 0,36 |
| Fondaparinux, n (%) | 128 (96,7) | 64 (97,0) | 64 (97,0) | > 0,99 |
| Enoxaparina, n (%) | 3 (2,3) | 1 (1,5) | 2 (3,0) | > 0,99 |
| Heparina não fracionada, n (%) | 1 (0,8) | 1 (1,5) | 0 (0,0) | > 0,99 |
| Tempo de internação, dias | 2,9 ± 1,2 | 3,2 ± 1,4 | 2,6 ± 0,8 | 0,003 |
| Prescrição na alta, n (%) | ||||
| Aspirina | 132 (100,0) | 66 (100,0) | 66 (100,0) | > 0,99 |
| Betabloqueador | 120 (90,9) | 60 (90,9) | 60 (90,9) | > 0,99 |
| IECA/BRA | 128 (96,7) | 62 (93,9) | 66 (100,0) | 0,12 |
| Estatina | 131 (99,2) | 66 (100,0) | 65 (98,5) | > 0,99 |
IECA: inibidor da enzima conversora de angiotensina; BRA: bloqueador do receptor de angiotensina.
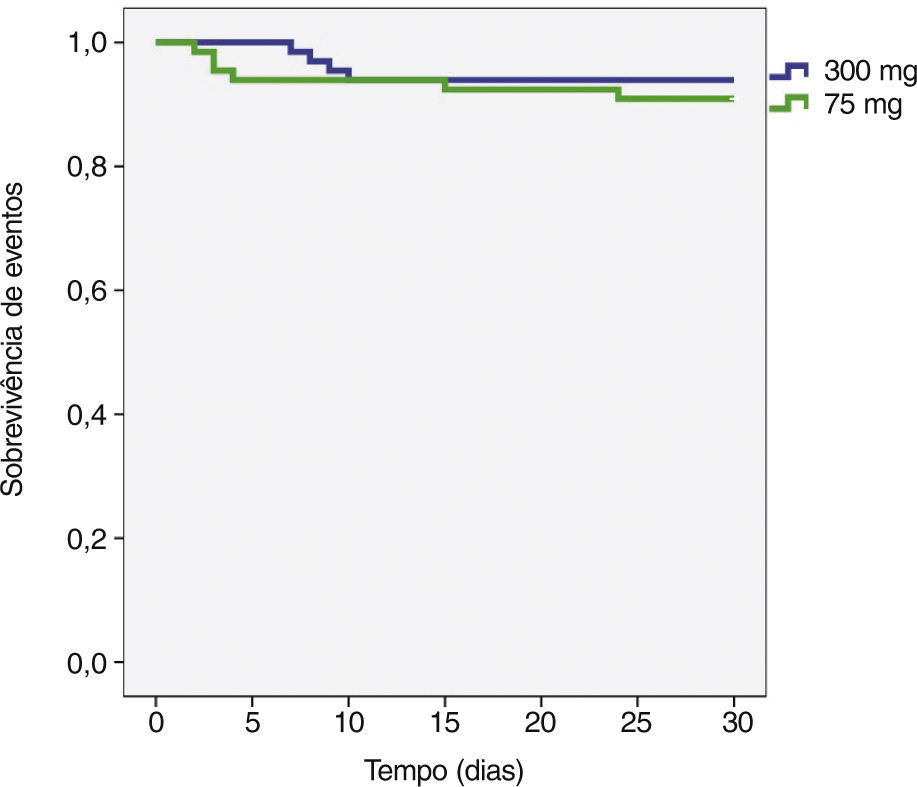
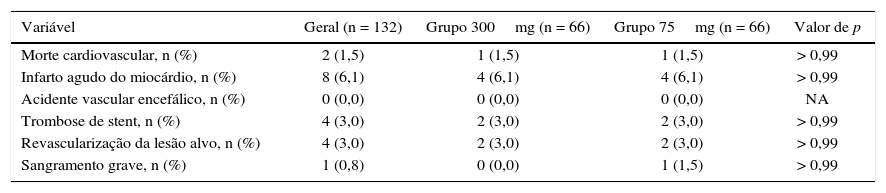
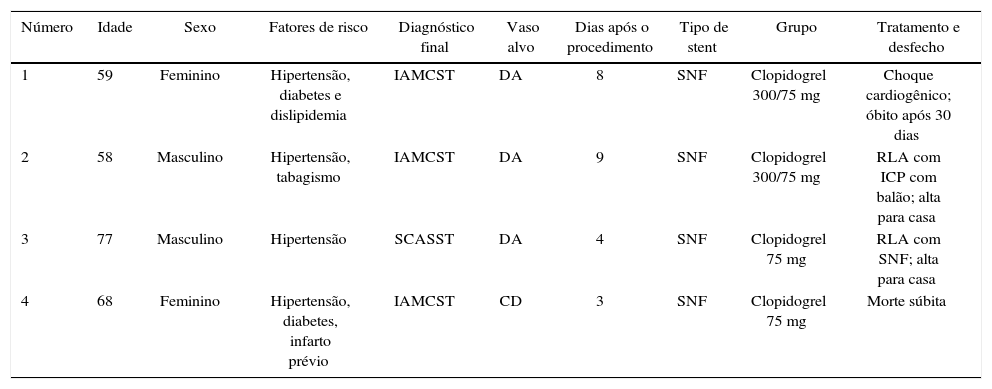
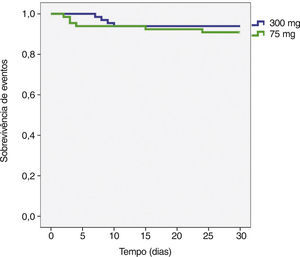
A incidência de eventos isquêmicos e hemorrágicos aos 30 dias foi similar entre os grupos, traduzindo‐se em uma taxa de eventos clínicos e cerebrovasculares de 6,1% vs. 9,1% (risco relativo − RR: 0,787; intervalo de confiança de 95% − IC 95%: 0,361‐1,715; p = 0,74) (tabela 3). A análise de Kaplan‐Meier evidenciou similar probabilidade de eventos clínicos adversos cerebrovasculares aos 30 dias (93,9% vs. 90,9%, teste log‐rank; p = 0,50) (fig. 2). Houve quatro casos de trombose subaguda de stent (dois em cada grupo), os quais se encontram caracterizados na tabela 4.
Eventos cardíacos e cerebrovasculares adversos e sangramento aos 30 dias
| Variável | Geral (n = 132) | Grupo 300mg (n = 66) | Grupo 75mg (n = 66) | Valor de p |
|---|---|---|---|---|
| Morte cardiovascular, n (%) | 2 (1,5) | 1 (1,5) | 1 (1,5) | > 0,99 |
| Infarto agudo do miocárdio, n (%) | 8 (6,1) | 4 (6,1) | 4 (6,1) | > 0,99 |
| Acidente vascular encefálico, n (%) | 0 (0,0) | 0 (0,0) | 0 (0,0) | NA |
| Trombose de stent, n (%) | 4 (3,0) | 2 (3,0) | 2 (3,0) | > 0,99 |
| Revascularização da lesão alvo, n (%) | 4 (3,0) | 2 (3,0) | 2 (3,0) | > 0,99 |
| Sangramento grave, n (%) | 1 (0,8) | 0 (0,0) | 1 (1,5) | > 0,99 |
NA: não aplicável.
Achados nos quatro pacientes com trombose de stent
| Número | Idade | Sexo | Fatores de risco | Diagnóstico final | Vaso alvo | Dias após o procedimento | Tipo de stent | Grupo | Tratamento e desfecho |
|---|---|---|---|---|---|---|---|---|---|
| 1 | 59 | Feminino | Hipertensão, diabetes e dislipidemia | IAMCST | DA | 8 | SNF | Clopidogrel 300/75 mg | Choque cardiogênico; óbito após 30 dias |
| 2 | 58 | Masculino | Hipertensão, tabagismo | IAMCST | DA | 9 | SNF | Clopidogrel 300/75 mg | RLA com ICP com balão; alta para casa |
| 3 | 77 | Masculino | Hipertensão | SCASST | DA | 4 | SNF | Clopidogrel 75 mg | RLA com SNF; alta para casa |
| 4 | 68 | Feminino | Hipertensão, diabetes, infarto prévio | IAMCST | CD | 3 | SNF | Clopidogrel 75 mg | Morte súbita |
IAMCST: infarto agudo do miocárdio com supradesnivelamento de ST; DA: artéria descendente anterior; SNF: stent não farmacológico; RLA: revascularização da lesão alvo; ICP: intervenção coronária percutânea; SCASST: síndrome coronariana aguda sem supradesnivelamento de ST; CD: coronária direita.
Registros da prática clínica mostram que a transição entre fármacos inibidores do receptor P2Y12 pode ocorrer em até um terço dos pacientes hospitalizados. Embora a mudança mais frequente seja de clopidogrel para ticagrelor ou prasugrel, preocupações quanto a risco ou ocorrência de sangramento, idade avançada, eventos cerebrovasculares prévios, necessidade de terapia antitrombótica tripla e cobertura por políticas públicas ou suplementares de saúde fazem com que cerca de 5 a 10% dos pacientes inicialmente em uso dos novos antiplaquetários recebam alta com clopidogrel.7,8 Diferentes cenários de transição entre os inibidores do receptor P2Y12 já foram reportados por estudos clínicos e farmacodinâmicos,13–15 porém são escassos os relatos sobre mudança de ticagrelor para clopidogrel.
Em nossa casuística, a razão predominante para a troca entre ticagrelor e clopidogrel foi a impossibilidade econômica da aquisição do fármaco após a alta hospitalar, uma vez que o sistema público de saúde local não reembolsa o tratamento com ticagrelor. A despeito disto, optamos pela administração hospitalar do novo antiplaquetário para não privar os pacientes de eventuais benefícios proporcionados pelo rápido início de ação e pela potente inibição plaquetária alcançada com o ticagrelor. Esta premissa parte dos resultados observados no estudo randomizado PLATO (PLATelet inhibition and patient Outcomes), no qual o ticagrelor, comparado ao clopidogrel, promoveu uma redução de 40% no risco de trombose de stent entre a quarta hora e 30 dias (RR: 0,60; IC 95%: 0,39‐0,93).16 Mesmo quando o agente comparador foi o próprio ticagrelor, sua administração mais precoce, na fase pré‐hospitalar, associou‐se a uma redução nos casos de trombose definitiva de stent quando comparada à administração hospitalar, tanto nas primeiras 24 horas (0,0% vs. 0,8%; p = 0,008) quanto aos 30 dias (0,2% vs. 1,2%; p = 0,02), conforme demonstrado no estudo ATLANTIC.6
A realização de um estudo farmacodinâmico poderia ilustrar o comportamento da inibição da agregação plaquetária durante a transição do ticagrelor para o clopidogrel. Recentemente, foi demonstrado que, a despeito da recomendação formal proveniente do estudo PLATO acerca da administração de uma dose de ataque de 180mg de ticagrelor, mesmo em pacientes pré‐tratados com clopidogrel, não houve diferença na inibição plaquetária ao se omitir a dose de ataque, iniciando‐se o tratamento com 90mg.14 Diante da impossibilidade de avaliação farmacodinâmica, optamos pela condução do presente estudo exploratório, que sugere a segurança e a eficácia da transição do ticagrelor para o clopidogrel sem necessidade de dose de ataque do último. Observamos taxa similar de complicações isquêmicas que refletiriam inadequada antiagregação, como trombose de stent. Embora a taxa de trombose de 3% possa parecer elevada, trata‐se de população representativa de mundo real, sendo 73% de pacientes com diagnóstico final de infarto agudo do miocárdio com supradesnivelamento do ST, portadores de variáveis preditoras desta complicação. Já a baixa taxa de complicações hemorrágicas poderia ser justificada pela adoção de estratégias para redução de sangramentos, como via de acesso radial, fondaparinux e baixa utilização de inibidores de glicoproteína IIb/IIIa.17
Limitações do estudoA principal limitação deste estudo foi sua natureza exploratória e seu pequeno tamanho amostral. Porém, como a transição de ticagrelor para clopidogrel configura prática realizada em nosso centro há aproximadamente 2 anos, e na ausência de estudos robustos em andamento, buscamos obter uma resposta pragmática a uma situação rotineira. A randomização não obedeceu critérios de cálculo de amostragem, bem como de desfechos previstos. A não realização de estudo farmacodinâmico também é uma importante limitação, embora os desfechos clínicos sugiram resposta mais aplicável a nosso cotidiano. O curto tempo de seguimento, de 30 dias, pode ser uma crítica, mas reflete os efeitos da transição do ticagrelor para o clopidogrel, uma vez que, após 30 dias, a ação do clopidogrel atinge seu platô e já são de conhecimento científico os efeitos de sua prescrição em longo prazo. Não foi realizado o acompanhamento do grupo de pacientes que permaneceu em uso de ticagrelor, o que possibilitaria a comparação dos desfechos observados, representando esta outra limitação de nossa pesquisa.
ConclusõesEm pacientes com síndrome coronariana aguda submetidos à intervenção coronariana percutânea e tratados com ticagrelor na fase hospitalar, a transição para clopidogrel com a dose de 75mg no momento da alta, omitindo‐se uma dose de ataque, aparenta ser uma estratégia segura e eficaz. O resultado deve ser interpretado como gerador de hipótese, e estudos com maior poder estatístico são necessários para confirmar estes achados.
Fonte de financiamentoNão há.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A revisão por pares é de responsabilidade da Sociedade Brasileira de Hemodinâmica e Cardiologia Intervencionista.