O uso de estatinas previamente à intervenção coronária percutânea (ICP) tem reduzido eventos cardíacos na evolução de curto e longo prazos. Avaliamos o impacto do uso prévio de estatinas nos resultados hospitalares da ICP em pacientes com síndrome coronariana aguda (SCA).
Métodos: Análise retrospectiva de registro multicêntrico com 6.288 pacientes submetidos consecutivamente à ICP. Destes, 35% tinham SCA e foram avaliados de acordo com a utilização (Grupo 1, n = 1.203) ou não (Grupo 2, n = 999) de estatinas.
ResultadosO Grupo 1 mostrou maior prevalência de dislipidemia, infarto agudo do miocárdio (IAM) prévio, procedimentos de revascularização prévios, insuficiência renal crônica, acometimento multiarterial, lesões em bifurcação uso de stents farmacológicos. O Grupo 2 mostrou maior número de ICPs primária e de resgate, classe funcional Killip III/IV, lesões tipo B2/C, trombos, oclusões totais, fluxo TIMI pré 0/1, presença de circulação colateral, uso de inibidores da glicoproteína IIb/IIIa e de cateteres de aspiração. O sucesso da ICP foi maior no Grupo 1 (95,1% vs. 92,5%; p = 0,01), e a ocorrência de eventos cardíacos e cerebrovasculares adversos maiores (ECCAM) (3,7% vs. 5,7%; p = 0,04) foi mais frequente no Grupo 2. Apesar da não utilização de estatina ter apresentado associação com ECCAM na análise univariada, foram preditores independentes de ECCAM hospitalares apenas o IAM em Killip III/IV e a cirurgia de revascularização prévia.
ConclusõesPacientes com SCA submetidos à ICP e que estavam em uso prévio de estatinas apresentaram melhores resultados clínicos hospitalares, mas a utilização desses fármacos não foi preditora independente de ECCAM.
The use of statins prior to percutaneous coronary intervention (PCI) has reduced cardiac events in both short and long‐term follow‐up. This study assessed the impact of prior statin use on in‐hospital PCI outcomes in patients with acute coronary syndrome (ACS).
MethodsRetrospective analysis of a multicenter registry of 6,288 consecutive patients undergoing PCI. Of these, 35% had ACS and were evaluated according to statin use (Group 1, n = 1,203) or no use (Group 2, n = 999).
ResultsGroup 1 showed higher prevalence of dyslipidemia, acute myocardial infarction (AMI), previous coronary artery bypass graft, chronic renal failure, multivessel involvement, bifurcation lesions, and use of drug‐eluting stents. Group 2 showed more primary and rescue PCIs, Killip functional class III/IV, B2/C lesions, thrombi, total occlusions, pre‐procedural TIMI 0/1 flow, presence of collateral circulation, and use of glycoprotein IIb/IIIa inhibitors and aspiration catheters. PCI success was higher in Group 1 (95.1% vs. 92.5%; p = 0.01), and the occurrence of major adverse cerebrovascular and cardiac events (MACCE) (3.7% vs. 5.7%) was more frequent in Group 2. Although the non‐use of statins showed an association with MACCE in the univariate analysis, independent predictors of in‐hospital MACCE were limited to AMI in Killip III/IV and prior coronary artery bypass graft.
ConclusionsACS patients undergoing PCI who previously used statins had better in‐hospital clinical outcomes; however, statin use was not an independent predictor of MACCE.
Com os avanços tecnológicos, a intervenção coronária percutânea (ICP) se tornou a abordagem terapêutica mais utilizada no tratamento da doença arterial coronária (DAC). Apesar de restaurar o fluxo miocárdico, a ICP carrega consigo um risco potencial de dano miocárdico, o qual está associado com aumento da morbimortalidade por eventos cardíacos tardios.1–3 Muitas estratégias terapêuticas têm sido propostas para limitar a ocorrência e a extensão do dano miocárdico periprocedimento, contudo, a injúria miocárdica ainda permanece como a complicação mais frequente da ICP.4–6 Desse modo, entender os mecanismos e encontrar terapias adjuntas que aperfeiçoem a proteção miocárdica ainda são desafios para a Cardiologia moderna.
Cada vez mais se tem demonstrado que as estatinas têm ações pleiotrópicas com efeito benéfico no sistema cardiovascular, que vão muito além do simples controle dos níveis de colesterol. Esses efeitos incluem melhora da função endotelial por meio do aumento nos níveis e na bioatividade do óxido nítrico, efeito anti‐inflamatório, efeito antioxidante e estabilização da placa.7,8
Com base em tais achados, tem‐se imaginado que o uso das estatinas poderia estar associado à diminuição do infarto agudo do miocárdio (IAM) periprocedimento, reduzindo a liberação de marcadores de necrose miocárdica durante a ICP por meio de seus efeitos pleiotrópicos sobre a microcirculação. Vários estudos randomizados têm demonstrado a diminuição do IAM periprocedimento com o uso de doses elevadas de estatinas antes da ICP, e alguns deles documentaram redução de eventos cardíacos adversos maiores.9–13 A melhora de fluxo coronário e a redução de mortalidade foram também relatadas em pacientes que faziam uso crônico de estatinas e foram submetidos à ICP primária.14–17 Não há, entretanto, em nosso meio, registros com grande número de pacientes avaliando se o uso prévio de estatinas pode ter impacto nos eventos cardiovasculares e cerebrovasculares adversos maiores (ECCAM) em pacientes com síndrome coronariana aguda (SCA) submetidos à ICP.
Neste estudo retrospectivo observacional, objetivamos analisar o impacto do uso prévio de estatinas nos resultados hospitalares da ICP em pacientes com SCA.
MétodosPopulaçãoNo período de agosto de 2006 a outubro de 2012, 6.288 pacientes consecutivos foram submetidos à ICP nos centros que compõem o Registro Angiocardio (Hospital Bandeirantes, Hospital Rede D’Or São Luiz Anália Franco e Hospital Leforte, em São Paulo; Hospital Vera Cruz, em Campinas; e Hospital Regional do Vale do Paraíba, em Taubaté, todos no Estado de São Paulo). Desses pacientes, 2.202 (35%) tinham o diagnóstico de SCA e foram avaliados de acordo com a utilização (Grupo 1, n = 1.203) ou não (Grupo 2, n = 999) de estatinas.
Os dados foram coletados de forma prospectiva e armazenados em um banco de dados informatizado disponível via online em todos os centros que participam do registro.
O objetivo primário foi comparar as taxas de ECCAM hospitalares entre os dois grupos, bem como avaliar os preditores independentes desses eventos.
MedicaçãoFoi considerado uso prévio de estatina a utilização anterior à internação por SCA, independente do tipo, da dose e do tempo de administração. Todos os pacientes, independentes do uso prévio ou não, receberam, na fase hospitalar, sinvastatina, rosuvastatina ou atorvastatina, de acordo com os protocolos assistenciais das entidades hospitalares que integram o Registro Angiocardio.
ProcedimentoAs intervenções foram realizadas, em sua maioria, por via femoral, sendo utilizada a via radial nos demais. A técnica e a escolha do material, durante o procedimento, ficaram a cargo dos operadores, assim como a avaliação da necessidade do uso de inibidores da glicoproteína IIb/IIIa. Foi utilizada heparina não fracionada no início do procedimento na dose de 70 U/kg a 100 U/kg, exceto nos pacientes que já estavam em uso de heparina de baixo peso molecular.
Todos os pacientes receberam terapia antiplaquetária combinada com ácido acetilsalicílico (AAS), nas doses de ataque de 300mg e de manutenção de 100 a 200mg/dia, e clopidogrel, nas doses de ataque de 300 ou 600mg, e de manutenção, de 75mg/dia. Os introdutores femorais foram retirados 4 horas após o início da heparinização. Os introdutores radiais foram retirados imediatamente após o término do procedimento.
As dosagens do marcador de necrose miocárdica CK‐MB atividade consideradas para a análise nesse registro foram realizadas imediatamente antes do procedimento e 12 horas após o mesmo.
Análise angiográfica e definiçõesAs análises foram realizadas em pelo menos duas projeções ortogonais, por operadores experientes, com uso de angiografia quantitativa digital. Neste estudo, foram utilizados os mesmos critérios angiográficos constantes no banco de dados da Central Nacional de Intervenções Cardiovasculares (CENIC) da Sociedade Brasileira de Hemodinâmica e Cardiologia Intervencionista (SBHCI). O tipo de lesão foi classificado conforme os critérios do American College of Cardiology e da American Heart Association (ACC/AHA).18 Para a determinação do fluxo coronário pré e pós‐procedimento, foi utilizada a classificação Thrombolysis in Myocardial Infarction (TIMI).19 Sucesso do procedimento foi definido como obtenção de sucesso angiográfico (estenose residual < 30%, com fluxo TIMI 3) e ausência de ECCAM, compreendendo óbito de qualquer causa, (re)infarto periprocedimento, acidente vascular cerebral (AVC) e cirurgia de revascularização miocárdica de emergência.20
O (re)infarto periprocedimento foi definido pelo reaparecimento de dor típica, com presença de alterações eletrocardiográficas (supradesnivelamento do segmento ST ou ondas Q patológicas) e/ou evidência angiográfica de oclusão do vaso alvo. Os resultados da CK‐MB pós‐ICP não foram considerados nessa definição. A cirurgia de revascularização miocárdica de emergência foi qualificada como aquela realizada imediatamente após a ICP.
Análise estatísticaOs dados armazenados em banco de dados com base Oracle foram plotados em planilhas Excel e analisados em programa estatístico Statistical Package for the Social Sciences (SPSS Inc, Chicago, EUA), versão 15.0. As variáveis contínuas foram expressas em média ± desvio padrão, e as variáveis categóricas, em números absolutos e porcentuais. As associações entre as variáveis contínuas foram avaliadas pelo teste t de Student e pelos testes não paramétricos (Mann‐Whitney e Wilcoxon) para distribuição não normal (CK‐MB pré e pós‐ICP). Associações entre as variáveis categóricas foram avaliadas pelos testes qui quadrado, teste exato de Fisher ou razão de verossimilhança, quando apropriado. Foi adotado nível de significância de valor de p < 0,05. Modelos de regressão logística simples e múltipla foram aplicados para identificar preditores de ECCAM.
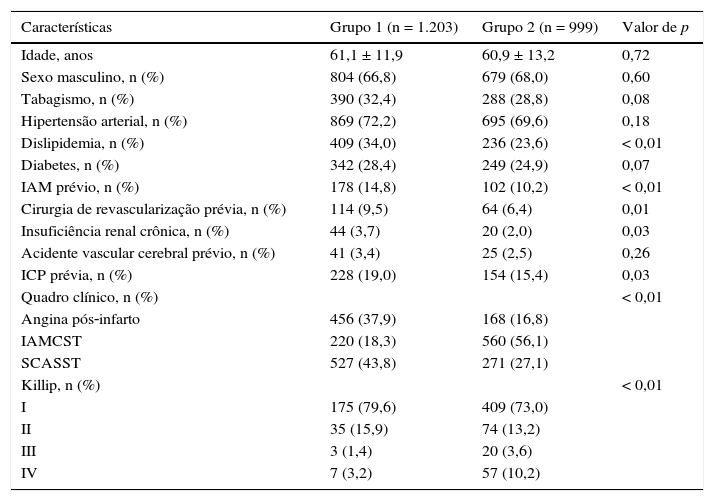
ResultadosAs características clínicas estão representadas na tabela 1. O Grupo 1 mostrou maior prevalência de dislipidemia, IAM prévio, cirurgia de revascularização miocárdica prévia, ICP prévia e insuficiência renal crônica. Já o Grupo 2 mostrou maior número de pacientes com IAM com supradesnivelamento do segmento ST (IAMCST) e em classe funcional mais avançada (Killip III e IV).
Características clínicas
| Características | Grupo 1 (n = 1.203) | Grupo 2 (n = 999) | Valor de p |
|---|---|---|---|
| Idade, anos | 61,1 ± 11,9 | 60,9 ± 13,2 | 0,72 |
| Sexo masculino, n (%) | 804 (66,8) | 679 (68,0) | 0,60 |
| Tabagismo, n (%) | 390 (32,4) | 288 (28,8) | 0,08 |
| Hipertensão arterial, n (%) | 869 (72,2) | 695 (69,6) | 0,18 |
| Dislipidemia, n (%) | 409 (34,0) | 236 (23,6) | < 0,01 |
| Diabetes, n (%) | 342 (28,4) | 249 (24,9) | 0,07 |
| IAM prévio, n (%) | 178 (14,8) | 102 (10,2) | < 0,01 |
| Cirurgia de revascularização prévia, n (%) | 114 (9,5) | 64 (6,4) | 0,01 |
| Insuficiência renal crônica, n (%) | 44 (3,7) | 20 (2,0) | 0,03 |
| Acidente vascular cerebral prévio, n (%) | 41 (3,4) | 25 (2,5) | 0,26 |
| ICP prévia, n (%) | 228 (19,0) | 154 (15,4) | 0,03 |
| Quadro clínico, n (%) | < 0,01 | ||
| Angina pós‐infarto | 456 (37,9) | 168 (16,8) | |
| IAMCST | 220 (18,3) | 560 (56,1) | |
| SCASST | 527 (43,8) | 271 (27,1) | |
| Killip, n (%) | < 0,01 | ||
| I | 175 (79,6) | 409 (73,0) | |
| II | 35 (15,9) | 74 (13,2) | |
| III | 3 (1,4) | 20 (3,6) | |
| IV | 7 (3,2) | 57 (10,2) |
IAM: infarto agudo do miocárdio; ICP: intervenção coronária percutânea; IAMCST: infarto do miocárdio com supradesnivelamento do segmento ST; SCASST: síndrome coronariana aguda sem supradesnivelamento do segmento ST.
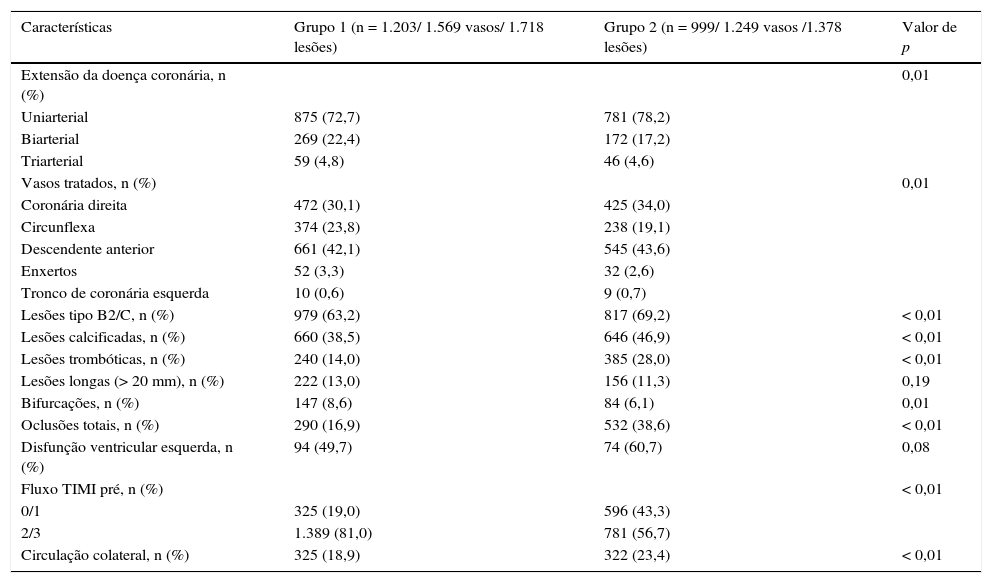
Do ponto de vista angiográfico (tabela 2), os pacientes que usaram estatinas tinham maior acometimento multiarterial e lesões em bifurcação. Os pacientes do Grupo 2 apresentavam mais lesões tipo B2/C, lesões com trombos e calcificadas, oclusões, maior prevalência de fluxo TIMI pré‐ICP 0/1 e a presença de circulação colateral.
Características angiográficas
| Características | Grupo 1 (n = 1.203/ 1.569 vasos/ 1.718 lesões) | Grupo 2 (n = 999/ 1.249 vasos /1.378 lesões) | Valor de p |
|---|---|---|---|
| Extensão da doença coronária, n (%) | 0,01 | ||
| Uniarterial | 875 (72,7) | 781 (78,2) | |
| Biarterial | 269 (22,4) | 172 (17,2) | |
| Triarterial | 59 (4,8) | 46 (4,6) | |
| Vasos tratados, n (%) | 0,01 | ||
| Coronária direita | 472 (30,1) | 425 (34,0) | |
| Circunflexa | 374 (23,8) | 238 (19,1) | |
| Descendente anterior | 661 (42,1) | 545 (43,6) | |
| Enxertos | 52 (3,3) | 32 (2,6) | |
| Tronco de coronária esquerda | 10 (0,6) | 9 (0,7) | |
| Lesões tipo B2/C, n (%) | 979 (63,2) | 817 (69,2) | < 0,01 |
| Lesões calcificadas, n (%) | 660 (38,5) | 646 (46,9) | < 0,01 |
| Lesões trombóticas, n (%) | 240 (14,0) | 385 (28,0) | < 0,01 |
| Lesões longas (> 20 mm), n (%) | 222 (13,0) | 156 (11,3) | 0,19 |
| Bifurcações, n (%) | 147 (8,6) | 84 (6,1) | 0,01 |
| Oclusões totais, n (%) | 290 (16,9) | 532 (38,6) | < 0,01 |
| Disfunção ventricular esquerda, n (%) | 94 (49,7) | 74 (60,7) | 0,08 |
| Fluxo TIMI pré, n (%) | < 0,01 | ||
| 0/1 | 325 (19,0) | 596 (43,3) | |
| 2/3 | 1.389 (81,0) | 781 (56,7) | |
| Circulação colateral, n (%) | 325 (18,9) | 322 (23,4) | < 0,01 |
TIMI: Thrombolysis in Myocardial Infarction.
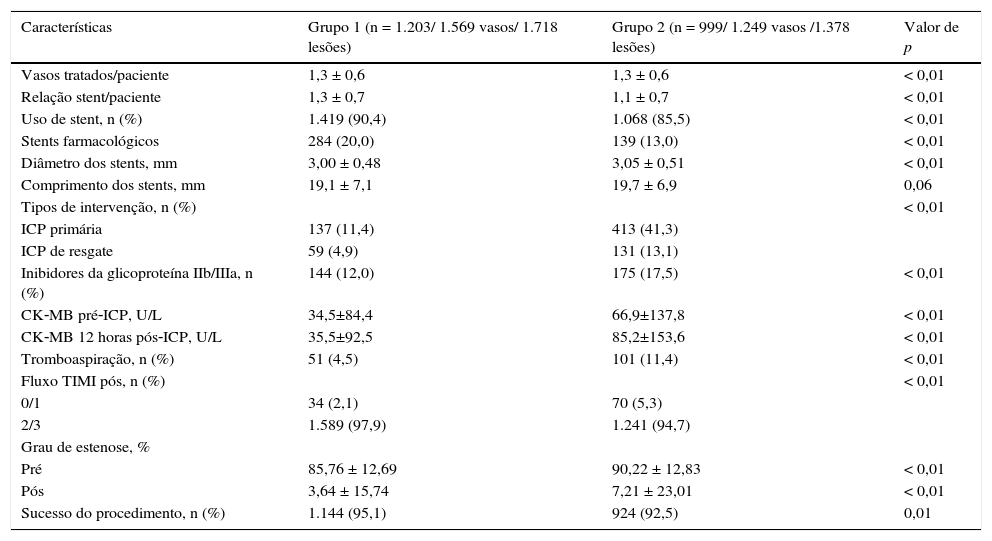
Quanto às características do procedimento (tabela 3), o Grupo 1 utilizou‐se de mais stents farmacológicos, com maior relação stent/paciente enquanto o Grupo 2 mostrou maior número de intervenções coronárias na fase aguda do infarto (primária ou resgate), maior uso de inibidores da glicoproteína IIb/IIIa e de cateteres de aspiração de trombos. Os valores de CK‐MB atividade pós‐procedimento foram maiores que os valores pré‐ICP nos dois grupos, entretanto o Grupo 1 apresentou valores menores que os do Grupo 2. O sucesso do procedimento foi maior no Grupo 1 (95,1% vs. 92,5%; p = 0,01)
Características dos procedimentos
| Características | Grupo 1 (n = 1.203/ 1.569 vasos/ 1.718 lesões) | Grupo 2 (n = 999/ 1.249 vasos /1.378 lesões) | Valor de p |
|---|---|---|---|
| Vasos tratados/paciente | 1,3 ± 0,6 | 1,3 ± 0,6 | < 0,01 |
| Relação stent/paciente | 1,3 ± 0,7 | 1,1 ± 0,7 | < 0,01 |
| Uso de stent, n (%) | 1.419 (90,4) | 1.068 (85,5) | < 0,01 |
| Stents farmacológicos | 284 (20,0) | 139 (13,0) | < 0,01 |
| Diâmetro dos stents, mm | 3,00 ± 0,48 | 3,05 ± 0,51 | < 0,01 |
| Comprimento dos stents, mm | 19,1 ± 7,1 | 19,7 ± 6,9 | 0,06 |
| Tipos de intervenção, n (%) | < 0,01 | ||
| ICP primária | 137 (11,4) | 413 (41,3) | |
| ICP de resgate | 59 (4,9) | 131 (13,1) | |
| Inibidores da glicoproteína IIb/IIIa, n (%) | 144 (12,0) | 175 (17,5) | < 0,01 |
| CK‐MB pré‐ICP, U/L | 34,5±84,4 | 66,9±137,8 | < 0,01 |
| CK‐MB 12 horas pós‐ICP, U/L | 35,5±92,5 | 85,2±153,6 | < 0,01 |
| Tromboaspiração, n (%) | 51 (4,5) | 101 (11,4) | < 0,01 |
| Fluxo TIMI pós, n (%) | < 0,01 | ||
| 0/1 | 34 (2,1) | 70 (5,3) | |
| 2/3 | 1.589 (97,9) | 1.241 (94,7) | |
| Grau de estenose, % | |||
| Pré | 85,76 ± 12,69 | 90,22 ± 12,83 | < 0,01 |
| Pós | 3,64 ± 15,74 | 7,21 ± 23,01 | < 0,01 |
| Sucesso do procedimento, n (%) | 1.144 (95,1) | 924 (92,5) | 0,01 |
ICP: intervenção coronária percutânea; TIMI: Thrombolysis in Myocardial Infarction.
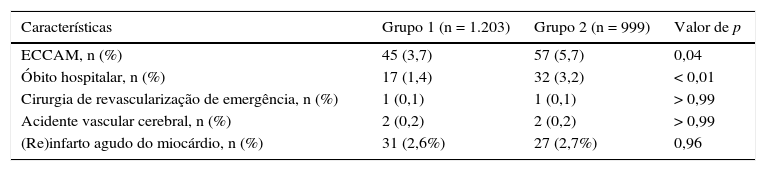
A tabela 4 indica os desfechos clínicos na fase hospitalar. A ocorrência de ECCAM (3,7% vs. 5,7%; p = 0,04) e óbito (1,4% vs. 3,2%; p < 0,01) foram mais frequentes em Grupo 2.
Desfechos clínicos na fase hospitalar
| Características | Grupo 1 (n = 1.203) | Grupo 2 (n = 999) | Valor de p |
|---|---|---|---|
| ECCAM, n (%) | 45 (3,7) | 57 (5,7) | 0,04 |
| Óbito hospitalar, n (%) | 17 (1,4) | 32 (3,2) | < 0,01 |
| Cirurgia de revascularização de emergência, n (%) | 1 (0,1) | 1 (0,1) | > 0,99 |
| Acidente vascular cerebral, n (%) | 2 (0,2) | 2 (0,2) | > 0,99 |
| (Re)infarto agudo do miocárdio, n (%) | 31 (2,6%) | 27 (2,7%) | 0,96 |
ECCAM: eventos cardíacos e cerebrovasculares adversos maiores.
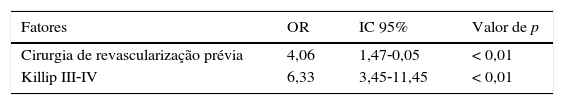
Na análise univariada, as variáveis idade, lesões calcificadas, lesões longas, lesões trombóticas, cirurgia de revascularização miocárdica prévia, presença de circulação colateral, ICP primária, uso de inibidores da glicoproteína IIb/IIIa, TIMI pré 0/1, Killip III e IV, e a não utilização de estatinas apresentaram relação significativa com a ocorrência de ECCAM. Na análise multivariada (tabela 5), apenas a presença de IAM em Killip III/IV (odds ratio OR 6,33; intervalo de confiança de 95% IC 95% 3,45‐11,45; p < 0,01) e de cirurgia de revascularização prévia (OR 4,06; IC 95% 1,47‐10,05; p < 0,01) foram as variáveis que melhor explicaram a ocorrência de ECCAM hospitalares.
DiscussãoA importância das estatinas na prevenção cardiovascular primária e secundária advém de seus efeitos hipolipemiantes, com redução mais significativa da lipoproteína de baixa densidade‐colesterol (LDL‐C) e pleiotrópicos com melhora da função endotelial, ação anti‐inflamatória e antioxidante, levando à estabilização da placa aterosclerótica esta última demonstrada como redução do volume de placa aterosclerótica ao ultrassom intracoronário no estudo REVERSAL.7,8,21 Recentemente, Komukai et al. demonstraram, por meio de tomografia de coerência ótica, o aumento da espessura da capa fibrótica da placa aterosclerótica e a redução de arco lipídico e de macrófagos após tratamento com atorvastatina (mais significativo com a dose de 20mg), contribuindo para o entendimento fisiopatológico desse processo.22
Apesar dessas evidências, em nosso registro, entretanto, quase metade dos pacientes (45,3%) não fazia uso prévio de estatinas, a despeito da presença de dislipidemia e diabetes em quase um quarto deles, revelando provável falha da prevenção cardiovascular primária em nosso meio. O maior número de pacientes com IAM nesse grupo sugere a possível tradução clínica da ausência do efeito protetor cardiovascular da estatina, além da evidência de que muitos deles iniciam a prevenção (dessa vez, secundária) apenas após ter apresentado um evento cardiovascular importante. Os pacientes que faziam uso prévio de estatina, apesar de serem mais complexos, do ponto de vista clínico, pela maior frequência de antecedentes de IAM, cirurgia de revascularização miocárdica, ICP e insuficiência renal crônica, evidenciando a prescrição de estatinas como prevenção secundária, apresentaram‐se com uma manifestação clínica mais favorável, predominando, nesse grupo, a SCA sem supradesnivelamento do segmento ST e a menor ocorrência de repercussão hemodinâmica grave (Killip III e IV) naqueles que se apresentaram com IAMCST.
Outro aspecto a destacar é que, apesar do grupo que fez uso prévio de estatina apresentar maior incidência de doença multiarterial, lesões mais complexas (lesões tipos B2 e C, calcificadas, com trombos, oclusões totais e fluxo TIMI 0/1) foram significativamente mais frequentes no grupo que não estava em uso de estatina. Devido à natureza do estudo, não podemos inferir que tais achados estão diretamente relacionados a um efeito protetor das estatinas, mas pode servir como um gerador de hipótese.
Evidências recentes mostram que doses altas de estatinas acentuam seus efeitos pleiotrópicos cardiovasculares benéficos, os quais são independentes do efeito redutor nos níveis de colesterol, já que este se dá apenas com tratamento de longo prazo.23,24 Os estudos ARMYDA (Atorvastatin for Reduction of Myocardial Damage during Angioplasty), ARMYDA‐ACS (Atorvastatin for Reduction of Myocardial Damage during Angioplasty‐Acute Coronary Syndromes), ARMYDA‐RECAPTURE e NAPLES II (Novel Approaches for Preventing or Limiting Events II), que avaliaram os efeitos agudos da atorvastatina nas ICPs, demonstraram que o pré‐tratamento com atorvastatina reduz significativamente a ocorrência de IAM periprocedimento.9,10,25,26 Este, apesar de se traduzir muitas vezes apenas pela elevação dos marcadores de necrose miocárdica pós‐ICP, relaciona‐se com taxas aumentadas de eventos cardíacos adversos maiores no seguimento.27,28 Em nosso registro, ocorreu aumento dos valores médios de CK‐MB pós‐ICP nos dois grupos, sendo que os pacientes que fizeram uso prévio de estatinas apresentaram valores pré e pós‐ICP significativamente menores que o outro grupo, o que pode significar um efeito cardiovascular protetor da medicação. Os valores basais mais elevados no grupo que não utilizou estatina podem ainda ser consequência do maior número de pacientes com quadro de IAMCST.
A redução de eventos cardiovasculares adversos maiores após a ICP com a utilização de estatinas foi bem demonstrada em estudos randomizados em pacientes selecionados sem o uso prévio da medicação estudada.9,10,12,13,25 No entanto, nos estudos ROMA II11 e ARMYDA‐RECAPTURE,26 foram considerados pacientes que faziam uso crônico de estatina para uma recarga com doses elevadas de atorvastatina ou rosuvastatina no dia do procedimento. Curiosamente, apesar da demonstração nesses dois estudos do efeito benéfico significativo da droga estudada sobre a redução dos eventos cardiovasculares adversos maiores, eles não foram tão evidentes quanto aos relatados em outras publicações. Esse fato evidenciaria que o uso prévio de estatina poderia exercer algum efeito protetor sobre os resultados da ICP. Corroborando essa hipótese, estudos com pacientes com IAMCST têm sugerido que o uso prévio crônico de estatinas pode melhorar o fluxo coronário e estar associado com uma menor mortalidade de curto prazo (30 dias).14–17
Em nosso registro com pacientes com SCA, o índice de sucesso do procedimento foi significativamente maior no grupo com uso prévio de estatina bem como a ocorrência de fluxo TIMI 2 ou 3, o que resultou numa menor ocorrência de eventos clínicos nesse grupo, reforçando a hipótese de que podem existir efeitos protetores cardiovasculares das estatinas utilizadas cronicamente sobre os resultados hospitalares da ICP. Apesar da não utilização prévia de estatina ter apresentado relação significativa com a ocorrência de ECCAM na análise univariada, em nosso registro, foi preditor independente de ECCAM hospitalares apenas a presença de IAMCST em Killip III/IV e de cirurgia de revascularização prévia.Limitações do estudo
Podem ser consideradas limitações do presente estudo a análise retrospectiva dos dados, a ausência de seguimento tardio, a não inclusão das alterações dos marcadores de necrose miocárdica no diagnóstico de (re)infarto periprocedimento, a utilização da CK‐MB atividade em detrimento da CK‐MB massa ou troponina, e a ausência de padronização das doses, tipos e tempo de uso das estatinas.
ConclusõesPacientes com síndrome coronariana aguda submetidos à intervenção coronária percutânea e que estavam em uso prévio de estatinas apresentaram melhores resultados clínicos. No entanto, a utilização desses fármacos não foi preditora independente de eventos cardíacos e cerebrovasculares maiores hospitalares.
Fonte de financiamentoNão há.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A revisão por pares é da responsabilidade Sociedade Brasileira de Hemodinâmica e Cardiologia Intervencionista.