A revascularização miocárdica anatômica completa está associada a um melhor controle dos sintomas anginosos e a menores índices de eventos cardíacos maiores tardios. No entanto, em substancial número de pacientes tratados por meio de intervenção coronária percutânea (ICP), não logramos sua obtenção. Assim, nosso objetivo foi avaliar os fatores associados à revascularização miocárdica incompleta (RMI) em casos de ICP multiarterial.
MétodosEstudo de coorte envolvendo 1.049 pacientes revascularizados de forma prospectiva e consecutiva por meio de ICP com tratamento de dois ou mais vasos, entre 2012 e 2014, divididos em dois grupos: RMI (n=324; 30,9%) e revascularização miocárdica completa (n=725; 69,1%).
ResultadosA RMI foi significativamente associada a faixa etária maior (66,5 anos vs. 64,1 anos; p=0,003), hipertensão arterial (92,2% vs. 86,0%; p=0,006), insuficiência renal crônica (36.4% vs. 26.0%; p < 0,001), síndrome coronariana aguda (26,3% vs. 21,0%; p=0,05), revascularização cirúrgica prévia (16,1% vs. 7,1%; p=0,001), lesões em enxertos venosos (3,4% vs. 1,0%; p < 0,001) e oclusões crônicas (3,3% vs. 1,4%; p=0,005), bem como a menor acesso a stents farmacológicos (57,8% vs. 64,8%; p=0,002). Os resultados clínicos hospitalares não diferiram entre os grupos.
ConclusõesA RMI ocorreu em cerca de um terço dos casos tratados, tendo sido observada associação significativa, com um perfil clínico de maior risco e com intervenções em lesões alvo comumente associadas com menor sucesso do procedimento. O grau de revascularização não gerou impacto nos resultados clínicos da fase hospitalar.
Complete anatomical myocardial revascularization is associated with better angina control and lower rates of cardiac events. However, in a significant number of patients treated by percutaneous coronary intervention (PCI), complete revascularization is not achieved. Thus, the aim of this study was to evaluate factors associated with incomplete myocardial revascularization (IMR) in multivessel PCI patients.
MethodsThis was a cohort study involving 1,049 prospectively and consecutively revascularized patients through PCI with treatment of two or more vessels, between 2012 and 2014, divided into two groups: IMR (n=324; 30.9%) and complete myocardial revascularization (n=725; 69.1%).
ResultsIMR was significantly associated with older age (66.5 years vs. 64.1 years; p=0.003), arterial hypertension (92.2% vs. 86.0%; p=0.006), chronic renal failure (36.4% vs. 26.0%; p < 0.001), acute coronary syndrome (26.3% vs. 21.0%; p=0.05), previous surgical revascularization (16.1% vs. 7.1%; p=0.001), saphenous venous graft lesions (3.4% vs. 1.0%, p < 0.001), and chronic occlusions (3.3% vs. 1.4%, p=0.005), as well as lower access to drug‐eluting stents (57.8% vs. 64.8%; p=0.002). In‐hospital clinical outcomes did not differ between the groups.
ConclusionsIMR occurred in approximately one‐third of treated cases, and a significant association was observed with a higher‐risk clinical profile and with target lesion interventions commonly associated with lower procedure success. The degree of revascularization had no impact on in‐hospital clinical outcomes.
Quando comparadas ao tratamento cirúrgico, as intervenções coronárias percutâneas (ICP) são responsáveis, na atualidade, por mais de três quartos dos procedimentos de revascularização realizados em centros hospitalares terciários. No entanto, uma das limitações desse procedimento, a obtenção de revascularização miocárdica completa (RMC), ainda ocorre, a despeito de grandes progressos alcançados pelo método.1,2
A RMC, seja qual for a forma de revascularização utilizada, é consensualmente preferível, pois se associa a maior sobrevida livre de eventos e a uma melhor qualidade de vida dos pacientes tratados, pelo melhor controle dos sintomas decorrentes da doença coronária.1,3,4 Recentemente, um estudo clínico randomizado que envolveu casos de síndrome coronariana aguda (SCA) sugeriu adicionalmente que, mesmo neste cenário, a obtenção de uma revascularização completa, tratando as lesões não culpadas de forma precoce, é mais vantajosa que a revascularização miocárdica incompleta (RMI), ratificando os benefícios da RMC.5
No entanto, por uma série de motivos, um expressivo contingente de pacientes não obtém RMC, em decorrência de fatores clínicos, angiográficos e de variáveis relacionadas com os próprios procedimentos de revascularização, configurando a RMI, a qual deve ser evitada sempre que possível.1,3–7
O objetivo desta investigação foi identificar os diferentes fatores associados à RMI em uma casuística de pacientes com doença coronária de múltiplos vasos submetidos à ICP, com tratamento de, no mínimo, dois vasos.
MétodosNo período compreendido entre junho de 2012 e junho de 2014, foram consecutivamente tratados com ICP em nossa instituição, um hospital terciário de grande fluxo de movimento, 2.572 pacientes, dos quais 1.049 (40,7%) apresentavam doença coronária de múltiplos vasos na angiografia diagnóstica pré‐procedimento, e nos quais foram tratados dois ou mais vasos. Esses casos foram subdivididos em dois grupos: RMI (n=324; 30,9%) e RMC (n=725; 69,1%). Os pacientes foram identificados a partir de um banco de dados informatizado, sendo incluídos de forma prospectiva. A natureza do estudo foi observacional. Não houve critérios específicos de exclusão, ou seja, todos os casos submetidos à ICP de múltiplos vasos, com tratamento de, no mínimo, dois vasos, foram incluídos na análise.
Foram utilizados stents farmacológicos e não farmacológicos. A ICP foi realizada pela técnica convencional de liberação ótima, com implante direto ou pré‐dilatação, o que foi deixado a critério do cardiologista intervencionista responsável por sua realização. A farmacologia adjunta consistiu de heparina não fracionada, na dose de 70 a 100 UI/kg de peso, administrada imediatamente antes do procedimento, com o objetivo de atingir um tempo de coagulação ativado ≥ 250 segundos; aspirina (dose de ataque de 200mg e manutenção de 100mg ao dia) iniciada pelo menos na véspera da intervenção e mantida indefinidamente; e clopidogrel (dose de ataque de 300 ou 600mg, e manutenção de 75mg ao dia). Em alguns casos de SCA, foram prescritos prasugrel ou ticagrelor, nas doses habituais. O esquema antiplaquetário duplo foi mantido por 30 dias, no caso de implante de stent não farmacológico, e por 6 a 12 meses, nas situações de implante de stents farmacológicos e/ou SCA.
Para que as ICP fossem indicadas, era necessário que houvesse isquemia miocárdica sintomática ou induzida (testes funcionais compatíveis com isquemia) e que estivesse presente pelo menos uma lesão, com diâmetro de estenose ≥ 70% pelo critério visual, em dois ou mais vasos alvo, adequada para dilatação. Os vasos tratados foram discriminados em vasos epicárdicos principais (descendente anterior, coronária direita e circunflexa), ramos secundários ou enxertos venosos. A fração de ejeção do ventrículo esquerdo foi avaliada pela análise visual, na projeção oblíqua anterior direita, considerando‐se um comprometimento moderado ou grave achado < 45%.
A decisão referente ao grau de revascularização almejado foi estabelecida pela análise individual das características clínicas de base, pelos resultados dos exames funcionais detectores de isquemia e pelos aspectos das lesões alvo observados na angiografia coronária diagnóstica. Em alguns pacientes selecionados, utilizaram‐se técnicas associadas ao cateterismo como métodos auxiliares na decisão terapêutica, como ultrassonografia intracoronária e mensuração da reserva de fluxo fracionada.
Considerou‐se sucesso do procedimento a obtenção de uma estenose residual < 20% pelo critério visual, na ausência de complicações maiores (óbito, infarto agudo do miocárdio ou cirurgia de urgência) na fase hospitalar. O infarto agudo do miocárdio foi caracterizado pela presença de novas ondas Q patológicas, em pelo menos duas derivações contíguas no eletrocardiograma de 12 derivações e/ou por elevação da creatinoquinase fração MB superior a três vezes o valor superior do normal. A RMC foi definida como o tratamento de todos os vasos (ramos principais ou secundários) com diâmetro de referência ≥ 2,0mm e diâmetro de estenose > 70%, pelo critério visual,6 e a RMI foi caracterizada como a não abordagem de, ao menos, um vaso que apresentasse as características discriminadas no item anterior.
Análise estatísticaAs variáveis quantitativas foram descritas como números absolutos e porcentagens, e comparadas com o teste qui quadrado. As variáveis qualitativas foram apresentadas como média e desvio padrão, e comparadas com o teste t de Student. Foram utilizados os softwares Statistical Package for Social Science (SPSS) versão 17, Minitab versão 16 e Excel 2010. Consideraram‐se significantes valores de p < 0,05.
ResultadosPouco mais de 40% dos pacientes tratados no período em questão preencheram os critérios de inclusão no estudo, sendo quase um terço deles revascularizado de forma incompleta.
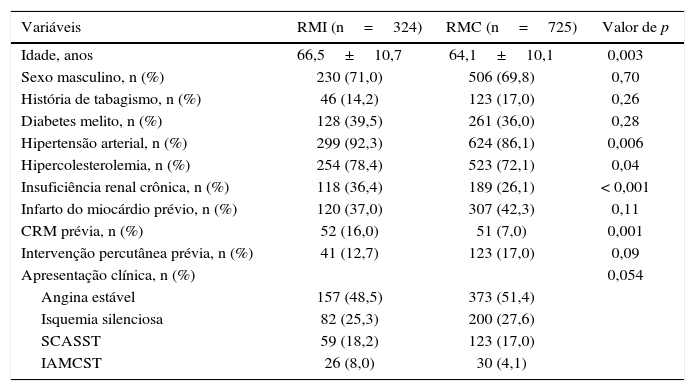
A tabela 1 discrimina as principais características clínicas de base, que exibiram claras diferenças entre os grupos, atestando o perfil clínico mais complexo do grupo RMI. Predominaram casos de idade mais avançada, revascularização cirúrgica prévia e disfunção renal crônica. A apresentação clínica de SCA também predominou no grupo RMI.
Características clínicas
| Variáveis | RMI (n=324) | RMC (n=725) | Valor de p |
|---|---|---|---|
| Idade, anos | 66,5±10,7 | 64,1±10,1 | 0,003 |
| Sexo masculino, n (%) | 230 (71,0) | 506 (69,8) | 0,70 |
| História de tabagismo, n (%) | 46 (14,2) | 123 (17,0) | 0,26 |
| Diabetes melito, n (%) | 128 (39,5) | 261 (36,0) | 0,28 |
| Hipertensão arterial, n (%) | 299 (92,3) | 624 (86,1) | 0,006 |
| Hipercolesterolemia, n (%) | 254 (78,4) | 523 (72,1) | 0,04 |
| Insuficiência renal crônica, n (%) | 118 (36,4) | 189 (26,1) | < 0,001 |
| Infarto do miocárdio prévio, n (%) | 120 (37,0) | 307 (42,3) | 0,11 |
| CRM prévia, n (%) | 52 (16,0) | 51 (7,0) | 0,001 |
| Intervenção percutânea prévia, n (%) | 41 (12,7) | 123 (17,0) | 0,09 |
| Apresentação clínica, n (%) | 0,054 | ||
| Angina estável | 157 (48,5) | 373 (51,4) | |
| Isquemia silenciosa | 82 (25,3) | 200 (27,6) | |
| SCASST | 59 (18,2) | 123 (17,0) | |
| IAMCST | 26 (8,0) | 30 (4,1) |
RMI: revascularização miocárdica incompleta; RMC: revascularização miocárdica completa; CRM: cirurgia de revascularização miocárdica; SCASST: síndrome coronariana aguda sem supradesnivelamento do ST; IAMCST: infarto do miocárdio com supradesnivelamento do ST.
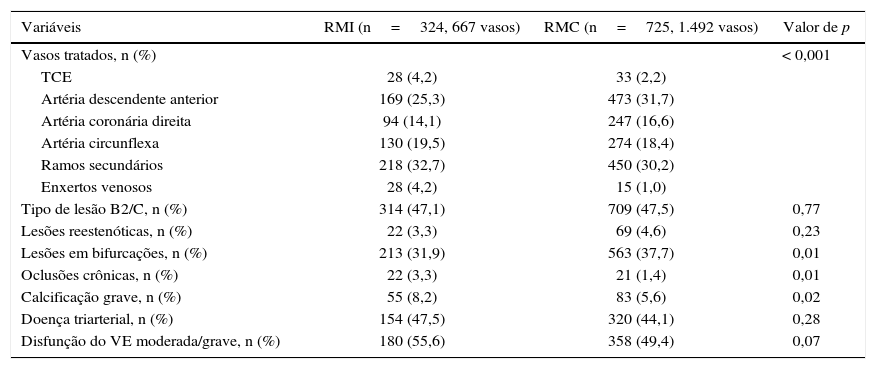
Dentre os dados associados à angiografia coronária pré‐procedimento (tabela 2), observaram‐se porcentuais maiores de lesões com calcificação grave, intervenções em enxertos venosos e oclusões crônicas no grupo da RMI; por outro lado, no grupo RMC, predominaram as ICP para o tratamento das bifurcações e da artéria descendente anterior. As demais características não diferiram entre os grupos.
Características da angiografia pré‐procedimento
| Variáveis | RMI (n=324, 667 vasos) | RMC (n=725, 1.492 vasos) | Valor de p |
|---|---|---|---|
| Vasos tratados, n (%) | < 0,001 | ||
| TCE | 28 (4,2) | 33 (2,2) | |
| Artéria descendente anterior | 169 (25,3) | 473 (31,7) | |
| Artéria coronária direita | 94 (14,1) | 247 (16,6) | |
| Artéria circunflexa | 130 (19,5) | 274 (18,4) | |
| Ramos secundários | 218 (32,7) | 450 (30,2) | |
| Enxertos venosos | 28 (4,2) | 15 (1,0) | |
| Tipo de lesão B2/C, n (%) | 314 (47,1) | 709 (47,5) | 0,77 |
| Lesões reestenóticas, n (%) | 22 (3,3) | 69 (4,6) | 0,23 |
| Lesões em bifurcações, n (%) | 213 (31,9) | 563 (37,7) | 0,01 |
| Oclusões crônicas, n (%) | 22 (3,3) | 21 (1,4) | 0,01 |
| Calcificação grave, n (%) | 55 (8,2) | 83 (5,6) | 0,02 |
| Doença triarterial, n (%) | 154 (47,5) | 320 (44,1) | 0,28 |
| Disfunção do VE moderada/grave, n (%) | 180 (55,6) | 358 (49,4) | 0,07 |
RMI: revascularização miocárdica incompleta; RMC: revascularização miocárdica completa; TCE: tronco da coronária esquerda; VE: ventrículo esquerdo.
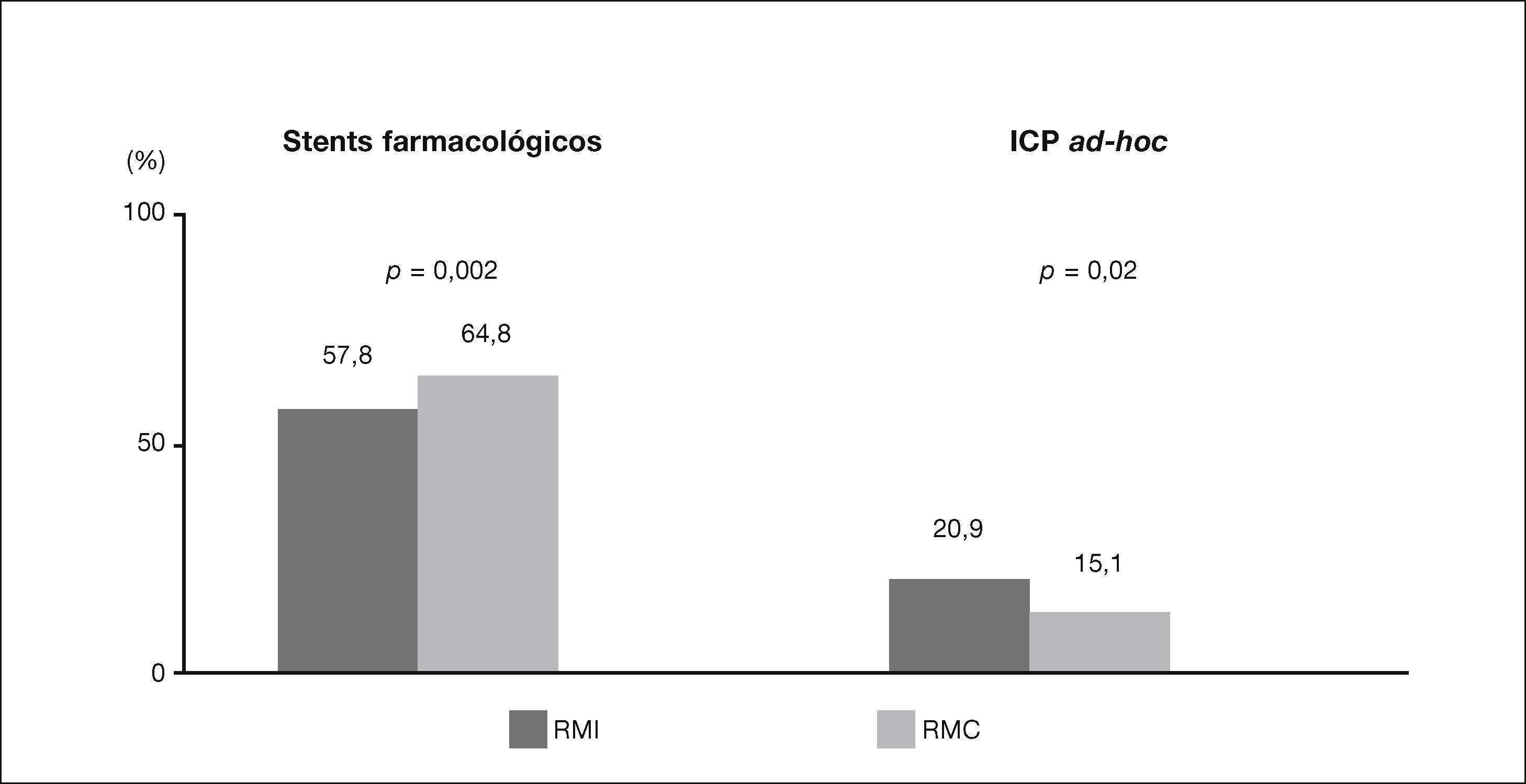
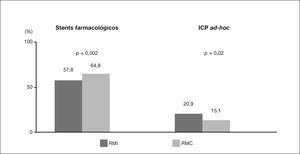
No tocante às variáveis do procedimento, os maiores porcentuais de uso de stent farmacológicos foram registrados no grupo RMC e, de ICP ad‐hoc, no grupo RMI (fig. 1). Os demais dados não apresentaram diferenças significativas entre os grupos, destacando‐se que a maioria das ICP abordou dois vasos (93,8% vs. 92,4%; p=0,41); nas intervenções, predominou o implante de stents com extensão de 18mm ou mais (67,0% vs. 66,2%; p=0,74). Quase a metade dos casos recebeu stents com diâmetro < 3,0mm (49,3% vs. 46,2%; p=0,19).
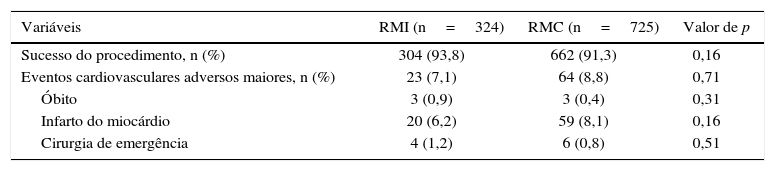
Por fim, a tabela 3 ilustra os principais resultados clínicos da fase hospitalar, os quais não diferiram entre os grupos.
Resultados clínicos na fase hospitalar
| Variáveis | RMI (n=324) | RMC (n=725) | Valor de p |
|---|---|---|---|
| Sucesso do procedimento, n (%) | 304 (93,8) | 662 (91,3) | 0,16 |
| Eventos cardiovasculares adversos maiores, n (%) | 23 (7,1) | 64 (8,8) | 0,71 |
| Óbito | 3 (0,9) | 3 (0,4) | 0,31 |
| Infarto do miocárdio | 20 (6,2) | 59 (8,1) | 0,16 |
| Cirurgia de emergência | 4 (1,2) | 6 (0,8) | 0,51 |
RMI: revascularização miocárdica incompleta; RMC: revascularização miocárdica completa.
A RMI angiográfica é uma situação comum na prática cardiológica rotineira, sendo observada em pouco mais de 30% dos casos avaliados contemporâneo neste estudo, número inferior aos quase 48% observados no estudo contemporâneo SYNTAX (grupo ICP) e próximo aos 37% aferidos no ensaio ACUITY (Acute Catheterization and Urgent Intervention Triage StrategY), ou seja, tanto no cenário eletivo quanto no não planejado, os porcentuais de RMI são expressivos.3–7
Esta observação é clinicamente relevante, pois a RMI é acompanhada de números mais elevados de recidiva dos sintomas e de eventos cardíacos maiores na fase tardia, incluindo a mortalidade.3–9 Os resultados de recente metanálise envolvendo quase 90 mil pacientes ratificam essa afirmação, pois, nos casos em que se obteve RMC, foram observadas reduções significativas de mortalidade (redução de 29%), infarto agudo do miocárdio (redução de 22%) e revascularizações adicionais na evolução (redução de 26%), resultados que ocorreram independentemente do método de revascularização utilizado (ICP ou cirurgia) e da definição empregada (critério angiográfico ou funcional). Outros relatos demonstraram a mesma tendência tanto em situações eletivas quanto na vigência de SCA.4 Dessa forma, torna‐se claro que, quando viável, a RMC é preferível e benéfica. No entanto, como exposto na introdução, em razão de uma série de fatores clínicos, funcionais e angiográficos, em muitas situações efetivamente não se obtém o grau de revascularização ideal, caracterizando a RMI.3–7
Neste estudo, realizado no cenário do mundo real das ICP, no qual se avaliaram apenas casos submetidos à intervenção de múltiplos vasos, foram identificadas características que predispuseram os pacientes à RMI, a saber: maior faixa etária, hipertensão, disfunção renal crônica, revascularização prévia por meio de cirurgia, SCA, ICP nas quais foram tratadas lesões alvo em enxertos venosos ou oclusões crônicas, menores porcentuais de ICP na descendente anterior e nas bifurcações, não disponibilidade de stents farmacológicos e intervenções ad‐hoc.
A subanálise do estudo ACUITY, realizada no cenário das SCA, mostrou resultados similares, exceto para os casos de ICP em pacientes previamente operados e, consequentemente, nas lesões alvo localizadas em pontes de safena. Possivelmente, por se tratar de um ensaio realizado apenas em casos de SCA, também foram identificadas as elevações de biomarcadores cardíacos pré‐procedimento e os estratificados de forma não invasiva como de alto risco.6
O estudo SYNTAX, em sua subanálise do tema em questão, encontrou resultados mais discrepantes, pois citou as dislipidemias como única variável clínica associada à RMI, ao lado das seguintes características angiográficas: oclusões crônicas, tortuosidades acentuadas, presença de múltiplas estenoses no mesmo vaso alvo e intervenções na coronária direita. Por se tratar de um ensaio clínico comparativo com a cirurgia, também identificou os pacientes de maior risco cirúrgico pelo EuroSCORE como mais predispostos à RMI.7
Assim, nossos resultados apresentam semelhanças e disparidades com outras contribuições recentes, que analisaram o mesmo tema.6,7 Sem dúvida, o fato de nosso estudo não ter critérios de exclusão torna nossos casos bem mais abrangentes e representativos da prática clínica em relação a pacientes avaliados em estudos randomizados, nos quais sempre há critérios rígidos de inclusão/exclusão, em maior ou menor número.6,7
Parece‐nos interessante discorrer com mais detalhes sobre nossos achados, para os quais pareceu haver explicações coerentes para o que foi observado, além do fato da clara interdependência entre alguns dos fatores encontrados.
Os pacientes de maior faixa etária tendem a apresentar mais comorbidades, como, por exemplo, insuficiência renal crônica e menor grau de exigência física em seus afazeres, assim como mais vasos com calcificação mais extensa e maior porcentual de oclusões crônicas.10,11 Além disso, nos pacientes muito debilitados e, ao mesmo tempo, muito sintomáticos, opta‐se geralmente pela estratégia do tratamento isolado da estenose supostamente culpada pelos sintomas, visando a uma melhora da qualidade em detrimento da sobrevida livre de eventos. Esta última situação é uma das únicas nas quais a opção por RMI é sempre preferida.10
Hipertensão arterial sistêmica e disfunção renal crônica coexistem em muitos casos, já que a primeira condição é um dos maiores predisponentes para a segunda.12,13 Nos doentes renais crônicos, o cardiologista vive um dilema: se indicar RMC, deve haver maior exposição para a piora da função renal, podendo, em casos mais graves de nefropatia induzida pelo contraste, redundar em diálise, temporária ou permanente, condições mórbidas potencialmente prejudiciais para a qualidade de vida e para a própria sobrevida. Assim, nestas situações, comumente não são revascularizados ramos de menor porte ou vasos cronicamente ocluídos, acarretando RMI.1,11 Além disso, em especial nos casos submetidos à diálise, há uma maior chance de reestenose angiográfica/clínica, fato também associado à maior probabilidade de RMI, em especial se não for possível o implante dos SF.11
Os indivíduos previamente operados tendem a apresentar doença coronária mais difusa e complexa, tanto na rede natural quanto nos enxertos venosos. Comumente, são observadas oclusões crônicas com anatomia desfavorável para ICP, uma das causas mais comuns de RMI. Além disso, muitas das lesões alvo situadas em enxertos venosos ocorrem em vasos muito degenerados, impedindo ou dificultando a realização de ICP, o que não raramente resulta em insucesso do procedimento.1,14
ICP na vigência de SCA também estão associadas à RMI.1,5,6 Nestas circunstâncias, muitos intervencionistas optam por tratar inicialmente apenas a lesão culpada, identificada por diversos detalhes. Muitas das intervenções são realizadas de forma ad‐hoc, ficando as complementações de revascularização dependentes de uma série de fatores, como gravidade das estenoses à distância, recidiva dos sintomas e extensão da isquemia residual, que pode ser aferida de forma invasiva ou não.1,5,6 O estado geral do paciente e as eventuais comorbidades presentes também influenciam na tomada de decisão terapêutica posterior. Detalhes logísticos, como a ausência de retorno do paciente para se submeter aos procedimentos complementares, também podem ocorrer. Recentemente, os resultados do estudo PRAMI (Preventive Angioplasty in Acute Myocardial Infarction),5 que comparou o tratamento isolado da lesão culpada com o tratamento preventivo dos demais vasos de porte significativo que exibiam lesões graves, na vigência de SCA com elevação do segmento ST, forneceram novos dados para auxiliar na tomada de decisão terapêutica. Em cerca de 2 anos de evolução, observaram‐se reduções significativas de infarto agudo do miocárdio (redução de 68%) e de angina refratária (redução de 65%), com tendência não significativa de queda de mortalidade (68% menor) no grupo da ICP preventiva, ratificando a relevância clínica da RMC, quando factível.
Por fim, a disponibilidade de stents com liberação de fármacos também exerce papel destacado neste contexto. Estes dispositivos estão comprovadamente associados a menores índices de reestenose angiográfica/clínica, sendo seu impacto positivo ainda mais acentuado nos mais predispostos às recidivas. Assim, em uma situação de elevada perspectiva de reestenose, como em um hipotético caso de um paciente diabético que exibisse estenose segmentar em um vaso de pequeno calibre, a ausência destes modelos quase que certamente se acompanharia de RMI. Estas afirmações podem ser comprovadas nos resultados de uma grande metanálise envolvendo mais de 270 mil pacientes divulgada em 2009, na qual o uso dos stent farmacológicos, no cenário do mundo real, foi acompanhado de reduções significantes da mortalidade, do infarto do miocárdio e das revascularizações adicionais na evolução clínica tardia.14–16
LimitaçõesAs seguintes limitações devem ser comentadas: (1) como optamos pelo critério angiográfico de definição de RMI, os resultados observados não devem ser extrapolados para situações com o emprego de outros tipos de definição, para as quais poderiam ser observadas disparidades na mesma população analisada; (2) como incluímos na análise apenas casos de ICP multiarterial, envolvendo intervenções em múltiplos vasos, o mesmo cuidado discriminado no item anterior deve ser levado em conta para as situações de RMI em casos submetidos à ICP para o tratamento de um único vaso algo comum na prática clínica diária; (3) não foi realizada angiografia quantitativa de rotina nos pacientes, ou seja, a classificação do grau de revascularização teve como base o critério visual de avaliação da gravidade das lesões alvo mais impreciso, o que pode ter influenciado em alguns dos resultados observados; (4) o tamanho da amostra pode ter impedido a identificação de outros fatores que poderiam estar associados à RMI, como o diabetes, doença que habitualmente causa doença coronária grave e difusa, características comuns nas situações de RMI;17 (5) como nem todas as causas de insucesso da ICP estavam claramente expostas no banco de dados, situações como tortuosidades exageradas e outras potencialmente capazes de predispor à RMI não puderam ser precisamente avaliadas; (6) a ausência de resultados da evolução clínica tardia impediu que se constatasse o benefício clínico, possivelmente de grande expressão, da RMC, quando comparada à RMI.
ConclusõesEste ensaio observacional, realizado em um centro terciário de grande movimento, envolvendo intervenção coronária percutânea para o tratamento de múltiplos vasos no cenário do mundo real, identificou a ocorrência de revascularização miocárdica incompleta em cerca de um em cada três pacientes tratados. Os principais fatores significativamente associados a essa condição foram perfil clínico de maior risco e intervenções em tipos de lesão alvo comumente associados com menor sucesso do procedimento (enxertos venosos e oclusões crônicas), além da menor disponibilidade de stent farmacológico. Por fim, observou‐se que o grau de revascularização alcançado não gerou impacto nos resultados da fase hospitalar.
Fonte de financiamentoNão há.
Conflitos de interesseOs autores declaram não haver conflitos de interesse.
A revisão por pares é de responsabilidade da Sociedade Brasileira de Hemodinâmica e Cardiologia Intervencionista.