El alto número de pacientes que ha precisado de ingreso en Unidades de Cuidados Intensivos (UCI) debido a la infección por SARS-CoV-2, junto con la necesidad de intubación orotraqueal, ventilación mecánica y sesiones de pronación, ha puesto de manifiesto síndromes excepcionales descritos previamente. Este es el caso del síndrome de Tapia, descrito por primera vez en 1904 a raíz de herida por asta de toro1, caracterizándose por la afectación de los nervios vago (X) e hipogloso (XII) y que ha sido descrito como consecuencia del manejo invasivo de la vía aérea.
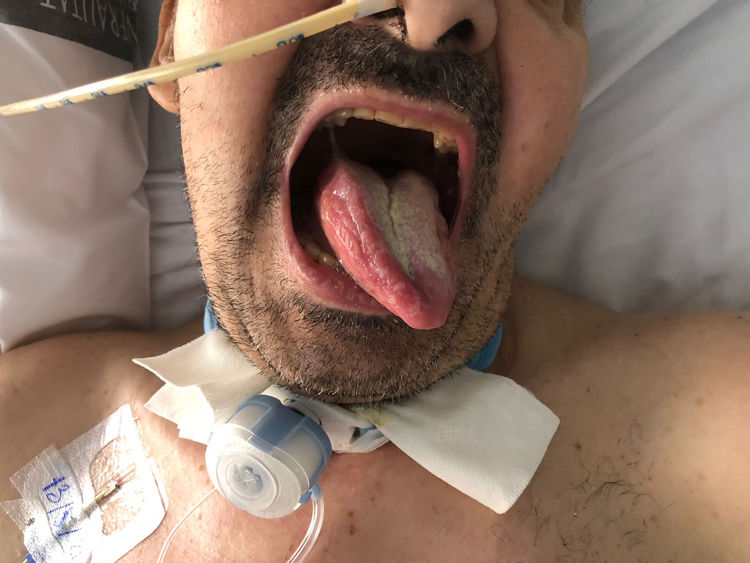
Presentamos el caso de un varón de 50 años con un ingreso en la UCI por síndrome de distrés respiratorio (SDRA) secundario a neumonía por SARS-CoV-2. Como antecedentes destacaba diabetes mellitus tipo II, otitis media aguda con mastoiditis, parálisis facial periférica izquierda sin secuelas y síndrome de Tolosa-Hunt. Tras ventilación mecánica prolongada se realizó traqueostomía a los 21 días de la intubación. Durante su estancia en UCI, presentó una tromboflebitis del seno cavernoso2,3 a raíz de una sinusitis del seno esfenoidal izquierdo. El paciente recibió tratamiento corticoideo, antibiótico, anticoagulante y drenaje endoscópico del seno esfenoidal, tras lo cual desapareció la fiebre y los síntomas oculares. El paciente permaneció en UCI 49 días, siendo dado de alta a nuestra Unidad de Cuidados Respiratorios Intermedios (UCRI) para progresar en el destete. A su llegada a la UCRI se objetivó desviación de la lengua hacia la izquierda, disartria y caída del velo del paladar, sin alteración del resto de pares craneales. Presentó problemas de deglución necesitando de nutrición por sonda nasogástrica y mal manejo de secreciones respiratorias. Se realizó una broncoscopia visualizándose parálisis en abducción de la cuerda vocal izquierda. Ante la afectación de pares craneales bajos se contactó con Neurología, detectándose una paresia periférica del hipogloso izquierdo consistente en una caída del velo del paladar izquierdo, motilidad del mentón disminuida ipsilateralmente, reflejo nauseoso conservado y sin alteraciones en la sensibilidad del trigémino (fig. 1). Tras la exploración neurológica y ante el antecedente de intubación prolongada concluyeron que se trataba de un síndrome de Tapia. Nuestro paciente no requirió maniobras de decúbito prono, pero sí intubación orotraqueal. Por tanto, el desencadenante más plausible sería el efecto compresivo del balón del tubo orotraqueal. En nuestro caso no consideramos que el drenaje del seno esfenoidal guarde relación con el síndrome de Tapia dadas las implicaciones anatómicas que conlleva.
A pesar de la rehabilitación fonodeglutoria y haber recibido tratamiento corticoideo durante las primeras semanas, la evolución ha sido tórpida. Actualmente, el paciente presenta buen manejo de secreciones y ha completado el proceso de destete ventilatorio manteniéndose en respiración espontánea con FiO2 0,21. Sin embargo, persiste desviación izquierda de la lengua, parálisis de la cuerda vocal izquierda, disfagia y disartria.
El síndrome de Tapia es una entidad infrecuente, siendo complicado calcular su prevalencia e incidencia dado que en la literatura sólo existen reportes de casos o series de casos1-11. Puede tener un origen periférico extracraneal debido a la lesión a nivel cervical del nervio hipogloso y la rama laríngea recurrente del nervio vago, o bien un origen central por lesión bulbar del núcleo ambiguo, el núcleo del nervio hipogloso y el tracto piramidal4. La afectación central puede darse por hemorragia, isquemia u otras lesiones5,6. La causa más frecuente de este síndrome es un traumatismo externo a nivel periférico. Habitualmente la lesión ocurre en el espacio laterofaríngeo donde el nervio hipogloso contacta con el ganglio nodoso del nervio vago.
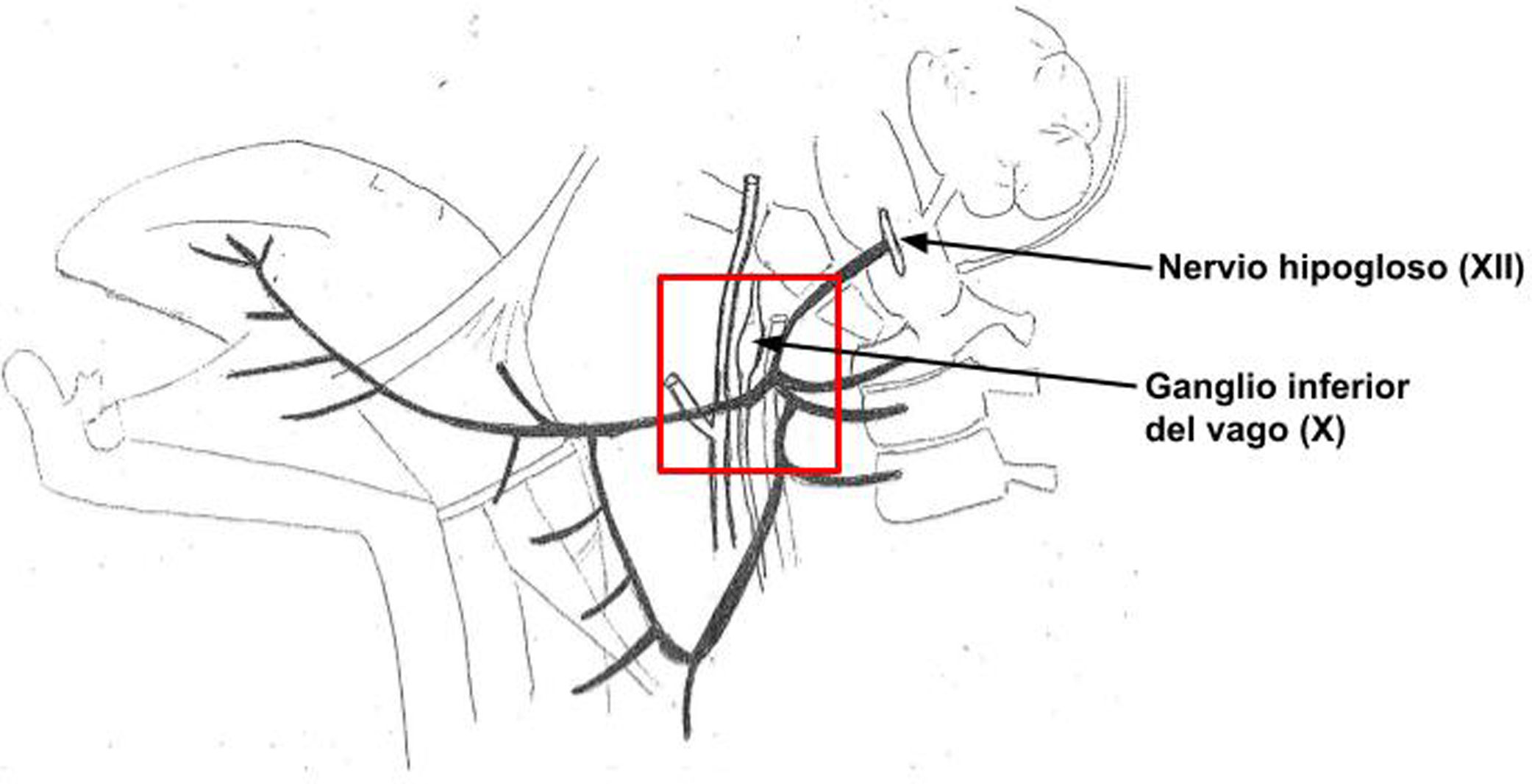
La clínica y la etiología de este síndrome se explica por la localización de los nervios afectados. Ambos pares craneales tienen su origen en el bulbo raquídeo. El nervio vago (X) abandona el cráneo por el foramen yugular junto con los pares craneales IX y XI y el nervio hipogloso lo hace a través del conducto del hipogloso. Una vez atraviesan estas estructuras llegan al espacio laterofaríngeo o retroestiloideo, en el cual el nervio vago formará parte del paquete vasculonervioso del cuello junto con la arteria carótida interna y la vena yugular interna, dando lugar a esta altura al ganglio inferior o nudoso de cuyo borde inferior nace el nervio laríngeo superior. Por su parte, en el espacio laterofaríngeo el nervio hipogloso discurre por la cara anterior de la apófisis transversa de la primera vértebra cervical (C1) descendiendo posterior a la arteria carótida interna. A continuación, cambia de dirección haciéndose más anterior y pasa sobre el hioides para inervar a los músculos de la lengua7 (fig. 2).
Hay descritos casos de neuroapraxia de los pares X y XII secundarios al efecto compresivo que ocasiona el balón de intubación en la laringe, así como la flexión excesiva de la cabeza durante los procedimientos anestésicos y las maniobras de decúbito prono7,12-14. Según Cariati et al.13, una exploración física meticulosa y una endoscopia en la que se objetive la parálisis de la cuerda vocal ipsilateral son suficientes para llegar al diagnóstico de síndrome de Tapia, evitando la realización de otras pruebas de imagen13. Es fundamental en el tratamiento el inicio precoz de rehabilitación fonodeglutoria. Aún sin evidencia científica, hay autores que utilizan corticoides durante 10-14 días, así como vitaminas del grupo B durante tres meses4.
Puede ser útil la colocación de una sonda para alimentación durante la recuperación de la deglución para disminuir el riesgo de aspiración5. Con tratamiento conservador y un tiempo variable de evolución, la recuperación suele ser completa y sin secuelas13, lo que apoya un probable origen neuroapráxico como mecanismo etiológico.
En cuanto al neurotropismo del SARS-CoV-2 como causa directa del síndrome de Tapia15-17, es controvertida, y aunque Matschke et al.18 demostraron su existencia en el sistema nervioso central (SNC), esta hipótesis no está aceptada.
En conclusión, presentamos el caso de un paciente con diagnóstico de síndrome de Tapia grado III19 probablemente secundario a intubación prolongada por SDRA secundario a infección por SARS-CoV-2.
Consentimiento informadoLos autores confirman que se ha obtenido el consentimiento por escrito de todos los pacientes.
FinanciaciónEl presente estudio carece de financiación.
Conflicto de interesesTodos los autores declaran no presentar conflicto de intereses.