El absceso pulmonar es una complicación infrecuente de la neumonía en la infancia1,2. Generalmente se distingue el absceso primario en niños previamente sanos del secundario, cuando existen factores predisponentes (malformaciones pulmonares, inmunodeficiencias, enfermedades neurológicas). No hay muchos estudios en pacientes pediátricos ni se ha publicado ninguna serie en nuestro país3–14.
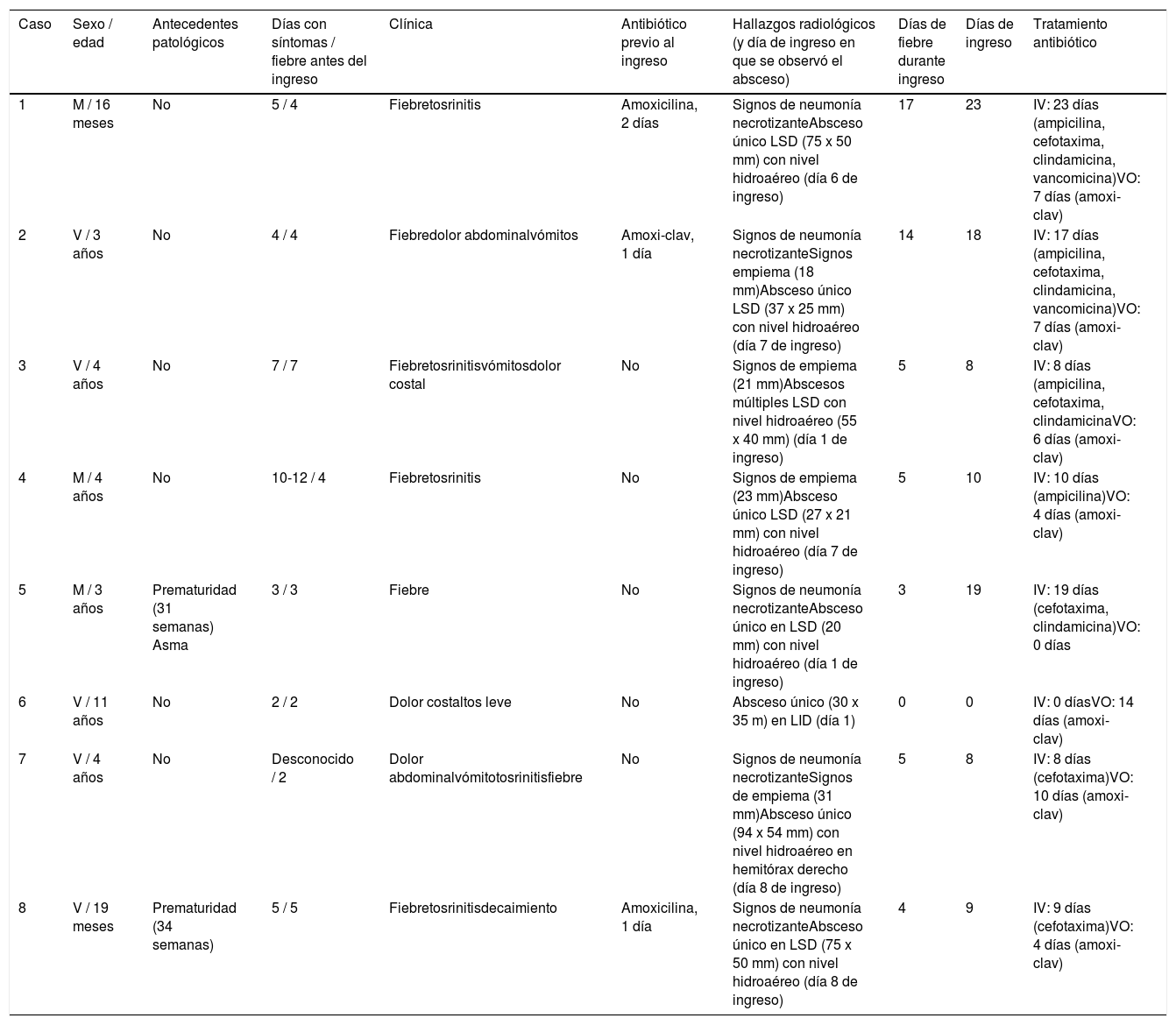
En los últimos seis años hemos atendido ocho pacientes, tres de ellos trasladados desde otros centros, cuyos datos más relevantes se muestran en la tabla 1. El diagnóstico se realizó generalmente con la radiografía simple de tórax, en cuatro pacientes se complementó con ecografía torácica y en uno con tomografía computarizada (TC) pulmonar. Los hemocultivos fueron negativos en los cinco pacientes en los que se realizaron. Se detectó el virus respiratorio sincitial y el virus de la gripe en un paciente, y el virus respiratorio sincitial en otro. Solo tres pacientes precisaron oxígeno suplementario entre uno y cuatro días. Ninguno de nuestros pacientes fue sometido a drenaje ni precisó atención en cuidados intensivos. La única complicación se observó en el caso 1 (tabla 1). Un mes después del alta, la paciente reingresó por un neumotórax desencadenado por un episodio de fiebre y vómitos, que se resolvió con un drenaje torácico durante cuatro días. En el polo opuesto, un paciente (caso 6) se diagnosticó con síntomas leves y sin fiebre, por lo que se trató ambulatoriamente con rápida mejoría. En conjunto, la recuperación clínica y radiológica fue adecuada en todos los pacientes.
Principales datos de la evolución clínica y el tratamiento de ocho pacientes con absceso pulmonar primario
| Caso | Sexo / edad | Antecedentes patológicos | Días con síntomas / fiebre antes del ingreso | Clínica | Antibiótico previo al ingreso | Hallazgos radiológicos (y día de ingreso en que se observó el absceso) | Días de fiebre durante ingreso | Días de ingreso | Tratamiento antibiótico |
|---|---|---|---|---|---|---|---|---|---|
| 1 | M / 16 meses | No | 5 / 4 | Fiebretosrinitis | Amoxicilina, 2 días | Signos de neumonía necrotizanteAbsceso único LSD (75 x 50 mm) con nivel hidroaéreo (día 6 de ingreso) | 17 | 23 | IV: 23 días (ampicilina, cefotaxima, clindamicina, vancomicina)VO: 7 días (amoxi-clav) |
| 2 | V / 3 años | No | 4 / 4 | Fiebredolor abdominalvómitos | Amoxi-clav, 1 día | Signos de neumonía necrotizanteSignos empiema (18 mm)Absceso único LSD (37 x 25 mm) con nivel hidroaéreo (día 7 de ingreso) | 14 | 18 | IV: 17 días (ampicilina, cefotaxima, clindamicina, vancomicina)VO: 7 días (amoxi-clav) |
| 3 | V / 4 años | No | 7 / 7 | Fiebretosrinitisvómitosdolor costal | No | Signos de empiema (21 mm)Abscesos múltiples LSD con nivel hidroaéreo (55 x 40 mm) (día 1 de ingreso) | 5 | 8 | IV: 8 días (ampicilina, cefotaxima, clindamicinaVO: 6 días (amoxi-clav) |
| 4 | M / 4 años | No | 10-12 / 4 | Fiebretosrinitis | No | Signos de empiema (23 mm)Absceso único LSD (27 x 21 mm) con nivel hidroaéreo (día 7 de ingreso) | 5 | 10 | IV: 10 días (ampicilina)VO: 4 días (amoxi-clav) |
| 5 | M / 3 años | Prematuridad (31 semanas) Asma | 3 / 3 | Fiebre | No | Signos de neumonía necrotizanteAbsceso único en LSD (20 mm) con nivel hidroaéreo (día 1 de ingreso) | 3 | 19 | IV: 19 días (cefotaxima, clindamicina)VO: 0 días |
| 6 | V / 11 años | No | 2 / 2 | Dolor costaltos leve | No | Absceso único (30 x 35 m) en LID (día 1) | 0 | 0 | IV: 0 díasVO: 14 días (amoxi-clav) |
| 7 | V / 4 años | No | Desconocido / 2 | Dolor abdominalvómitotosrinitisfiebre | No | Signos de neumonía necrotizanteSignos de empiema (31 mm)Absceso único (94 x 54 mm) con nivel hidroaéreo en hemitórax derecho (día 8 de ingreso) | 5 | 8 | IV: 8 días (cefotaxima)VO: 10 días (amoxi-clav) |
| 8 | V / 19 meses | Prematuridad (34 semanas) | 5 / 5 | Fiebretosrinitisdecaimiento | Amoxicilina, 1 día | Signos de neumonía necrotizanteAbsceso único en LSD (75 x 50 mm) con nivel hidroaéreo (día 8 de ingreso) | 4 | 9 | IV: 9 días (cefotaxima)VO: 4 días (amoxi-clav) |
M: mujer. V: varón. Amoxi-clav: amoxicilina con ácido clavulánico. LSD: lóbulo superior derecho. LID: lóbulo inferior derecho. IV: intravenoso. VO: vía oral
Como en otros trabajos sobre el absceso pulmonar primario, nuestros pacientes fueron de corta edad, con una enfermedad que se manifestaba principalmente con fiebre, tos y síntomas de infección respiratoria de vías altas3–6. El ingreso y la observación del absceso se produjo generalmente entre la primera y la segunda semana de la enfermedad, y solía acompañarse de signos de neumonía necrotizante o empiema. Todos nuestros pacientes tenían afectado el pulmón derecho, especialmente el lóbulo superior derecho, que es el lado más comúnmente afectado en otros estudios3–7,10,12,13. Se suele recomendar que el tratamiento antibiótico sea prolongado y que cubra los gérmenes habitualmente responsables, S. pneumoniae, S. aureus y bacterias anaerobias, aunque también pueden observarse otros gérmenes e infecciones polimicrobianas, especialmente en abscesos secundarios1,2,7–9. Sin embargo, no hay consenso sobre su duración y sobre cuándo puede pasarse a la vía oral. Excepto un paciente que no fue ingresado y se trató con por vía oral, nuestros pacientes fueron tratados con antibioterapia intravenosa entre ocho y 23 días, generalmente incluyendo cefotaxima asociada a otros antibióticos de manera secuencial o concomitante, seguida de un curso oral con amoxicilina-clavulánico. La duración total del tratamiento, sin incluir los días previos al ingreso, estuvo comprendida entre 13 y 30 días (media, 18 días).
Aparte de la duración del tratamiento antibiótico, el aspecto más controvertido del tratamiento es la conveniencia de realizar técnicas invasivas de aspiración o drenaje del contenido del absceso. Esta opción suele reservarse para pacientes con mala evolución con el tratamiento médico que, raramente, pueden requerir otras intervenciones quirúrgicas, incluyendo la extirpación1,2,7–14. Algunos autores proponen el drenaje en la mayoría de los pacientes para acelerar la recuperación clínica y mejorar los resultados microbiológicos, permitiendo así acortar la duración de la estancia hospitalaria1. Sin embargo, no existen ensayos que comparen ambas opciones. El tratamiento invasivo tiene como inconvenientes la necesidad de disponer de personal y medios para su realización, o de trasladar al paciente a otro centro, el aumento del coste del tratamiento y los efectos adversos asociados a la intervención. Nuestros pacientes fueron tratados de manera conservadora con una estancia hospitalaria relativamente corta y una excelente evolución en todos ellos, como se suele referir en otros estudios. La única complicación observada fue un neumotórax tardío que requirió reingreso y drenaje, y se resolvió en pocos días. Los pacientes con absceso pulmonar secundario pueden tener un curso más complicado y requerir tratamientos más agresivos7–12,14.
Esta es la primera serie de pacientes pediátricos con absceso pulmonar publicada en España. Nuestros resultados ratifican la evolución favorable con un tratamiento antibiótico entre dos y cuatro semanas, en niños sin enfermedades debilitantes.
FinanciaciónEste trabajo no ha recibido ningún tipo de financiación.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.