Las fístulas arteriovenosas durales intracraneales (FDAV) son shunts arteriovenosos anormales que consisten en una arteria dural de aporte y una vena dural de drenaje (aproximadamente el 10-15% de todas las malformaciones vasculares intracraneales)1. Por otro lado, causas estructurales de parkinsonismo reversible son excepcionalmente raras, pero se han descrito en asociación con trombosis cerebral venosa profunda y FDAV2,3. Nosotros describiremos un caso de trastorno de la marcha reversible secundario a un infarto venoso por FDAV tipo iii (Clasificación de Cognard4).
Presentamos a un paciente varón de 77 años, sin otros antecedentes patológicos de interés. Derivado a nuestro centro en 2008 a raíz de trastorno de la marcha atípico y cuadro piramidal focal de 4 años de evolución, habiendo sido diagnosticado previamente de enfermedad de Parkinson (con posterior test de L-dopa negativo) y enfermedad de motoneurona en otros centros. En la exploración neurológica inicial, destaca déficit motor 4/5 distal de extremidad inferior derecha (EID) asociando síndrome piramidal de dicha extremidad con espasticidad leve (Asworth 1), hiperreflexia de reflejo rotuliano derecho (++++) y signo de Babinski. Destaca un trastorno de la marcha que excede dicho cuadro piramidal, a pequeños pasos y con dificultad de iniciar el movimiento, más indicativo de trastorno extrapiramidal, junto con bradicinesia generalizada y micrografía. Se realiza estudio mediante RM en el que se aprecia una lesión malácica prerrolándica izquierda. Durante el estudio ambulatorio, se inicia tratamiento rehabilitador, a pesar del cual el trastorno de la marcha progresivamente va empeorando, a pesar de lo cual no llega a presentar ninguna caída. Doce meses después comienza con una epilepsia secundaria en forma de crisis parciales simples de semiología motora en la EID y secundariamente generalizadas. Presenta una frecuencia de crisis de una o 2 al mes, que posteriormente se mantiene a pesar de tratamiento con ácido valproico y lamotrigina. Acude a Urgencias de nuestro hospital en 2009 por nueva crisis parcial simple en EID secundariamente generalizada y empeoramiento de la marcha junto con errores de memoria, pensamiento enlentecido y labilidad emocional de instauración subaguda (sin aparente relación cronológica con medicación antiepiléptica), ingresando para completar estudio y optimizar tratamiento.
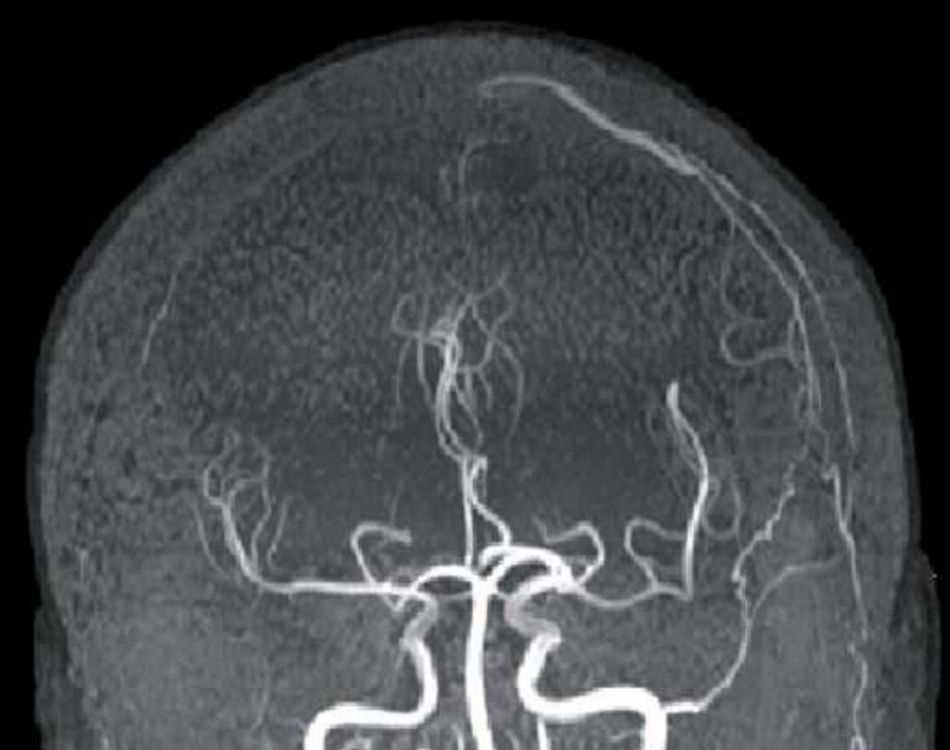
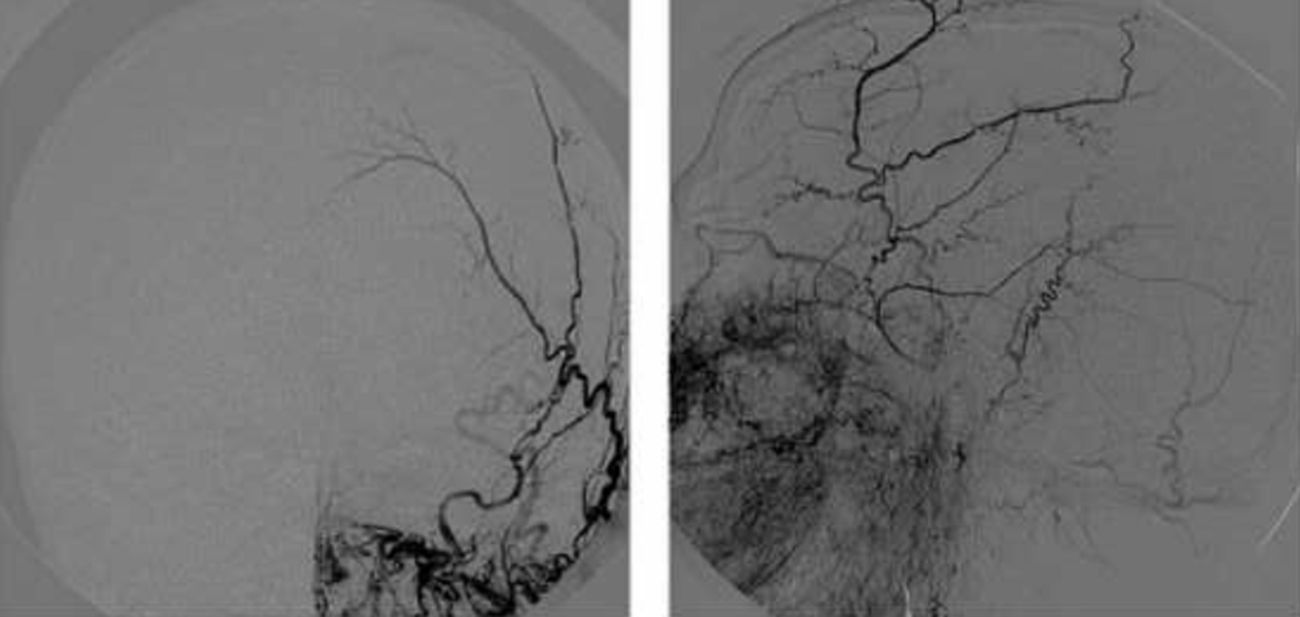
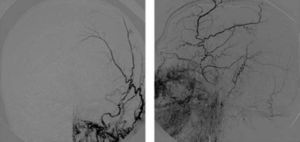
En la RM craneal inicial se observa hiperseñal en FLAIR/T2 que afecta a la sustancia blanca subcortical precentral parasagital compatible con infarto venoso. En la angio-RM se observa permeabilidad del árbol arterial y una vena cortical superficial que se rellena precozmente a nivel frontal izquierdo, constatándose arterialización de esta vena junto con hipertrofia de una rama de la arteria carótida externa homolateral relacionada con esta estructura (fig. 1). Se realiza una arteriografía convencional, que muestra una fístula mixta dural-pial, alimentada por el componente dural a través de las ramas anterior y posterior de la arteria meníngea media izquierda, que drena a través de la vena cortical hacia el seno longitudinal superior (tipo iii), estando el componente pial alimentado por ramas de la ACM izquierda (fig. 2). Se cateterizó selectivamente la rama posterior de la arteria meníngea media que alimentaba la fístula, procediendo a su embolización, con exclusión completa sin complicaciones. Se realizaron asimismo varios electroencefalogramas seriados, sin evidencia de actividad epileptiforme, aunque se objetivó la presencia de brotes de actividad lenta delta difusos, con cierto predominio en el hemisferio izquierdo.
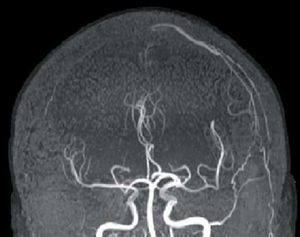
Clínicamente, el paciente ha presentado importante mejoría de la marcha y del déficit motor. No ha vuelto a presentar ningún tipo de crisis epiléptica hasta el día de hoy. La RM de control mostró desaparición de la fístula.
Se han descrito varios casos en la literatura de parkinsonismo en pacientes con FDAV5,6. Se ha postulado que la trombosis de los senos venosos durales puede ser el desencadenante inicial de las FDAV7,8 y las lesiones posteriormente se desarrollan como resultado del incremento de la presión venosa en el seno venoso dural. Su sintomatología y pronóstico son muy variables9. Entre las manifestaciones clínicas más frecuentes, han sido descritas la aparición de epilepsia focal, cefalea con o sin clínica de hipertensión intracraneal, dolor facial y hemorragia intracraneal o subaracnoidea. El gold standard para la mejor visualización es la arteriografía convencional. Su tratamiento puede requerir manejo multidisciplinar, incluyendo embolización, cirugía o radiocirugía10.
En resumen, las FDAV son una causa potencialmente tratable de trastorno de la marcha rápidamente progresivo, requiriéndose un alto grado de sospecha clínica, para realizar un diagnóstico precoz de esta afección.
Trabajo original, no presentado en la Reunión Anual de la SEN.