Las lesiones de la vía óptica retroquiasmáticas son caracterizadas por hemianopsia homónima, contralateral al lado de la lesión, y son causadas, principalmente, por enfermedad cerebrovascular, en particular en la región occipital. En la parte más anterior del córtex visual están representados las fibras nasales retinales; esta representación cortical es unilateral y por ende, las lesiones retroquiasmáticas en esta región puede causar alteraciones visuales atípicas.
Caso clínicoPaciente de 69 años con antecedentes de trombosis venosa profunda, trombofilia, tratado con acenocumarol; se presenta en urgencias hospitalarias con una historia de 6h de evolución con pérdida de visión periférica externa de su ojo izquierdo, con cefalea leve asociada. No refería náuseas ni vómitos.
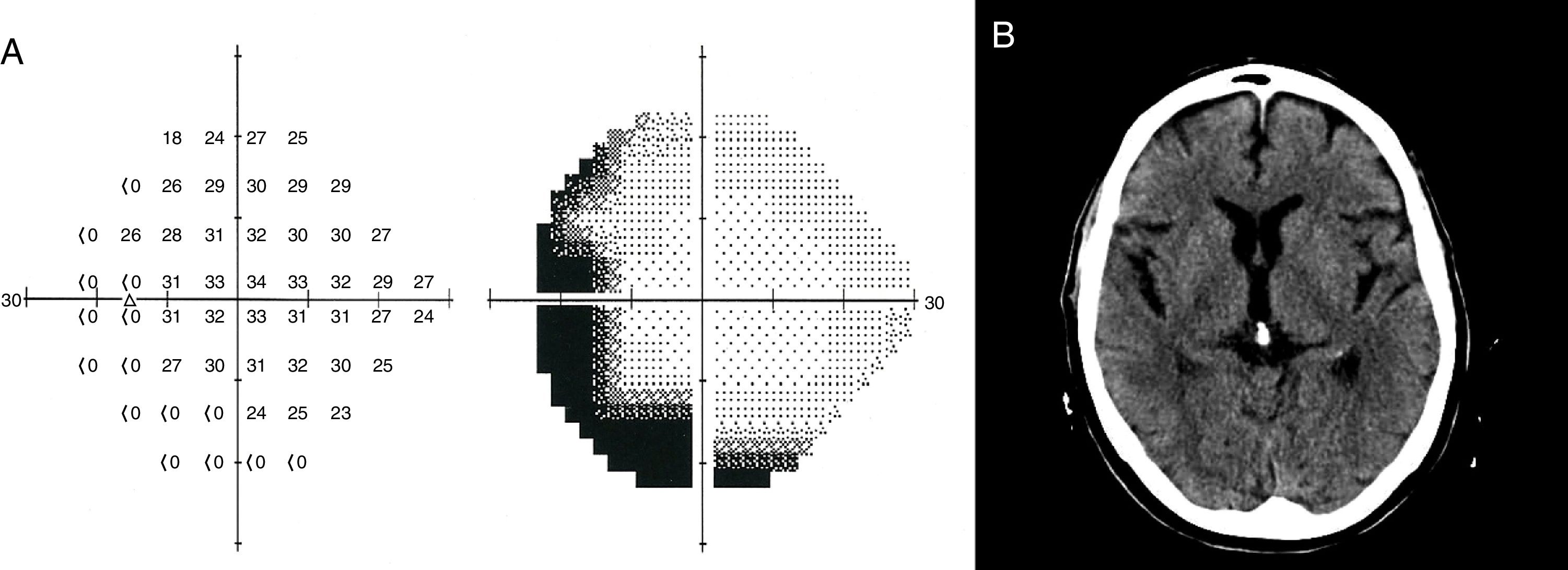
A la exploración física presentaba una agudeza visual normal, reflejo pupilar conservado, fondo de ojo normal, la exploración campimétrica resaltaba hemianopsia incompleta, solo en su ojo izquierdo. No presentaba alteraciones motoras ni sensitivas, y una respuesta extensora del reflejo cutáneo plantar izquierdo. Se le realizó el test de campos visuales de Humphrey, el cual reveló un defecto campimétrico de tipo temporal crecente izquierdo (fig. 1A).
La tomografía cerebral (fig. 1B), el electrocardiograma, el Doppler de troncos supra-aórticos y transcraneal no revelaron ninguna anormalidad. El electroencefalograma, sin alteraciones. La analítica sanguínea mostraba INR en niveles subterapéuticos (1,9). No se le realizó resonancia magnética craneal en la fase sintomática, debido a que nuestro centro no dispone de ella, en urgencias.
Los síntomas se resolvieron gradualmente hasta estar asintomático al día siguiente, coincidiendo con la normalización de los niveles terapéuticos de su INR. Al día siguiente se le realizó resonancia magnética cerebral, la cual no mostraba ninguna alteración.
Dada la clínica de inicio súbito, coincidiendo con niveles infraterapéuticos de INR y mejoría de los síntomas con la normalización del mismo, los factores de riesgo cardiovascular y una vez descartado otros posibles signos diagnósticos diferenciales, dada la ausencia de criterios para migraña con aura (sin antecedentes familiares ni clínicos de migrañas previas), crisis epiléptica (clínica muy prolongada, EEG normal), neuritis óptica (sin déficit central y/o centrocecal, clínica transitoria de inicio súbito) y desprendimiento de retina (fondo de ojo normal), el paciente fue dado de alta con el diagnóstico de síndrome de media luna secundario a accidente isquémico transitorio.
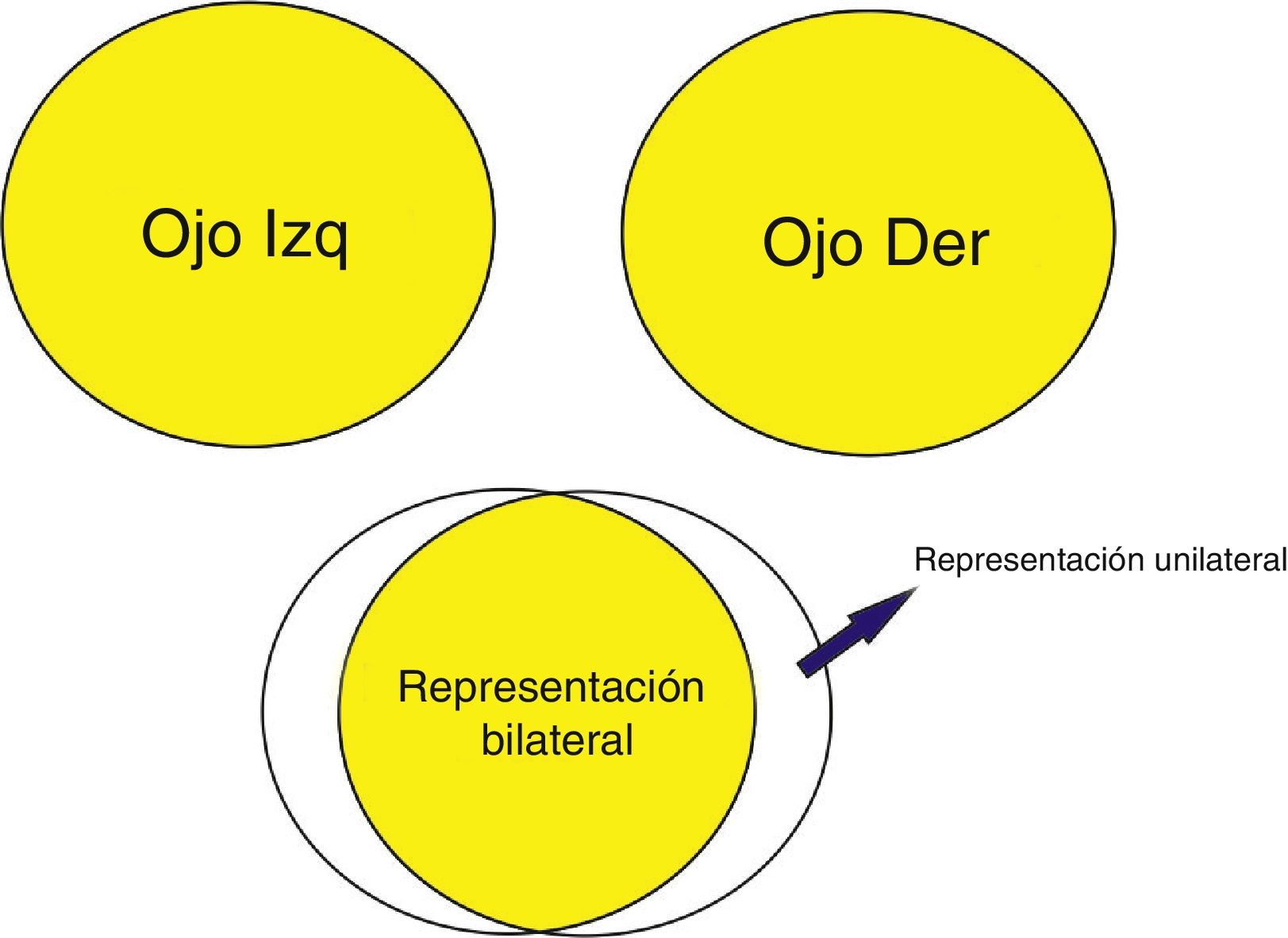
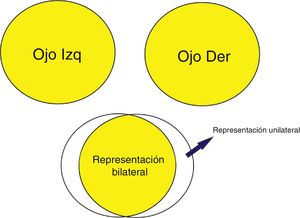
DiscusiónEl síndrome de la media luna (Half-moon syndrome) es una alteración campimétrica atípica, consistente en la pérdida monocular del campo temporal1. Las lesiones retroquiasmáticas típicamente causan defectos visuales homónimos, la excepción a esa regla es el síndrome de la media luna, cuyo lugar de lesión son en la parte anterior y contralateral del córtex estriado2,3. Normalmente el campo visual nasal se extiende un 60% en el horizonte, y el campo temporal se extiende un 100%, de esta forma, un 40% del campo temporal periférico está representado de forma unilateral en el córtex visual (fig. 2), por lo tanto, esta área tiene una representación unilateral en el córtex visual contralateral. Este síndrome también puede ser causado por lesiones en el bucle de Meyer (lóbulo temporal anterior)4 o en las porciones más anteriores del córtex visual primario, justo posterior al esplenio del cuerpo calloso y en la superficie medial de los lóbulos occipitales.
Entre los diagnósticos diferenciales está la migraña con aura, la que se puede diferenciar por la clínica de cefalea, auras visuales (típicamente escotoma centellante), sonofobia, fotofobia, osmofobia, náuseas y ocasionales vómitos. La neuritis óptica isquémica se diferencia por tener un característico defecto visual altitudinal. El desprendimiento retiniano existe alteraciones en la fundoscopia y alteración de la agudeza visual, además de la alteración campimétrica. La neuritis óptica retrobulbar se diferencia por la alteración de la agudeza visual, alteraciones campimétricas de localización más central, alteración de la percepción de los colores y dolor retro-ocular.
Existen, también, otro tipo de alteraciones visuales atípicas en las lesiones retroquiasmáticas, por ejemplo tenemos la cuádruple sectoranopia5, que consiste en un defecto campimétrico en forma de cuña, en este caso la lesión está localizada en la parte medial y lateral de los cuerpos geniculados laterales (zona irrigada por la arteria coroidea anterior). En la sectoranopia horizontal, la lesión está localizada en el hilium geniculado (irrigado por la arteria coroidea lateral).