El síndrome de vena cava superior (SVCS) constituye una entidad poco frecuente, caracterizada por una obstrucción parcial o total del flujo sanguíneo a través de la vena cava superior por compresión extrínseca, infiltración o trombosis. Su evolución es variable y, a veces, tórpida, pudiendo ocasionar un compromiso vital; esto exige un diagnóstico certero y un tratamiento precoz1,2.
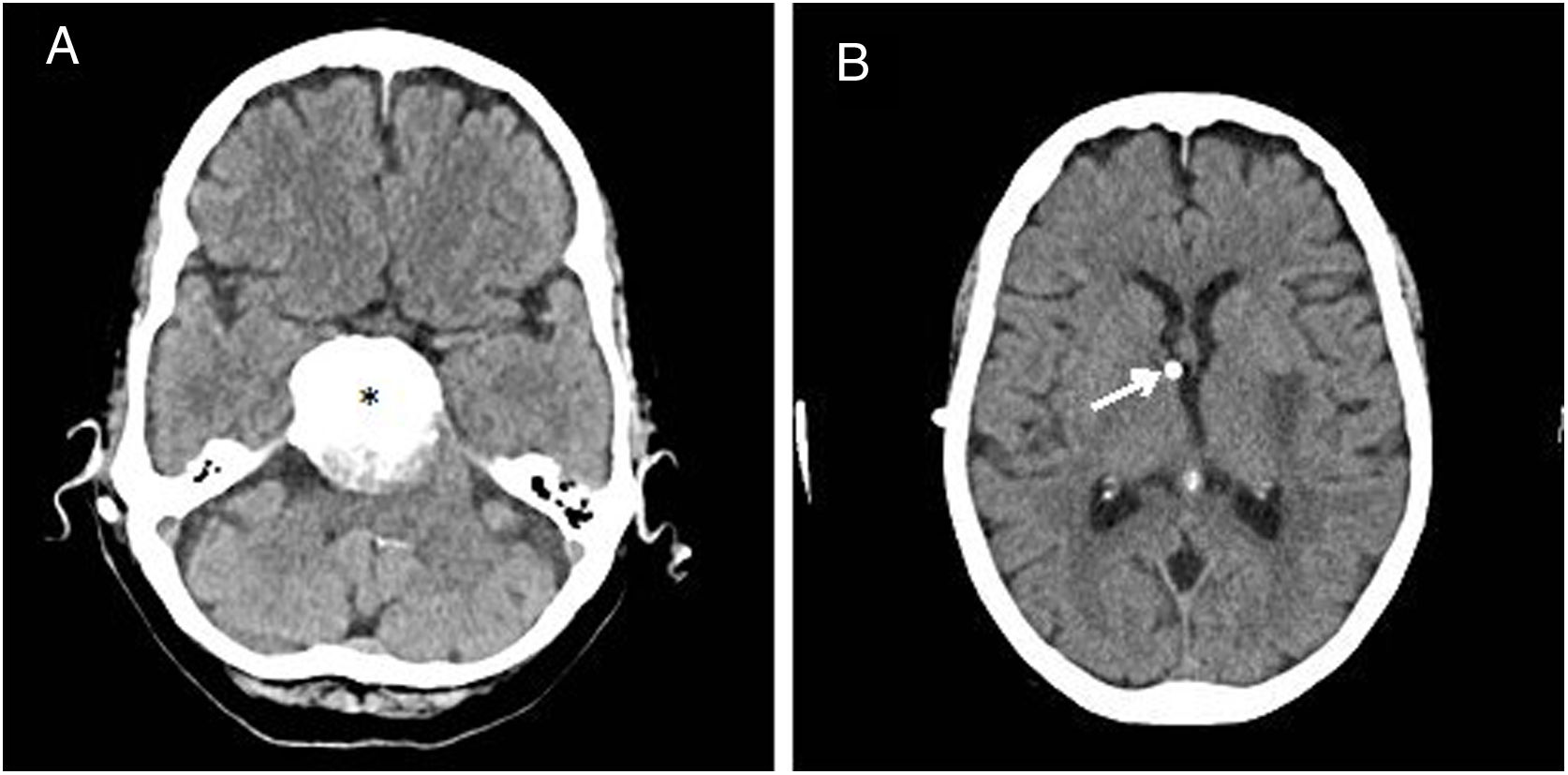
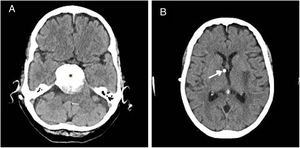
Presentamos el caso de una mujer de 82 años, parcialmente dependiente y portadora de una colostomía por una diverticulitis perforada. En 2013 fue intervenida mediante radiocirugía de un meningioma petroclival de 4cm. Posteriormente desarrolló una hidrocefalia no comunicante por compresión externa del meningioma. Dada la contraindicación de derivación ventriculoperitoneal por el antecedente de colostomía, en diciembre de 2014 se le implantó una derivación ventriculoauricular (DVA) (fig. 1).
En mayo de 2019 la paciente consultó por una afasia global y una hemiparesia derecha con balance muscular 2/5 de inicio al despertar. Ante la sospecha de un ictus, se le realizó una TC multimodal, en la que se observó una oclusión distal de M1 de la arteria cerebral media izquierda y un mismatch favorable. Se sometió a una trombectomía mecánica con reperfusión angiográfica completa. A pesar de ello, la mejoría neurológica fue escasa. La TC de control a las 24h posprocedimiento reveló una lesión isquémica establecida en el núcleo lenticular y la ínsula izquierdos.
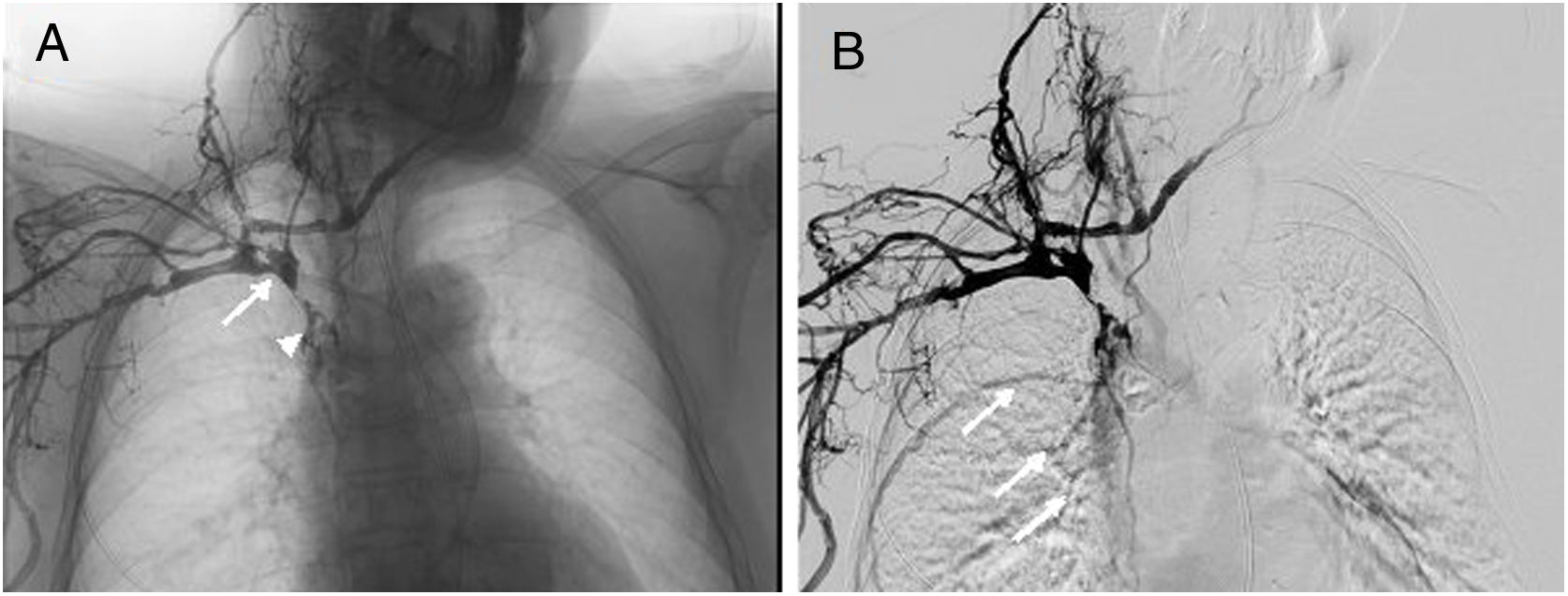
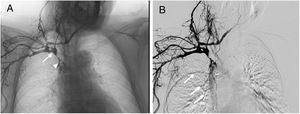
Durante su estancia en la Unidad de Ictus, la paciente ya presentaba una edematización del miembro superior derecho, con dificultad para canalizar vías venosas periféricas. En el quinto día de ingreso se objetivó también edema facial y del miembro superior contralateral, siendo la exploración de los miembros inferiores rigurosamente normal. Ante la sospecha de un SVCS, se realizó un estudio Doppler de troncos supraaórticos que mostró trombosis de las venas yugulares internas. También se solicitó una TC toracoabdominopélvica sin contraste que descartó, a priori, una compresión venosa extrínseca o enfermedad tumoral y detectó la malposición del extremo distal de la DVA en la vena cava superior. Una flebografía de la extremidad superior derecha confirmó una trombosis de la vena subclavia derecha, el tronco braquiocefálico y la vena cava superior, siendo esta última permeable a la entrada de la aurícula derecha (fig. 2). No pudo estudiarse el sistema venoso del miembro contralateral por la imposibilidad para canalizar una vía periférica.
Flebografía en la que se muestra la administración de contraste tras la cateterización de la vena cefálica derecha. A) Se observa una obstrucción de la vena cava superior (flecha), con paso filiforme de contraste hacia la aurícula derecha (punta de flecha) y B) relleno colateral de venas de la pared torácica hacia la vena ácigos (flechas).
Reevaluada la situación clínica de la paciente y habiéndose evidenciado la correcta funcionalidad de la DVA, se optó por un tratamiento conservador con enoxaparina a dosis terapéuticas de 1mg/kg cada 12h. En las semanas posteriores se constató la resolución completa del edema facial y parcialmente en los miembros superiores.
Los estudios etiológicos del ictus incluyeron una ecocardiografía transtorácica sin ecopotenciador, que fue normal, y un test de shunt derecha-izquierda por Doppler transcraneal, que fue positivo, justificando un embolismo paradójico procedente de la trombosis de la vena cava superior.
La paciente persistió con una afasia global y una hemiplejia derecha. Tras alcanzar la estabilidad clínica, fue dada de alta con anticoagulación oral con warfarina 32mg semanales de manera indefinida.
El SVCS representa un cuadro clínico complejo cuya etiología ha cambiado con el paso del tiempo. Actualmente las neoplasias mediastínicas malignas ocupan el primer lugar, especialmente el cáncer pulmonar de células pequeñas y los linfomas no Hodgkin3. Sin embargo, el creciente empleo de dispositivos intravasculares semipermanentes (accesos venosos, hemodiálisis) y cardiacos (marcapasos, desfibriladores) ha contribuido significativamente a la aparición de nuevos casos, situándose como primera causa no neoplásica de SVCS4,5.
La derivación ventricular es uno de los procedimientos neuroquirúrgicos más utilizados en el tratamiento de la hidrocefalia. Durante las últimas 2 décadas ha existido un uso preferencial de las derivaciones ventriculoperitoneales debido al desafío técnico y las complicaciones cardiopulmonares y renales observadas con las DVA6–8. No obstante, ningún estudio publicado ha registrado casos de SVCS, como en nuestra paciente. Es preciso recurrir a series de casos de la década de los 60, acerca de niños portadores de DVA por hidrocefalia no tumoral9–11. El mecanismo postulado es que la contracción auricular durante el ciclo cardiaco favorece la transmisión retrógrada del movimiento al resto del catéter, mientras que el desplazamiento proximal del mismo potencia la trombosis por una menor movilidad de su extremo distal en la vena cava superior12.
La etiología cardioembólica es responsable del 25% de los ictus isquémicos. Dentro de las fuentes cardioembólicas menores destaca el foramen oval permeable, el cual se presenta en el 25% de la población general, pudiendo llegar a diagnosticarse hasta en el 40% de los pacientes jóvenes con ictus criptogénico13.
Desde el punto de vista terapéutico, los procedimientos endovasculares (fibrinólisis local, angioplastia percutánea) constituyen la primera línea de tratamiento del SVCS ocasionado por dispositivos intravasculares14. El pronóstico funcional de nuestra paciente, el riesgo asociado a técnicas invasivas y el adecuado funcionamiento de la DVA condicionaron un tratamiento conservador, logrando una regresión sintomática parcial.
El interés del caso expuesto reside en lo extraordinario de su presentación, un ictus isquémico por embolismo paradójico, lo cual no ha sido comunicado previamente. De hecho, en una serie retrospectiva de 70 sujetos con ictus isquémico de etiología inhabitual no se constató dicha eventualidad clínica15.
En conclusión, en pacientes con dispositivos intravasculares semipermanentes resulta esencial una vigilancia continua ante el posible desarrollo de un SVCS, puesto que las complicaciones pueden ser catastróficas.