A pesar del aumento de la supervivencia, el ictus representa una carga en salud y socioeconómica creciente. Mediante el uso de bases de datos poblacionales describimos las características principales de los pacientes con ictus isquémico y comparamos el uso de recursos y el gasto asociado un año antes y 3 años después del evento.
MétodosSe identificaron en los sistemas de Información del Servicio Catalán de la Salud todos los pacientes con ictus isquémico entre los años 2012 y 2016. Se relacionaron todos los contactos con el sistema sanitario desde un año antes del episodio índice hasta 3 años después. Se describió el uso de recursos y el gasto sanitario mensual y anual por paciente en los distintos recursos.
ResultadosSe identificaron 36.044 pacientes con ictus isquémico, edad media (DE) de 74,7 (13,3) años. La supervivencia a los 3 años fue del 63%. El gasto medio por paciente en el año previo fue de 3.230€, de 11.060€ el primer año desde el ictus, de 4.104€ el segundo y 3.878€ el tercero. Los mayores determinantes de gasto en el primer año fueron las hospitalizaciones (incluyendo la hospitalización inicial), representando el 45% de la diferencia con respecto al año previo al ictus, y en segundo lugar el gasto en convalecencia y rehabilitación (un 33%). Después del primer año, los mayores determinantes del incremento en el gasto respecto al año previo fueron las nuevas hospitalizaciones y el tratamiento farmacológico.
ConclusiónDespués de un ictus isquémico, el gasto en atención sanitaria aumenta principalmente por las necesidades iniciales de hospitalización y después del primer año se reduce, aunque manteniéndose por encima de los valores previos al ictus. La información derivada de bases de datos poblacionales es útil para mejorar la organización de los servicios de atención al ictus.
Despite improved survival rates, stroke represents an increasing healthcare and socioeconomic burden. We describe the main characteristics of patients with ischaemic stroke and resource use and associated expenditure one year before and 3 years after stroke, using a population-based dataset.
MethodsThe information technology systems of the Catalan Health Service were used to identify patients with ischaemic strokes occurring between January 2012 and December 2016. For each patient, information from one year before the stroke and up to 3 years thereafter was linked across databases. We describe annual and monthly resource use and healthcare expenditure per patient.
ResultsWe identified 36,044 patients with ischaemic stroke (mean age, 74.7±13.3 years). The survival rate at 3 years was 63%. Average expenditure per patient was €3,230 the year before stroke, €11,060 for year one after stroke, €4,104 for year 2, and €3,878 for year 3. The greatest determinants of cost in year one were hospitalisation (including initial hospitalisation), representing 45% of the difference in expenditure compared to the previous year, and convalescence and rehabilitation services, representing 33% of this difference. After year one, the increase in expenditure was mainly determined by additional hospital admissions and drug treatment.
ConclusionAfter ischaemic stroke, healthcare expenditure increases primarily because of initial hospitalisation. After year one, the expenditure decreases but remains above baseline values. Information from population-based datasets is useful for improving the planning of stroke services.
El ictus representa una carga creciente en salud y por lo tanto un aumento del gasto sanitario. Además de implicar una elevada tasa de hospitalizaciones, largas estancias y necesidad de rehabilitación y convalecencia1, el ictus sigue siendo la primera causa de discapacidad a largo plazo2. La mayor supervivencia conseguida gracias a los avances en la atención de la fase aguda del ictus isquémico implica también un número mayor de personas que sobreviven con secuelas y un menor o mayor grado de dependencia.
Distintos estudios han evaluado el coste del ictus, obteniendo estimaciones muy variables dependiendo del contexto, la perspectiva utilizada, el diseño del estudio y las fuentes de datos3–5. Sin embargo, no se ha cuantificado con una base poblacional en nuestro ámbito, bajo la perspectiva de un sistema sanitario público, gratuito, con cobertura universal y el gasto global que supone para el sistema. Asimismo, existen pocos estudios que realicen una comparación con los costes previos al episodio de ingreso por ictus, de manera que puedan atribuirse los costes incrementales a la aparición del ictus.
Los sistemas de información del Servicio Catalán de Salud permiten la obtención de datos de utilización de servicios sanitarios a partir de distintas fuentes, relacionadas a nivel del paciente y con una base poblacional, es decir, con referencia a toda la población usuaria del Sistema Sanitario. Este sistema permite cuantificar el uso de recursos sanitarios a la vez que deja traducirlos en costes directos para el sistema6,7.
El objetivo de este estudio es cuantificar y describir el gasto sanitario (excluyendo el transporte sanitario urgente y prestaciones ortoprotésicas) del ictus isquémico sobre una base poblacional en el Sistema de Salud de Cataluña. Se cuantifica el gasto mediante un análisis de abajo-arriba, a partir del consumo de recursos de todos los casos incidentes de ictus entre los años 2012 y 2016, con seguimiento longitudinal retrospectivo desde un año antes hasta 3 años después del ictus.
MétodosFuente de datosEl Registro de Morbilidad y Utilización de Recursos de Cataluña (MUSSCAT) recoge información detallada acerca del uso de los servicios sanitarios de toda la población asegurada. Incluye información del conjunto mínimo básico de datos de altas hospitalarias, de atención primaria, sociosanitaria, urgencias y de salud mental, tanto ambulatoria como hospitalaria; la información sobre dispensación farmacéutica y el registro de facturación, que incluye las visitas al especialista, transporte sanitario no urgente, rehabilitación ambulatoria, oxigenoterapia domiciliaria y diálisis.
Los conjuntos mínimos básicos de datos disponen de un sistema automático de validación cruzada de datos, que revisa la consistencia de los mismos e identifica errores potenciales. Además, puesto que la información se usa para el pago de servicios, se realizan de forma periódica auditorías externas cada 3-5 años para asegurar la calidad y fiabilidad de los datos.
El análisis interno de bases de datos administrativas, previamente anonimizadas, no requiere del consentimiento informado por parte de los pacientes.
Población de estudio y seguimientoSe incluyeron los pacientes hospitalizados por un ictus isquémico (códigos CIE9MC 433.XX: oclusión y estenosis de arterias precerebrales y 434.XX: oclusión de arterias cerebrales como diagnóstico principal) entre enero de 2012 y diciembre de 2016. Se excluyeron los pacientes con un antecedente de ictus en los 7 años previos. Se definió el periodo previo al ictus como los 12 meses previos desde la fecha del ingreso por el evento índice, y el periodo de seguimiento como el periodo entre la fecha de la hospitalización por el evento índice y la fecha de muerte, o los 3 años posteriores al episodio índice, o hasta el 31 de diciembre de 2016.
Se determinó la presencia de comorbilidades y/o antecedentes patológicos a partir de los códigos de la clasificación internacional de enfermedades 9.a revisión, modificación clínica (CIE-9-MC), especificados en la tabla i del apéndice online.
Se identificaron los fármacos dispensados (número de envases de cualquier medicamento) y concretamente para los fármacos de prevención secundaria cardiovascular, antiinflamatorios no esteroideos, analgésicos y antidepresivos a partir de los códigos ATC especificados en la tabla ii del apéndice online.
Análisis estadísticoLos datos se presentan como porcentajes o medias (DE). Las características basales de los pacientes se describen y comparan entre hombres y mujeres.
Las tasas de utilización de recursos y el gasto sanitario medio por paciente se calcularon en periodos de 30 días o de 365 a partir de la fecha del ingreso índice. Para cada periodo de 30 días se calculó el cociente entre la suma de actividad (o de gasto sanitario) realizada durante el periodo definido y la media de pacientes a riesgo durante el periodo (número de pacientes al inicio del periodo+número de pacientes al final del periodo, dividido entre 2), de forma equivalente al cálculo de efectivos de supervivencia actuarial.
Para calcular tasas anuales por persona/año de utilización de recursos y gasto medio por persona/año, se calculó el tiempo a riesgo de cada paciente en cada uno de los periodos, finalizando este tiempo a riesgo en la muerte del paciente o con la censura (fin del seguimiento) del paciente a 31 de diciembre de 2016. Se utiliza como numerador la suma de la actividad (o el gasto) realizada en el periodo, y como denominador, se utiliza el número de personas/año (sumatorio del número de días a riesgo, entre 365).
Para la estimación del gasto de cada contacto (de cada utilización de cualquier servicio sanitario) se aplicó un coste o tarifa6. Mediante esta metodología se consigue explicar el 97,1% del presupuesto del CatSalut.
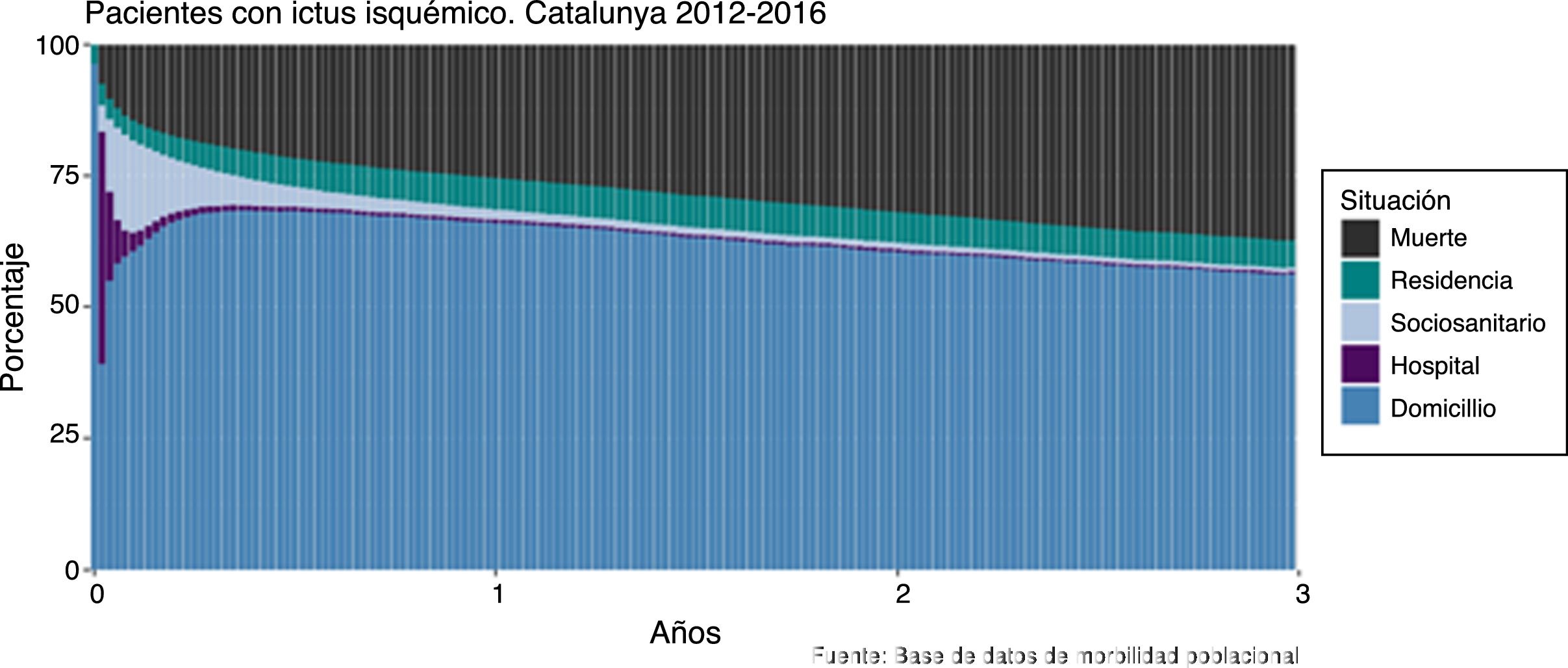
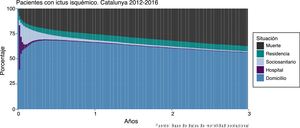
Para el cálculo de la evolución de la situación de los pacientes tras el ictus y su representación gráfica, se definieron periodos de 7 días a partir de la fecha del ingreso índice y se obtuvo la situación de cada paciente (fallecido, en una residencia asistida, en un centro sociosanitario o en un hospital) al final de cada periodo. Los pacientes vivos, que no están internados en ningún recurso social o sanitario, se considera que continúan viviendo en su propio domicilio8. En el tiempo 0 (antes del ingreso hospitalario) solamente se consideran 2 opciones: domicilio o residencia asistida.
Para estimar el uso de recursos y el gasto atribuibles al ictus se calculó la razón de tasas de uso de los distintos recursos y la diferencia entre los costes entre cada uno de los años posteriores al ictus y el año previo. Se describió el gasto incremental (después del ictus con relación a antes del ictus) en función de los distintos tipos de recursos (atención hospitalaria, atención primaria, atención sociosanitaria y rehabilitación, y dispensación farmacéutica).
El análisis estadístico se llevó a cabo mediante el paquete estadístico R, versión 3.4.3
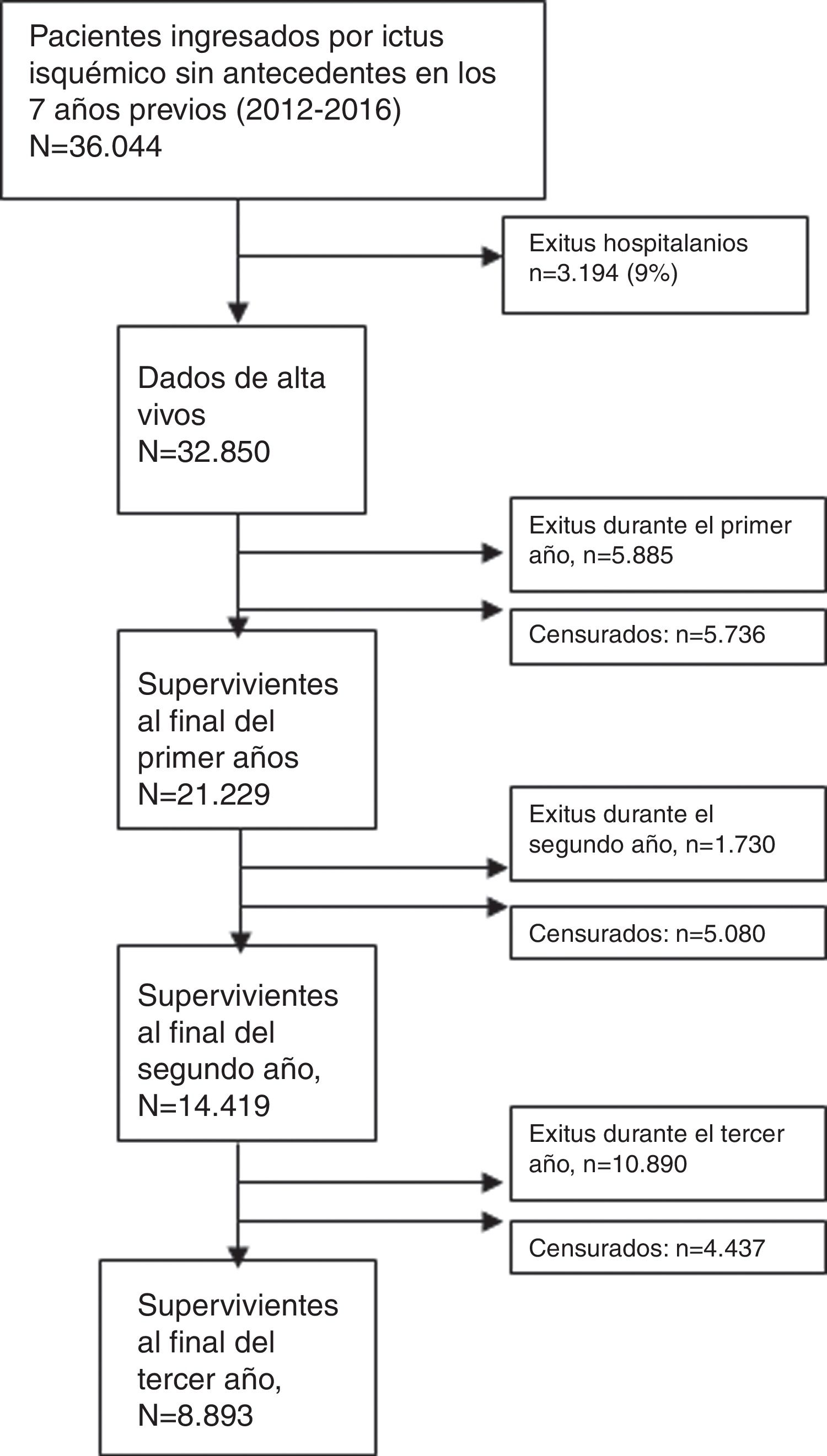
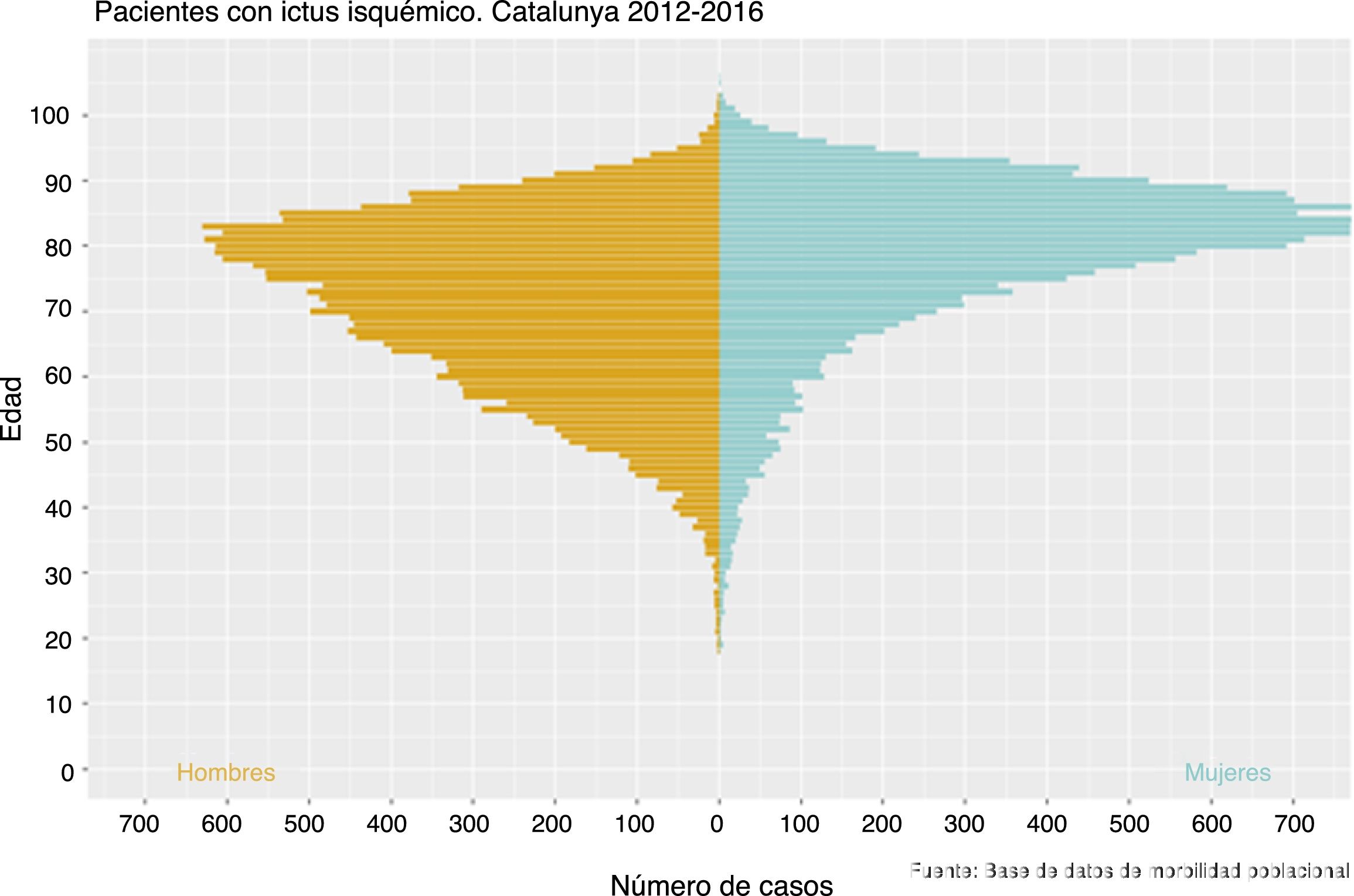
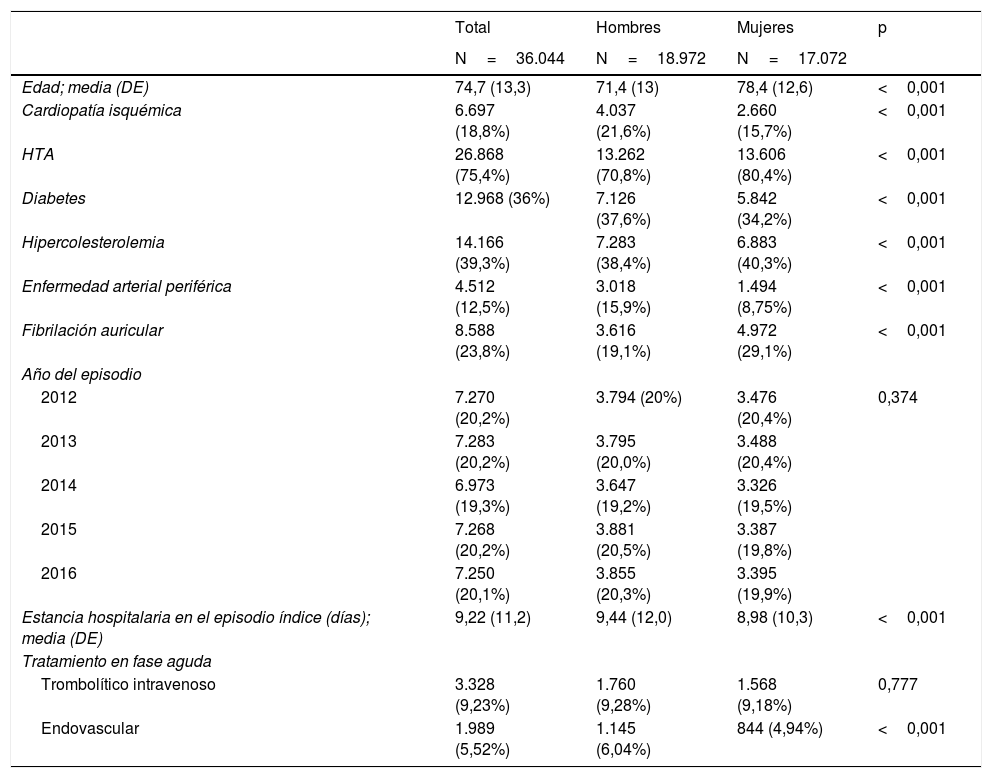
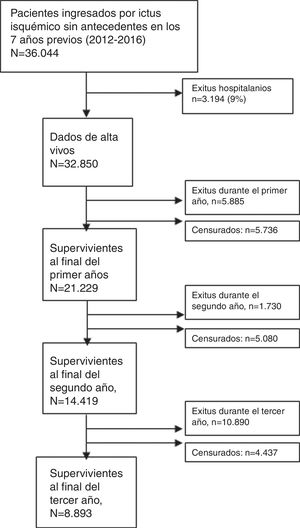
ResultadosSe identificaron 36.044 pacientes ingresados por un ictus isquémico, mayores de 18 años y sin antecedente de ictus en los 7 años previos (fig. 1). En la tabla 1 se muestran las características basales de los pacientes incluidos. El 47,4% eran mujeres y la edad media era de 71,4 años (13) en los hombres y 78,4 (12,6) en las mujeres. En la figura 2 se muestra la distribución de edad y sexo de los pacientes incluidos. La mortalidad hospitalaria fue del 9% y 32.850 pacientes fueron dados de alta vivos, el 74% sobrevivieron al primer año, el 68% al segundo y el 63% al tercero (fig. 3).
Características basales y del episodio índice según sexo
| Total | Hombres | Mujeres | p | |
|---|---|---|---|---|
| N=36.044 | N=18.972 | N=17.072 | ||
| Edad; media (DE) | 74,7 (13,3) | 71,4 (13) | 78,4 (12,6) | <0,001 |
| Cardiopatía isquémica | 6.697 (18,8%) | 4.037 (21,6%) | 2.660 (15,7%) | <0,001 |
| HTA | 26.868 (75,4%) | 13.262 (70,8%) | 13.606 (80,4%) | <0,001 |
| Diabetes | 12.968 (36%) | 7.126 (37,6%) | 5.842 (34,2%) | <0,001 |
| Hipercolesterolemia | 14.166 (39,3%) | 7.283 (38,4%) | 6.883 (40,3%) | <0,001 |
| Enfermedad arterial periférica | 4.512 (12,5%) | 3.018 (15,9%) | 1.494 (8,75%) | <0,001 |
| Fibrilación auricular | 8.588 (23,8%) | 3.616 (19,1%) | 4.972 (29,1%) | <0,001 |
| Año del episodio | ||||
| 2012 | 7.270 (20,2%) | 3.794 (20%) | 3.476 (20,4%) | 0,374 |
| 2013 | 7.283 (20,2%) | 3.795 (20,0%) | 3.488 (20,4%) | |
| 2014 | 6.973 (19,3%) | 3.647 (19,2%) | 3.326 (19,5%) | |
| 2015 | 7.268 (20,2%) | 3.881 (20,5%) | 3.387 (19,8%) | |
| 2016 | 7.250 (20,1%) | 3.855 (20,3%) | 3.395 (19,9%) | |
| Estancia hospitalaria en el episodio índice (días); media (DE) | 9,22 (11,2) | 9,44 (12,0) | 8,98 (10,3) | <0,001 |
| Tratamiento en fase aguda | ||||
| Trombolítico intravenoso | 3.328 (9,23%) | 1.760 (9,28%) | 1.568 (9,18%) | 0,777 |
| Endovascular | 1.989 (5,52%) | 1.145 (6,04%) | 844 (4,94%) | <0,001 |
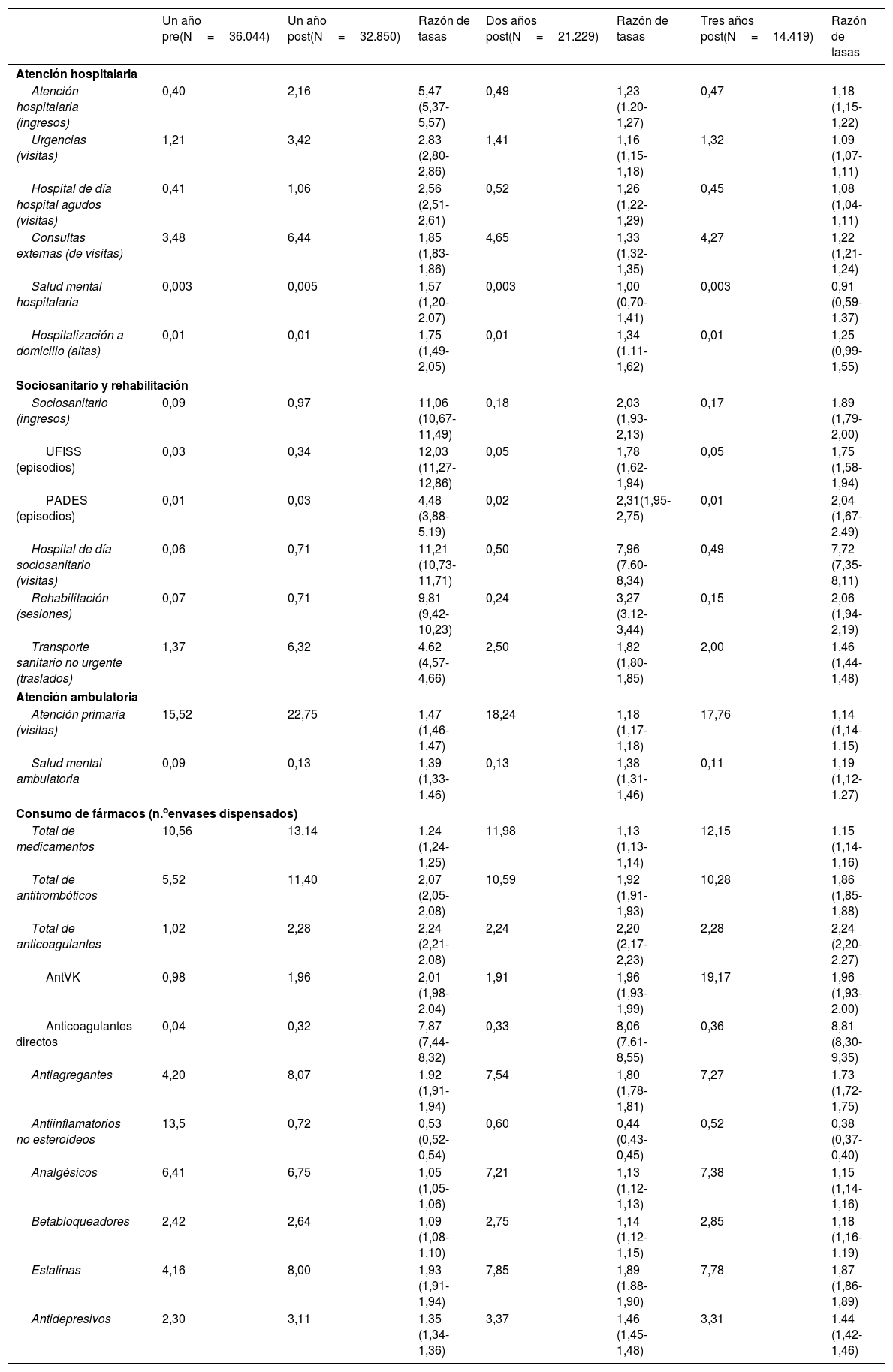
En la tabla 2 se muestran las tasas anuales de uso de los distintos recursos sanitarios por paciente. El tiempo medio de hospitalización fue de 2,3 días por paciente en el año previo, de 17,1 días en el año del ictus, y de 3,1 y 2,8 días en el segundo y tercer años después del ictus. La estancia media en el hospital sociosanitario fue de 2,2 días en el año previo, de 35,5 días en el año del ictus y de 4,6 y 3,9 en el segundo y tercer años después del ictus.
Consumo de recursos (unidades/paciente-año) un año antes y hasta 3 años después del ictus isquémico
| Un año pre(N=36.044) | Un año post(N=32.850) | Razón de tasas | Dos años post(N=21.229) | Razón de tasas | Tres años post(N=14.419) | Razón de tasas | |
|---|---|---|---|---|---|---|---|
| Atención hospitalaria | |||||||
| Atención hospitalaria (ingresos) | 0,40 | 2,16 | 5,47 (5,37-5,57) | 0,49 | 1,23 (1,20-1,27) | 0,47 | 1,18 (1,15-1,22) |
| Urgencias (visitas) | 1,21 | 3,42 | 2,83 (2,80-2,86) | 1,41 | 1,16 (1,15-1,18) | 1,32 | 1,09 (1,07-1,11) |
| Hospital de día hospital agudos (visitas) | 0,41 | 1,06 | 2,56 (2,51-2,61) | 0,52 | 1,26 (1,22-1,29) | 0,45 | 1,08 (1,04-1,11) |
| Consultas externas (de visitas) | 3,48 | 6,44 | 1,85 (1,83-1,86) | 4,65 | 1,33 (1,32-1,35) | 4,27 | 1,22 (1,21-1,24) |
| Salud mental hospitalaria | 0,003 | 0,005 | 1,57 (1,20-2,07) | 0,003 | 1,00 (0,70-1,41) | 0,003 | 0,91 (0,59-1,37) |
| Hospitalización a domicilio (altas) | 0,01 | 0,01 | 1,75 (1,49-2,05) | 0,01 | 1,34 (1,11-1,62) | 0,01 | 1,25 (0,99-1,55) |
| Sociosanitario y rehabilitación | |||||||
| Sociosanitario (ingresos) | 0,09 | 0,97 | 11,06 (10,67-11,49) | 0,18 | 2,03 (1,93-2,13) | 0,17 | 1,89 (1,79-2,00) |
| UFISS (episodios) | 0,03 | 0,34 | 12,03 (11,27-12,86) | 0,05 | 1,78 (1,62-1,94) | 0,05 | 1,75 (1,58-1,94) |
| PADES (episodios) | 0,01 | 0,03 | 4,48 (3,88-5,19) | 0,02 | 2,31(1,95-2,75) | 0,01 | 2,04 (1,67-2,49) |
| Hospital de día sociosanitario (visitas) | 0,06 | 0,71 | 11,21 (10,73-11,71) | 0,50 | 7,96 (7,60-8,34) | 0,49 | 7,72 (7,35-8,11) |
| Rehabilitación (sesiones) | 0,07 | 0,71 | 9,81 (9,42-10,23) | 0,24 | 3,27 (3,12-3,44) | 0,15 | 2,06 (1,94-2,19) |
| Transporte sanitario no urgente (traslados) | 1,37 | 6,32 | 4,62 (4,57-4,66) | 2,50 | 1,82 (1,80-1,85) | 2,00 | 1,46 (1,44-1,48) |
| Atención ambulatoria | |||||||
| Atención primaria (visitas) | 15,52 | 22,75 | 1,47 (1,46-1,47) | 18,24 | 1,18 (1,17-1,18) | 17,76 | 1,14 (1,14-1,15) |
| Salud mental ambulatoria | 0,09 | 0,13 | 1,39 (1,33-1,46) | 0,13 | 1,38 (1,31-1,46) | 0,11 | 1,19 (1,12-1,27) |
| Consumo de fármacos (n.oenvases dispensados) | |||||||
| Total de medicamentos | 10,56 | 13,14 | 1,24 (1,24-1,25) | 11,98 | 1,13 (1,13-1,14) | 12,15 | 1,15 (1,14-1,16) |
| Total de antitrombóticos | 5,52 | 11,40 | 2,07 (2,05-2,08) | 10,59 | 1,92 (1,91-1,93) | 10,28 | 1,86 (1,85-1,88) |
| Total de anticoagulantes | 1,02 | 2,28 | 2,24 (2,21-2,08) | 2,24 | 2,20 (2,17-2,23) | 2,28 | 2,24 (2,20-2,27) |
| AntVK | 0,98 | 1,96 | 2,01 (1,98-2,04) | 1,91 | 1,96 (1,93-1,99) | 19,17 | 1,96 (1,93-2,00) |
| Anticoagulantes directos | 0,04 | 0,32 | 7,87 (7,44-8,32) | 0,33 | 8,06 (7,61-8,55) | 0,36 | 8,81 (8,30-9,35) |
| Antiagregantes | 4,20 | 8,07 | 1,92 (1,91-1,94) | 7,54 | 1,80 (1,78-1,81) | 7,27 | 1,73 (1,72-1,75) |
| Antiinflamatorios no esteroideos | 13,5 | 0,72 | 0,53 (0,52-0,54) | 0,60 | 0,44 (0,43-0,45) | 0,52 | 0,38 (0,37-0,40) |
| Analgésicos | 6,41 | 6,75 | 1,05 (1,05-1,06) | 7,21 | 1,13 (1,12-1,13) | 7,38 | 1,15 (1,14-1,16) |
| Betabloqueadores | 2,42 | 2,64 | 1,09 (1,08-1,10) | 2,75 | 1,14 (1,12-1,15) | 2,85 | 1,18 (1,16-1,19) |
| Estatinas | 4,16 | 8,00 | 1,93 (1,91-1,94) | 7,85 | 1,89 (1,88-1,90) | 7,78 | 1,87 (1,86-1,89) |
| Antidepresivos | 2,30 | 3,11 | 1,35 (1,34-1,36) | 3,37 | 1,46 (1,45-1,48) | 3,31 | 1,44 (1,42-1,46) |
En el apéndice online (figs. i-vii) pueden verse las tasas mensuales para los mismos recursos (seleccionando los más relevantes) representando su evolución en forma gráfica, de manera que se aprecian los cambios en los meses sucesivos al episodio de ictus en relación con los meses previos. Se observa para algunos recursos un aumento en los meses previos al ictus: por ejemplo, las visitas de atención primaria (figura i del apéndice online) aumentan de 120 a 150 visitas por 100 pacientes al mes antes de que ocurra el ingreso por ictus, los ingresos hospitalarios (figura ii del apéndice online) aumentan de 2,5 ingresos a 5 ingresos por 100 pacientes y las visitas a urgencias (figura iv del apéndice online) del 7,5 a 12 visitas por 100 pacientes al mes.
Tomando como referencia el año previo al ictus, se observan diferencias significativas (razón de tasas mayor de 1) en la tasa de uso de prácticamente todos los recursos sanitarios (tabla 2), excepto en el consumo de fármacos antiinflamatorios no esteroideos, que se reduce.
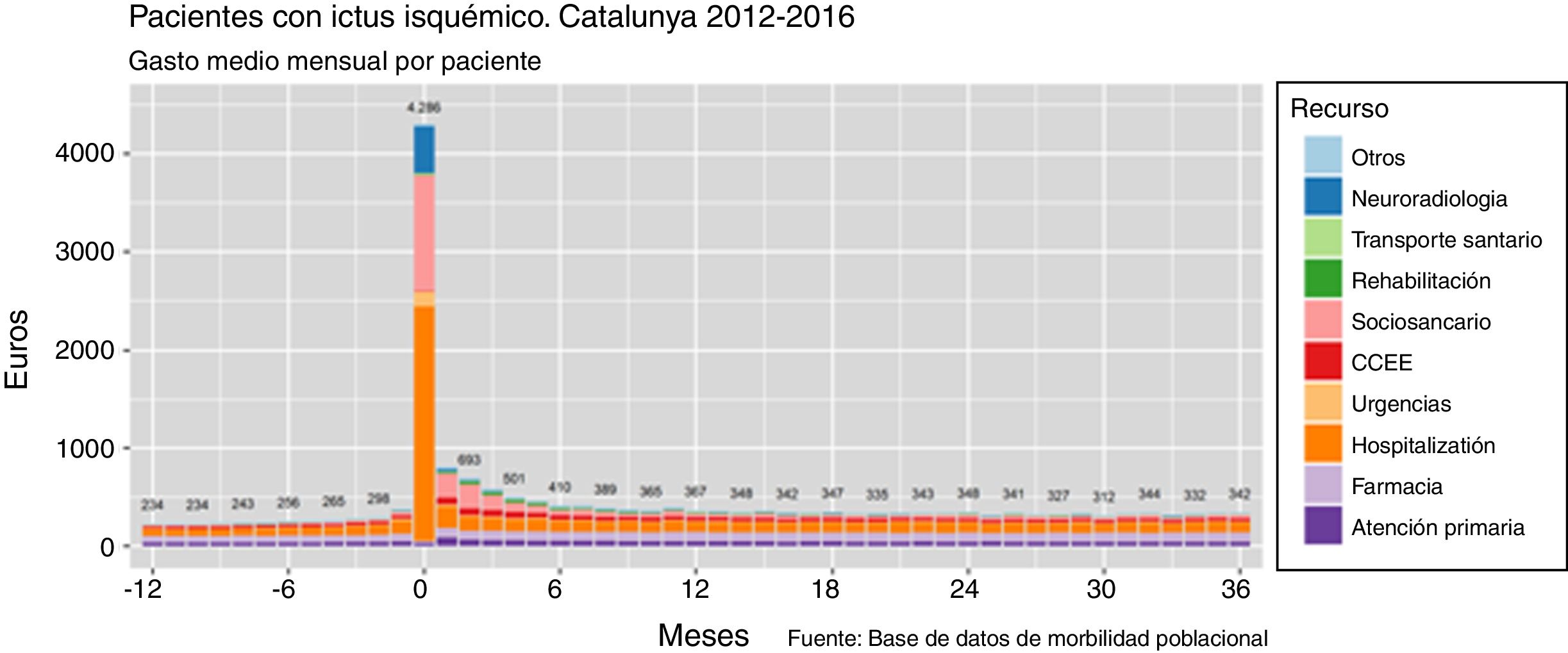
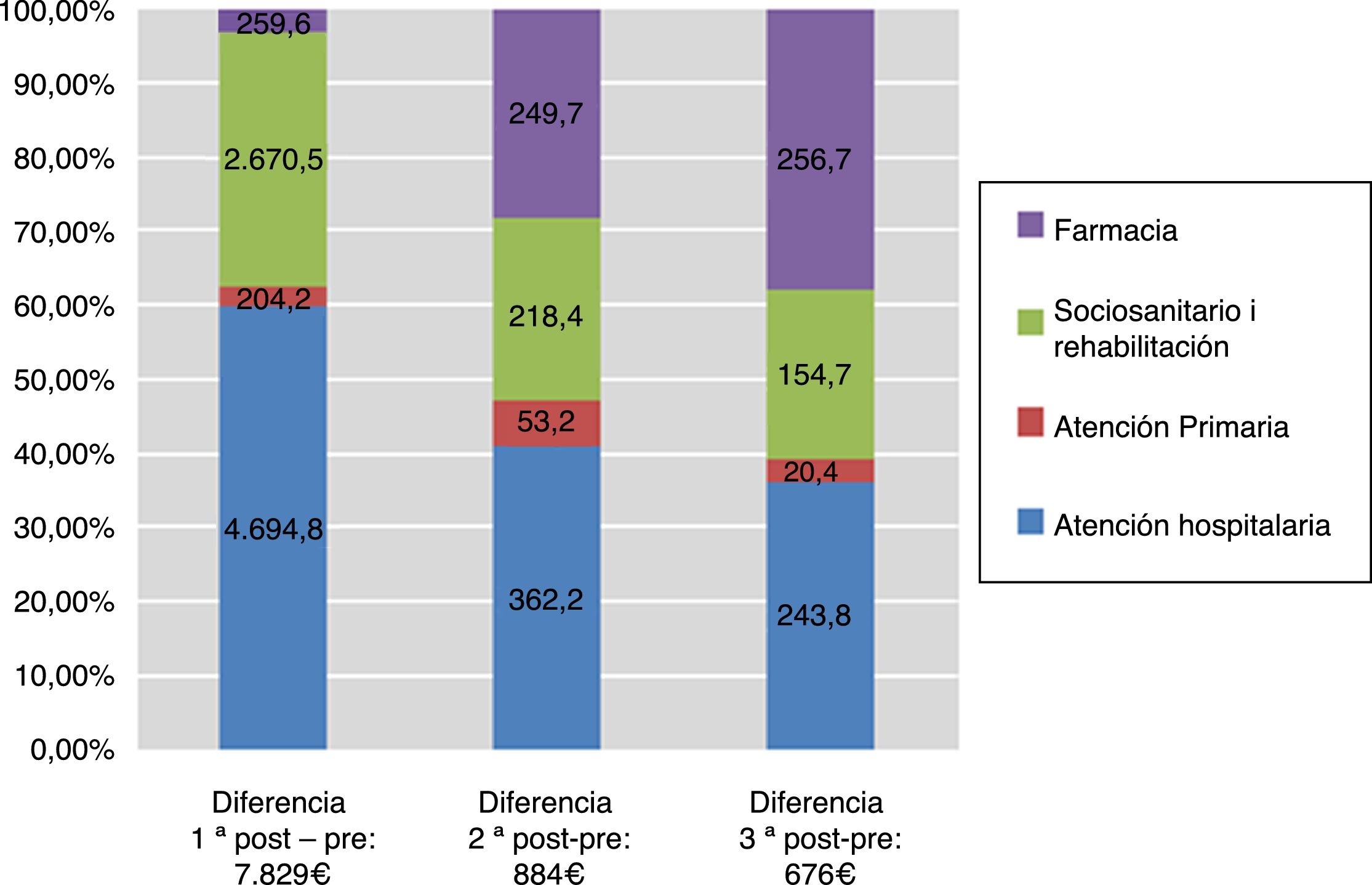
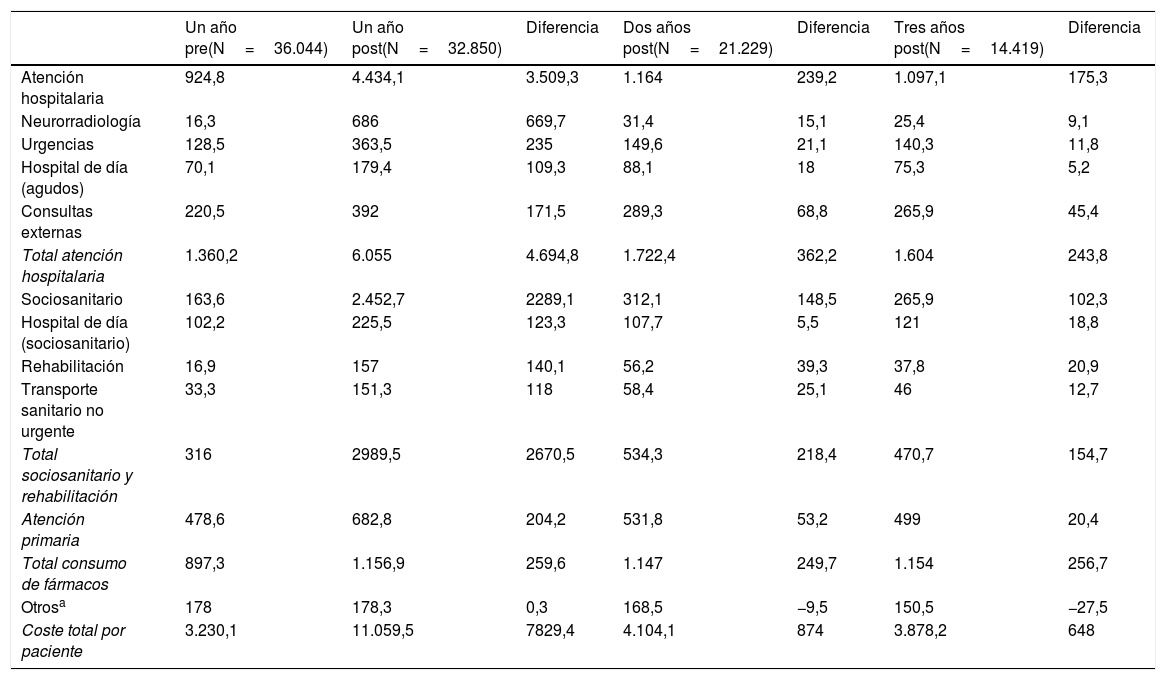
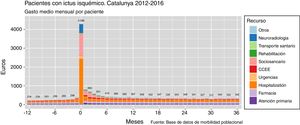
En la tabla 3 se presenta el gasto asociado a los recursos sanitarios utilizados. El uso de servicios sanitarios en el año previo representa un coste por paciente de 3.230€. En el primer año contando desde la fecha del ictus, el gasto fue de 11.060€ por paciente y año, 4.434 de los cuales corresponden al ingreso hospitalario relacionado con el episodio índice más los sucesivos ingresos que se produzcan durante el primer año, y 2.289€ corresponden a ingresos en centros sociosanitarios o de larga estancia. En el segundo y tercer años, el gasto total fue de 4.104€ y 3.878€ respectivamente. La información sobre el gasto mensual por paciente desglosado en los diferentes recursos utilizados durante todo el periodo de estudio puede verse en la figura 4.
Coste (€) medio por paciente y año, un año antes y hasta 3 años después del ictus isquémico
| Un año pre(N=36.044) | Un año post(N=32.850) | Diferencia | Dos años post(N=21.229) | Diferencia | Tres años post(N=14.419) | Diferencia | |
|---|---|---|---|---|---|---|---|
| Atención hospitalaria | 924,8 | 4.434,1 | 3.509,3 | 1.164 | 239,2 | 1.097,1 | 175,3 |
| Neurorradiología | 16,3 | 686 | 669,7 | 31,4 | 15,1 | 25,4 | 9,1 |
| Urgencias | 128,5 | 363,5 | 235 | 149,6 | 21,1 | 140,3 | 11,8 |
| Hospital de día (agudos) | 70,1 | 179,4 | 109,3 | 88,1 | 18 | 75,3 | 5,2 |
| Consultas externas | 220,5 | 392 | 171,5 | 289,3 | 68,8 | 265,9 | 45,4 |
| Total atención hospitalaria | 1.360,2 | 6.055 | 4.694,8 | 1.722,4 | 362,2 | 1.604 | 243,8 |
| Sociosanitario | 163,6 | 2.452,7 | 2289,1 | 312,1 | 148,5 | 265,9 | 102,3 |
| Hospital de día (sociosanitario) | 102,2 | 225,5 | 123,3 | 107,7 | 5,5 | 121 | 18,8 |
| Rehabilitación | 16,9 | 157 | 140,1 | 56,2 | 39,3 | 37,8 | 20,9 |
| Transporte sanitario no urgente | 33,3 | 151,3 | 118 | 58,4 | 25,1 | 46 | 12,7 |
| Total sociosanitario y rehabilitación | 316 | 2989,5 | 2670,5 | 534,3 | 218,4 | 470,7 | 154,7 |
| Atención primaria | 478,6 | 682,8 | 204,2 | 531,8 | 53,2 | 499 | 20,4 |
| Total consumo de fármacos | 897,3 | 1.156,9 | 259,6 | 1.147 | 249,7 | 1.154 | 256,7 |
| Otrosa | 178 | 178,3 | 0,3 | 168,5 | −9,5 | 150,5 | −27,5 |
| Coste total por paciente | 3.230,1 | 11.059,5 | 7829,4 | 4.104,1 | 874 | 3.878,2 | 648 |
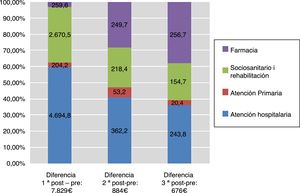
Tomando como referencia el año previo al ictus, en el primer año después del evento el gasto sanitario de los pacientes fue 3,5 veces mayor, mientras que el segundo y tercer año suponen un incremento del 28% y del 20% respectivamente. En la figura 5 puede observarse cómo se distribuye este gasto incremental con respecto al año previo entre las distintas categorías de uso de recursos agrupadas en atención hospitalaria, atención primaria, atención sociosanitaria o rehabilitación y consumo de fármacos.
DiscusiónEn este estudio hemos estimado el gasto total destinado a servicios de salud para los pacientes atendidos en el sistema público de salud en Cataluña por un primer ictus isquémico y la parte de este gasto que es atribuible al ictus. El coste medio sanitario por paciente es de 11.060€ el primer año, 7.829€ más que el año previo al ictus. El coste sanitario se reduce en el segundo y tercer año, estabilizándose alrededor de los 340€ mensuales a los 18 meses aproximadamente, pero manteniéndose aproximadamente 100€ por encima de los valores basales (previos al ictus).
El aumento más importante en el coste después del ictus se debe principalmente a la hospitalización inicial (en el primer año) y a la aparición de nuevos ingresos (también en años sucesivos). Durante el segundo y tercer años después del ictus, el gasto asociado a ingresos se reduce considerablemente, pero no así el gasto derivado de visitas (consultas externas y atención primaria) y del tratamiento farmacológico. La proporción del gasto en recursos sociosanitarios y rehabilitación es mayor en el primer año, pero es un componente importante del gasto adicional también en los años sucesivos. En el segundo y tercer año, una parte importante del gasto adicional se debe al consumo de fármacos, i.e. en el tercer año después del ictus se consume una media anual por persona de 257€ más que en el año previo al ictus.
A grandes rasgos, aproximadamente un 40% de la cantidad adicional potencialmente atribuible al ictus corresponde a gasto farmacéutico, un 26% a costes de hospitalización y un 24% a costes sociosanitarios. El aumento en uso de recursos hospitalarios después del ictus ya ha sido estudiado con detalle en otros contextos9,10 y describir las causas de los reingresos va más allá de los objetivos de nuestro estudio, pero es conocido que una parte importante de estos reingresos se deben a recurrencias y a otros ingresos de causa cardiovascular10,11. También el coste del ictus durante el primer año ha sido estudiado con detalle en el estudio CONOCES realizado en 16 hospitales españoles durante el año 2012. Distintos estudios han evaluado el coste del ictus, obteniendo estimaciones muy variables (entre 5.337€ y 27.711€ en el primer año) dependiendo del contexto, la perspectiva utilizada, el diseño del estudio y las fuentes de datos3–5. En el estudio CONOCES3, un estudio prospectivo específicamente diseñado para estimar el coste del ictus, el coste directo sanitario medio por paciente se estimó en 8.491€ en el primer año después del ictus. La equivalencia con el gasto sanitario estimado en el presente estudio nos permite afirmar que las bases de datos administrativos son una fuente fiable de información para estimar de manera altamente eficiente el consumo de recursos y el gasto sanitario.
Es importante destacar que, a pesar el aumento esperable en el uso de recursos sanitarios debido a la edad, el coste de la atención sanitaria de estos pacientes aumenta de forma abrupta después del ictus. Además, aunque el consumo se reduzca después de la fase aguda y subaguda, el gasto sanitario asociado a algunos recursos queda lejos de los niveles basales (previos al ictus): el coste de la atención hospitalaria, la atención especializada (consultas externas), el coste farmacológico, especialmente el de antitrombóticos y otros fármacos de prevención secundaria cardiovascular; pero también y de forma llamativa el consumo de analgésicos y antidepresivos (probablemente asociado a la discapacidad) y el coste relacionado con la atención sanitaria de la discapacidad (recursos sociosanitarios, rehabilitación, transporte sanitario no urgente). Así pues, a pesar de que el coste medio se estabiliza a lo largo de los 2 primeros años, el coste anual en el tercer año después del ictus sigue siendo sustancialmente mayor que el coste previo.
Los pacientes que tienen un ictus son personas de edad avanzada y con múltiples comorbilidades por lo que son pacientes que ya consumen una cantidad sustancial de recursos sanitarios antes de padecer el ictus. De hecho, el gasto en el año anterior fue de 3.130€ por persona, 3 veces mayor al gasto medio por persona en el año 2014 (990€) y similar al gasto medio en recursos sanitarios de las personas mayores de 80 años8. El interés de la comparación del coste después del ictus con el año previo radica en la posibilidad de estimar el coste atribuible al ictus.
Aunque no ha sido objeto del presente estudio, el análisis detallado de las causas de ingresos previos al ictus, entre las que serían plausibles otras manifestaciones de patología cardiovascular y episodios de fibrilación auricular, permitiría identificar a pacientes con mayor probabilidad de sufrir un ictus y establecer criterios para intensificar el control de determinados perfiles de pacientes con el objetivo de retrasar o prevenir el ictus isquémico. Este análisis podría ser objeto de futuros estudios utilizando bases de datos clínicas y administrativas.
A diferencia de otros estudios similares que analizan el coste antes y después del ictus9,11,12 en este estudio se analizan también los costes sanitarios no hospitalarios, que representan una proporción importante del coste global4. Aun así, cabe destacar que este estudio no incluye el coste social asociado a la discapacidad soportado por el sistema y el coste soportado por el propio paciente y sus familiares (costes de cuidador13, costes directos de adaptaciones para la autonomía y costes indirectos por pérdidas de productividad del cuidador o del paciente) que se estima aún mayor que el gasto sanitario3.
El estudio de bases de datos poblacionales permite analizar una gran cantidad de información relevante para el Sistema de Salud (indicadores de calidad), así como generar nuevas hipótesis para estudios más detallados de interés clínico. Por ejemplo, llama la atención el aumento del consumo de ciertos recursos en los meses previos al ictus (hospitalizaciones, visitas a urgencias y a atención primaria) que podrían estar asociados a la aparición de infartos cerebrales leves o transitorios previos al infarto cerebral que motiva el ingreso índice.
También permite el análisis de una cohorte completa de pacientes y, en el caso del registro MUSSCAT, la información recogida sobre contactos y uso de recursos es prácticamente exhaustiva. Los únicos recursos que no recoge son los servicios de transporte sanitario urgente y las prestaciones ortoprotésicas, ambas relevantes en la población de pacientes con ictus, y cuya exclusión podría representar cierta infraestimación del gasto real. También el coste estimado puede equipararse al gasto real del sistema sanitario, puesto que la mayoría de los recursos están asociados a un registro de facturación, con la excepción de los costes de las hospitalizaciones y las visitas de atención primaria, que se estiman a partir de los grupos relacionados por el diagnóstico14 las primeras y según la modalidad de la visita (tipo de profesional y domiciliaria o ambulatoria) las segundas. Además de la equivalencia de la estimación del coste en el primer año después del ictus comentada más arriba3, también la tasa de mortalidad observada es equivalente a la estimada mediante estudios específicos15,16, hecho que probaría la validez de este tipo de datos también para fines evaluativos.
Sin embargo, el uso de datos administrativos tiene también limitaciones importantes. A pesar de que los registros se sometan a controles de calidad periódicos, no se pueden excluir errores de codificación. Otra limitación importante es que en las bases de datos administrativas no se recogen explícitamente variables de gravedad del ictus o de sus consecuencias, por lo que no se puede analizar el consumo de recursos y el coste en función de ellas. Esta limitación podría superarse en un futuro combinando los datos administrativos con los registros clínicos exhaustivos específicos de ictus que se han implementado en los últimos años en Catalunya15–17 y que podrían hacerse extensivos a nivel nacional mediante iniciativas parecidas, por ejemplo, al Sentinel Stoke National Audit Programme que se lleva a cabo en Inglaterra, Gales e Irlanda del Norte. Hay que mencionar también que la extrapolación de los resultados a otros contextos es problemática puesto que los costes unitarios pueden variar mucho entre sistemas sanitarios distintos18,19 por lo que las diferencias en el coste del ictus isquémico entre distintos países pueden ser muy grandes, variando en más de 10 veces en Europa (desde 2.822$ en Europa del Este a 22.377$ en Reino Unido e incluso observándose variaciones enormes entre estimaciones realizadas en el mismo país (entre 7.309$ y 146.149$ en Estados Unidos) según la revisión de Luengo-Fernández et al.4. Sin embargo, pensamos que sí puede extrapolarse a otros contextos el uso de recursos, la magnitud del incremento con respecto al gasto previo al ictus y la proporción de este incremento debida a cada uno de los distintos recursos utilizados, en sistemas sanitarios parecidos al nuestro: público, prácticamente gratuito y con cobertura universal.
En conclusión, después de un ictus isquémico el gasto de la atención sanitaria aumenta principalmente por las necesidades iniciales de hospitalización y, después del primer año, aunque se reduce, se mantiene por encima de los valores previos al ictus. Además, la información derivada de bases de datos poblacionales puede ser útil para generar hipótesis de estudios clínicos y para mejorar la organización de los servicios de atención al ictus.
AutoríaA. Ribera ha contribuido a la concepción y el diseño del trabajo, a la interpretación de los datos y ha elaborado la primera versión del manuscrito.
E. Vela y M. Cleriès han contribuido a la concepción y el diseño del trabajo, al análisis e interpretación de los datos y a la revisión crítica del manuscrito con importantes contribuciones intelectuales.
A. Garcia-Altès y S. Abilleira han contribuido a la concepción y el diseño del trabajo, a la interpretación de los datos y a la revisión crítica del manuscrito con importantes contribuciones intelectuales.
Todos los autores han aprobado la versión final para su publicación, y se hacen responsables y garantes de que todos los aspectos que integran el manuscrito han sido revisados y discutidos entre los autores con la finalidad de que sean expuestos con la máxima precisión e integridad
FinanciaciónSin financiación.
Conflicto de interesesNinguno.