El término «parálisis pseudoperiférica», primeramente descrito por Jean Lhermitte, hace referencia a la debilidad predominante en la mano (parálisis pseudocubital, pseudomediana o pseudorradial)1 en asociación con una lesión del sistema nervioso central, simulando una lesión del sistema nervioso periférico2,3. Si bien han sido raramente documentadas secundarias a ictus isquémicos (<1%)2, su asociación a ictus hemorrágico es aún más excepcional.
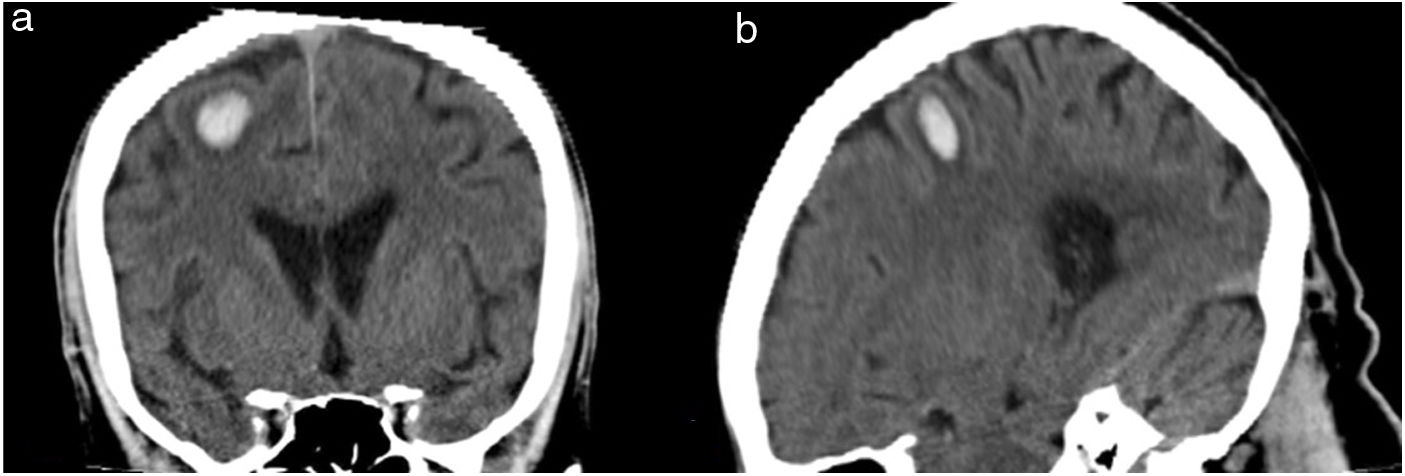
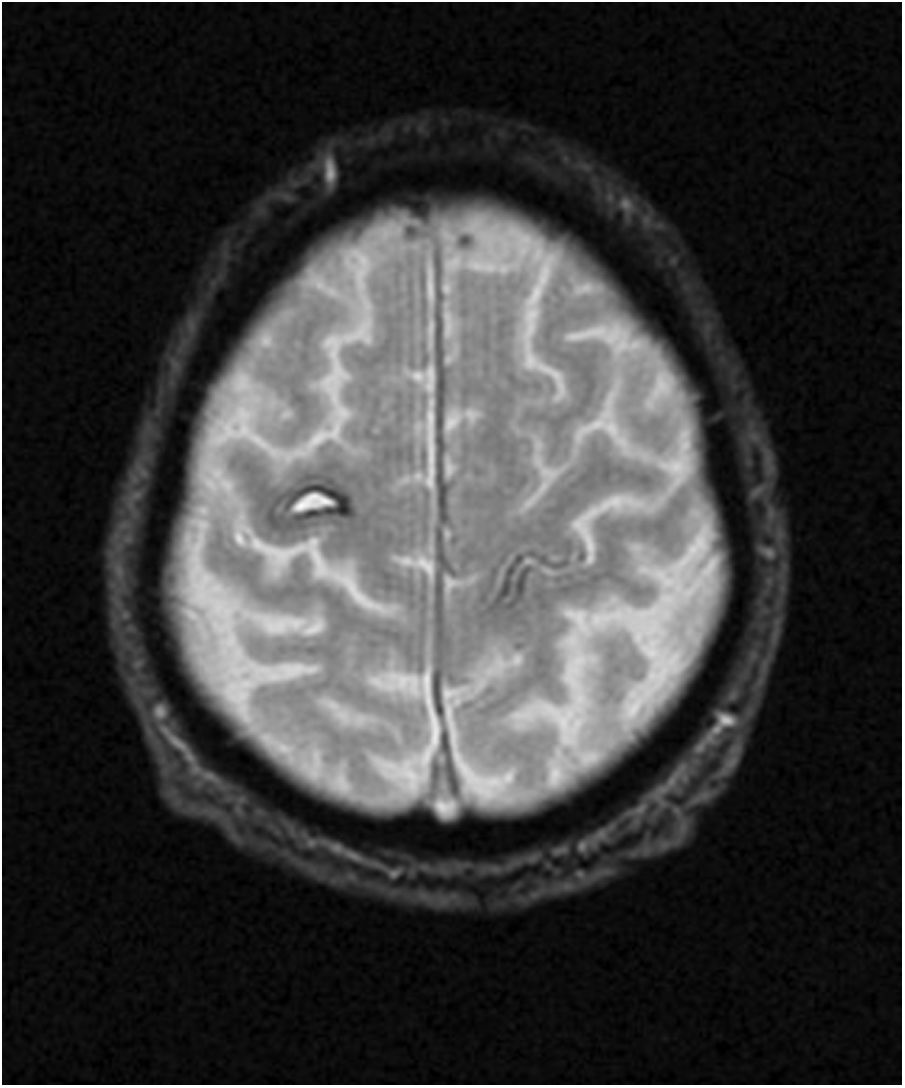
Se expone el caso de un varón de 82 años, diestro y sin factores de riesgo cardiovascular conocidos, que habiéndose acostado asintomático, presenta al despertarse para orinar sobre las 3 de la mañana, torpeza en la mano izquierda, sin asociar cefalea, síntomas neurovegetativos u otra clínica neurológica. No refirió dolor ni haberse acostado sobre dicha extremidad. A su llegada, la tensión arterial era de 150/90mmHg. La exploración neurológica mostró una debilidad 4/5 en la extensión de los dedos y muñeca izquierda, así como en la extensión del pulgar, y 5/5 en los flexores de los dedos. La fuerza de los músculos bíceps, braquiorradial, tríceps y flexores de la muñeca fue normal. Los músculos intrínsecos de la mano, oponente, abductor y flexor largo del pulgar mostraron una fuerza normal, así como la pronosupinación y la fuerza proximal. Tanto la sensibilidad como el resto de la exploración neurológica resultaron normales. A pesar de una exploración compatible con un síndrome interóseo posterior, ante la ausencia de causa compresiva evidente y la dudosa afectación de los flexores de los dedos, se solicitó una TC cerebral que mostró un pequeño hematoma en la circunvolución precentral derecha (fig. 1). El análisis de sangre no mostró datos de interés. El estudio se completó con una RM cerebral a los 3 meses del evento, que mostró un hematoma subagudo-crónico localizado en la circunvolución precentral derecha, sin formaciones aneurismáticas, fístulas ni MAV intracraneales (fig. 2). Se dio de alta con tratamiento específico pautado por rehabilitación y en su revisión a los 3 meses mostró mejoría en la movilidad de la musculatura extensora distal con recuperación completa de la funcionalidad.
De acuerdo con el mapa de Penfield-Rasmussen, las neuronas corticales que inervan la extremidad superior se encuentran en el tercio inferior de la superficie dorsolateral del giro precrentral, correspondiente al área 4 de Brodmann1,3–5. El avance de las pruebas de imagen cerebral ha permitido caracterizar mejor la representación cortical de la mano, encontrándose con forma de omega invertida en la mayoría de los casos (90%), o eventualmente como una épsilon horizontal (10%) en el plano axial y como un gancho en el plano sagital3,4. Los movimientos de los dedos, sin embargo, se encuentran controlados por una red neuronal altamente distribuida, más que por discretos grupos neuronales separados espacial y funcionalmente1.
Nuestro paciente presentó una exploración compatible con un síndrome de interóseo posterior asociado a un pequeño hematoma en la circunvolución precentral. Parálisis aisladas de la mano sin afectación sensitiva habían sido previamente descritas asociadas a ictus isquémicos6,7; sin embargo, su asociación con ictus hemorrágico no había sido descrita en la literatura. Además del giro precentral, la afectación motora pura de la mano puede relacionarse con lesiones del giro angular, el núcleo posterolateral ventral del tálamo, la cápsula interna, la corona radiata y la base del puente8.
El diagnóstico diferencial tiene que hacerse con la radiculopatía C7, la neuropatía radial, la vasculitis asociada a mononeuropatías hiperagudas, enfermedades de la médula espinal, la neuropatía hereditaria sensible a la presión7 y los síndromes lacunares atípicos9. Debido a las implicaciones clinicoterapéuticas y la similitud en la exploración, el índice de sospecha tiene que ser alto. El comienzo súbito del déficit en ausencia de trauma o causa compresiva, la ausencia de dolor, los factores de riesgo cardiovascular y la normalidad de los estudios neurofisiológicos son datos útiles3,6,7. La extensión sincinética de la muñeca con el cierre de la mano se ha descrito como un signo exploratorio útil para diferenciar una parálisis radial central de una periférica: en la primera observaremos una pequeña elevación de la mano al pedirle al paciente que haga un puño (con el brazo estirado y la palma mirando al suelo); en la segunda, observaremos una acentuación de la muñeca caída6. Esto se debe a que en la «muñeca caída» periférica la contracción sincinética de los flexores largos del antebrazo no está equilibrada con la activación simultánea de los extensores largos.
En definitiva, la importante representación cortical motora de la mano, localizada en la pared anterior del surco central (área 4 de Brodmann), hace que, de un modo excepcional, lesiones estratégicas causen paresias aisladas de la mano, que a menudo se confunden con lesiones periféricas. Dadas las implicaciones de manejo y pronóstico, el ictus agudo debe considerarse en el diagnóstico diferencial de un déficit motor súbito que siga una distribución periférica, especialmente si no hay dolor ni causa compresiva asociada.