INTRODUCCIÓN
Algunos pacientes con cáncer desarrollan manifestaciones neurológicas que no se explican por la invasión de células neoplásicas al sistema nervioso ni por otros mecanismos relacionados con cáncer, como infecciones, coagulopatías y efectos tóxicos del tratamiento antineoplásico, entre otros. A esos procesos se les conoce como síndromes paraneoplásicos (SPN);1 pueden ser endocrinos, hematológicos, gastrointestinales, renales, cutáneos o neurológicos.2
En 1825, Trousseau presentó el primer informe de un SPN al describir un aumento en la incidencia de trombosis venosa en pacientes con cáncer.3 En 1949, Guichard y Vignon utilizaron el término paraneoplásico para referirse a una neuropatía craneal múltiple y radicular relacionada con una neoplasia uterina.4
Estos síndromes forman un grupo de entidades poco frecuentes; por ello, tratar de cuantificar su incidencia resulta difícil, no sólo por la falta de registros, sino también porque, según se cree, gran cantidad de estos síndromes no son diagnosticados;2 sin embargo, se ha estimado que 0.01% de todos los pacientes con cáncer sufren un SPN 5 y que, cada año, 0.5 de cada 100 000 habitantes de la población general desarrolla éste tipo de manifestaciones.6
Se han descrito gran cantidad de SPN neurológicos que pueden afectar cualquier porción del sistema nervioso. Se pueden clasificar según su localización en: cerebrales y de nervios craneales (encefalitis límbica, encefalitis del tallo, degeneración cerebelosa), de médula espinal (mielopatía necrosante, mielitis inflamatoria, enfermedad de neurona motora), de ganglios de la raíz dorsal (neuropatía sensorial), de nervios periféricos (neuropatía autonómica, neuropatía sensitivomotora aguda), de sinapsis neuromuscular (enfermedad de Lambert Eaton, miastenia grave) y musculares (polimiositis, dermatomiositis).5
La incidencia de trastornos neurológicos de origen paraneoplásico es variable. Las tres más frecuentes son síndrome de Lambert-Eaton (60%), degeneración cerebelosa subaguda (50%) y opsoclono-mioclono (50% en niños y 20% en adultos); las menos frecuentes son encefalomielitis (10%) y neuropatía periférica sensitivomotora (10%).7
Todos los cánceres pueden causar un SPN, pero en algunos es mayor la tendencia a ocasionarlos. Las neoplasias que con más frecuencia se han relacionado a SPN neurológicos son: cáncer de células pequeñas de pulmón, mama, ginecológicos y linfoma.8
La estrategia para facilitar el diagnóstico de los SPN (en particular, los neurológicos) varía en función de que se detecten o no anticuerpos antineuronales en suero y líquido cefalorraquídeo (LCR) del paciente, y de que se conozca si éste padece un cáncer o no.9
CASOCLÍNICO
Mujer de 53 años de edad, sin antecedentes familiares de enfermedad neurológica ni cáncer. Fumadora pasiva crónica. Negaba consumo crónico de alcohol y de medicamentos, así como exposición a factores de riesgo; sus hábitos dietéticos eran adecuados. Presentó menarca a los 10 años de edad y empleó anticonceptivos orales durante cinco años, que suspendió 10 años antes que apareciera su padecimiento neurológico. Tuvo su primer embarazo a los 24 años de edad. Histerectomía por miomatosis uterina hace cuatro años. Habían pasado cinco años desde que se le hiciera estudio exploratorio de mamas y 10 de que se le realizara citología cervicovaginal; ambos estudios dieron resultados negativos en cuanto a cáncer. Su padecimiento inició con la instalación de vértigo, dificultad para articular palabras y pérdida de la coordinación de extremidades y de la marcha en el transcurso de 10 semanas. El trastorno evolucionó de manera progresiva hasta que, hacía un año, la paciente requirió silla de ruedas. La exploración sistémica destacó adenopatía axilar izquierda móvil, de consistencia dura y que medía 2 × 2 cm, con dos lesiones satélites de 1 cm y 0.5 cm, respectivamente. No se detectaron alteraciones cardiopulmonares, mamarias, ginecológicas ni pélvicas. En la exploración neurológica se observó que la paciente tenía habla escandida y nistagmos con componente rotatorio rápido en todas las direcciones de la mirada. Padecía dismetría evidente en todas las extremidades y ataxia troncular invalidante, con grave repercusión en la marcha. Así, se integró el diagnóstico de síndrome pancerebeloso.
Análisis generales. El dato más relevante que se registró fue que los marcadores tumorales que indicaron un aumento de 5 μUI/mL (prueba negativa: < 2.90 μUI/mL) en la concentración sérica de HGC; se obtuvieron resultados negativos de antígeno carcinoembrionario, CA 19-9, CA 15-3 y antígeno Ca 125. Tampoco se detectaron VIH ni lúes. Los estudios de hemograma, bioquímica general, sedimento urinario, coagulación y tiroides dieron resultados normales.
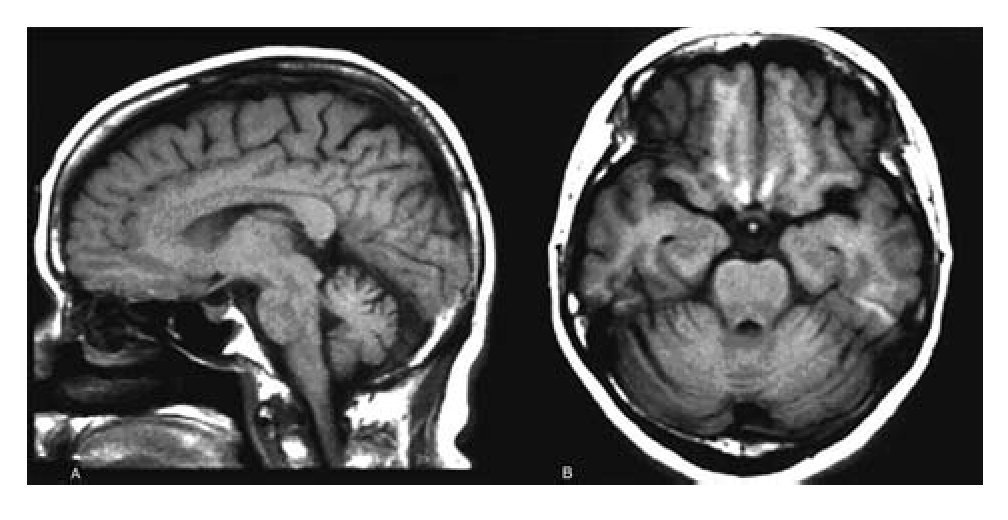
En imagen de cráneo obtenida por resonancia magnética (RM) se apreció atrofia pancerebelosa, sin otras alteraciones en el resto del encéfalo (Figura 1). En el análisis del LCR no se descubrieron alteraciones bioquímicas, serológicas ni citológicas, como tampoco en cultivos bacterianos. En el LCR se detectaron marcadores tumorales en LCR (autoanticuerpos contra células de Purkinje [Yo]), no así los autoanticuerpos Ri y Hu. Con base en la detección de anticuerpos anti-Yo y en su conocida relación con neoplasias de ovario y mama, se propuso el diagnóstico de degeneración cerebelosa paraneoplásica. El servicio de oncología destacó los factores de riesgo de desarrollar cáncer de mama que afrontaba la paciente: fumadora pasiva, menarca temprana y consumo de anticonceptivos orales, que aunados a la adenopatía axilar izquierda que tenía muchas probabilidades de ser maligna. Estos factores hacían posible que se tratase de un cáncer primario en mama. En ese contexto se realizaron estudios diagnósticos y de clasificación por etapas; la mastografía dio resultado negativo y la tomografía por emisión de positrones/tomografía computarizada (PET/ CT) no permitió detectar lesiones mamarias ni sistémicas, pero sirvió para corroborar hipercaptación en la adenopatía axilar izquierda, por lo que se realizó linfadenectomía de los niveles 1 y 2 para diagnóstico y pronóstico.
Figura 1. Resonancia magnética de cráneo, en proyecciones sagital (A) y axial (B) que muestran marcada atrofia de los hemisferios cerebelosos y el vermis, reconocible en las circunvoluciones retraídas y el ensanchamiento de los espacios subaracnoideos de la fosa posterior
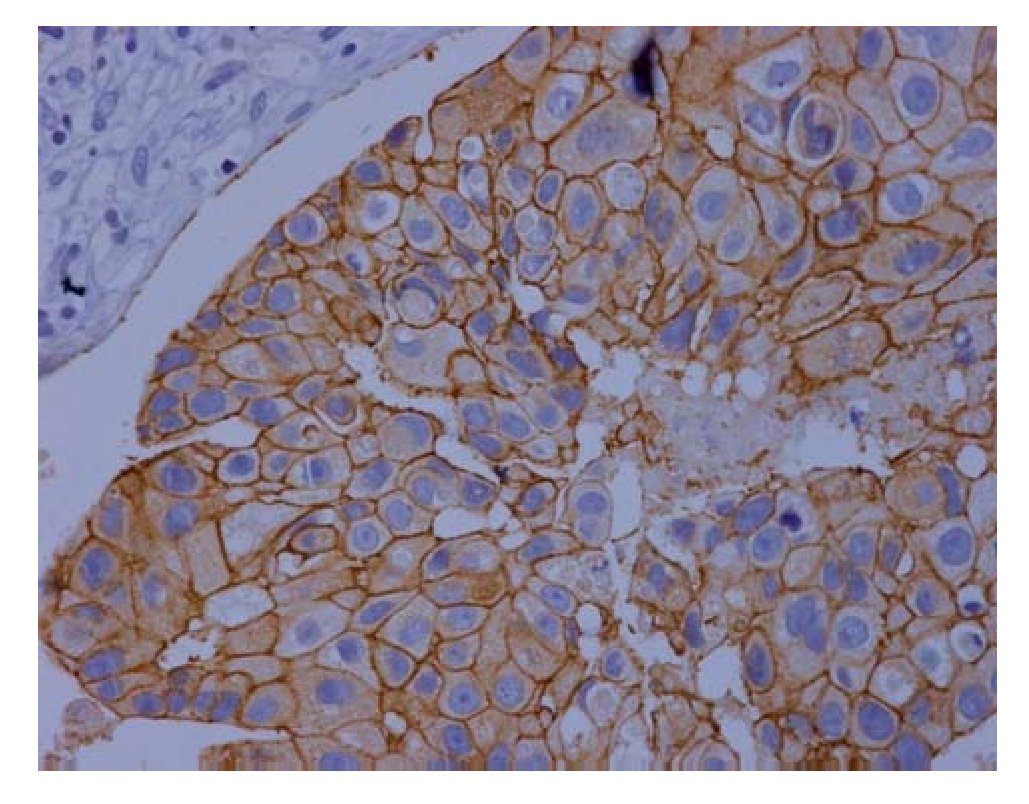
El estudio histopatológico de la resección axilar ganglionar izquierda demostró carcinoma poco diferenciado en dos de 12 ganglios. Un segundo patólogo revisó la muestra; informó adenocarcinoma ductal de mama, sin receptores de estrógenos/progesterona (EP) y resultado muy positivo de HER 2/neu (3+) (Figura 2). En tales circunstancias se concluyó que se trataba de un caso de cáncer en la mama izquierda, acompañado de degeneración cerebelosa paraneoplásica (DCP).
Figura 2. Microfotografía técnica inmunohistoquímica de tejido ganglionar para HER2/neu en campo 40x, que es claramente positivo.
Se siguieron las recomendaciones de la Sociedad Europea de Oncología Médica (ESMO, 2005):10 disección axilar izquierda con resección de cuando menos 10 ganglios. Al hacer la clasificación, se halló que el trastorno estaba en etapa clínica IIA de cáncer de mama y se prescribió quimioterapia coadyuvante y transtuzumab, sin hormonoterapia ni radioterapia, porque se trataba de una neoplasia T0, había menos de cuatro ganglios con metástasis y no se detectaron receptores hormonales.11 A pesar de este tratamiento, la paciente no mostró signos de recuperación neurológica.
DISCUSIÓN
La degeneración cerebelosa paraneoplásica (DCP) es un síndrome neurológico poco frecuente. De todos los cuadros neurológicos paraneoplásicos, 13% se manifiestan con afección cerebelosa de inicio; hasta 8% de los pacientes ha desarrollado un tumor antes que se establezca el diagnóstico.12 La mayoría de los SPN neurológicos se acompañan de respuestas inmunológicas contra antígenos tumorales, que hacen reacción cruzada con antígenos neuronales.7 Aquí se presenta el caso de una mujer con síntomas neurológicos cerebelosos de origen dudoso; en este caso, la evolución temporal (semanas) orientó a investigar causas subagudas de dicho síndrome. Se descartaron causas metabólicas, tóxicas (alcohol, medicamentos, metales pesados, solventes), hipóxicas, vasculares y tumorales. La detección de anticuerpos antineuronales fue prácticamente diagnóstica del origen paraneoplásico del proceso, por lo que el estudio fue dirigido a la búsqueda del tumor a partir del tipo de anticuerpo detectado. Incluso así, se debe completar la investigación de estos pacientes con estudios de neuroimagen para descartar procesos metastásicos relacionados que pudieran contribuir a la sintomatología.13
En la RM de cráneo es posible observar focos de señal aumentada en T2, a nivel de la sustancia cerebral y cerebelosa (focos inflamatorios), y tardíamente, como en el caso presentado, también se puede ver atrofia difusa.14
En el caso de esta paciente también se obtuvieron resultados positivos de anticuerpos anti-Yo, los cuales son una inmunoglobulina G policlonal que fija el complemento y se adhiere al retículo endoplásmico de las células neuronales. La proteína reconoce otros antígenos de 64 y 84 kD, que son compartidos por células tumorales y del cerebelo; por tanto, la detección de este anticuerpo con degeneración cerebelosa de etiología no precisada debe conducir a la investigación de una neoplasia oculta, después que se hayan descartado otras posibles causas del síndrome.15,16 El descubrimiento histopatológico característico es la pérdida casi total de células de Purkinje, con proliferación de astrocitos de Bergman en la capa molecular y, en ocasiones, infiltrados inflamatorios en los núcleos cerebelosos profundos.17
En el caso aquí presentado se excluyeron tumores sólidos pulmonares, ováricos, endometriales y hematológicos (linfomas y leucemias), que a menudo participan en la producción de dicho anticuerpo. Se sospechó cáncer de mama, dado que hasta 75% de los casos de mujeres con factores de riesgo y metástasis axilares con anticuerpos anti-Yo y degeneración cerebelosa padecen cáncer de mama;2,18 en este caso so obtuvo resultado muy positivo de receptores de Her/2 neu (3+), el cual es un oncogén productor de una proteína que constituye un receptor en la membrana celular al que se unen sustancias que favorecen el crecimiento de la célula (factores de crecimiento). Se ha calculado que entre 25% y 30% de las mujeres con cáncer de mama diseminado tienen una alteración en el gen HER2 .19 En este caso se dio tratamiento acorde a las recomendaciones de la ESMO 2005.10
Aunque existen grandes disyuntivas, se recomienda administrar tratamiento agresivo contra enfermedad tumoral a todos los pacientes con síndrome neurológico paraneoplásico, ya que la eliminación total del tumor puede influir favorablemente sobre la evolución del trastorno neurológico,20 aunque en algunos casos, la resolución de los síntomas puede ser ocasional.21 Se sugiere instaurar el tratamiento antes de que se produzcan daños irreversibles, por lo que conviene iniciarlo lo más pronto posible.22
En relación con el cáncer, la supervivencia esperada para el grupo al que pertenece esta paciente (por histología y etapa del trastorno) es de 80% a cinco años, aunque respecto de la afección neurológica, se ha informado que en pacientes con DCP y anticuerpos anti-Yo evolucionan intensos síntomas neurológicos que los llevan hasta la dependencia y sólo < 10% de ellos pueden caminar sin un dispositivo de asistencia, como ocurrió en el caso aquí presentado.23,24
Correspondencia:
Dra. Jazmín Teresa Pozos López.
Servicio de Medicina Interna, Hospital General Dr. Manuel Gea González. Calzada de Tlalpan 4800, Colonia Sección XVI, Tlalpan. C.P. 14080. Distrito Federal, México. Teléfono: (52) 55 4000 3000 Ext. 3232.
Correo electrónico: teresa_pozos@hotmail.com