Se presenta el plan de cuidados de una señora de 42años con shock anafiláctico secundario a la ingesta de amoxiclavulánico, con compromiso de la vía aérea superior por angioedema de laringe. Previamente tuvo 2 episodios de angioedema. La incidencia de este fenómeno oscila entre 3,2 y 10casos/100.000 personas/año.
Observación clínicaSe realizó una valoración donde destacaron tres necesidades alteradas: respiración y circulación (precisó ventilación mecánica invasiva y perfusión de noradrenalina), eliminación (requirió furosemida para mantener diuresis horarias aceptables) e higiene y protección de la piel (presentó hiperemia generalizada, edema labial, lingual y orofaríngeo).
El Comité de Ética de Investigación Clínica del Hospital solicitó el consentimiento informado de la paciente para el acceso a la historia clínica.
IntervencionesDe acuerdo con las necesidades destacadas, se priorizaron siete diagnósticos según la taxonomía NANDA: riesgo de respuesta alérgica, riesgo de infección, riesgo de perfusión renal ineficaz, disminución del gasto cardíaco, deterioro de la ventilación espontánea, riesgo de nivel de glucemia inestable y riesgo de motilidad gastrointestinal disfuncional.
Discusión y conclusionesLos criterios de resultados evidenciaron una evolución favorable pasadas 24h. El desarrollo del lenguaje estandarizado NANDA-NOC-NIC en el caso clínico presentado nos permitió organizar metodológicamente el trabajo enfermero, facilitando el registro y normalizando la práctica. Como limitación, no se dispuso de niveles plasmáticos de histamina y triptasa para valorar la evolución del cuadro anafiláctico. Destacar la importancia de la educación sanitaria en una paciente con antecedentes de angioedema.
The care plan of a 42-year-old woman with anaphylactic shock, secondary to ingestion of amoxicillin/clavulanic acid, with upper airway involvement due to laryngeal angioedema, is presented. Previously she had had two episodes of angioedema of unknown origin. The incidence of this phenomenon is between 3.2 and 10 cases/100,000 people/year.
Clinical observationAn evaluation was made and three altered necessities stood out: breathing and circulation (she needed mechanical ventilation and noradrenalin perfusion), elimination (she required furosemide to keep an acceptable diuresis time), and hygiene and skin protection (she presented generalised hyperaemia, lip, lingual and oropharyngeal oedema).
The hospital's Clinical Research Ethics Committee requested the patient's informed consent to access her clinical history.
InterventionsAccording to the altered necessities, seven diagnoses were prioritised according to NANDA taxonomy: risk of allergic response, risk of infection, risk of ineffective renal perfusion, decreased cardiac output, impaired spontaneous ventilation, risk of unstable blood glucose level, and risk of dysfunctional gastrointestinal motility.
Discussion and conclusionsScores of outcome criteria showed a favourable evolution after 24hours. The development of a standardised NANDA-NOC-NIC language in the clinical case presented allowed us to organise the nursing work, facilitating recording and normalising clinical practice. As a limitation of this case, we didn’t have serial plasma levels of histamine and tryptase to assess the evolution of anaphylactic symptoms. Highlight the importance of health education in a patient with a history of angioedema.
Actualmente no existe una definición1-3 de anafilaxia ni unos criterios diagnósticos consensuados1,2. La European Academy of Allergy and Clinical Immunology define la anafilaxia como una reacción de hipersensibilidad generalizada o sistémica, grave y que amenaza la vida1,3. La presencia de inestabilidad hemodinámica (shock anafiláctico) es potencialmente mortal1,4,5 cuando hay compromiso de la vía aérea4,5. La necesidad de ventilación artificial supone ingresar en la unidad de cuidados intensivos (UCI)6.
La incidencia varía entre 3,2 y 10casos por cada 100.000 personas/año, con una mortalidad que llega hasta el 6,5%. Evans y Tippins3 afirman que un correcto conocimiento y manejo de la anafilaxia evita que se desencadene un shock anafiláctico.
Las causas más frecuentes de anafilaxia varían según la edad1,5,6: fármacos en población adulta, alimentos en pediátrica y picaduras de himenópteros1,5. Otros agentes documentados son el látex y estímulos físicos (el ejercicio o el frío)7.
Por orden de prevalencia, los órganos diana son7:
- •
Piel y membranas mucosas (80-90% de los episodios): eritema localizado o difuso, prurito, erupción, urticaria y/o angioedema.
- •
Sistema respiratorio (70%): prurito y congestión nasal, estornudos, prurito u opresión en la garganta, tos, sibilancias y/o disnea.
- •
Tracto gastrointestinal (30-40%): náuseas, vómitos, calambres y/o diarrea.
- •
Sistema cardiovascular (10-45%): hipotensión que puede ir acompañada de síncope; taquicardia y/o arritmias cardíacas.
- •
Sistema nervioso central (10-15%): cefalea, convulsiones y/o cambios del estado mental.
- •
Otros, menos frecuentes: muerte inminente, contracciones uterinas, disminución del tono de los esfínteres, pérdida de visión y/o zumbido de oídos.
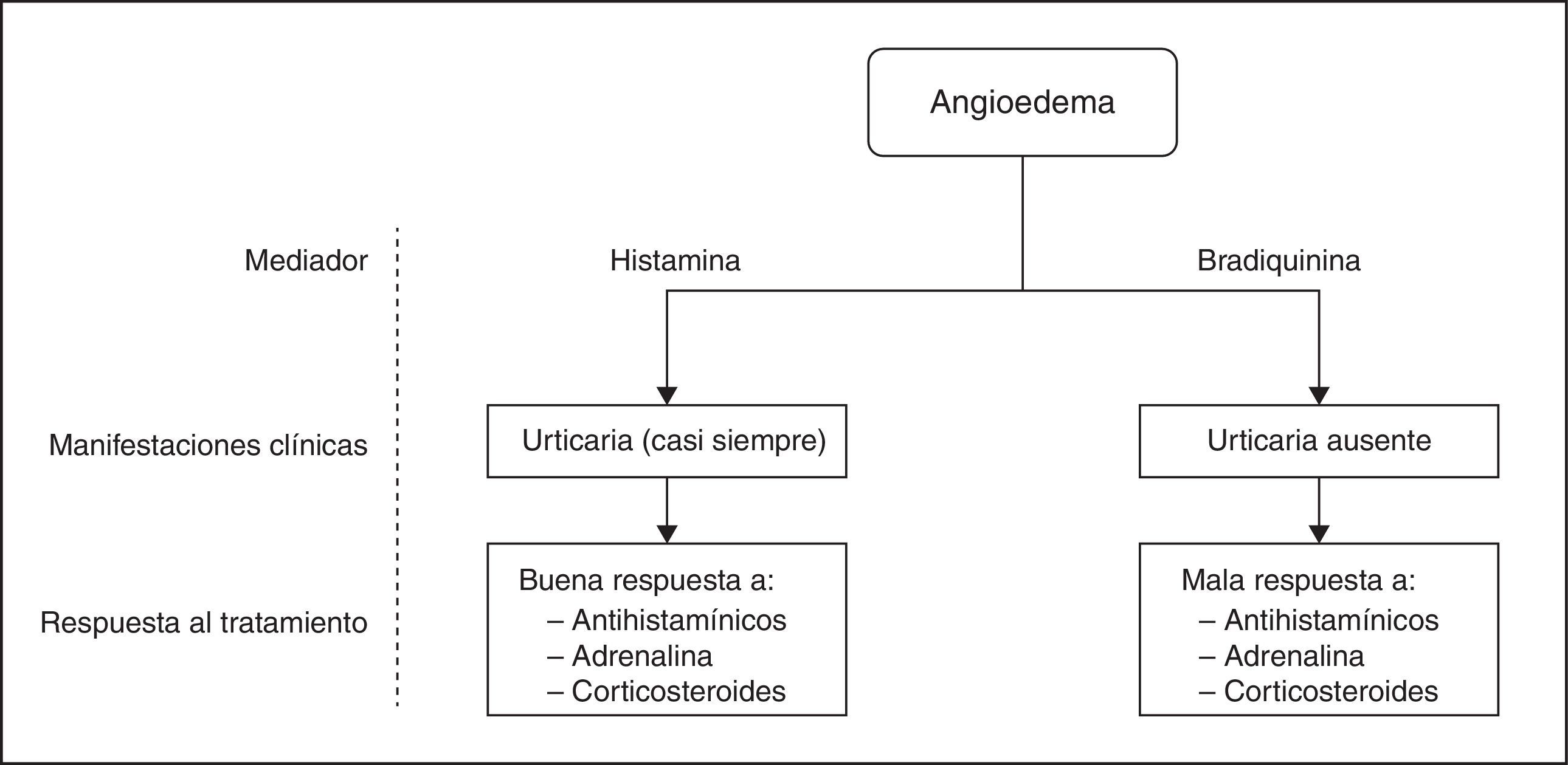
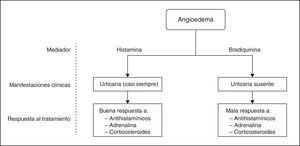
La gravedad de la reacción anafiláctica se relaciona con la rapidez en la progresión de los síntomas, tipo de antígeno, vía de entrada y órganos afectados. Factores como edad avanzada, presencia de patología respiratoria (especialmente asma) o cardiovascular asociada, tratamiento con inhibidores de la enzima convertidora de angiotensina o betabloqueantes, o una mastocitosis de base, se asocian con reacciones graves y mayor mortalidad. Las anafilaxias graves vienen definidas por la presencia de cianosis, saturación de hemoglobina (SatHb)≤92% (94% en niños), hipotensión, confusión, hipotonía, pérdida de consciencia o incontinencia. El angioedema (fig. 1) es la manifestación clínica de la anafilaxia que potencialmente puede tener más complicaciones: es la inflamación súbita y transitoria de algunas zonas de la dermis, tejido subcutáneo y mucosas1,3,5,6,8, secundaria al aumento de la permeabilidad capilar, que provoca el paso de líquido del espacio intravascular al intersticial5,6,8, y que si afecta a la vía aérea puede comprometer su permeabilidad3-6,8.
Presentación del casoSeñora de 42años que ingresa en la UCI por un shock anafiláctico secundario a la ingesta de amoxiclavulánico en un contexto de faringitis.
Antecedentes personalesEdema angioneurótico el 2013 (tratado con corticoides y adrenalina), hipertensión arterial tratada con β-bloqueantes, anemia ferropénica tratada con sulfato ferroso, hipotiroidismo por tiroiditis de Hashimoto en tratamiento con levotiroxina sódica, betatalasemia y síndrome ansioso.
A la llegada del servicio de atención extrahospitalaria al domicilio presenta una puntuación de la escala de coma de Glasgow de 3, hipotensión y ausencia de pulso periférico con actividad eléctrica en el monitor. La familia refiere un cuadro de falta de aire con síncope postingesta del fármaco. Intubación orotraqueal difícil, por el importante edema de glotis, que requiere el uso de mascarilla laríngea tipo Fastrach©. Glucemia capilar: 97mg/dl. El servicio de atención extrahospitalaria administra adrenalina intramuscular, corticoides intravenosos e inicia perfusión de midazolam. A su llegada al hospital requiere perfusión de noradrenalina. Presenta hiperemia, edema labial, lingual y orofaríngeo; pupilas isocóricas y fotorreactivas. SatHb del 98%.
Medicación habitual: atenolol 50mg c/24h y levotiroxina sódica 175mg c/24h.
Valoración de enfermeríaValoración de las 14 necesidades de Virginia Henderson a su llegada a la UCIRespiración y circulaciónRespiración. Se cambia el tubo endotraqueal por uno del número 7 con aspiración subglótica. Ventilación mecánica en modalidad controlada. Vía aérea superior estenosada por el angioedema. Desadaptada a la ventilación mecánica, por lo que requiere iniciar perfusión de propofol y bolos de relajante muscular. Gasometría arterial: FiO2 de 0,35; pH: 7,35; PCO2: 47mmHg; PO2: 106mmHg; HCO3−: 25,9mmol/l; SatHb: 98%. Secreciones endotraqueales con restos hemáticos y mucopurulentas; se cultivan, dando positivo en Escherichia coli, y se inicia levofloxacino 500mg cada 24h.
Circulación. Leve taquicardia sinusal (103latidos/min), precisa perfusión de noradrenalina a 0,42μg/kg/min para mantener la presión arterial media superior a 80mmHg (se retira a las 48h). Pulsos periféricos bilaterales presentes y relleno capilar menor de 2s.
Beber y comerPortadora de sonda nasogástrica tipo Salem en declive con débito bilioso; a las 48h se sustituye por una Silk para iniciar nutrición enteral. Puntualmente requiere metoclopramida por gastroparesia.
Glucemia arterial: 226mg/dl, se inicia insulina rápida subcutánea cada 6h.
IMC: 31,84 kg/m2 (obesidad tipo i).
EliminarPortadora de sonda vesical tipo Foley. Ante la persistencia de diuresis parciales horarias <0,5ml/kg/h, se añade 10mg cada 8h de furosemida.
Moverse y mantener una postura adecuadaDecúbito supino con almohadas en los pies para evitar el pie equino y bajo las extremidades superiores para minimizar el edema en las zonas declives.
Dormir y descansarSedoanalgesiada con perfusiones de midazolam y de cloruro mórfico, y paracetamol y metamizol cada 6h de forma alterna; aun así, reactiva a estímulos físicos. La Richmond Agitation Sedation Scale oscila entre −4 y −3. Dolor valorado mediante escala visual analógica: no valorable.
Tras la extubación presenta cuadro de ansiedad, se inicia 10mg de clorazepato de potasio intravenoso cada 8h.
Mantener la temperatura corporalNormotérmica (36°C). Fórmula leucocitaria alterada por el contexto de faringitis (leucocitos: 31.000/l; neutrófilos: 85%; linfocitos: 10%; eosinófilos: 0%).
Mantenimiento de la higiene personal y protección de la pielPiel caliente, hiperemia generalizada que disminuye con el paso de los días. Estado de higiene correcto, piel normohidratada y sin presencia de lesiones. Escala EMINA 14.
Evitar peligrosDurante el ingreso se sospecha de una nueva reacción alérgica tras la administración de propofol y atropina (administrada en contexto de bradicardia mantenida) tras observar nuevo episodio de hiperemia generalizada.
Necesidades no valorables debido a la sedación: vestirse/desvestirse, comunicación, creencias y valores personales, realización y ocupación, recrearse y aprender.
Plan de cuidados1La tabla 1 presenta las etiquetas diagnósticas, las intervenciones y las actividades enfermeras del plan de cuidados según la taxonomía NANDA y NIC. La figura 2 contiene las escalas Likert empleadas para evaluar los indicadores de resultado. En la tabla 2 se muestra la interrelación NANDA, NOC y los indicadores de resultado.
Diagnósticos, intervenciones y actividades enfermeras según la taxonomía NANDA y NIC
| Diagnóstico NANDA | Intervenciones enfermeras (NIC) |
|---|---|
| 00217 Riesgo de respuesta alérgica, relacionado con exposición a alérgenos (p.ej., agentes farmacológicos) | 6610 Identificación de riesgos –Identificar el centro para ayudar a disminuir los factores de riesgo –Determinar el cumplimento de los tratamientos médicos y enfermero |
| 6410 Manejo de la alergia –Identificar las alergias conocidas (medicamentos, alimentos, insectos, ambientales) y la reacción habitual –Notificar a los cuidadores y a los profesionales sanitarios las alergias conocidas –Registrar todas las alergias en la historia clínica, de acuerdo con el protocolo –Colocar una pulsera de alerta médica con las alergias del paciente, según corresponda –Observar si el paciente presenta reacciones alérgicas a nuevos medicamentos, fórmulas, alimentos, látex y/o colorantes de prueba –Observar si hay recidiva de la anafilaxia en un plazo de 24h –Suministrar medicamentos para reducir o minimizar una respuesta alérgica | |
| 2300 Administración de la medicación –Seguir las cinco reglas de la administración correcta de medicación –Valorar al paciente para determinar la respuesta a la medicación –Documentar la administración de la medicación y la respuesta del paciente, de acuerdo con las normas del centro | |
| 00004 Riesgo de infección, relacionado con procedimientos invasivos | 6610 Identificación de riesgos –Identificar los riesgos biológicos, ambientales y conductuales, así como sus interrelaciones |
| 6540 Control de infecciones –Utilizar jabón antimicrobiano para el lavado de manos que sea apropiado –Usar guantes estériles, según corresponda –Limpiar la piel del paciente con un agente antibacteriano apropiado –Mantener un ambiente aséptico óptimo durante la inserción de vías centrales a la cabecera del paciente –Mantener un sistema cerrado mientras se realiza la monitorización hemodinámica invasiva –Cambiar los sitios de las vías i.v. periférica y central y los vendajes de acuerdo con las directices actuales de los CDC –Garantizar una manipulación aséptica de todas las vías i.v. –Administrar un tratamiento antibiótico, cuando sea adecuado | |
| 1876 Cuidados del catéter urinario –Mantener una higiene de las manos antes, durante y después de la inserción o manipulación del catéter –Limpiar la parte externa del catéter urinario a nivel del meato –Mantener la permeabilidad del sistema de catéter urinario –Limpiar la zona cutánea circundante con regularidad –Mantener un sistema de drenaje urinario cerrado, estéril y sin obstrucciones –Obtener una muestra de orina por el orificio del sistema de drenaje urinario cerrado | |
| 3304 Manejo de la ventilación mecánica: prevención de la neumonía –Mantener el cabecero de la cama elevado a 30-45°, salvo que esté contraindicado (p.ej., inestabilidad hemodinámica), sobre todo durante la alimentación por sonda enteral –Mantener una presión del balón del tubo endotraqueal (ET) de al menos 20cmH2O –Controlar la profundidad del tubo ET –Monitorizar la eficacia de la ventilación mecánica sobre el estado fisiológico y psicosocial del paciente –Monitorizar si el paciente presenta signos y síntomas de infección respiratoria (p.ej., inquietud, tos, fiebre, aumento del ritmo cardíaco, cambios de las secreciones, leucocitosis, infiltrados en la radiografía de tórax) –Cepillar los dientes y la lengua con dentífrico o un colutorio bucal antiséptico, mediante movimientos circulares con un cepillo suave o un cepillo de aspiración –Ayudar en la aplicación de un agente desbridante o colutorio bucal en las encías, los dientes y la lengua con una torunda, según el protocolo del centro –Facilitar el uso de una cánula de Yankauer o succión suave para el cuidado oral, según sea necesario –Facilitar la aspiración subglótica antes de recolocar al paciente en decúbito supino (cama, silla, viaje por carretera), la recolocación del tubo ET y el desinflado del balón del tubo ET –Aspirar la tráquea, la cavidad oral y, a continuación, la nasofaringe para eliminar las secreciones por encima del balón del tubo ET con el fin de disminuir el riesgo de aspiración –Mantener las cintas del tubo ET limpias y secas –Monitorizar y documentar la saturación de oxígeno | |
| 4054 Manejo de un dispositivo de acceso venoso central –Respetar las precauciones universales –Utilizar una técnica aséptica estricta siempre que se manipule el catéter, se acceda a él o se use para administrar medicación, con el fin de reducir las infecciones sanguíneas relacionadas con el catéter –Adaptar los cuidados al tipo de dispositivo (utilizar un apósito transparente para fijar los DAVC no tunelizados, de línea media y de tipo PICC) –Cambiar los sistemas de infusión de líquidos cada 72h, los de sangre cada 12h y los de administración de nutrición parenteral cada 24h, o según las normas del centro –Utilizar soluciones i.v. y sistemas de infusión nuevos para los DAVC nuevos –Aplicar un apósito transparente según una técnica aséptica estricta de forma semanal o antes si se mancha, se perfora o se despega –Aplicar un apósito de gasa durante las primeras 24h tras el procedimiento de inserción –Utilizar apósitos transparentes semipermeables con los dispositivos no tunelizados y cambiarlos cada 7días o antes si se mojan o se ensucian, o según las normas del centro –Utilizar clorhexidina al 2% en una solución de alcohol isopropílico al 70% para limpiar la herida de salida y el catéter en todos los cambios del apósito, así como para descontaminar la piel antes de la inserción del DAVC, a menos que el paciente sea alérgico a la clorhexidina –Descontaminar los DAVC con gluconato de clorhexidina al 2% en alcohol isopropílico al 70% y dejar que se sequen antes de acceder a ellos, a menos que esté contraindicado por el fabricante –Inspeccionar el sitio de entrada a diario en busca de eritema, dolor, sensibilidad dolorosa, calor o tumefacción, pues los dispositivos se asocian con un mayor riesgo de infección –Retirar el dispositivo si se observa cualquier signo de inflamación, fuga o exudado en el sitio de entrada | |
| 00203 Riesgo de perfusión renal ineficaz, relacionado con síndrome de respuesta inflamatoria sistémica | 6680 Monitorización de los signos vitales –Monitorizar la presión arterial, pulso, temperatura y estado respiratorio, según corresponda –Observar las tendencias y fluctuaciones de la presión arterial |
| 4200 Terapia intravenosa –Verificar la orden de la terapia i.v. –Comprobar las cinco reglas de la administración correcta antes de iniciar la infusión o administración de medicaciones (fármaco, dosis, paciente, vía y frecuencia correctos) –Administrar medicamentos i.v., según prescripción, y observar los resultados –Observar si hay sobrecarga de líquidos y reacciones físicas –Registrar los ingresos y las pérdidas del modo adecuado | |
| 0580 Sondaje vesical –Conectar el catéter urinario a la bolsa de drenaje de pie de cama o a la bolsa de pierna –Mantener un sistema de drenaje urinario cerrado y no obstruido –Monitorizar las entradas y salidas | |
| 4130 Monitorización de líquidos –Corregir los problemas mecánicos (p.ej., sonda acodada o bloqueada) en los pacientes que presenten una interrupción súbita de la diuresis –Observar el color, cantidad y gravedad específica de la orina –Consultar con el médico en caso de diuresis menor de 0,5ml/kg/h o de ingesta de líquidos en un adulto menor de 2.000ml en 24h según corresponda –Administrar agentes farmacológicos para aumentar la diuresis, cuando esté prescrito | |
| 00029 Disminución del gasto cardíaco, relacionado con alteración de la poscarga (disminución de las resistencas vasculares sistémicas), manifestado por alteraciones en la presión arterial y oliguria | 4210 Monitorización hemodinámica invasiva –Ayudar en la inserción y extracción de las líneas de monitorización hemodinámica invasiva –Ayudar con la prueba de Allen para la evaluación de la circulación cubital colateral antes de la canulación de la arteria radial, si es adecuado –Poner a cero y calibrar el equipo cada 4-12h, según corresponda, con el transductor a nivel de la aurícula derecha –Monitorizar la presión arterial (sistólica, diastólica y media) –Monitorizar las ondas hemodinámicas para ver si hay cambios de la función cardiovascular –Monitorizar la perfusión periférica distal al sitio de inserción del catéter cada 4h o según corresponda –Realizar los cambios de vendajes estériles y los cuidados del sitio de inserción con una técnica apropiada –Inspeccionar el sitio de inserción por si hubiera signos de hemorragia o infección –Administrar agentes farmacológicos para mantener los parámetros hemodinámicos dentro del rango especificado |
| 1920 Monitorización del equilibrio ácido-base –Obtener muestras para el análisis de laboratorio del equilibrio ácido-base (p.ej., gasometría arterial, orina y suero) –Observar si el pH arterial está en el rango alcalino o ácido de la media (7,35-7,45) –Observar si el nivel de PaCO2 indica acidosis respiratoria, alcalosis respiratoria o normalidad –Observar si el nivel de HCO3 indica acidosis metabólica, alcalosis metabólica o normalidad | |
| 2080 Manejo de líquidos/electrólitos –Observar si los niveles de electrólitos en suero son anormales, si existe disponibilidad –Monitorizar los cambios del estado respiratorio o cardíaco que indiquen una sobrecarga de líquidos o deshidratación –Administrar líquidos, si está indicado –Irrigar las sondas nasogástricas con suero salino fisiológico, según las normas del centro y como esté indicado –Mantener un ritmo adecuado de infusión i.v., transfusión de sangre o enteral –Llevar un registro preciso de entradas y salidas –Observar si hay signos y síntomas de retención de líquidos | |
| 4256 Manejo del shock: vasogénico –Controlar el ECG –Administrar atropina para la bradicardia, según corresponda –Administrar cristaloides isotónicos en bolo, manteniendo la presión sistólica a 90mmHg o más, según corresponda –Administrar antihistamínicos y/o corticoides, según corresponda –Administrar vasopresores –Controlar la temperatura corporal –Administrar medicamentos antiinflamatorios, según corresponda | |
| 1876 Cuidados del catéter urinario –Observar las características del líquido drenado –Observar si hay distensión vesical | |
| 6412 Manejo de la anafilaxia –Identificar y eliminar la fuente del alérgeno, si es posible –Monitorizar los signos vitales –Observar si hay signos de shock (p.ej., dificultad respiratoria, arritmias cardíacas, crisis comiciales e hipotensión) –Administrar líquidos i.v. con rapidez (1.000ml/h) como soporte de la presión arterial, según prescripción médica o protocolo –Administrar espasmolíticos, antihistamínicos o corticoides, según esté indicado, y documentar si existe urticaria, angioedema o broncoespasmo –Observar la recidiva de la anafilaxia durante las 24h siguientes | |
| 7690 Interpretación datos de laboratorio –Monitorizar los resultados secuenciales de los análisis para ver las tendencias y los cambios llamativos | |
| 00033 Deterioro de la ventilación espontánea, relacionado con factores metabólicos (angioedema), disminución de la cooperación | 3120 Intubación y estabilización de la vía aérea –Seleccionar el tamaño y tipo correcto de vía aérea orofaríngea o nasofaríngea –Observar si hay disnea, ronquidos o ruido inspiratorio cuando la vía aérea oro/nasofaríngea está colocada –Ayudar en la inserción del TE reuniendo el equipo de intubación y el equipo de emergencia necesarios, colocar al paciente, administrar los medicamentos ordenados y vigilar al paciente por si aparecieran complicaciones durante la inserción –Hiperoxigenar al paciente con oxígeno al 100% durante 3-5min, según corresponda –Auscultar el tórax después de la intubación –Observar el movimiento sistemático de la pared torácica –Monitorizar la saturación de oxígeno (SpO2) mediante pulsioximetría no invasiva –Verificar la colocación del tubo con una radiografía de tórax, asegurando la canulación de la tráquea 2-4cm por encima de la carina |
| 2260 Manejo de la sedación –Comprobar si existen alergias a fármacos –Observar si se producen efectos adversos como consecuencia de la medicación, como agitación, depresión respiratoria, hipotensión, somnolencia indebida, hipoxemia, arritmias, apnea o exacerbación de una afección preexistente | |
| 3180 Manejo de las vías aéreas artificiales –Emplear precauciones universales –Mantener el inflado del globo del tubo endotraqueal/cánula de traqueostomía a 15-20mmHg durante la ventilación mecánica y durante y después de la alimentación –Comprobar la presión del globo cada 4-8h durante la espiración mediante una llave de tres vías, jeringa calibrada y un manómetro –Realizar aspiración endotraqueal, según corresponda –Aspirar la orofaringe y las secreciones de la parte superior del tubo antes de proceder a desinflar el dispositivo –Comprobar el color, la cantidad y la consistencia de las secreciones –Realizar cuidados orales –Instituir medidas que impidan la desintubación accidental: fijar la vía aérea artificial con cintas/esparadrapo, administrar sedación y relajantes musculares, y disponer de sujeción en los brazos, según corresponda | |
| 3300 Manejo de la ventilación mecánica: invasiva –Asegurarse de que las alarmas del ventilador están conectadas –Administrar los agentes paralizantes musculares, sedantes y analgésicos narcóticos que sean apropiados –Vigilar las lecturas de presión del ventilador, la sincronía paciente/ventilador y el murmullo vesicular del paciente –Realizar aspiración, en función de la presencia de sonidos adventicios y/o aumento de las presiones inspiratorias –Controlar la cantidad, el color y la consistencia de las secreciones pulmonares, y documentar los resultados periódicamente | |
| 3160 Aspiración de las vías aéreas –Determinar la necesidad de la aspiración oral y/o traqueal –Hiperoxigenar con oxígeno al 100%, durante al menos 30s mediante la utilización del ventilador o bolsa de reanimación manual antes y después de cada pasada –Utilizar equipo desechable estéril para cada procedimiento de aspiración traqueal –Seleccionar una sonda de aspiración que sea la mitad del diámetro interior del tubo endotraqueal, cánula de traqueostomía o vía aérea del paciente –Dejar al paciente conectado al ventilador durante la aspiración, si se utiliza un sistema de aspiración traqueal cerrado o un adaptador de dispositivo de insuflar oxígeno –Utilizar la mínima cantidad de aspiración, cuando se utilice un aspirador de pared, para extraer las secreciones (80-120mmHg para los adultos) –Controlar y observar el color, la cantidad y la consistencia de las secreciones –Enviar las secreciones para su cultivo y antibiograma, según corresponda | |
| 3310 Destete de la ventilación mecánica –Colocar al paciente de la mejor forma posible para utilizar los músculos respiratorios y optimizar el descenso diafragmático –Aspirar la vía aérea, si es necesario –Alternar períodos de prueba de destete con períodos de reposo y sueño suficientes –Observar si hay signos de fatiga muscular respiratoria (elevación brusca de la PaCO2, ventilación rápida y superficial y movimiento paradójico de la pared abdominal), hipoxemia e hipoxia tisular mientras se procede al destete –Evitar la sedación farmacológica durante las pruebas de destete, según corresponda –Permanecer con el paciente y proporcionar apoyo durante las pruebas iniciales de destete –Controlar los factores predictivos de la capacidad de tolerar el destete según el protocolo del centro (p.ej., grado de cortocircuito, capacidad vital, Vd/Vt, VVM, fuerza inspiratoria, VEMS, presión inspiratoria negativa) –Iniciar el destete con períodos de prueba (p.ej, 30-120min de respiración espontánea asistida por respirador) | |
| 3270 Desintubación endotraqueal –Colocar al paciente de forma que se aproveche al máximo el uso de los músculos de la ventilación, normalmente con el cabecero de la cama elevado 75° –Instruir al paciente acerca del procedimiento –Hiperoxigenar al paciente y aspirar la vía aérea endotraqueal –Aspirar la vía aérea bucal –Desinflar el balón de sujeción endotraqueal y retirar el tubo endotraqueal –Animar al paciente a que tosa y expectore –Administrar oxígeno, según prescripción –Estimular la tos y la respiración profunda –Observar si hay signos de oclusión de la vía respiratoria –Comprobar la capacidad de deglución y conversación | |
| 00179 Riesgo de nivel de glucemia inestable, relacionado con estado de salud física comprometido | 2120 Manejo de la hiperglucemia –Vigilar la glucemia, si está indicado –Identificar las causas posibles de la hiperglucemia –Administrar insulina, según prescripción |
| 7610 Análisis de laboratorio a la cabecera del paciente –Seguir los procedimientos institucionales para la recogida y preservación de muestras, según corresponda –Documentar los resultados de los análisis, según el procedimiento del centro –Informar sobre resultados anormales o críticos al médico, según corresponda | |
| 4035 Muestra de sangre capilar –Puncionar manualmente la piel con una lanceta o con un mecanismo de punción aprobado según las indicaciones del fabricante –Eliminar la primera gota de sangre con una gasa seca, según las indicaciones del fabricante o el protocolo del centro | |
| 00197 Riesgo de motilidad gastrointestinal disfuncional, relacionado con agentes farmacológicos, inmovilidad e infección | 1100 Manejo de la nutrición –Identificar las alergias o intolerancias alimentarias del paciente –Determinar el número de calorías y el tipo de nutrientes necesarios para satisfacer las necesidades nutricionales –Monitorizar las tendencias de pérdida y aumento de peso |
| 1874 Cuidados de la sonda gastrointestinal –Auscultar periódicamente los ruidos intestinales –Fijar la sonda a la parte corporal correspondiente teniendo en cuenta la comodidad y la integridad de la piel del paciente –Iniciar y monitorizar el aporte de alimentación por la sonda enteral, según corresponda, siguiendo el protocolo del centro –Monitorizar la cantidad, el color y la consistencia del contenido nasogástrico drenado | |
| 1056 Alimentación enteral por sonda –Insertar una sonda nasogástrica, nasoduodenal o nasoyeyunal de acuerdo con el protocolo del centro –Observar si la colocación de la sonda es correcta inspeccionando la cavidad bucal, comprobando si hay residuos gástricos o escuchando durante la inyección y extracción del aire, según el protocolo del centro –Elevar el cabecero de la cama de 30 a 45° durante la alimentación –Irrigar la sonda cada 4-6h durante la alimentación continuada y después de cada alimentación intermitente –Comprobar la existencia de residuos cada 4-6h durante las primeras 24h y después cada 8h durante la alimentación continuada –Observar si hay presencia de sonidos intestinales cada 4-8h, según proceda | |
| 0430 Control intestinal –Anotar la fecha de la última defecación –Monitorizar las defecaciones, incluyendo la frecuencia, la consistencia, la forma, el volumen y el color, según corresponda –Monitorizar los signos y síntomas de diarrea, estreñimiento e impactación –Evaluar el perfil de la medicación para determinar efectos secundarios gastrointestinales | |
Interrelación NANDA, NOC e indicadores de resultado
| NANDA 00217 Riesgo de respuesta alérgica, relacionado con exposición a alérgenos (p. ej., agentes farmacológicos) NOC 1902 Control del riesgo |
| Indicador de resultado 1: 190203 Controla los factores de riesgo personales. Escala m: |
| Nunca demostrado | Raramente demostrado | A veces demostrado | Frecuentemente demostrado | Siempre demostrado |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| Indicador de resultado 2: 190204 Desarrolla estrategias de control del riesgo efectivas. Escala m: | ||||
| Nunca demostrado | Raramente demostrado | A veces demostrado | Frecuentemente demostrado | Siempre demostrado |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00004 Riesgo de infección, relacionado con procedimientos invasivos NOC 0703 Severidad de la infección | ||||
| Indicador de resultado: 070304 Esputo purulento. Escala n: | ||||
| Grave | Sustancial | Moderado | Leve | Ninguno |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00203 Riesgo de perfusión renal ineficaz, relacionado con el síndrome de respuesta inflamatoria sistémica (SRIS) NOC 0404 Perfusión tisular: órganos abdominales | ||||
| Indicador de resultado 1: 40402 Diuresis. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| Indicador de resultado 2: 40420 Creatinina plasmática. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00029 Disminución del gasto cardíaco, relacionado con alteración de la poscarga (disminución de las resistencias vasculares sistémicas), manifestado por alteraciones en la presión arterial y oliguria NOC 0400 Efectividad de la bomba cardíaca | ||||
| Indicador de resultado 1: 40001 Presión sanguínea sistólica. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| Indicador de resultado 2: 40020 Gasto urinario. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00033 Deterioro de la ventilación espontánea, relacionado con factores metabólicos (angioedema), manifestado por disminución de la cooperación NOC 0402 Estado respiratorio: intercambio gaseoso | ||||
| Indicador de resultado 1: 40208 Presión parcial del oxígeno en la sangre arterial (PaO2). Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| Indicador de resultado 2: 40209 Presión parcial del dióxido de carbono en la sangre arterial (PaCO2) Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| Indicador de resultado 3: 40210 pH arterial. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00179 Riesgo de nivel de glucemia inestable, relacionado con estado de salud física comprometido NOC 2300 Nivel de glucemia | ||||
| Indicador de resultado: 230001 Concentración sanguínea de glucosa. Escala b: | ||||
| Desviación grave del rango normal | Desviación sustancial del rango normal | Desviación moderada del rango normal | Desviación leve del rango normal | Sin desviación del rango normal |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | 5 |
| NANDA 00197 Riesgo de motilidad gastrointestinal disfuncional, relacionado con agentes farmacológicos, inmovilidad e infección NOC 1015 Función gastrointestinal | ||||
| Indicador de resultado 1: 101501 Tolerancia alimentos/alimentación. Escala a: | ||||
| Gravemente comprometido | Sustancialmente comprometido | Moderadamente comprometido | Levemente comprometido | |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 | |
| Indicador de resultado 2: 101503 Frecuencia de deposiciones. Escala a: | ||||
| Gravemente comprometido | Sustancialmente comprometido | Moderadamente comprometido | Levemente comprometido | |
|---|---|---|---|---|
| 1 | 2 | 3 | 4 |
El diagnóstico de la anafilaxia sistémica se fundamenta en identificar los síntomas específicos (obstrucción de la vía aérea, hipotensión, síntomas gastrointestinales y reacción cutánea generalizada) aislados o en combinación, tras exposición a una sustancia, que provocan hipersensibilidad inmediata y que están producidos por la liberación de mediadores químicos desde los mastocitos y basófilos, secundarios a una interacción entre antígenos específicos y anticuerpos de la clase IgE8.
De este caso se desprende que, conociendo los antecedentes de angioedema, el estudio alérgico de la paciente podría ser incompleto, no habiéndose estudiado la sensibilidad potencial a la amoxicilina, entre otros fármacos, y máxime cuando se conoce que las reacciones alérgicas a los antibióticos betalactámicos son la causa más frecuente de reacciones adversas a fármacos mediadas por un mecanismo inmunológico específico3.
El plan de cuidados presentado pretende ser un instrumento útil y de fácil manejo que permita a los profesionales de enfermería estandarizar las actuaciones ante el paciente con shock anafiláctico en la UCI, para ser evaluadas posteriormente en base a los criterios establecidos en el plan. Por otro lado, intenta homogeneizar intervenciones para disminuir la variabilidad en la prestación de cuidados, aumentando la seguridad y la calidad asistencial, como argumentan Cuzco y Guasch10. Tras revisar la literatura disponible hasta la fecha no se han encontrado estudios similares con los que contrastar nuestros diagnósticos enfermeros. Los indicadores de resultado de nuestro plan de cuidados indicaron una mejoría, por lo que se podrían tomar como referencia en futuras investigaciones.
Entre las principales limitaciones, destacar que fue imposible consensuar objetivos de la intervención enfermera con la paciente porque se encontraba sedada. Tampoco se dispuso de manera seriada de los niveles plasmáticos de histamina y triptasa para valorar la gravedad y la evolución del cuadro anafiláctico, como algunos autores recomiendan1,5,6. Cardona1 hace hincapié en la importancia de la educación sanitaria. Cabe destacar el papel privilegiado inherente a los profesionales de enfermería en lograr que los pacientes asimilen los autocuidados correspondientes en cada caso, y evitar situaciones como la caducidad del autoinyectable de adrenalina en una paciente con antecedentes de angioedema.
ConclusionesLos criterios de resultados evidenciaron una evolución favorable pasadas 24h. El desarrollo del lenguaje estandarizado NANDA-NOC-NIC en el caso clínico presentado nos permitió organizar metodológicamente el trabajo enfermero, facilitando el registro y normalizando la práctica.
Responsabilidades éticasProtección de personas y animalesLos autores declaran que para esta investigación no se han realizado experimentos en seres humanos ni en animales.
Confidencialidad de los datosLos autores declaran que han seguido los protocolos de su centro de trabajo sobre la publicación de datos de pacientes.
Derecho a la privacidad y consentimiento informadoLos autores han obtenido el consentimiento informado de los pacientes y/o sujetos referidos en el artículo. Este documento obra en poder del autor de correspondencia.