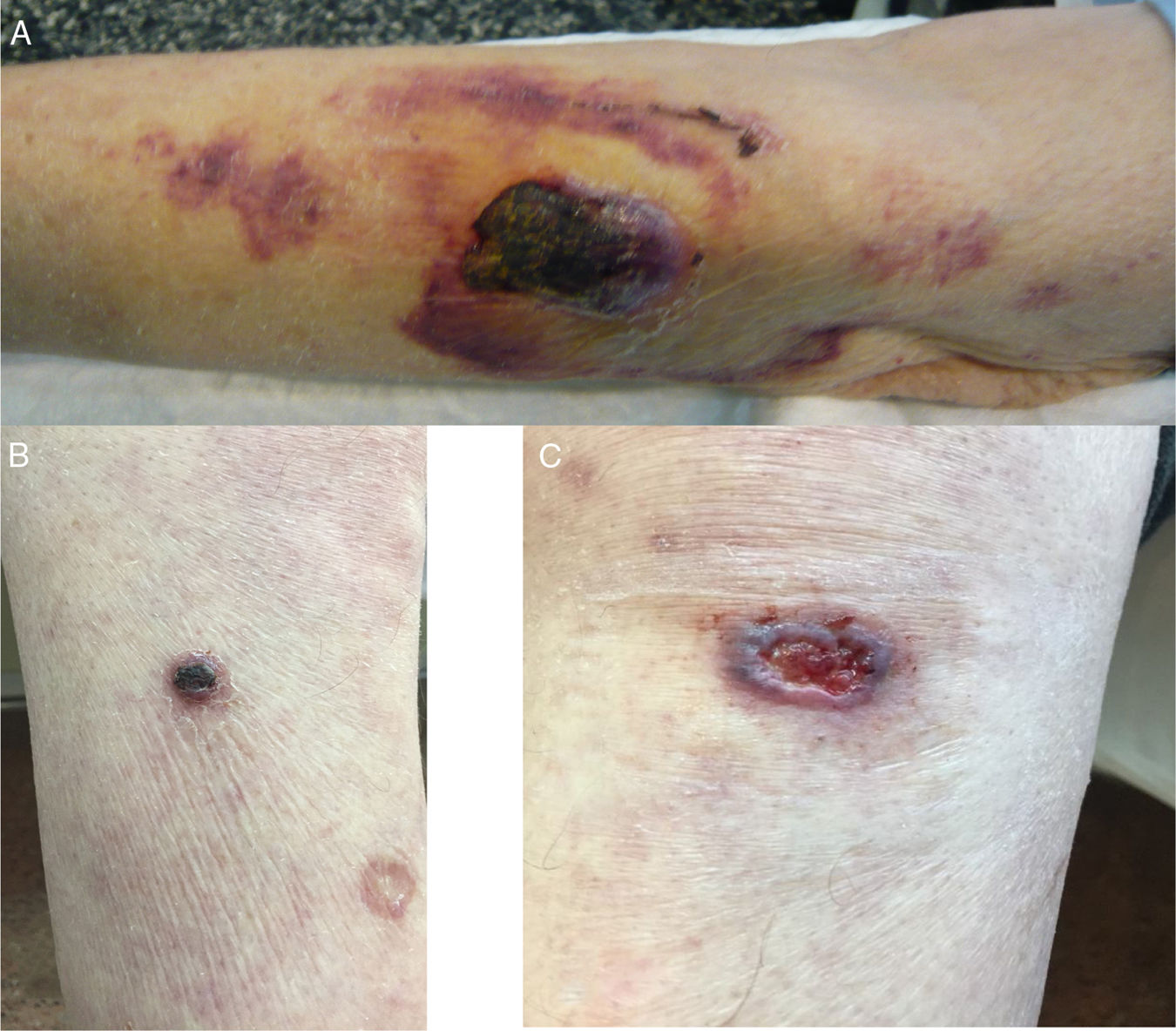
Presentamos el caso de un varón de 78 años sin alergias medicamentosas conocidas, con antecedentes de hipertensión arterial y cáncer de próstata con metástasis óseas en estadio IVB en tratamiento sintomático con dexametasona. Consultó por una lesión cutánea en brazo izquierdo de un mes de evolución, con crecimiento progresivo y sangrado espontáneo, y otras 3 localizadas en extremidades inferiores que habían aparecido en las últimas 2 semanas; 4 meses antes, refirió una erosión superficial en brazo izquierdo secundaria al roce de una rama de cerezo. No había presentado fiebre ni otra sintomatología sistémica. A la exploración física (figs. 1A-C), se apreciaba en dorso del antebrazo izquierdo una lesión tumoral violácea erosivo-sangrante de 3,5×2cm de diámetro con costra superficial de color negruzco, sin criterios dermatoscópicos específicos de tumor cutáneo primario. Asimismo, en extremidades inferiores presentaba 3 lesiones de similares características, pero de menor tamaño.
Lesiones cutáneas polimorfas. A) Dorso del antebrazo izquierdo, se aprecia una placa tumoral mal delimitada, pétrea, con superficie costrosa negruzca de 3,5×2cm de diámetro, junto con placas equimóticas peri-lesionales. B) Cara anterior de la pierna derecha con 2 placas redondeadas de 1,5cm de diámetro. C) En la rodilla izquierda se visualiza placa de 2,5cm de diámetro con bordes irregulares y sobreelevados junto con centro friable y hemorrágico.
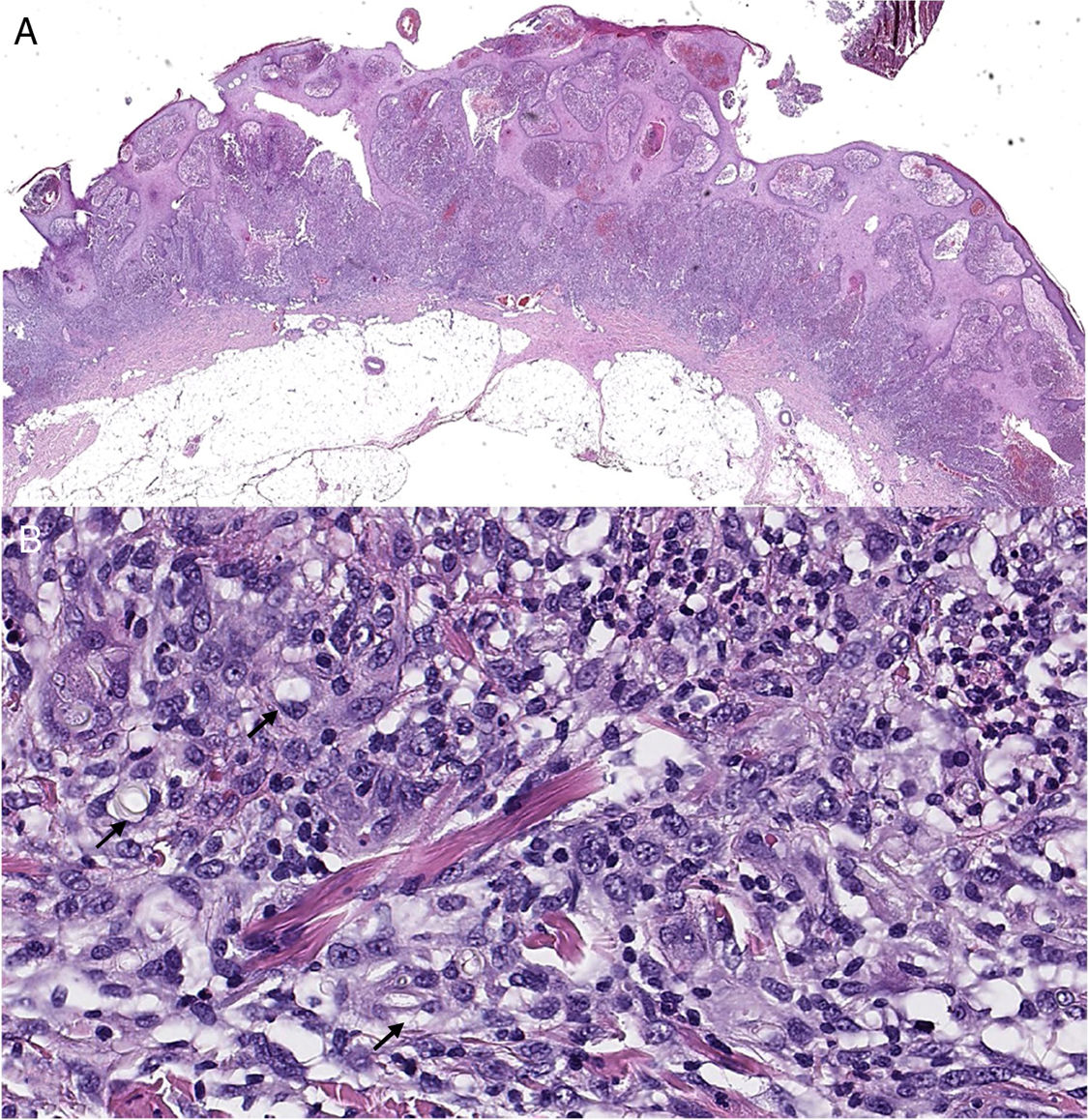
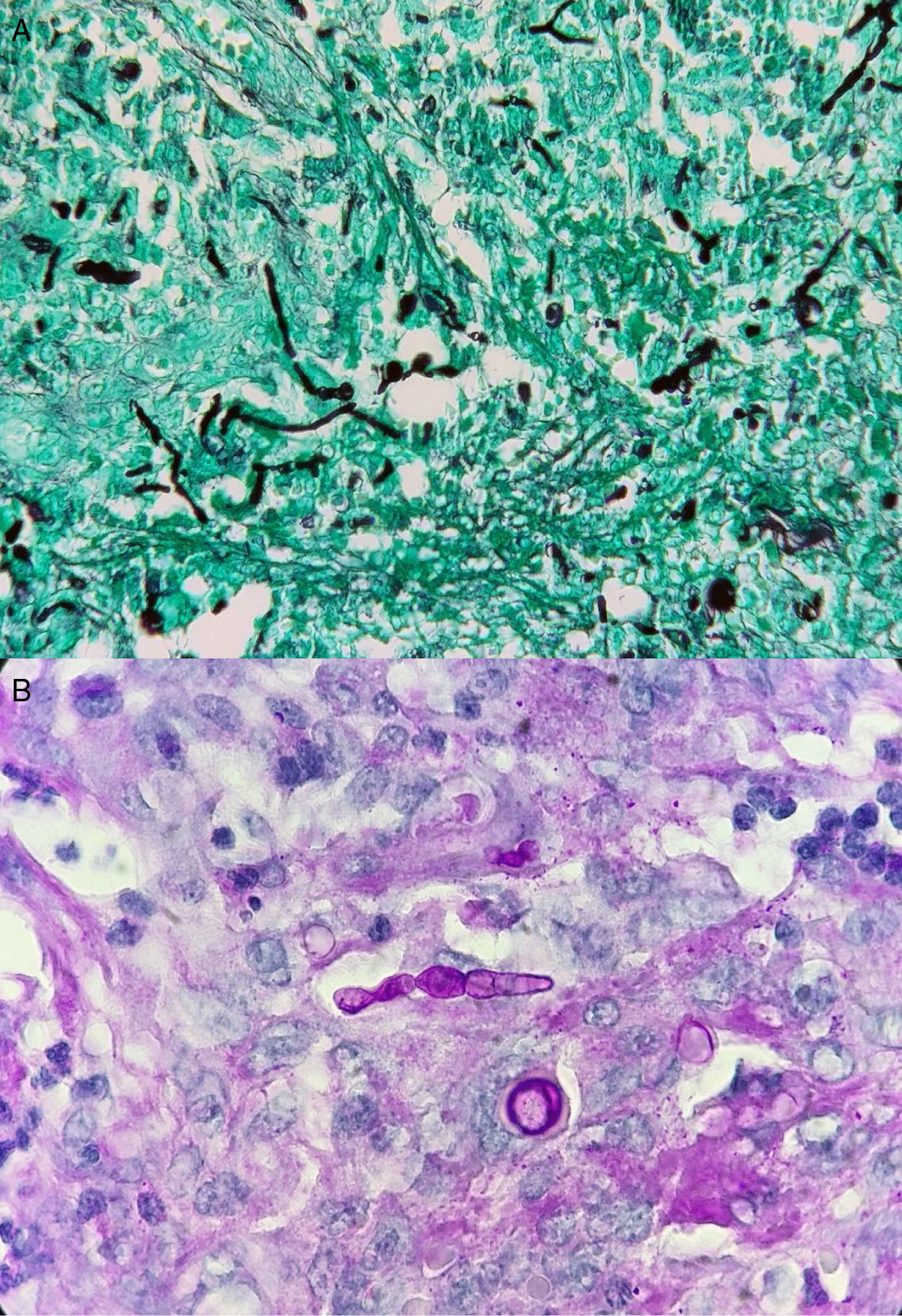
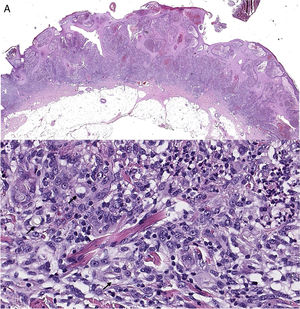
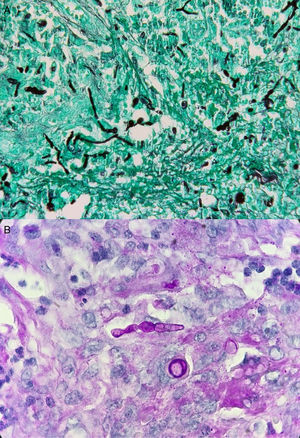
Tras realizar extirpación quirúrgica completa de la lesión cutánea de antebrazo, el estudio histológico posterior (figs. 2A y B) evidenció un infiltrado inflamatorio en dermis papilar y reticular compuesto por histiocitos y células gigantes multinucleadas con focos de abcesificación. Las tinciones de Grocott y PAS (figs. 3A y B) pusieron de manifiesto la presencia de abundantes hifas tabicadas y cadenas de conidias.
Biopsia cutánea de lesión del codo izquierdo, hematoxilina-eosina (H&E). A) Vista panorámica: hiperplasia escamosa seudoepiteliomatosa junto con abundante infiltrado inflamatorio. B) A mayor aumento, el componente inflamatorio es heterogéneo con abundantes histiocitos/macrófagos, y en proporción minoritaria mezcla de linfocitos y neutrófilos, junto a proliferación de vasos. Se identifican unas estructuras laminares y refringentes en citoplasmas de macrófagos (flechas).
El diagnóstico definitivo se alcanzó mediante cultivo de una nueva biopsia. En el cultivo en medio de Sabouraud a los 2-3 días crecieron colonias de un hongo filamentoso de color verde marronáceo. La tinción con azul de lactofenol mostró las características conidias muriformes en cadenas del género Alternaria. Se envió la cepa al laboratorio de referencia y, por secuenciación de la subunidad ribosomal pequeña 18S rRNA, se identificó la especie como Alternaria alternata.
Dada la situación terminal del paciente, quien rechazó estudios complementarios como TAC torácica y tratamiento antifúngico por vía intravenosa u oral de larga evolución, se llevó a cabo crioterapia local junto con posterior aplicación de antifúngico tópico en las lesiones de menor tamaño que presentaba en piernas, controlando la progresión de las lesiones cutáneas y disminuyendo su tamaño. El paciente falleció pocas semanas después por su enfermedad de base.
ComentarioLa alternariosis cutánea es una rara infección fúngica oportunista que está encuadrada en el grupo de las feohifomicosis (hongos filamentosos capaces de sintetizar melanina). Alternaria spp. son aisladas frecuentemente en el suelo, la vegetación o el aire. En raras ocasiones causa infección dermatológica, ya que precisa de una solución de continuidad en superficies corporales expuestas junto con un estado de inmunosupresión severa para originar enfermedad cutánea a nivel de dermis media y profunda1,2. Aunque también se han descrito casos en individuos sanos, la mayoría de ellos aparecen en el contexto de trasplantes (especialmente de órgano sólido), neoplasias hematológicas y/o inmunosupresión farmacológica. Solo en 3 casos hasta la fecha, los tumores sólidos actuaban como factor predisponente o coadyuvante al estado de inmunodepresión3–6. Su presentación clínica es diversa: desde máculas eritematosas, pápulas violáceas, hasta nódulos con tendencia a la ulceración7. Pueden simular otras entidades como tumores cutáneos primarios o como en nuestro caso, metástasis. Sin embargo, el hallazgo típico en la biopsia de inflamación granulomatosa e hifas septadas reorientaron el caso; el cultivo acabó por confirmar el diagnóstico. Al no haberse desarrollado ensayos clínicos aleatorizados, no existe un tratamiento estandarizado.
La terapia más efectiva consiste en la reversión del estado de inmunosupresión, y si son abordables, la escisión quirúrgica está recomendada. Para evitar recidivas, se suele añadir tratamiento antifúngico con itraconazol, voriconazol, posaconazol o anfotericina B que han mostrado susceptibilidad in vitro, aunque no existe consenso sobre duración ni dosis. Se han descrito tratamientos alternativos y/o coadyuvantes como terapia fotodinámica, crioterapia o hipertermia local; todos ellos con resultados heterogéneos y escasamente contrastados8.
FinanciaciónEste trabajo ha sido financiado por el Gobierno de Aragón (Grupo de Investigación Agua y Salud Ambiental, B43_20R), Feder 2014-2020 «Building Europe from Aragon» y Universidad de Zaragoza (UZ2018-BIO-01).