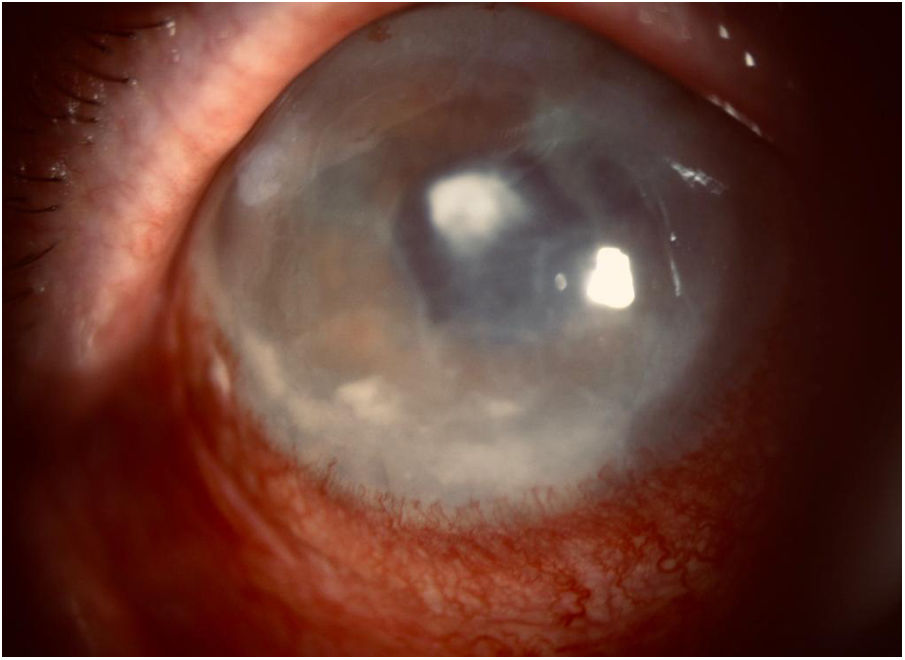
Varón de 87 años con diabetes mellitus tipo 2, intervenido de faquectomía bilateral a los 78 años. Presenta queratopatía bullosa seudofáquica y úlceras corneales de repetición en el ojo derecho. Cuatro meses antes se trasplantó membrana amniótica, se colocó lente de contacto terapéutica y se pautaron colirios antiedema y ciclopléjico una gota/8h, lágrima artificial a demanda y tobramicina colirio una gota/día. El paciente consulta por dolor punzante intenso en el ojo derecho. En la exploración se observa presión intraocular normal, hiperemia conjuntival, opacidad corneal y leve edema palpebral. La biomicroscopía muestra absceso corneal central de 1,4mm de diámetro, hipopión, hiperemia intensa y edema corneal. Ante la sospecha de queratitis infecciosa, se sustituye tobramicina por colirios reforzados de vancomicina y ceftazidima. Dos días después se observa mayor reacción inflamatoria, turbidez aumentada en cámara anterior e hipopión ligeramente superior (fig. 1). Se recoge muestra para cultivo microbiológico raspando los bordes y el fondo del absceso con hoja de bisturí.
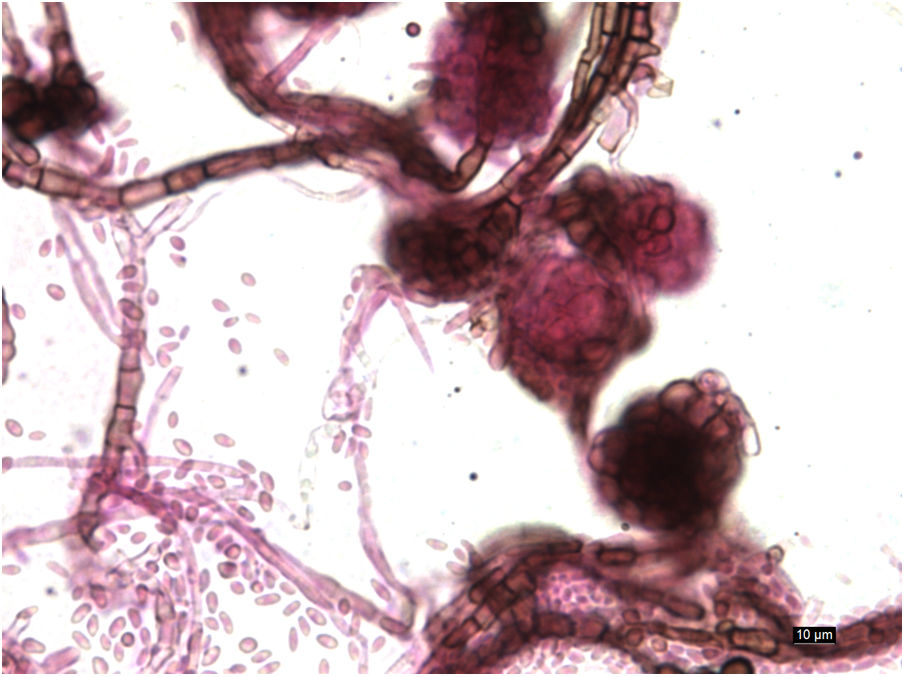
EvoluciónA las 72h de incubación, el cultivo bacteriológico fue negativo. En agar Sabouraud a 30°C crecieron colonias algodonosas color crema, oscureciéndose hasta marrón oscuro tras varias semanas. La observación microscópica con lactofucsina mostró hifas delgadas septadas con clamidosporas intercalares y picnidios conteniendo conidias (fig. 2).
Se diagnostica queratitis micótica y se aplica voriconazol intraestromal e intracameral (50μg/0,1ml), pautándose además 200mg/12h vía oral y una gota/h por vía tópica. Comienza a apreciarse mejoría clínica, con desaparición del hipopión 4 días después y reducción del absceso y del infiltrado perilesional tras 2 semanas. Se mantuvo voriconazol oral 2 meses y tópico un mes más, con resolución completa del cuadro infeccioso en 3 meses.
La cepa fue remitida al Centro Nacional de Microbiología (CNM), identificándose Didymellaglomerata (anteriormente Phoma glomerata) mediante secuenciación de la región Internal transcribed spacer (ITS). Las secuencias fueron analizadas (programa Seqman, Lasergene) y comparadas con bases de datos (GenBank®, MycoBank y CNM). El antifungigrama siguiendo el protocolo EUCAST 9.3 para hongos filamentosos mostró CMI (μg/ml) de 0,007 a anidulafungina, 0,06 a itraconazol, isavuconazol y micafungina; 0,03 a posaconazol, 0,12 a voriconazol y 0,25 a anfotericina B, terbinafina y caspofungina.
ComentarioLa queratitis micótica es poco frecuente en climas templados, representando menos del 10% de las queratitis1. Los principales agentes etiológicos pertenecen a los géneros Fusarium, Aspergillus, Curvularia y Candida1,2.
Las especies del género Phoma son hongos dematiáceos ubicuos, normalmente presentes en plantas, suelo, agua y materia orgánica. Son fitopatógenos habituales y solo determinadas especies se han asociado a enfermedad animal y humana3. Existen escasas publicaciones sobre infección en el hombre, describiendo principalmente micosis subcutáneas3,4 y, en menor medida, infecciones oculares5–7.
Traumatismo ocular5,8, lentes de contacto6,7 y enfermedad de la superficie ocular son factores de riesgo de queratitis micótica2. También se asocia a queratopatía bullosa, diabetes, cirugía ocular y corticoterapia o antibioterapia prolongadas1. En nuestro caso, el paciente presentaba diabetes y queratopatía bullosa, además de trasplante de membrana amniótica y lente de contacto terapéutica. Probablemente, la queratopatía bullosa constituyó el principal motivo para adquirir la infección, al facilitarse el acceso de microorganismos por rotura de bullas corneales.
El cultivo micológico positivo del raspado corneal y la rápida respuesta al tratamiento indican que la muestra fue representativa del proceso infeccioso, evitando la necesidad de biopsia1.
Voriconazol presenta excelente penetración ocular y buena actividad frente a hongos filamentosos que causan normalmente queratitis2,9. Por ello, fue el tratamiento elegido en nuestro caso. No existen puntos de corte para las categorías clínicas de Phoma spp. a antifúngicos, pues no son patógenos humanos habituales ni está estandarizado el inóculo para el antifungigrama. No obstante, se decidió mantener voriconazol por su baja CMI y la evolución favorable del paciente. La resolución del cuadro infeccioso confirma la elección correcta del antifúngico. Además, la mejoría clínica tras su aplicación intraestromal e intracameral, demuestra la idoneidad de esta vía de administración8. No se monitorizaron los niveles plasmáticos de voriconazol por buena respuesta al tratamiento y ausencia de toxicidad y efectos adversos10.
La sospecha clínica de queratitis fúngica en pacientes con factores de riesgo permite la instauración precoz del tratamiento adecuado, mejorando el pronóstico. Debido al aislamiento poco frecuente de Phoma spp. en la práctica clínica, destacamos la utilidad del diagnóstico molecular para su identificación4–7.
FinanciaciónLos autores declaran no haber recibido financiación para la realización de este artículo.