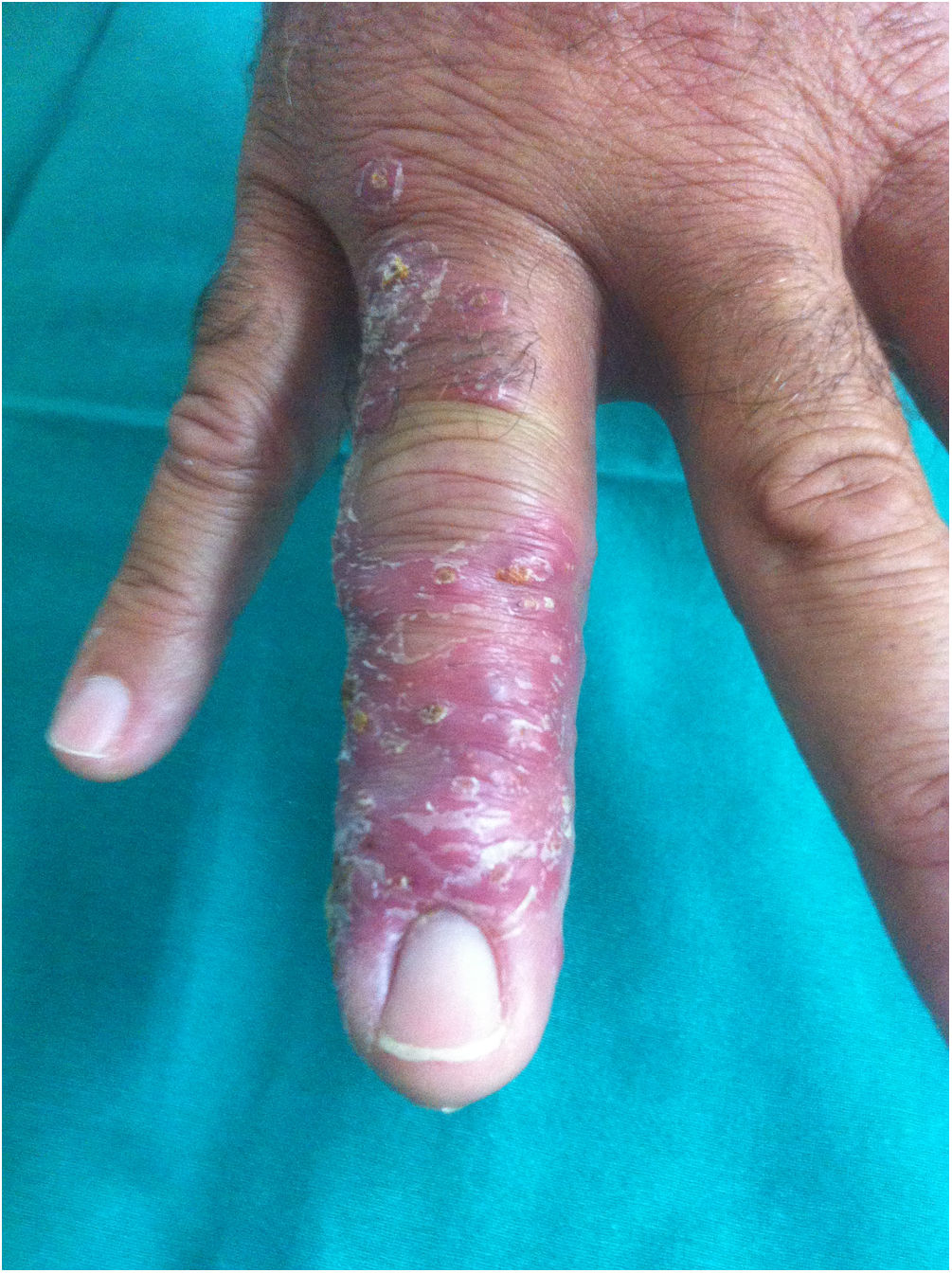
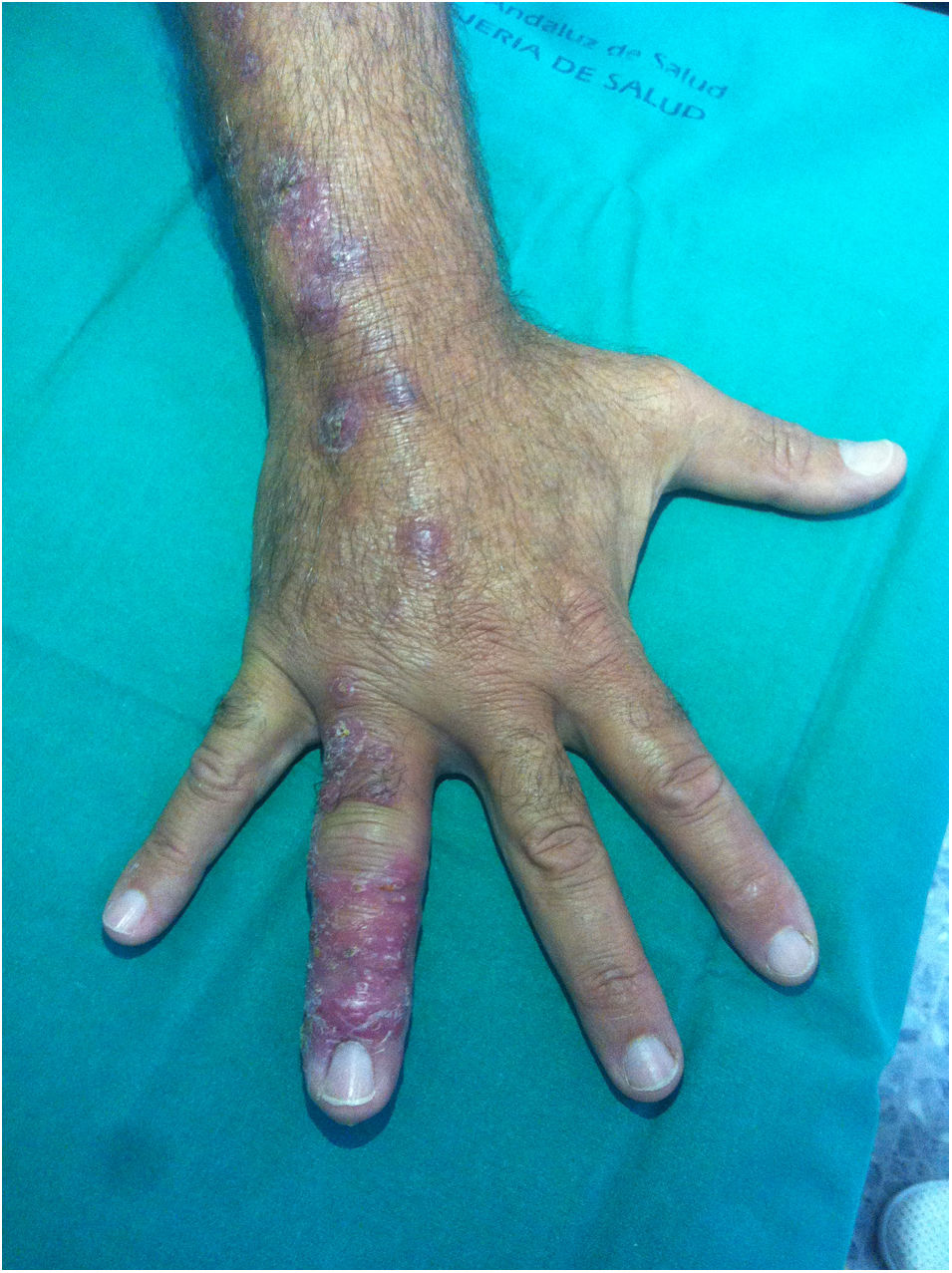
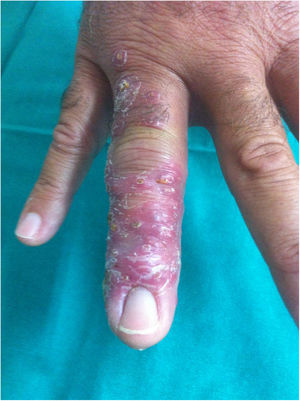
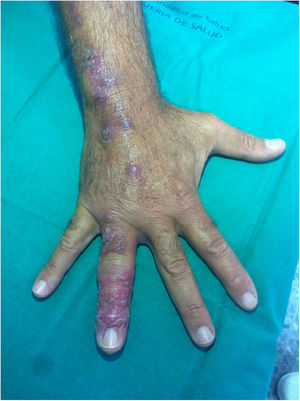
Un varón de 52 años consultó por la aparición de lesiones nodulares cutáneas, de 8 semanas de evolución, que se inician tras un pinchazo con una «púa» en el pulpejo del cuarto dedo de la mano derecha, mientras caminaba por un matorral. Días después presentó hinchazón del dedo y lesiones arrosariadas dolorosas en el dorso de la mano, con extensión proximal por el antebrazo y el brazo ipsilateral. El paciente, durante este tiempo, consultó en repetidas ocasiones, tanto en urgencias de atención primaria como hospitalarias, con diagnósticos que incluían infección de partes blandas o flebitis, habiendo recibido tratamiento con curas locales, ciprofloxacino 500mg/12h/vo (7 días) y amoxicilina-ácido clavulánico 500mg/125mg/12h vo (7 días), sin mejoría. No había presentado fiebre ni otros síntomas. Desde el punto de vista epidemiológico, negaba la manipulación de carne o pescado, el mantenimiento de acuarios o el contacto con animales. La exploración física resultó normal, salvo las lesiones que se muestran en las figuras 1 y 2.
Se realizó hemograma, bioquímica, incluyendo transaminasas y coagulación que resultaron normales. Las serologías de lúes, VHB, VHC y VIH fueron negativas. En la radiografía simple de la mano derecha y del tórax, no se evidenciaron alteraciones. Con el diagnóstico de linfangitis nodular por esporotricosis, se realizaron dos biopsias cutáneas mediante punch, que fueron procesadas para estudio microbiológico e histológico.
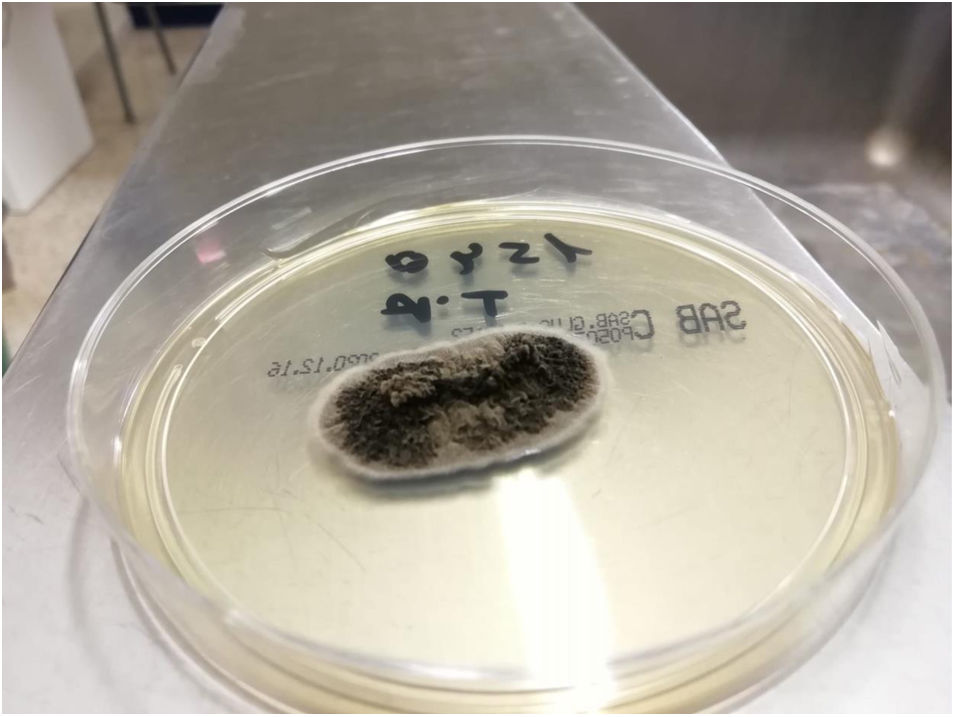
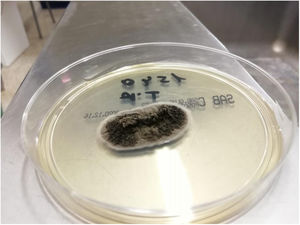
EvoluciónSe inició tratamiento empírico con itraconazol 200mg/día/vo. En el cultivo de hongos se aisló Sporothrix schenckii (fig. 3). La tinción de auramina y el cultivo de micobacterias resultaron negativos. El estudio histológico demostró un denso infiltrado inflamatorio mixto en dermis superficial y profunda con necrosis, siendo la tinción de PAS negativa, sin observarse microrganismos en el infiltrado. Tres meses después de iniciado el tratamiento presentó resolución completa de las lesiones, cumplimentado seis meses del mismo, sin evidencia de toxicidad clínica o analítica.
Consideraciones finalesLa esporotricosis es una infección fúngica granulomatosa, subaguda o crónica, causada por hongos de la especie Sporothrix schenckii, que se caracterizan por el dimorfismo térmico, consistente en expresar su forma filamentosa en la naturaleza y a temperaturas inferiores a 37°C, y su forma levaduriforme en los tejidos y con temperaturas de 37°C1. Su distribución es mundial, aislándose en el suelo, plantas, vegetales en descomposición y diversos animales, especialmente gatos1,2. La infección se adquiere principalmente por inoculación cutánea con el medio contaminado, o bien, tras mordiscos o arañazos producidos por gatos infectados y raramente por inhalación1,2. Desde el punto de vista clínico se consideran las formas cutáneas y linfocutáneas, la osteoarticular, la pulmonar y la diseminada, siendo la infección linfocutánea (forma linfangítica), la presentación clásica y más frecuente1–3. Se establece, por tanto, el diagnóstico diferencial con otras infecciones causantes de linfangitis nodular: infección por Nocardia brasiliensis, infección por Mycobacterium marinum, infecciones por Leishmania brasiliensis y tularemia4–7. El contexto epidemiológico, el periodo de incubación y determinadas características clínicas, resultan claves en el diagnóstico diferencial4–7. Una herida traumática durante las labores de jardinería, causada por astillas o contaminada con tierra del suelo, debe orientar a esporotricosis o nocardiosis, mientras que una herida en contacto con el agua, debe sugerir infección por M. marinum7. En el caso de cazadores que desarrollan, días después del contacto con animales infectados, una úlcera dolorosa con adenopatía regional y síntomas sistémicos, debe pensarse en tularemia5,6. El exudado purulento es propio de la nocardiosis5,7. El diagnóstico de certeza se establece mediante el aislamiento e identificación del microorganismo causal en cultivo de muestras de aspirado o biopsia tisular2,8. Ante la sospecha de Sporothrix schenckii, se recomienda para su aislamiento el medio de agar Sabouraud incubado a 25°C observándose el crecimiento de la forma filamentosa en 5-7 días. La identificación definitiva requiere demostrar el dimorfismo térmico, con la conversión del hongo a su forma levaduriforme, que se facilita en cultivos en medios enriquecidos como agar cerebro-corazón (BHI) o agar sangre, incubados a 37°C2,8. El tratamiento de elección de las formas cutáneas y de la linfangitis nodular por esporotricosis se basa en itraconazol 200mg/día/vo, que debe mantenerse entre 2-4 semanas después de la resolución de las lesiones, normalmente un total de 3-6 meses9. Como conclusión, el diagnóstico clínico de la linfangitis nodular requiere la consideración de diferentes agentes infecciosos en su etiología. El diagnóstico microbiológico precoz y preciso, basado en el cultivo, puede evitar el uso inapropiado de antimicrobianos, así como la progresión de la enfermedad.