Los avances en el tratamiento antirretroviral han hecho posible que la esperanza de vida de las personas infectadas por VIH se aproxime a la de población general. En este nuevo escenario están cobrando protagonismo las comorbilidades relacionadas con la edad y los síndromes geriátricos. Las experiencias de las diferentes iniciativas innovadoras para el cuidado de pacientes con enfermedades crónicas indican que la optimización de los resultados en salud no solo depende de buenos diagnósticos y tratamientos, sino también de la forma en que se organiza y gestiona la asistencia. Si se quieren cubrir las necesidades futuras de los pacientes infectados por VIH, tendrán que implantarse modelos asistenciales que hayan demostrado su efectividad en otro tipo de enfermedades crónicas; para ello será preciso disponer de un método fiable para estratificar a los pacientes según su nivel de complejidad o capacidad funcional con el fin de detectar a los más vulnerables.
Thanks to advances in antiretroviral therapy, the life expectancy of people infected with HIV is approaching that of the general population. In this new clinical scenario, comorbidities related to age and geriatric syn-dromes are gaining prominence. The experiences from various innovative initiatives for the care of patients with chronic diseases indicate that the optimisation of health outcomes not only depends on proper diagnosis and treatment, but also on the way in which care is managed. To cover the future needs of HIV-infected patients, we will have to implement care models that have proven effective in other types of chronic di-seases. This will require a reliable method to stratify patients according to their level of complexity or functional capacity to detect the most vulnerable cases.
Los avances en el tratamiento antirretroviral (TAR) han hecho posible que la esperanza de vida de las personas infectadas por VIH haya aumentado y se aproxime cada vez más a la de población gene-ral3-5. En este nuevo escenario, en que cada vez es mayor el número de personas que viven y envejecen con el VIH, las enfermedades de-finitorias de sida han perdido el protagonismo que tenían antaño y han sido desplazadas por las diferentes comorbilidades relacionadas con la edad1,2 y por los propios síndromes geriátricos6,7.
Diferentes estudios han mostrado que los episodios cardiovasculares, la diabetes mellitus, la insuficiencia renal crónica, la osteopo-rosis, el cáncer y el deterioro neurocognitivo son más prevalentes y de aparición más temprana en personas infectadas por VIH que entre la población general8-10, y se ha propuesto que la edad de 50 años podría considerarse un punto de corte para definir la edad médicamente avanzada en personas infectadas por VIH11. En este sentido, merece la pena destacar que, en España, la edad de los pacientes con infección por VIH ha experimentado un incremento importante en los últimos 15 años, de manera que los mayores de 50 años han pasado del 7,2% en el año 2001 al 46,3% en el 201612.
La etiopatogenia del envejecimiento y las comorbilidades no relacionadas con el VIH en este grupo de población son de naturaleza multifactorial13. Contribuyen distintas anomalías producidas por el propio VIH, como activación y senescencia inmunitaria, inflamación y activación endotelial14,15, trastornos que no se corrigen del todo después de la supresión efectiva de la replicación del virus16,17. También contribuye con un peso similar, si no mayor, el estilo de vida, dado que algunos hábitos modificables, como el consumo de tabaco, alcohol y drogas son más frecuentes entre la población infectada por VIH que entre la población general18,19. Finalmente hay que mencionar el papel de algunas coinfecciones, sobre todo las hepatitis víricas y la infección por el virus del papiloma humano, y la toxicidad de los fármacos antirretrovirales.
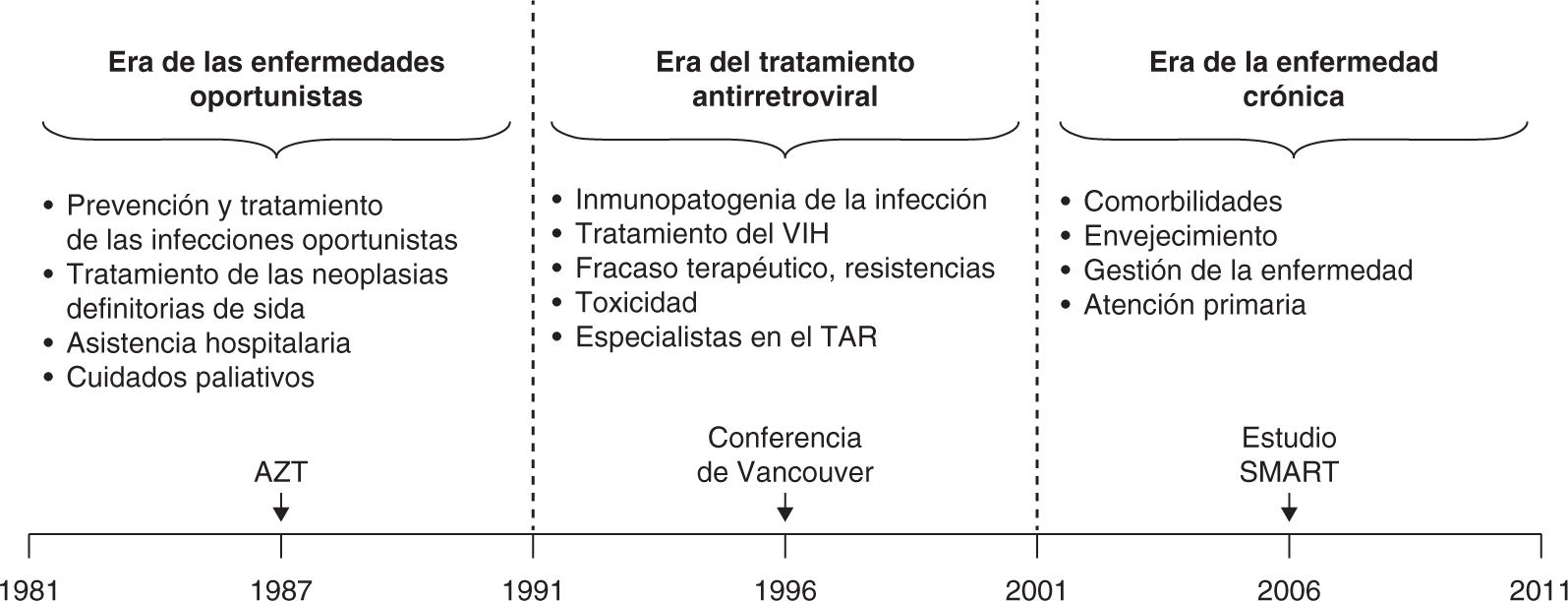
Necesidad de un nuevo modelo asistencial para la infección por VIHDesde el comienzo de la epidemia, los modelos asistenciales para el VIH se han ido modificando a medida que cambiaban las necesidades de los pacientes (fig. 1)20. En los primeros años, la asistencia se centraba en la prevención y tratamiento de las infecciones oportunistas, el tratamiento de las neoplasias definitorias de sida y los cuidados paliativos. Posteriormente, la aparición de un tratamiento eficaz, pero lastrado por problemas de tolerancia, toxicidad y baja barrera genética para la resistencia exigió de los clínicos una especia-lización en el TAR para satisfacer estos nuevos retos clínicos. Hoy día, en que el TAR ha evolucionado hacia regímenes simples, eficaces y poco tóxicos, la mayoría de los pacientes alcanzan y mantienen la supresión completa de la replicación viral, lo que se ha traducido en mejores expectativas de vida y en nuevas demandas asistenciales, como el abordaje de las comorbilidades, la preservación de la función y la optimización de la salud social y psicológica21-23, con los elevados costes asistenciales que todo esto conlleva24. Por todo ello, es necesario mejorar el actual modelo de cuidados para atender a esta complejidad de la forma más eficiente posible.
La epidemia de HIV/sida: aspectos clínicos más importantes a lo largo de 3 eras distintas: 1981-2011. Modificada de Chu et al20. AZT: zidovudina; TAR: tratamiento antirretroviral.
Durante el siglo xx, las mejoras en higiene y condiciones de vida, así como los avances en prevención y tratamiento de numerosas enfermedades, han aumentado de forma notable la esperanza de vida de las personas, particularmente de aquellas que viven en países con elevados recursos económicos25. Como consecuencia de todo ello, la atención a la cronicidad se ha convertido en un reto para los sistemas sanitarios, incluyendo el Sistema Nacional de Salud de España26.
A lo largo de los últimos 25 años se ha progresado mucho en la gestión de las enfermedades crónicas. En un estudio seminal llevado a cabo en la Universidad de Stanford, un grupo de pacientes con diferentes enfermedades crónicas fue distribuido de manera aleatoria para recibir una formación estructurada para el autocuidado de sus enfermedades o bien para continuar con la asistencia sanitaria habi-tual27. El estudio confirmó que el programa de autocuidado brindaba beneficios más allá de la asistencia habitual en términos de un mejor estado de salud, reducción de los ingresos hospitalarios y reducción sustancial de los costes de atención médica. Este proyecto fue la piedra angular para la creación del Stanford Patient Education Research Center, que ha desarrollado programas de autocuidado para diferentes enfermedades crónicas evaluados en ensayos clínicos de distribución aleatoria, que han ido incorporándose a diferentes sistemas de salud en Estados Unidos28.
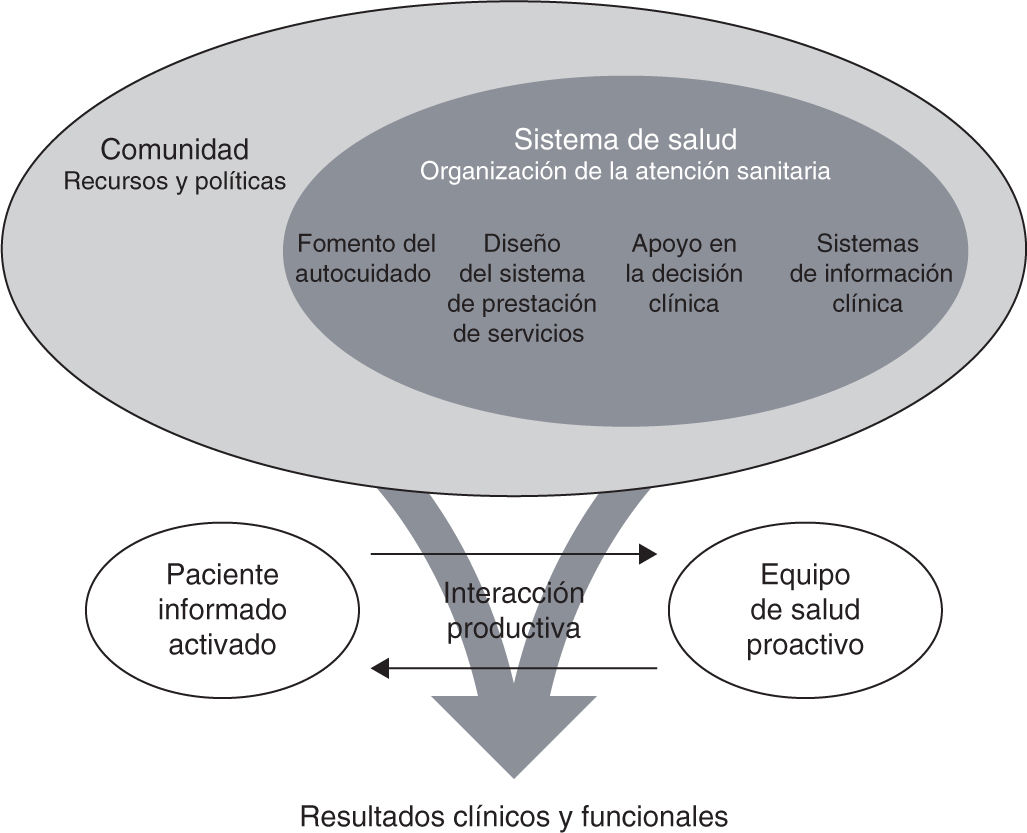
El modelo de cuidado de crónicos (CCM, acrónimo de Chronic Care Model) fue desarrollado en la última década del pasado siglo por Edward Wagner et al en el seno del MacColl Center for Healthcare Innovation en Seattle tras comprobar que la práctica de una excelente medicina no era suficiente para obtener buenos resultados en salud ante múltiples comorbilidades y necesidades asisten-ciales (fig. 2)29,30. Este modelo de cuidados promueve la adopción de recomendaciones clínicas basadas en la evidencia, mejora el trabajo en equipo y faculta a los pacientes a implicarse en su propio cuidado. La clave es la alineación de objetivos asistenciales según las necesidades específicas de cada paciente con desarrollo de un programa terapéutico individualizado. El programa cuenta con la figura de un gestor clínico (por lo general, una enfermera) con una visión generalista sobre aspectos médicos, sociales y logísticos29,30. Diferentes estudios, incluyendo revisiones sistemáticas, sugieren que este modelo de cuidados mejora los resultados en salud de diferentes enfermedades crónicas, facilita el alta al domicilio y reduce de manera considerable los reingresos y los costes sanitarios31-36. El modelo no solo es aplicable al abordaje sino también a la prevención de diferentes enfermedades crónicas30. Para implementar el modelo de cuidado de crónicos, el MacColl Center for Healthcare Innovation del Kaiser Permanente Washington Health Research Institute propone desarrollar una serie de intervenciones planificadas, como se muestra en la tabla 137. Hay pruebas, con distintas enfermedades crónicas, que indican que, cuando solo se desarrollan 1 o 2 de estas intervenciones de forma aislada, los resultados en salud mejoran marginalmente, mientras que, cuando se aplican todas ellas, la mejoría es sustancial34.
Intervenciones planificadas para implementar el modelo validado de gestión de enfermedades crónicas
| 1. | Desarrollo de la autogestión del paciente con un método educativo estructurado y validado |
| 2. | Desarrollo de sistemas de apoyo a la decisión clínica y aumento de las habilidades clínicas |
| 3. | Desarrollo de un proceso asistencial de diseño horizontal basado en el trabajo en equipo |
| 4. | Registro de pacientes e historia clínica electrónica conectada con atención primaria |
| 5. | Estratificación de pacientes por riesgo con el fin de priorizar a los más necesitados y vulnerables |
| 6. | Actividades de conexión con las organizaciones sociales y la comunidad |
Todas las iniciativas mencionadas anteriormente son intervenciones de organización y gestión más que intervenciones clínicas propiamente dichas. Sin embargo, deben desarrollarse conjuntamente entre clínicos y gestores. Es importante señalar que, para la gestión de cuidados de crónicos, resulta básico el establecimiento de un sistema de estratificación de la población para identificar a las personas con riesgo de enfermar y predecir las necesidades de aquellas que ya presentan una enfermedad crónica para así optimizar su atención. Uno de los modelos más ampliamente utilizado es el de Kaiser Permanente con una pirámide que estratifica la población en 4 niveles básicos respecto al abordaje de las enfermedades crónicas (tabla 2)38.
Estratificación de la población según niveles de complejidad propuesta por Kaiser Permanente
| Nivel 0 | Población sana o sin ninguna enfermedad crónica, que va a requerir promoción de la salud y prevención de la enfermedad |
| Nivel 1 | Pacientes de baja complejidad, recién diagnosticados sin afectación de órgano, que van a requerir autocuidados |
| Nivel 2 | Pacientes con complejidad moderada, con afectación de órgano, que van a requerir gestión de la enfermedad* |
| Nivel 3 | Pacientes de alta complejidad, con pluripatología y afectación multiórganica, que van a requerir gestión de casosí |
Gestión de la enfermedad: el equipo multidisciplinario provee de cuidados de alta calidad basados en la evidencia. Esto significa gestión proactiva de los cuidados siguiendo protocolos acordados y algoritmos para la gestión de enfermedades específicas. Se sustenta en buenos sistemas de información, planificación de cuidados e historias digitalizadas compartidas.
Las experiencias de las diferentes iniciativas innovadoras para el cuidado de pacientes con enfermedades crónicas indican que la optimización de los resultados en salud no solo depende de buenos diagnósticos y tratamientos, sino también de la forma en que se organiza y gestiona la asistencia. Estas experiencias también han mostrado que el modelo de asistencia característico de las enfermedades agudas deja de ser efectivo y eficiente cuando una enfermedad pasa a considerarse crónica. De toda esta experiencia, probablemente puedan extraerse enseñanzas para afrontar debidamente el nuevo escenario asistencial de la infección por VIH con un número creciente de personas con edad avanzada y múltiples comorbilidades, que no solo va a condicionar el aspecto específico del tratamiento anti-rretroviral10 sino también, de manera general, el modelo de asistencia sanitaria. Esta tendrá que evolucionar hacia un modelo proactivo y planificado, con implicación de la atención primaria y de otros especialistas de manera parecida a lo que ha sucedido con otras enfermedades crónicas7,22,24. Hay que señalar que todas las experiencias innovadoras descritas en el apartado anterior reconocen la importancia del hospital en la gestión de los enfermos crónicos complejos y, por tanto, la estrategia para la asistencia a pacientes con infección por VIH con estas características continuará contando con el hospital como pieza fundamental.
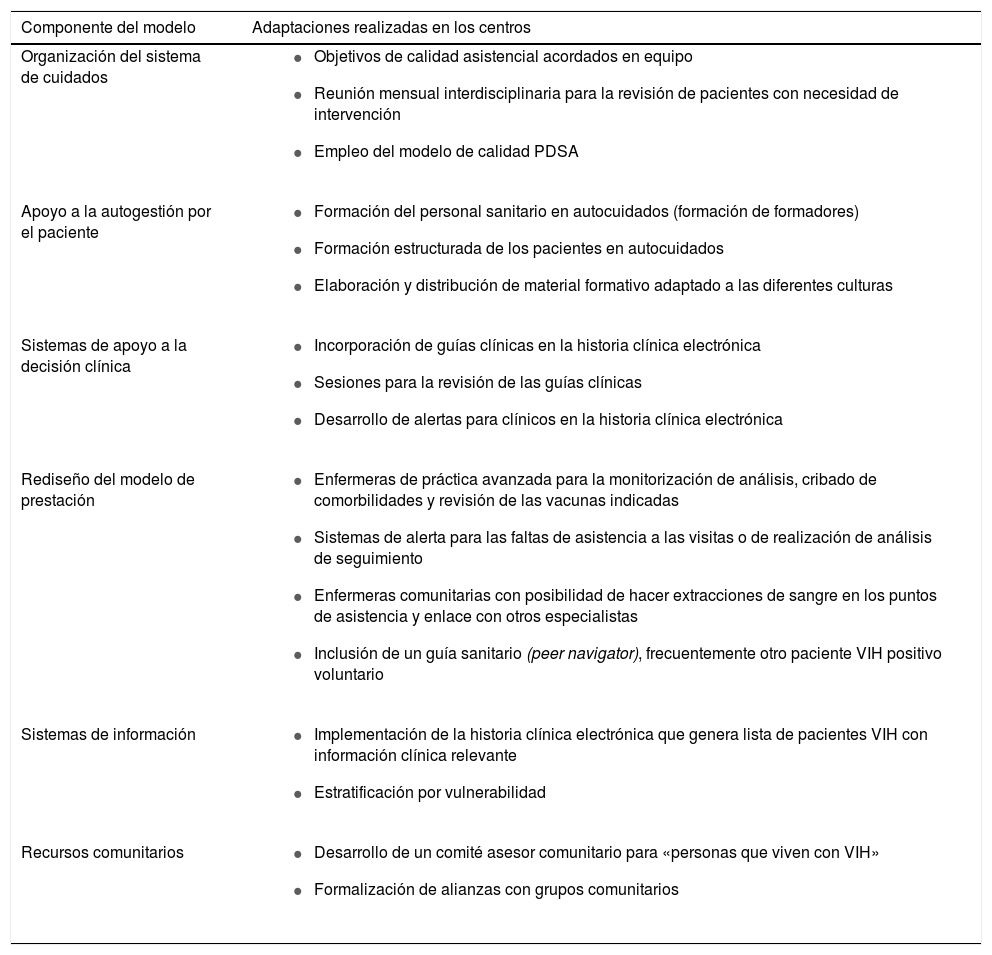
Existen algunas experiencias en la aplicación de diferentes modelos de gestión de enfermedades crónicas al campo concreto de la infección por VIH, pero son mucho menos numerosas que las que existen para otras enfermedades crónicas39-44. El modelo de cuidado de crónicos del Centro McColl de Seattle se ha desarrollado en 2 centros que brindan asistencia a una población con gran número de individuos infectados por VIH en situación de marginalidad social en la Columbia Británica canadiense (tabla 3)43,44. En estos centros, la im-plementación de los 6 aspectos del modelo de cuidado de crónicos mejoró de forma considerable una serie de indicadores de calidad asistencial referentes al cribado de infecciones, medidas preventivas y acceso y efectividad del TAR43.
Descripción del modelo de cuidados de crónicos adaptado a pacientes infectados por VIH en los centros Vancouver y Prince George de la Columbia Británica
| Componente del modelo | Adaptaciones realizadas en los centros |
|---|---|
| Organización del sistema de cuidados |
|
| Apoyo a la autogestión por el paciente |
|
| Sistemas de apoyo a la decisión clínica |
|
| Rediseño del modelo de prestación |
|
| Sistemas de información |
|
| Recursos comunitarios |
|
En España, los pacientes infectados por VIH han recibido tradicio-nalmente una asistencia excelente, lo que se debe a muchos factores, entre los cuales merece la pena destacar el propio sistema sanitario, el compromiso de los profesionales de la salud, el liderazgo de las sociedades científicas en la elaboración de guías de práctica clínica y la implicación de organizaciones no gubernamentales y asociaciones de pacientes. Sin embargo, si se quieren cubrir las necesidades futuras de los pacientes, tiene que considerarse la implantación de modelos asistenciales que hayan demostrado su efectividad en otro tipo de enfermedades crónicas diversas. Muchos centros en las diferentes comunidades autónomas han puesto en marcha algunas de las intervenciones concretas del modelo de gestión de pacientes crónicos descritas anteriormente, pero resultan excepcionales los centros que aplican todas las intervenciones en su conjunto.
Para avanzar hacia un mejor modelo de atención de la infección por VIH en nuestro medio, sería aconsejable el desarrollo de programas piloto con aplicación de modelos de cuidado de crónicos que promuevan de forma coordinada la aplicación de las 6 intervenciones que componen el modelo validado de gestión clínica adaptadas al contexto que nos ocupa (tablas 1 y 3) con el objetivo de evaluar los resultados en salud y, en su caso, generalizar su implementación en todo el país. Como se ha hecho con otras enfermedades crónicas, necesitará contarse con un método que nos permita estratificar a los pacientes según su nivel de complejidad o capacidad funcional para detectar a los más vulnerables, que serían los destinatarios de las estrategias de intervención específicas. Esto también facilitaría la identificación de un grupo importante de pacientes de menor complejidad que podrían ser atendidos en Atención Primaria a través de la telemedicina.
ConclusionesLos avances en el TAR han hecho posible que la esperanza de vida de las personas infectadas por VIH haya aumentado y se aproxime cada vez más a la de la población general. En este nuevo escenario, en que cada vez es mayor el número de personas que viven y envejecen con el VIH, necesitamos un nuevo modelo para hacer frente a las nuevas demandas asistenciales, como el abordaje de las comorbi-lidades, la preservación de la función y la optimización de la salud social y psicológica.
En España, los pacientes infectados por VIH han recibido tradicio-nalmente una asistencia excelente. Sin embargo, las experiencias de las diferentes iniciativas innovadoras para el cuidado de pacientes con enfermedades crónicas indican que la optimización de los resultados en salud no solo depende de buenos diagnósticos y tratamientos, sino también de la forma en que se organiza y gestiona la asistencia. Estas experiencias también han mostrado que el modelo de asistencia característico de las enfermedades agudas deja de ser efectivo y eficiente cuando una enfermedad pasa a considerarse crónica.
Para avanzar hacia un mejor modelo de atención de la infección por VIH en nuestro medio, sería aconsejable el desarrollo de programas que promuevan de forma coordinada la aplicación del modelo validado de gestión clínica de enfermos crónicos, adaptados al contexto que nos ocupa. Dicho modelo promueve la integración de servicios basada en el trabajo profesional de equipos multidisciplinarios, potencia la participación del paciente en su propio cuidado y contempla la implicación de las organizaciones sociales y la comunidad.
Fuentes de financiaciónEste suplemento ha sido patrocinado por ViiV Healthcare.
Conflicto de interesesLos autores declaran que no tienen conflictos de intereses potenciales relacionados con los contenidos de este artículo.