Evaluar la frecuencia de las hipoglucemias desapercibidas (HD) en pacientes con diabetes tipo 1, trasladados de pediatría, que siguen programa específico de atención y educación terapéutica (PAET) en el hospital de adultos.
Pacientes y métodosJóvenes trasladados entre 2009-2011. El PAET incluyó proceso de traslado coordinado, visitas individuales y en grupo. Al inicio y a los 12 meses se valoran: HbA1c, frecuencia de hipoglucemias graves paciente/año (HG) y no graves. Los pacientes fueron clasificados y comparados en 2 grupos: hipoglucemia percibida e HD, según los resultados del Test de Clarke<3R o >3R respectivamente.
ResultadosRealizaron PAET 56 pacientes (edad 18,1±0,3 años, 46% chicas, HbA1c 8,0±1,2%). En la valoración inicial el 16% presentaba HD. El número de episodios de HG fue superior en el grupo HD (0,33±0,50 vs. 0,09±0,28 p<0,05). El porcentaje de pacientes con>2 hipoglucemias no graves/semana fue superior en el grupo HD, aunque sin significación estadística (66% vs. 34%, p=0,06). A los 12 meses todavía un 11% de pacientes presentaba HD. El número de HG siguió siendo superior en el grupo con HD (0,38±1,06 vs. 0,02±0,15, p=0,04).
ConclusionesEl porcentaje de jóvenes con diabetes tipo 1 e HD es considerable en el momento del traslado. El PAET mejora su pronóstico, pero no lo soluciona a medio plazo. Los pacientes con HD presentan mayor frecuencia de HG. La detección de HD es necesaria para reducir las HG que todavía son una asignatura pendiente.
To evaluate frequency of hypoglycaemia unawareness (HU) in patients with type 1 diabetes (T1D) transferred from Paediatrics following a specific therapeutic education programme (TEP) in an adult hospital.
Patients and methodsYoung patients transferred from 2009-2011 were evaluated. The TEP included a coordinated transfer process, individual appointments and a group course. At baseline and at 12 months we evaluated glycated haemoglobin (HbA1c) frequency of severe (SH) hypoglycaemia/patient/year and non severe hypoglycaemia (NSH). The patients were classified into two groups and compared: hypoglycaemia awareness (HA) and HU according to the Clarke Test <3R or>3R respectively.
ResultsFifty-six patients (age 18.1±0.3 years, 46% females, HbA1c 8.0±1.2%) underwent the TEP. In the baseline evaluation 16% presented HU. The number of SH was higher in the HU Group (0.33±0.50 vs. 0.09±0.28 P<.05). The percentage of patients with>2 NSH/week was higher, albeit not significantly, in the HU group (66% vs. 34%, p=0.06). At 12 months 11% of the patients continued to present HU. The number of SH remained higher in the HU group (0.38±1.06 vs. 0.02±0.15 P=.04).
ConclusionsThe percentage of young people with T1D with HU is quite high at transfer. Although the TEP improves hypoglycaemia awareness it does not solve this important problem. Patients with HU more frequently present SH. It is necessary to identify HU in order to reduce SH which continues to be a problem in people with T1D.
La diabetes tipo 1 (DT1) requiere desde el diagnóstico el uso de insulina para el control de glucemia. Habitualmente los pacientes y sus familias aprenden a integrar este tipo de tratamiento en su vida cotidiana a través de programas específicos de educación terapéutica1. Este tipo de tratamiento ha ido evolucionando a lo largo de los años con la aparición de los análogos de insulina de acción rápida y lenta, el uso de los sistemas de infusión subcutánea continua de insulina y, más recientemente, la posibilidad de usar la monitorización de las cifras de glucosa intersticial2. El tratamiento intensivo con insulina ha contribuido a la reducción de complicaciones micro y macrovasculares y se ha convertido en el tratamiento estándar para todos los pacientes con DT13,4.
A pesar de todos estos avances, el control metabólico sigue siendo subóptimo en una gran proporción de pacientes con DT1 y es especialmente difícil en el paciente adolescente5. Además, este periodo de transición de la pubertad a la edad adulta coincide con el traslado de estos jóvenes desde centros pediátricos a unidades de adultos, y hace particularmente vulnerable la consecución de los objetivos glucémicos. Idealmente, este proceso de transición debería ser un proceso continuo, estructurado, supervisado y coordinado entre los equipos de pediatría y de adultos6,7.
La hipoglucemia es el efecto adverso más frecuente del tratamiento con insulina, especialmente cuando se utiliza de manera intensiva con múltiples dosis8. Además de sus consecuencias directas e inmediatas, la hipoglucemia se ha relacionado con la aparición de otras complicaciones cardiovasculares9. La repetición de hipoglucemias se asocia con la progresiva pérdida de sus síntomas y signos de alerta. Esta disfunción en la respuesta fisiológica normal frente a una hipoglucemia es lo que se conoce como síndrome de hipoglucemia desapercibida (HD) y afecta entre un 20% y un 25% de los pacientes con DT1, aumentando hasta un 50% en pacientes con más de 20 años de evolución de la DT110. La hipoglucemia y la HD representan en nuestros días uno de los principales factores limitantes para conseguir un óptimo control glucémico, e imposibilitan la consecución de sus efectos beneficiosos a largo plazo11. Pocos estudios analizan la proporción de jóvenes con DT1 que presentan HD en la época de traslado hacia la unidad de adultos.
Ante la falta de información en esta población de pacientes el objetivo de nuestro estudio fue evaluar a corto-medio plazo la frecuencia de HD y el impacto de la misma en pacientes con DT1, trasladados de centros pediátricos, que siguen un programa específico de atención y educación terapéutica (PAET) en el hospital de adultos.
Pacientes y métodoEstudio observacional y retrospectivo en pacientes con DT1, con edad>18 años, trasladados consecutivamente desde el Servicio de Endocrinología del Hospital Pediátrico Sant Joan de Déu de Barcelona, a la Unidad de Diabetes de adultos del Hospital Clínic de Barcelona, durante el periodo comprendido entre 2009 a 2011. Ambos centros son referentes en la atención de la DT1. Los criterios de exclusión fueron: menos de un año de evolución de la DT1, transferencia realizada fuera del programa establecido y ausencia de tratamiento con múltiples dosis de insulina (MDI).
El Programa de atención y educación terapéutica (PAET)12 incluyó un proceso de transferencia coordinado desde ambas unidades, visitas individuales, grupales y telemáticas. Consta de 4 fases:
Fase 1: preparación del paciente para el alta pediátrica, informe clínico-educativo y cita concertada.
Fase 2: primera visita clínica-educativa en la que se recoge información sobre la edad, el género, el índice de masa corporal (IMC), años de evolución de la diabetes, pauta de insulina, frecuencia de autoanálisis glucemia capilar, control metabólico: hemoglobina glucosilada (HbA1c) y frecuencia de hipoglucemias no graves ([HNG] glucemia capilar<70mg/dl en las últimas 2 semanas, >2 episodios/semana, >5 episodios/semana) y graves (HG) en el último año (episodio que requiere ayuda de otra persona y/o administración de glucagón). Asimismo, se evalúa el nivel de conocimientos (Diabetes Knowledge Questionnaire 2-DKQ213 que consta de 16 preguntas con respuesta múltiple. Máxima puntuación 35); la percepción de la hipoglucemia mediante el test de Clarke14,15, que consta de 8 preguntas, cuyas respuestas se clasifican en A (buena percepción de síntomas) y R (percepción reducida de síntomas), la puntuación<2 R indica una percepción normal, 3 una percepción indeterminada y>4 una percepción anómala. En este estudio se consideró HD cuando la puntuación del Test de Clarke fue ≥3 y los pacientes se clasificaron y compararon en 2 grupos: los que tenían HP y los que tenían HD; la calidad de vida se valoró mediante 2 cuestionarios, el Diabetes Quality of Life (DQoL)16, específico para la DT1, que consta de 4 escalas: satisfacción (puntuación entre 15-75), impacto (puntuación entre 17-85), preocupación social (puntuación entre 7-35) y preocupación relativa a la diabetes (puntuación entre 4-20). En el cuestionario DQoL, a menor puntuación mejor percepción de calidad de vida; el segundo cuestionario utilizado fue el Test SF-12 que evalúa la calidad de vida en general17 y consta de 12 peguntas (puntuación entre 12-47). En el cuestionario SF-12 a mayor puntuación mejor calidad de vida. Tras esta valoración inicial se pactan objetivos de aprendizaje y cambios en la pauta de tratamiento, si se requieren, y se informa a los pacientes de las actividades del programa en este primer año.
Fase 3: los pacientes realizan un curso de educación terapéutica en grupo (8horas), en el que se trabajan los conocimientos y las habilidades para la autogestión diaria del tratamiento.
Fase 4: seguimiento individual con visitas trimestrales. Se evalúan resultados de todas las variables analizadas en la visita de los 12 meses. Durante todo el proceso los pacientes disponen de un teléfono 24horas/7 días para consultas urgentes, en caso necesario, con el endocrinólogo de guardia.
Análisis estadísticoLos resultados se presentan como media±desviación estándar y porcentajes. Para la comparación de las variables cuantitativas entre los pacientes que presentan HP e HD y de las variables al inicio y al final del programa se utilizaron pruebas para datos independientes o apareados y paramétricas o no paramétricas según las características de las variables. La prueba de Chi cuadrado se utilizó para la comparación de las variables cualitativas.
Se consideraron significativas las diferencias con una p<0,05. Todas las pruebas estadísticas se realizaron con el programa SPSS software, versión 20.0 (SPSS Inc., Chicago IL, EE. UU.).
ResultadosCincuenta y seis pacientes diagnosticados de DT1 fueron trasladados entre los años 2009-2011 y se incluyeron en el estudio. Edad 18,1±0,3 años, 46% mujeres, con una duración de la DT1 de 8,0±4,0 años. Todos ellos tratados con múltiples dosis de insulina. Durante este período, ninguno de ellos recibía tratamiento con infusión subcutánea continua de insulina (ISCI) ni monitorización continua de glucosa. La HbA1c inicial tras el traslado fue de 8,0±1,2%. De los 56 pacientes 9 presentaban HD (16%) y el número de hipoglucemias graves (HG) durante el último año fue de 0,14+0,30 episodios/paciente/año (tabla 1).
Características basales de los pacientes
| Número de pacientes | 56 |
|---|---|
| Edad (años) | 18,1±0,3 |
| Sexo (mujer/hombre) | 26/30 |
| Evolución de la DT1 (años) | 8,0±4,0 |
| Tratamiento con MDI (%) | 100% |
| IMC (kg/m2) | 23,1±2,4 |
| HbA1c (%) | 8,0±1,2 |
| Hipoglucemia desapercibida (%)Test de Clarke>3 | 9/56 (16) |
| HG episodios/paciente/año | 0,14±0,30 |
DT1: diabetes tipo 1; HbA1c: Hemoglobina glucosilada; HG: hipoglucemias graves; IMC: índice de masa corporal; MDI: múltiples dosis de insulina.
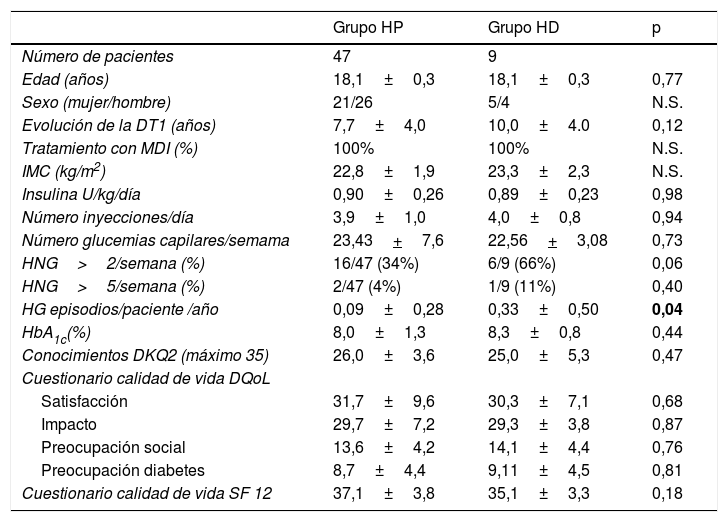
Al inicio del PAET no se observaron diferencias significativas con respecto a la edad, el género, la duración de la enfermedad, el IMC, el tipo de tratamiento, las dosis y número de inyecciones de insulina al día, la frecuencia de glucemias capilares a la semana, la HbA1c, el grado de conocimientos de la enfermedad y la percepción de calidad de vida entre el grupo de personas con HP y aquellas con HD. El porcentaje de pacientes con>2 episodios de HNG/semana fue superior en el grupo de pacientes con HD, aunque sin significación estadística (HD 66% [6 de 9 pacientes]) vs. HP 34% (16 de 47 pacientes) p=0,06). Tampoco se observaron diferencias significativas en los pacientes con>5 episodios de HNG/semana en el grupo de pacientes con HD (HD 11% (1 de 9 pacientes) vs. HP 4% (2 de 47 pacientes) p=0,40). Es importante destacar que la frecuencia de episodios de hipoglucemia grave/paciente/año fue superior y estadísticamente significativa en el grupo de HD (HD 0,33+0,50 vs. HP 0,09+0,28 p=0,04) (tabla 2).
Características clínicas basales del grupo de pacientes con percepción normal de las hipoglucemias (HP) y con hipoglucemia desapercibida (HD)
| Grupo HP | Grupo HD | p | |
|---|---|---|---|
| Número de pacientes | 47 | 9 | |
| Edad (años) | 18,1±0,3 | 18,1±0,3 | 0,77 |
| Sexo (mujer/hombre) | 21/26 | 5/4 | N.S. |
| Evolución de la DT1 (años) | 7,7±4,0 | 10,0±4.0 | 0,12 |
| Tratamiento con MDI (%) | 100% | 100% | N.S. |
| IMC (kg/m2) | 22,8±1,9 | 23,3±2,3 | N.S. |
| Insulina U/kg/día | 0,90±0,26 | 0,89±0,23 | 0,98 |
| Número inyecciones/día | 3,9±1,0 | 4,0±0,8 | 0,94 |
| Número glucemias capilares/semama | 23,43+7,6 | 22,56+3,08 | 0,73 |
| HNG>2/semana (%) | 16/47 (34%) | 6/9 (66%) | 0,06 |
| HNG>5/semana (%) | 2/47 (4%) | 1/9 (11%) | 0,40 |
| HG episodios/paciente /año | 0,09±0,28 | 0,33±0,50 | 0,04 |
| HbA1c(%) | 8,0±1,3 | 8,3±0,8 | 0,44 |
| Conocimientos DKQ2 (máximo 35) | 26,0±3,6 | 25,0±5,3 | 0,47 |
| Cuestionario calidad de vida DQoL | |||
| Satisfacción | 31,7±9,6 | 30,3±7,1 | 0,68 |
| Impacto | 29,7±7,2 | 29,3±3,8 | 0,87 |
| Preocupación social | 13,6±4,2 | 14,1±4,4 | 0,76 |
| Preocupación diabetes | 8,7±4,4 | 9,11±4,5 | 0,81 |
| Cuestionario calidad de vida SF 12 | 37,1±3,8 | 35,1±3,3 | 0,18 |
DKQ2: cuestionario de conocimientos: Diabetes Knowledge Questionnary 2; DQoL: cuestionario de calidad de vida específico de la DT1; DT1: diabetes tipo 1; HbA1c: hemoglobina glucosilada; HG: hipoglucemias graves; HNG: hipoglucemias no graves; IMC: índice de masa corporal; MDI: múltiples dosis de insulina; SF12: cuestionario de calidad de vida relacionado con la salud en general.
Los datos en negrita son estadísticamente significativos.
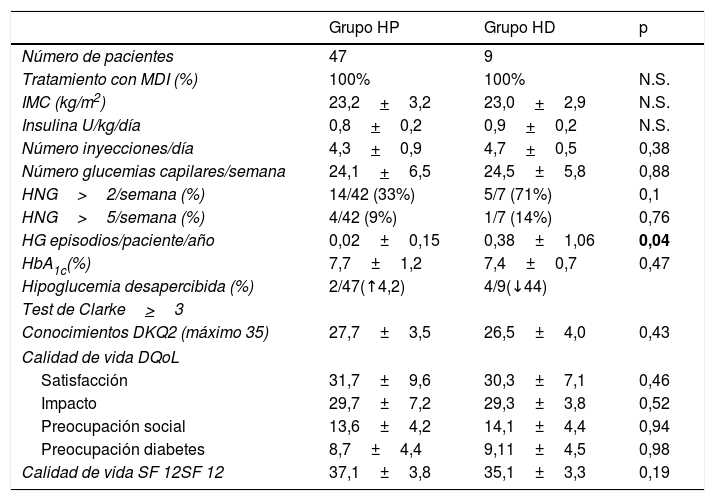
Al finalizar el PAET en todo el grupo de pacientes se observó una reducción, aunque no significativa de: la HbA1c de 8,01±1,22 a 7,70±0,99% (p=0,18), del porcentaje de pacientes que presentaban HD del 16% inicial al 11% (2 pacientes del grupo HP pasaron a tener HD y 4 pacientes del grupo HD pasaron a tener HP) y el número de HG episodios/paciente/año del 0,14+0,30 a 0,08+0,44 (p=0,32).
Tampoco se observaron diferencias en relación con el IMC, el tipo de tratamiento, las dosis y el número de inyecciones de insulina al día, la frecuencia de glucemias capilares a la semana, la HbA1c, el grado de conocimientos de la enfermedad y la percepción de calidad de vida, entre el grupo de personas con HP y aquellas con HD.
Cabe destacar que el 44% de los pacientes del grupo con HD al inicio del programa mejoraron su percepción de síntomas de hipoglucemia con una puntuación<3R a los 12 meses. No obstante, en el grupo de pacientes inicialmente clasificado como HP también se observó un incremento del 4,2% en el número de pacientes que tenían una puntuación del test de Clarke≥3R.
No se observaron diferencias estadísticamente significativas en el porcentaje de pacientes con>2 episodios de HNG/semana, en el grupo de pacientes con HD en comparación con el grupo que presentaba HP (HP 33% vs. HD 71% p=0,1), así como en el porcentaje de pacientes con>5 episodios de HNG/semana (HP 9% vs. HD 14% p=0,76). Es importante resaltar que el número de HG siguió siendo estadísticamente superior en el grupo de pacientes que presentaba HD (HP 0,02+0,15 0 vs. HD 0,38+1,06 p=0,04) (tabla 3).
Características clínicas a los 12 meses del grupo de pacientes con percepción normal de las hipoglucemias (HP) y con hipoglucemia desapercibida (HD)
| Grupo HP | Grupo HD | p | |
|---|---|---|---|
| Número de pacientes | 47 | 9 | |
| Tratamiento con MDI (%) | 100% | 100% | N.S. |
| IMC (kg/m2) | 23,2+3,2 | 23,0+2,9 | N.S. |
| Insulina U/kg/día | 0,8+0,2 | 0,9+0,2 | N.S. |
| Número inyecciones/día | 4,3+0,9 | 4,7+0,5 | 0,38 |
| Número glucemias capilares/semana | 24,1+6,5 | 24,5±5,8 | 0,88 |
| HNG>2/semana (%) | 14/42 (33%) | 5/7 (71%) | 0,1 |
| HNG>5/semana (%) | 4/42 (9%) | 1/7 (14%) | 0,76 |
| HG episodios/paciente/año | 0,02±0,15 | 0,38±1,06 | 0,04 |
| HbA1c(%) | 7,7±1,2 | 7,4±0,7 | 0,47 |
| Hipoglucemia desapercibida (%) | 2/47(↑4,2) | 4/9(↓44) | |
| Test de Clarke>3 | |||
| Conocimientos DKQ2 (máximo 35) | 27,7±3,5 | 26,5±4,0 | 0,43 |
| Calidad de vida DQoL | |||
| Satisfacción | 31,7±9,6 | 30,3±7,1 | 0,46 |
| Impacto | 29,7±7,2 | 29,3±3,8 | 0,52 |
| Preocupación social | 13,6±4,2 | 14,1±4,4 | 0,94 |
| Preocupación diabetes | 8,7±4,4 | 9,11±4,5 | 0,98 |
| Calidad de vida SF 12SF 12 | 37,1±3,8 | 35,1±3,3 | 0,19 |
DKQ2: cuestionario de conocimientos: Diabetes Knowledge Questionnary 2; DQoL: cuestionario de calidad de vida específico de la DT1; HbA1c: hemoglobina glucosilada; HG: hipoglucemias graves; HNG: hipoglucemias no graves; IMC: índice de masa corporal; MDI: múltiples dosis de insulina; SF12: Cuestionario de calidad de vida relacionado con la salud en general.
Los datos en negrita son estadísticamente significativos.
Los resultados de nuestro trabajo indican que el porcentaje de pacientes con DT1 e HD no es despreciable entre los jóvenes que se trasladan desde centros pediátricos a hospitales de adultos. La puesta en práctica de un programa de traslado consensuado y específico puede contribuir a reducir este porcentaje, aunque no a erradicar el problema.
Es importante destacar que los pacientes que presentan HD tanto en la evaluación inicial como a los 12 meses de seguimiento del programa presentan mayor incidencia de episodios de hipoglucemias grave/paciente/año de manera estadísticamente significativa. Asimismo, la frecuencia de más de 2 episodios de HNG/semana y >5 episodios de HNG/semana fue superior en el grupo de pacientes con HD, tanto al inicio como al final del programa.
Comparando con otros estudios, en el de Abraham et al.18, utilizando el mismo cuestionario de Clarke, la prevalencia de HD fue del 33% en 390 jóvenes con DT1 y edad>12 años en el año 2002 y del 21% en 402 jóvenes en el año 2015. En ese estudio los autores destacan que la presencia de HD incrementa el riesgo de HG en las 2 cohortes estudiadas.
En otro estudio, realizado en nuestro entorno por Conget et al.19 en población adulta (418 pacientes, entre 36-55 años) utilizando también el mismo cuestionario, se observó que un 25% presentaba HD, aunque en dicho estudio el punto de corte utilizado fue de 4R. En este mismo estudio los años de evolución de la enfermedad se relacionaban con una mayor puntuación en el cuestionario. Además, un 14% de los pacientes con HD había experimentado como mínimo un episodio de HG en el último año.
En relación con el grado de control glucémico y el número de HG los resultados en nuestro estudio son similares a los reportados por Haynes et al.20 en el registro de 3 bases de datos de pacientes pediátricos. En una población de 7.102 personas (Type 1 Diabetes Exchange) menores de 18 años con una HbA1c 8,6+1,4%, la incidencia de HG fue de 0,07 episodios/paciente/año; en el Diabetes Patienten Verlausfsdokumenation en una población de 18.787 pacientes con HbA1c de 8,0±1,4%, la incidencia fue de 0,03 episodios/paciente/año, y en los 865 pacientes de la Western Australian Children Diabetes Database con HbA1c de 8,2±1,3%, la incidencia descrita fue de 0,06 episodios/paciente/año.
La incidencia de HG en el grupo de nuestros pacientes con HD es 10 veces mayor que la descrita en las bases de datos previamente mencionadas, lo que da una idea del riesgo asociado a la presencia de esta condición 21. Además de los riesgos directos e indirectos asociados a una HG, algunos estudios asocian la presencia de HD con un riesgo 3 veces mayor de muerte22. Sin embargo, estos hallazgos no han sido corroborados en otros trabajos23.
En el estudio DCCT/EDIC24 demostraron que ser adolescente incrementaba el riesgo asociado de HG. Asimismo, demostraron que haber tenido HG es el predictor más potente de nuevos episodios de HG posterior.
Otros estudios han demostrado que tener hipoglucemias con o sin síntomas es una situación desagradable que repercute en la calidad de vida, y el miedo a la hipoglucemia, sobre todo en niños, adolescentes y/o padres y puede limitar el tan deseado buen control metabólico25.
En relación con la prevención de HG muchos autores destacan la importancia de que los pacientes y/o familia sigan programas educativos estructurados24. Entre los pocos estudios aleatorizados en el periodo de la transición26 se puede apreciar qué parámetros clínicos, como la HbA1c, se mantiene similar en ambos grupos (control e intervención) a pesar del incremento de la satisfacción y la adherencia a las visitas con reducción del estrés en los 18 meses en el grupo de intervención, mejoras que no se mantienen en los 12 meses posteriores. Resultados que corroboran que el abordaje en este periodo no es fácil.
Nuestro PAET12,27 permite individualizar la autogestión del tratamiento, el esquema terapéutico y el pacto de objetivos basado en la valoración individual del paciente, teniendo en cuenta su nivel de conocimientos, calidad de vida y percepción clínica de las hipoglucemias, factores importantes para la toma de decisiones e incrementar el empoderamiento. En relación con la HD consigue reducir el porcentaje de pacientes, pero no solucionar el problema.
La introducción de alternativas terapéuticas como los análogos de insulina y los dispositivos tecnológicos del tipo ISCI, monitorización continua de glucosa mediante sistemas flash o a tiempo real son una innovación que aporta progresivamente mejoras en la prevención de hipoglucemias28,29.
La utilización de sistemas ISCI puede reducir las HD y mejorar la percepción de síntomas, como demostraron Giménez et al.30 en un estudio realizado con una cohorte de 20 pacientes con DT1 en los que se había detectado en un 95% HD utilizando el Test de Clarke. Asimismo, habían sufrido ≥2 episodios de HG en los 2 años anteriores. Las HG se redujeron de 1,25 episodios/paciente/año a 0,05 después de 24 meses. La percepción de síntomas de hipoglucemia mejoró progresivamente a los 6 y 12 meses, no siendo hasta los 24 meses cuando 17 de los 20 pacientes recuperaron la percepción. Aunque los pacientes del presente estudio no utilizaron estos dispositivos, es posible que los resultados obtenidos hubieran sido mejores de haberlos podido utilizar.
Nuestro estudio tiene limitaciones atribuibles al número de pacientes incluidos y al tiempo de evaluación de resultados a los 12 meses, escaso plazo para evaluar cambios en la percepción de hipoglucemias desapercibidas y/o graves30. Otra limitación es que se trata de un estudio realizado en un único centro, en el que se evalúa el antes y el después de un programa educativo, sin grupo control, por lo que no se puede establecer una relación causa-efecto.
Entre las fortalezas del estudio puede mencionarse que se ha realizado en la práctica clínica habitual, en el marco de un programa educativo estructurado y específico dirigido a jóvenes trasladados de centros pediátricos al hospital de adultos, en el que se realiza una detección sistemática de la HD utilizando el Test de Clarke. Este cuestionario es un instrumento de fácil uso y con buenas características psicométricas, tanto en la escala original en inglés como en su validación en lengua castellana y catalana15.
En resumen, el traslado de los jóvenes adultos con DT1 desde los centros pediátricos a los centros de adultos siempre es un momento crítico para el paciente, su entorno y el control de la enfermedad. La presencia del fenómeno de HD puede significar una dificultad añadida en ese proceso, y nuestro trabajo demuestra que ni su prevalencia es desdeñable ni su resolución está garantizada a medio plazo. Todo ello aconseja que la detección de HD debe incorporarse al proceso de traslado y su resolución debe formar parte de los objetivos de cualquier programa educativo específico dedicado a estos pacientes.
AutoríaMercè Vidal e Ignacio Conget tuvieron la idea original de este trabajo. Carmen Yoldi y Roque Cardona siguieron a los pacientes previamente al traslado al hospital de adultos. Marga Giménez, Daria Roca, Marga Jansà y Mercè Vidal siguieron a los pacientes en las visitas posteriores al traslado al hospital de adultos. Ignacio Conget y Marga Jansà han supervisado la metodología del proyecto y han realizado el análisis estadístico. Mercè Vidal ha coordinado y escrito el primer borrador, que ha sido revisado por todos los autores. Mercè Vidal, Marga Jansà e Ignacio Conget han escrito la versión final.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.
Agradecemos a todos los profesionales, tanto del Equipo de Pediatría del Hospital Sant Joan de Déu como de la Unidad de Adultos del Hospital Clínic, su dedicación y profesionalidad en el Programa de atención y educación terapéutica dirigido a los jóvenes con diabetes tipo 1 durante el periodo del traslado. También quisiéramos agradecer a la Dra. Sabina Ruiz y al Dr. Antonio Amor su soporte en el análisis estadístico.
Asimismo agradecemos a los jóvenes y/o a sus familiares o cuidadores que han realizado el Programa de atención y educación terapéutica.