La esteatosis hepática es un problema de salud pública de incidencia y prevalencia crecientes en nuestra sociedad.
ObjetivoDeterminar si la esteatosis hepática, medida mediante el Fatty Liver Index (FLI), se relaciona con el riesgo metabólico y vascular y, de ser así, identificar qué factor clínico-metabólico explica el mayor riesgo vascular de estos pacientes.
MétodosEstudio transversal que incluye una muestra de 531 varones que acudieron a la unidad de chequeos de la Clínica Universitaria de Navarra. Se determinó el grado de esteatosis mediante el FLI. El riesgo metabólico fue evaluado mediante una escala basada en determinaciones de HDL, LDL, triglicéridos, glucemia, HOMA-IR, índice neutrófilo/linfocitario y presión sistólica; el riesgo vascular, mediante la presencia de placas ateromatosas en carótidas y/o femorales. La asociación dosis-respuesta entre el FLI y ambos riesgos se analizó mediante modelos no paramétricos (splines) y regresión logística
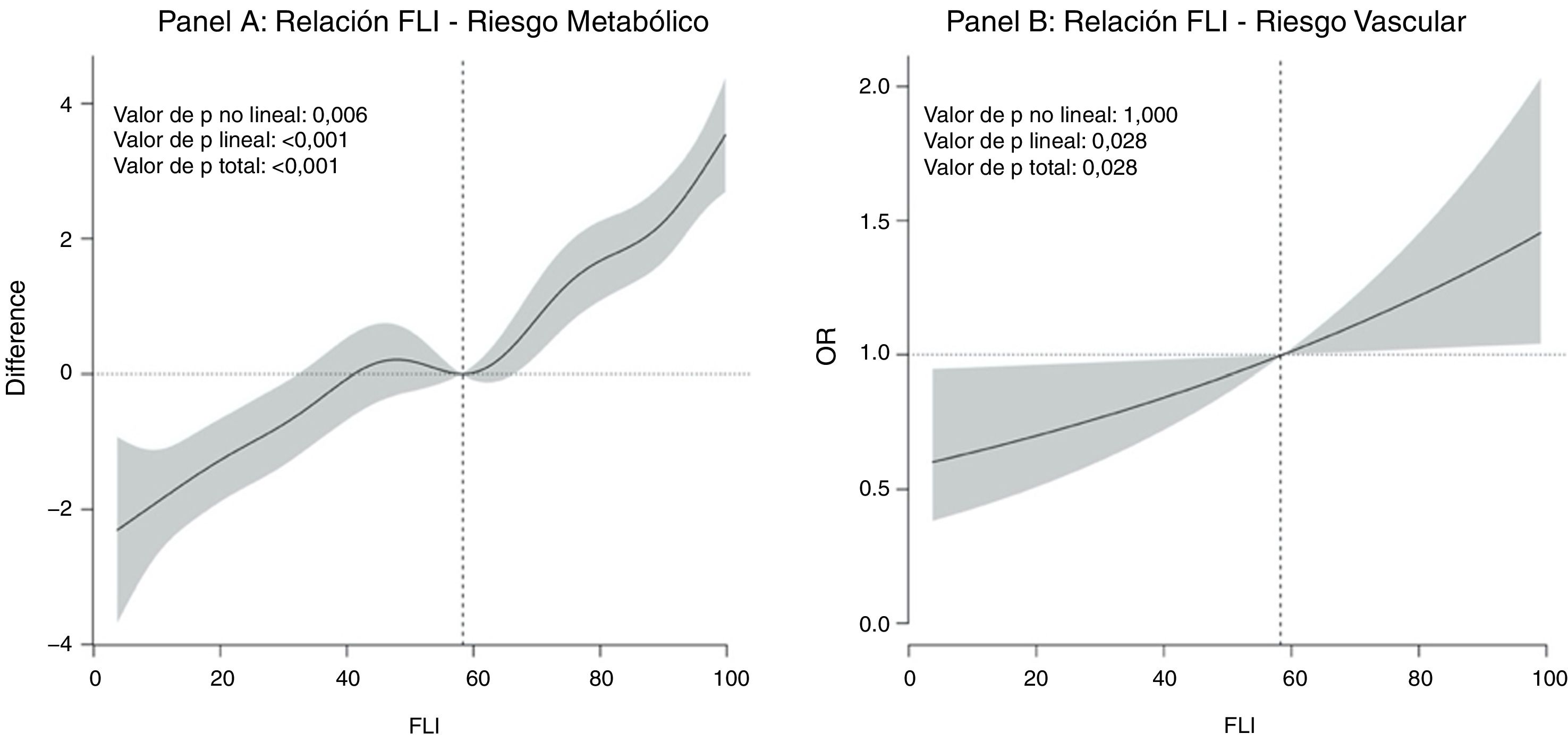
ResultadosLa muestra estudiada presenta una edad media de 52,70años, con el 49,3% de ellos presentando un FLI≥60, el 33,6% con síndrome metabólico y el 43,9% con placas ateromatosas en carótidas o femorales. La relación entre el FLI y el riesgo metabólico y vascular fue lineal (metabólico: valor de p no lineal=0,097; valor de p lineal <0,001; vascular: valor de p no lineal=1,000; valor de p lineal=0,028). Por cada 10unidades de incremento del FLI la odds de presentar placas de ateroma aumentaba en un 9,7% (OR=1,097; intervalo de confianza al 95%: 1,010-1,191). Al ajustar por trigliceridemia la asociación desaparecía (OR=1,001).
ConclusionesLos pacientes con esteatosis hepática presentan un mayor riesgo metabólico y vascular. El mayor riesgo vascular está asociado con el nivel de triglicéridos. A nivel clínico, este estudio sugiere que estos pacientes podrían beneficiarse del tratamiento de la hipertrigliceridemia.
Hepatic steatosis is a public health problem with increased incidence and prevalence
ObjectiveTo determine whether the liver steatosis, as measured by the Fatty Liver Index (FLI), is related to metabolic risk and vascular factors and, if so, to identify the clinical-metabolic factor that explains the higher vascular risk.
MethodsCross-sectional study including a sample of 531 men who came to the University of Navarra Clinic Check-up Unit. The degree of steatosis was determined by the FLI. The metabolic risk was assessed using a scale based on determinations of HDL, LDL, triglycerides, blood glucose, HOMA-IR, neutrophil/lymphocyte index, and systolic blood pressure. The vascular risk was assessed by the presence of carotid and/or femoral atheromatous plaques. The dose-response association between FLI and both risks was analysed using non-parametric models (splines) and logistic regression.
ResultsThe sample studied had a mean age of 52.70years, with 49.3% having an FLI ≥60, as well as 33.6% with metabolic syndrome, and 43.9% with carotid and/or femoral atheromatous plaques. The relationship between FLI and metabolic risk and vascular was linear (metabolic: non-linear P=.097; linear P<.001; vascular: non-linear P=1.000; linear P=.028). For every 10 units of increase in FLI, the odds of presenting with atheroma plaques increased by 9.7% (OR=1.097; 95% confidence interval 1.010-1.191). When adjusting for triglyceridaemia, the association disappeared (OR=1.001).
ConclusionsPatients with fatty liver disease had an increased metabolic and vascular risk. The increased vascular risk is associated with the triglyceride level. On a clinical level, this study suggests that these patients could benefit from treatment of hypertriglyceridaemia.
La enfermedad del hígado graso no alcohólico (EHGNA) es la primera causa de enfermedad hepática crónica mundial y se caracteriza por la infiltración hepatocitaria de triglicéridos y ácidos grasos libres. La prevalencia de EHGNA en la población general, tanto a nivel mundial como en España, es del 25%1.
En la práctica clínica existen varios modelos que combinan múltiples parámetros clínicos y bioquímicos que permiten determinar de manera rápida y efectiva el diagnóstico de EHGNA. Se ha postulado la EHGNA como una manifestación hepática del síndrome metabólico, siendo la enfermedad cardiovascular (ECV) una de sus principales causas de muerte2. Varios estudios sugieren que la EHGNA es un factor de riesgo independiente para diabetes mellitus tipo2 (DM2), ECV y enfermedad renal crónica (ERC)2. Un metaanálisis realizado por Wu et al.3 concluye que la EHGNA se asocia con mayor riesgo de mortalidad total, hazard ratio (HR) de 1,27 (intervalo de confianza (IC) del 95%: 1,03-1,57). Al analizar la mortalidad cardiovascular se observó que esta también aumentaba, aunque sin llegar a la significación estadística (HR=1,70; IC95%: 0,97-2,99). De manera similar, Targher et al.4 concluyeron en su metaanálisis que la EHGNA se asocia significativamente con un incremento en el riesgo de eventos cardiovasculares mortales y no mortales, añadiendo que las formas más severas de EHGNA presentan mayor riesgo de mortalidad por ECV. A pesar de esto, consideran que el mecanismo fisiopatológico subyacente a esta relación sigue sin estar claramente definido debido a los numerosos procesos metabólicos que comparten la ECV y la EHGNA. Algunos autores han propuesto que esta asociación está mediada por la resistencia a la insulina, que se postula como una de las causas de los cambios metabólicos que suceden en el hígado, dando lugar a hiperglucemia, hipertrigliceridemia y un perfil lipídico alterado5. De manera similar, se ha visto que la prevalencia de EHGNA es mayor en individuos obesos, y el desarrollo de resistencia a la insulina es uno de los factores que propicia esta relación5.
El objetivo de este estudio fue determinar el riesgo metabólico y vascular asociado a EHGNA y, en caso de observar un incremento en el riesgo vascular, identificar qué factor clínico-metabólico explica esta asociación.
MétodosDiseñoEstudio transversal diseñado con una muestra de pacientes que acudieron a la unidad de chequeos de la Clínica Universitaria de Navarra para evaluación global de su estado de salud y estimación del riesgo vascular. Se incluyeron 531 varones, tras haber excluido los pacientes con un exceso de consumo de alcohol (≥30g al día), hepatitis viral u otras patologías hepáticas. El estudio respetó la Declaración de Helsinki, obteniendo consentimiento informado en todos los participantes.
Valoración de la esteatosis hepáticaLa presencia de esteatosis hepática se determinó mediante el Fatty Liver Index (FLI; ecuación 1)6. Este es uno de los algoritmos más utilizados en la práctica clínica y se ha validado en diferentes poblaciones como método para diagnosticar la esteatosis hepática detectada mediante ecografía7.
Ecuación 1:
GGT: gamma glutamil transferasa; IMC: índice de massa corporal.
El valor del FLI nos permite clasificar en individuos que presentan esteatosis hepática (≥60), no presentan esteatosis (<30), o se encuentran en una situación intermedia (30-59).
Valoración del riesgo metabólicoEl riesgo metabólico se determinó mediante una puntuación que incorporaba 7 parámetros metabólicos. Los valores de cada parámetro se categorizaron para otorgar a cada sujeto 0, 1 o 2puntos, estableciendo un rango de riesgo metabólico de 0 a 14 puntos. Los parámetros estudiados y sus puntos de corte fueron los siguientes: LDL (<116mg/dl=0; 116-159mg/dl=1; ≥160mg/dl=2); HDL (>50mg/dl=0; 35-49mg/dl=1; <35mg/dl=2); triglicéridos (<150mg/dl=0; 150-199mg/dl=1; ≥200mg/dl=2); glucemia (<100mg/dl=0; 100-125mg/dl=1; ≥126mg/dl=2); HOMA-IR (<3,7=0; ≥3,7=2); presión arterial sistólica (<120 mmHg=0; 120-139 mmHg=1; ≥140 mmHg=2), e índice neutrófilo-linfocito (<1,5=0; 1,5-2,99=1; ≥3=2).
Los distintos puntos de corte se han establecido siguiendo las guías de prevención cardiovascular europeas8. El punto de corte para el HOMA-IR y del índice neutrófilo-linfocito se determinó en función de criterios clínicos o utilizados en la literatura previamente.
Un grupo de enfermería entrenado realizó la exploración física siguiendo un protocolo estandarizado. El peso y la talla se midieron con el paciente descalzo y con poca ropa. La presión arterial se tomó después de 5min de reposo con un esfigmomanómetro calibrado y se obtuvo la media de 3determinaciones. El perímetro abdominal se midió en el punto medio entre la cresta ilíaca y la última costilla tras una espiración normal.
Valoración del riesgo vascularEl riesgo vascular se determinó mediante la presencia de placas de ateroma en arterias femorales y/o carótidas, observadas mediante técnicas ecográficas. Los ateromas carotídeos se determinaron mediante el estudio ecográfico bilateral de los territorios carotídeo común, bulbo carotídeo y carótida interna. Los ateromas femorales fueron determinados mediante el estudio ecográfico bilateral de un segmento de 20mm proximal a la bifurcación femoral. Se definió placa de ateroma como una estructura que invade la luz arterial >0,5mm, presenta un incremento de >50% del grosor de la íntima-media (GIM) respecto a la pared colindante o presenta un GIM >1,5mm9.
Análisis estadísticoLas variables continuas se presentan como media y desviación estándar si seguían una distribución normal, o mediana y rango intercuartílico si no la seguían. Las variables categóricas se presentan como frecuencia y porcentaje. La comparación de variables continuas entre grupos se estudió mediante un análisis de la variancia si seguían la distribución normal (ANOVA), y mediante Kruskall-Wallis si no la seguían. Para la comparación de las variables categóricas entre grupos se utilizó el análisis de ji-cuadrado. La relación lineal y no lineal entre el FLI y el riesgo metabólico y vascular fue determinada con modelos aditivos generalizados (generalized aditive models [GAM]) y se obtuvieron splines suavizados ajustados por edad. Para analizar qué factor metabólico o clínico explicaba el mayor riesgo vascular relacionado con el FLI se definieron varios modelos de regresión logística en los que la presencia de placa de ateroma fue la variable dependiente, y las variables independientes fueron los distintos factores clínico-metabólicos de interés. Se transformaron logarítmicamente las variables que no seguían una distribución normal para introducirlas en un modelo de regresión logística (triglicéridos séricos y cociente albúmina/creatinina en orina). En la regresión logística se estudió el riesgo vascular asociado a un incremento de 10rotidunidades del FLI. Se realizó un estudio de correlación de Spearman entre las variables FLI, triglicéridos séricos, GGT, IMC, perímetro abdominal y HOMA-IR para estudiar la colinealidad de estas. Se ha considerado un valor de p<0,05 como estadísticamente significativo. El análisis estadístico se realizó mediante el programa informático SPSS versión 23 y R Core Team (2013). R: A language and environment for Statistical Computing, Vienna, Austria.
ResultadosEn esta muestra se han estudiado 531 varones con una media de edad de 52,70años; el 49,3% de ellos presentaban un FLI ≥60, el 31,6% un FLI de 30-59 y el 19% un FLI <30. El 33,6% de estos sujetos presentaban síndrome metabólico, el 43,9% con placas ateromatosas en carótidas y/o femorales; por separado, encontramos un 15,1% con placas carotídeas y un 40,8% con placas femorales. En nuestra muestra había un 32% de fumadores, un 50,9% de hipertensos, un 27,8% con hipertrigliceridemia >150 y con una media de riesgo coronario a 10años del 4,98%, calculado con la función de riesgo REGICOR.
Las características de los participantes por grupos según el valor del FLI se presentan en las tablas suplementarias 1 y 2.
En la figura 1 se presenta la relación dosis-respuesta entre el valor del FLI y el riesgo metabólico y vascular. Se observa una relación predominantemente lineal entre el FLI y el riesgo metabólico (valor de p no lineal: 0,006; valor de p lineal: <0,001) (fig. 1A) y completamente lineal entre el FLI y el riesgo vascular (valor de p no lineal: 1,000; valor de p lineal: 0,028) (fig. 1B).
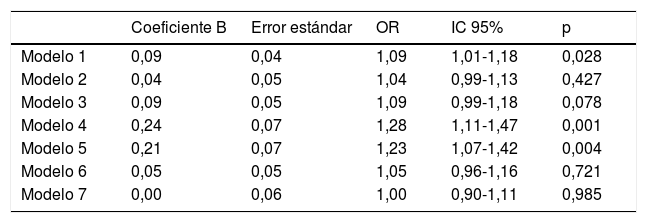
En el modelo de regresión logística ajustado por edad se observa que, por cada incremento de 10unidades de FLI, la odds de presentar placas de ateroma en carótidas y/o femorales aumenta un 9,0% (OR=1,09; IC95%: 1,01-1,18) (tabla 1, modelo 1). Además, en la tabla 1 se presentan los resultados de los distintos modelos de regresión logística ajustados por los factores clínico-metabólicos de interés. Se observa que el parámetro más determinante en el incremento del riesgo vascular en estos pacientes es el nivel de triglicéridos séricos (tabla 1, modelo 7), al disminuir el coeficiente de regresión de 0,09 a 0,00. Esta reducción es incluso mayor que la observada al incluir el riesgo coronario a 10años estimado con la función de riesgo REGICOR (tabla 1, modelo 2).
Modelos de regresión logística que analizan la relación entre el Fatty Liver Index (FLI) y riesgo vascular (presencia de placas de ateroma en carótidas y/o femorales), ajustados por diferentes parámetros clínicos y metabólicos
| Coeficiente B | Error estándar | OR | IC 95% | p | |
|---|---|---|---|---|---|
| Modelo 1 | 0,09 | 0,04 | 1,09 | 1,01-1,18 | 0,028 |
| Modelo 2 | 0,04 | 0,05 | 1,04 | 0,99-1,13 | 0,427 |
| Modelo 3 | 0,09 | 0,05 | 1,09 | 0,99-1,18 | 0,078 |
| Modelo 4 | 0,24 | 0,07 | 1,28 | 1,11-1,47 | 0,001 |
| Modelo 5 | 0,21 | 0,07 | 1,23 | 1,07-1,42 | 0,004 |
| Modelo 6 | 0,05 | 0,05 | 1,05 | 0,96-1,16 | 0,721 |
| Modelo 7 | 0,00 | 0,06 | 1,00 | 0,90-1,11 | 0,985 |
Modelo 1: edad; Modelo 2: edad +función de riesgo REGICOR; Modelo 3: edad +HOMA-IR; Modelo 4: edad +perímetro abdominal; Modelo 5: edad +IMC; Modelo 6: edad +GGT; Modelo 7: edad +ln(TG).
Al estudiar la relación entre el FLI y las placas de ateroma en carótidas y femorales por separado (tablas suplementarias 3 y 4) observamos que existe una mayor fuerza de asociación con las placas femorales, manteniéndose los triglicéridos como el factor metabólico que explica la mayor parte de esta relación. En la tabla suplementaria 5 se presentan los resultados de la correlación entre las distintas variables introducidas en la regresión logística, con la finalidad de estudiar la colinealidad entre ellas.
DiscusiónEn este estudio transversal hemos observado que el grado de esteatosis hepática, determinado por el FLI, se asocia con mayor carga de riesgo metabólico y también con mayor riesgo vascular. Además, el mayor riesgo vascular de la esteatosis hepática está asociado a la hipertrigliceridemia.
Estos resultados son consistentes con la literatura reciente sobre el tema. Centrándonos en el riesgo metabólico, estudios transversales han sugerido que hay un umbral marcado de contenido de grasa hepática (6%) a partir del cual aparecen cambios metabólicos, como la resistencia muscular a la insulina, hipertrigliceridemia y niveles bajos de HDL10. Por otra parte, un estudio en una cohorte de 1.205 pacientes mostró que el FLI se asocia con mayor riesgo de ECV incidente, de manera independiente de factores de riesgo metabólicos, antropométricos, estilo de vida y factores proinflamatorios11. Un metaanálisis reciente ha concluido que la EHGNA es un factor predictor independiente de eventos cardiovasculares mortales y no mortales, aun cuando se tengan en cuenta los factores de riesgo cardiovascular clásicos y la presencia del síndrome metabólico, y que la severidad de la EHGNA probablemente esté en relación con un mayor riesgo de incidencia4.
En nuestro estudio, el mayor riesgo vascular observado en estos pacientes estaba mediado por la hipertrigliceridemia. Esta diferencia podría explicarse porque en nuestro análisis ajustamos por los niveles de triglicéridos en suero como variable continua, mientras que en los estudios de cohorte previos o no se incluyó esta variable o se incluyó dentro de la definición de síndrome metabólico como variable categórica.
Este estudio tiene como limitación más importante el diseño transversal, que impide establecer relación causal entre la esteatosis hepática y el mayor riesgo metabólico y vascular. Por otra parte, también se podría cuestionar el papel mediador de los niveles de triglicéridos y el riesgo de presentar placas de ateroma en esta población debido a la ausencia de secuencia temporal. Sin embargo, los resultados son consistentes con los observados en estudios de aleatorización mendeliana. Por una parte, los estudios de aleatorización mendeliana que han analizado la relación causal entre la EHGNA y la enfermedad coronaria son controvertidos12: algunos estudios han observado que variantes genéticas asociadas con EHGNA se asocian con menor riesgo de enfermedad coronaria (en PNPLA3, TM6SF2, PEMT, MTTP), y otros muestran que distintas variantes (en GCKR, MBOAT7, LYPLAL1, PPP1R3B, TRIB1, FADS1-2-3, ERLIN1-CHUK-CWF19L1, ADIPOQ) se asocian con mayor riesgo de enfermedad coronaria. Esta discordancia parece estar relacionada con el efecto diferencial de estas variantes sobre el perfil lipídico, triglicéridos y colesterol LDL, sugiriendo la existencia de pleiotropía que limita las conclusiones y la interpretabilidad de los resultados de la aleatorización mendeliana. De todos modos, estos estudios apuntan a los triglicéridos como posible mecanismo mediador de la relación entre EHGNA y riesgo coronario. Por otra parte, los estudios de aleatorización mendeliana apoyan la relación causal entre los niveles de triglicéridos séricos y el riesgo cardiovascular en la población general, de manera independiente a los niveles de LDL y HDL13. En conjunto, estos resultados apoyan que, efectivamente, los triglicéridos son un factor determinante en el riesgo cardiovascular de los pacientes con esteatosis hepática. Tradicionalmente se ha otorgado un importante papel mediador del riesgo vascular en estos pacientes a la resistencia a la insulina y a niveles elevados de glucemia5. En nuestro estudio estas variables no explican la asociación entre la esteatosis hepática y el riesgo vascular. De manera similar, estudios observacionales como el de Jin et al.14 sugieren que el contenido de grasa hepática, de manera independiente a la resistencia a la insulina, juega un papel determinante en el riesgo vascular de estos pacientes mediante la alteración del perfil lipídico.
Una de las limitaciones de este estudio es que para la valoración del riesgo metabólico se ha usado una escala que no está validada en la población española, aunque se han usado puntos de corte propuestos en las guías de práctica clínica o utilizados en la práctica cínica habitual. Otra limitación en nuestro estudio es el hecho de medir la esteatosis hepática de manera indirecta mediante el FLI. A pesar de que este índice se utiliza comúnmente en la práctica clínica y su correlación con la esteatosis hepática evaluada mediante ecografía es alta, esta es más débil cuando se compara con la cuantificación de la esteatosis hepática evaluada mediante la biopsia hepática15. Asimismo, el hecho de haber estudiado únicamente varones nos impide saber si esta relación existe de igual manera en mujeres, o bien presenta alguna diferencia. Finalmente, este estudio también cuenta con la limitación de haber estudiado el riesgo vascular como placas de ateroma y no como eventos clínicos cardiovasculares.
ConclusiónEn conclusión, nuestro estudio muestra que la presencia de EHGNA se asocia con un mayor riesgo metabólico y vascular, y ambos presentan una relación lineal con la esteatosis hepática. Además, nuestros resultados sugieren que el factor que podría explicar este mayor riesgo vascular es el nivel sérico de triglicéridos. Estos resultados se basan en un estudio transversal, y por lo tanto no podemos inferir causalidad, pero a nivel clínico parecen sugerir que los pacientes con EHGNA serían buenos candidatos al tratamiento de la hipertrigliceridemia para reducir su riesgo vascular. Habría que realizar más estudios, primero para confirmar la conclusión de este trabajo y, posteriormente, para examinar si el tratamiento de la hipertrigliceridemia resulta beneficioso para este grupo de pacientes.
FinanciaciónLa presente investigación no ha recibido ayudas específicas provenientes de agencias del sector público, sector comercial o entidades sin ánimo de lucro.
AutoríaConcepción y diseño del manuscrito: Iker Elosua-Bayés; Óscar Beloqui Ruiz.
Recogida de datos: Iker Elosua-Bayés; Óscar Beloqui Ruiz.
Análisis e interpretación de los datos: Iker Elosua-Bayés; Óscar Beloqui Ruiz.
Redacción, revisión, aprobación del manuscrito remitido: Iker Elosua-Bayés; Óscar Beloqui Ruiz.
Conflicto de interesesLos autores declaran no tener ningún conflicto de intereses.