La lesión espinal inadvertida tras un traumatismo puede causar secuelas neurológicas graves. Tras un traumatismo inicial considerado no grave, la aparición de clínica neurológica en los días sucesivos debe ponernos en alerta sobre la presencia de una posible lesión espinal. Una cuidadosa historia clínica que incluya una indagación acerca de un posible antecedente traumático, junto con una exploración física adecuada debe orientarnos hacia entidades poco frecuentes, pero potencialmente muy graves sin el tratamiento correcto, como la que presentamos en este caso clínico.
Describimos el caso de un varón de 40 años con antecedentes de alteraciones de la conducta y abuso de sustancias tóxicas, que consultó al servicio de urgencias refiriendo una clínica progresiva de 3-4 días de evolución de debilidad en las manos y alteración de la marcha. Había sufrido un traumatismo cerrado posterolateral izquierdo de moderada energía asociado a rotación forzada cervical durante un asalto dos semanas antes, por el que no consultó al servicio de urgencias (por lo que las lesiones iniciales no fueron evaluadas por ningún profesional sanitario en ese primer momento). Tras un periodo de tiempo asintomático, desarrolló un cuadro progresivo de debilidad de predominio distal en ambos miembros superiores, con imposibilidad para abrir las manos y sensación de descargas en forma de calambres sobre todo en el miembro superior izquierdo ipsilateral al traumatismo, además de sensación opresiva en forma de cinturón en la región abdominal y acorchamiento de ambas extremidades superiores. La sintomatología fue progresando y, en las 24 h previas a consultar, comenzó con dificultad para la marcha con pérdida de fuerza en miembros inferiores. Refería también dolor cervical posterolateral izquierdo irradiado a miembro superior ipsilateral.
En la exploración destacaba fiebre de 38°C, sin tumefacción ni hematoma en la zona referida del traumatismo, tetraparesia grado 4/5 (fuerza contra resistencia, sin fuerza completa), de predominio distal en miembros superiores (fuerza grado 2/5 en extensión de dedos, no pudiendo extender los dedos contra gravedad) y proximal en miembros inferiores, con reflejo cutáneo-plantar extensor bilateral (lesión de la vía piramidal bilateral). Así mismo, un nivel sensitivo tactoalgésico dorsal D7-D8, ausencia de reflejos cutáneo-abdominales, incapacidad para caminar sin ayuda y marcha paretoatáxica (por lesión de la vía piramidal-motora y de la sensibilidad profunda-ataxia sensitiva) con apoyo bilateral.
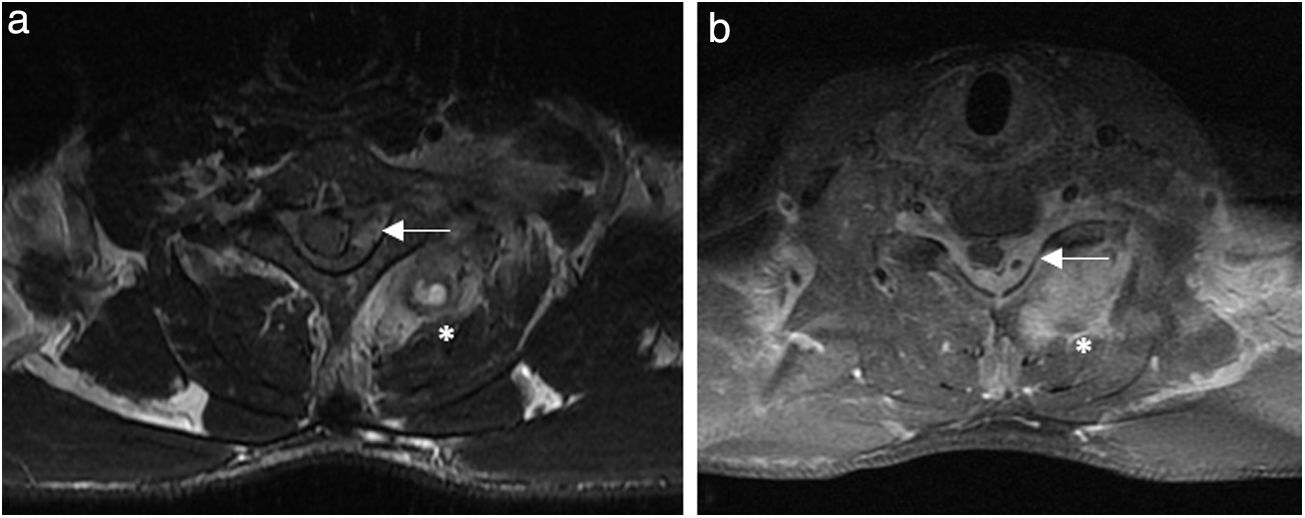
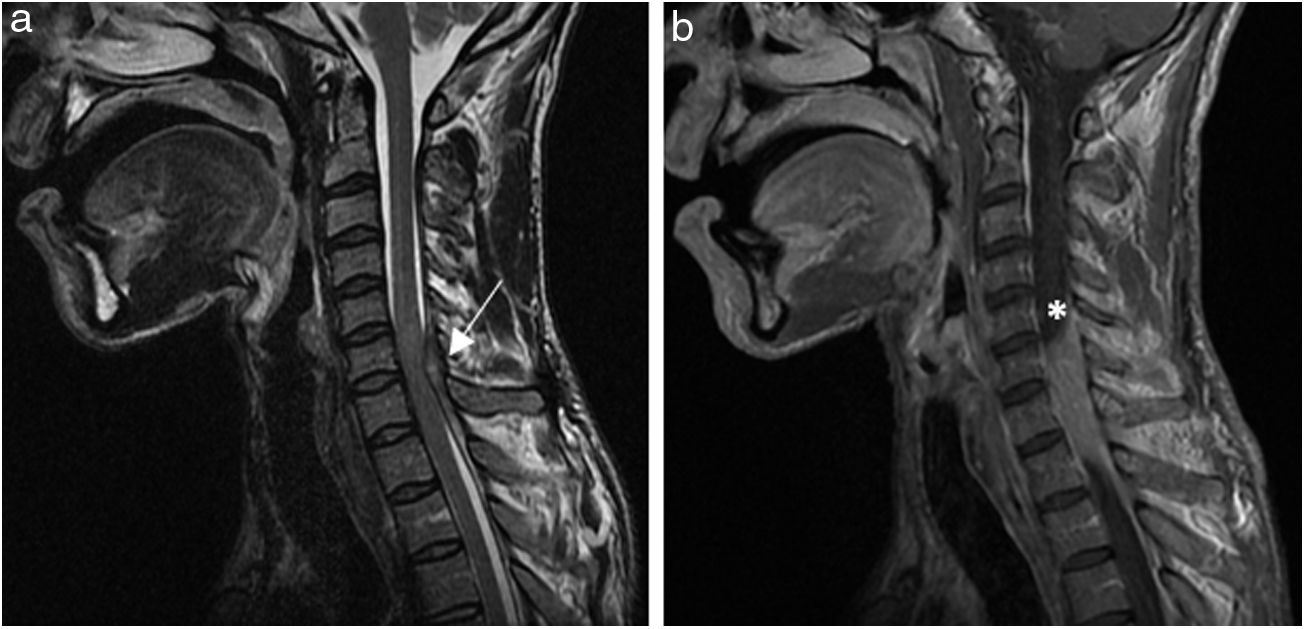
En la analítica destacaba elevación de reactantes de fase aguda, con fórmula leucocitaria normal. La radiografía de tórax descartó lesiones torácicas superiores. No se realizó radiografía cervical. En la resonancia magnética nuclear urgente (figs. 1 y 2) se evidenció una lesión con componente extenso paravertebral, retrovertebral e intracanal medular que producía compresión medular C6-C7 (mielopatía compresiva incipiente), rodeando parcialmente el plexo braquial y extendiéndose caudalmente al menos hasta la altura del cuerpo vertebral de D2. Estos hallazgos sugerían la presencia de hematoma sobreinfectado paravertebral y un absceso epidural sin componente de afectación ósea que sugiera origen tuberculoso.
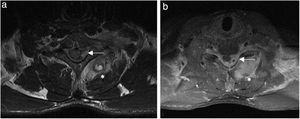
Imágenes de resonancia nuclear magnética (RNM). a) Imagen axial ponderada en T2 a nivel de espacio intervertebral C6/C7. b) Ponderada en T1 a nivel de espacio intervertebral C7de RMN que revelan proceso inflamatorio-infeccioso con microabscesos (*) de musculatura paravertebral izquierda (músculos semispinalis capitis, spinalis cervicis y multifidus) y ocupación de canal medular por absceso epidural izquierdo con desplazamiento contralateral de la médula espinal (←).
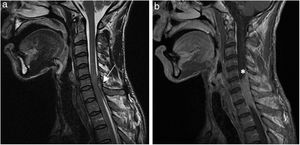
Imágenes de resonancia nuclear magnética (RNM). a) Imagen sagital ponderada en T2 de RMN cervical que demuestra la presencia de absceso epidural a nivel de C6-C7-T1 con ocupación del canal medular y cambio de señal medular compatible con mielopatía compresiva asociada (←). b) Imagen sagital ponderada en T1 de RMN cervical donde se aprecia la colección epidural posterolateral izquierda (*) con obliteración del espacio subaracnoideo a ese nivel.
Ante estos hallazgos radiológicos y la clínica se decidió tratamiento quirúrgico inmediato con evacuación del absceso epidural y del proceso infeccioso-inflamatorio de partes blandas asociada a antibioterapia de amplio espectro. Tras la intervención el paciente presentó mejoría progresiva de la clínica neurológica obteniéndose marcha independiente con apoyo unilateral al 5.° día postoperatorio y con ausencia de signos de sepsis. El estudio anatomopatológico de la muestra obtenida en quirófano reveló hallazgos compatibles con absceso, descartando origen tuberculoso. El estudio microbiológico confirmó la presencia de un Staphylococcus aureus resistente a la meticilina.
El absceso epidural espinal es infrecuente, aunque su incidencia está aumentando debido a la mayor prevalencia de factores de riesgo como el uso de drogas endovenosas, inmunosupresión y cirugía de columna1,2. El origen asociado a la infección por contigüidad de un hematoma de partes blandas de origen traumático también es posible3. La tríada clásica de fiebre, dolor y déficit neurológico se ve solo en el 10% de los pacientes4. El pronóstico es ominoso (produciendo secuelas neurológicas graves hasta en un tercio de los supervivientes, sepsis e incluso muerte) y se relaciona directamente con la precocidad del tratamiento2,5,6.
La aparición de sintomatología neurológica tras un traumatismo cervical obliga a descartar lesión espinal-medular en la evaluación secundaria del paciente traumatizado7, incluso en el considerado traumatismo no grave. Sin embargo, en algunas ocasiones existe un lapso de tiempo libre de síntomas tras el traumatismo (abierto o cerrado). La aparición de síntomas neurológicos diferidos tras un traumatismo aparentemente banal no debe minusvalorarse ya que puede ser indicativo, tanto de una lesión neurológica grave como la descrita en este caso por lesión medular, como de la presencia de una fístula dural8, patologías ambas de consecuencias nefastas si pasan inadvertidas o si el tratamiento no se instaura de forma inmediata tras la aparición de los síntomas9. La consulta neuroquirúrgica urgente no debe diferirse en estos casos, debiendo valorarse incluso el traslado a un centro de referencia en el momento del diagnóstico si se considera preciso.
La presencia de sintomatología neurológica subaguda o diferida en paciente que ha sufrido un traumatismo cerrado cervical, aunque no haya sido de alta energía y no presente datos de fractura vertebral, obliga a realizar de forma urgente el diagnóstico diferencial con lesiones espinales postraumáticas.